Omeostasi del Calcio
Il Calcio in natura
• Il Calcio costituisce il 3,5% della crosta terrestre
• Si trova sotto forma di sali di Ca insolubili in
acqua ma solubili in ambiente acido, per cui la
concentrazione dei sali di Ca nell’acqua dipende
dall’acidità delle rocce da cui sgorga
• La concentrazione del Ca nei vegetali
dipenderà dai sali di Ca contenuti nel terreno sul
quale crescono
Il Calcio nell’organismo umano
• Dopo C, H, O e N, il Ca è l’elemento più abbondante
del corpo umano: nell’adulto è presente una quantità
pari a circa 1200 gr
• E’ presente in tutti i tessuti, ma il 99% è contenuto in
ossa e denti e solo l’1% è extraosseo
• Il Ca osseo si trova per l’85% legato al P in forma di
idrossiapatite o fosfato tricalcico
• Per il resto, il Ca nelle ossa si trova legato al Mg
sotto forma di fosfato o bicarbonato oppure legato al
Fl sotto forma di fluoruro
Funzioni del Ca
• Oltre che nella costituzione ossea, il Ca è importante :
– per il potenziale di membrana
– per la trasmissione sinptica
– per la contrazione muscolare
– per l’esocitosi
– nella coagulazione
– nella modulazione delle attività enzimatiche plasmatiche
– nella regolazione dell’espressione genica
– come secondo messaggero…..
Fosforo
• Il P è un costituente di tutti gli organismi viventi, quindi
è presente in tutti gli alimenti naturali
• Nell’uomo adulto è presente in quantità pari a circa
800 – 900 gr
• Il P è strettamente legato al Ca perché si trova per
l’85% nello scheletro sotto forma di idrossiapatite
• Il 10% è contenuto nei muscoli, il resto si trova negli
altri tessuti soprattutto intracellularmente (solo lo
0.03% è extracellulare)
Funzioni del P
• Oltre che nella costituzione ossea, il P entra
come costituente:
– nelle membrane cellulari (cefaline, lecitine,
sfingomieline)
– nell’ATP, GTP, ecc e quindi è implicato in tutte le
reazioni che necessitano energia
– nel cAMP e inositolo trifosfato ed è quindi implicato in
tutte le reazioni che coinvolgono i secondi
messaggeri
– nel fosfato mono- e bi-sodico ed è quindi implicato in
tutte le reazioni che partecipano all’equilibrio acidobase
– negli ac. nucleici……
Il Magnesio
• Il Mg è un costituente essenziale di tutte le cellule
viventi ed è essenziale per la vita
• Si trova in composti altamente energetici (MgATP)
• Entra nella costituzione della molecola della clorofilla,
grazie alla quale le piante sintetizzano gli zuccheri
• Nell’uomo adulto è contenuto in quantità pari a circa
25 -30 gr: 65% nello scheletro, 27% nei muscoli, 7%
intracellulare (soprattutto nei mitocondri), 1%
extracellulare
Funzioni del Mg
• Oltre a partecipare alla costituzione ossea il Mg:
– forma sali con l’ATP
– è cofattore di molti enzimi
– è coinvolto nelle tappe di duplicazione del DNA, della
trascrizione e traduzione dell’informazione genica
– è un antagonista del Ca e, come tale, riduce
l’eccitabilità neuromuscolare
• ostacolando nei neuroni l’ingresso di Na nei canali
• ostacolando nelle terminazioni nervose della placca
l’ingresso di Ca e, quindi, la liberazione di Ach
• diminuendo la mobilitazione del Ca dalle cisterne
• favorendo il rientro del Ca nelle cisterne con l’attivazione
delle pompe al Ca
Ca, P, Mg
• La maggiore concentrazione di tutti e tre
questi elementi è nelle ossa
• Le ossa rappresentano quindi una riserva sia
per il Ca, sia per il P, sia per il Mg
• Gli ormoni che regolano l’omeostasi del Ca,
intervengono anche sulla omeostasi degli
altri due elementi e fanno sì che il bilancio fra
entrate ed uscite sia sempre in pareggio
Ca e P nel plasma
• Ca e P nel plasma si trovano sia in forma ionizzata, sia legati
alle proteine o in complessi
• Il Ca nel plasma è legato in complessi con diversi anioni
(bicarbonato,citrato, solfato…)
• Il P è legato in complessi con diversi cationi quali Na, K…
Calcemia e fosfatemia
• È importante che soprattutto la concentrazione della
forma ionizzata del Ca sia mantenuta costante per
evitare iper- o ipo-calcemia
• Per es. se ci si trova in condizioni di acidosi, e quindi
con aumento di concentrazione di H+, l’H si legherà a
proteine, bicarbonati e fosfati spostando il Ca. Quindi il
Ca ionizzato aumenterà dando ipercalcemia
• Viceversa, in condizioni di alcalosi avremo le reazioni
inverse che daranno ipocalcemia
• Onde evitare questi squilibri, è necessario che gli
ormoni intervengano per mantenere costanti calcemia
(10 mg/dl) e fosfatemia (4 mg/dl) che hanno un
rapporto di 2:1 circa
Ormoni coinvolti nell’omeostasi del Ca
• Calcitriolo : agisce sull’assorbimento intestinale,
riassorbimento osseo, sull’escrezione urinaria
• Calcitonina: formazione dell’osso, escrezione
urinaria
• Paratormone: riassorbimento osseo, escrezione
urinaria
Assorbimento
• Ca, P e Mg assunti con la dieta, vengono
assorbiti attivamente in tutto l’intestino tenue
• Entrano dalla membrana apicale delle cellule
intestinali per gradiente di concentrazione ed
escono dalla membrana basolaterale tramite
carriers che operano un trasporto attivo
Assorbimento intestinale
• A livello intestinale l’assorbimento di Ca avviene
soprattutto nel duodeno e digiuno, ma anche nel crasso
• Il Ca nel citoplasma viene captato da una proteina che lo
trasporta alla membrana basolaterale (CaBP)
• Da qui passa nel sangue grazie ad una Ca-ATPasi oppure
ad un controtrasporto Na-Ca
• Il Pi viene assorbito con meccanismo attivo secondario in
tutto il tenue
• Il Mg nel citoplasma viene legato da una proteina che ne
favorisce l’assorbimento,prevalentemente in duodeno e
digiuno
Assorbimento intestinale di Ca
In assenza di Vit D, il Ca si lega alla calmodulina formando un
complesso che si lega ad un complesso actina-miosina che,
attivandosi va a chiudere il canale per il Ca che resta quindi fuori
dall’enterocita
• La Vit. D attiva il gene che codifica la CaBP, il Ca viene portato
via e il canale resta pervio
Trasporto intracellulare
• La CaBP facilita il
trasporto di Ca verso
la membrana
basolaterale dove
avviene l’estrusione
del Ca o tramite
pompe al Ca o per
esocitosi di vescicole
contenenti Ca o per
scambio Na/Ca con
una pompa attiva
associata a quella
Na/K
•La Vit D attiva i geni che inducono la sintesi di nuove
pompe
Assorbimento paracellulare
•Quando la via transcellulare
è insufficiente ad assicurare
un soddisfacente apporto di
Ca, la Vit D consente anche
un riassorbimento
paracellulare alterando le
strutture chimiche delle
giunzioni cellulari degli
enterociti
Vit D
Ca
Condizioni che favoriscono
l’assorbimento di Ca
• Presenza di aminoacidi (soprattutto lisina, arginina)
• Presenza di sali biliari: combinandosi con il Ca ne
facilitano l’assorbimento attraverso l’orletto a
spazzola ed incrementano la permeabilità al Ca
delle strutture intercellulari
• Rapporto Ca/P, che deve mantenersi su valori di 2/1
• Riduzione del pH intestinale che rende più solubili i
Sali di Ca
• La gravidanza e l’età pediatrica
• Un ridotto apporto alimentare
Condizioni che diminuiscono la
disponibilità o l’assorbimento di Ca
• Quantità eccessive di lipidi contenenti ac. grassi
saturi, che formano con il Ca saponi insolubili
• Presenza di fosfati di Ca con un basso rapporto Ca/P,
perché i fosfati di Ca non sono solubili al pH
intestinale
• Ossalati, fitati, ac. uronico (componenti dei vegetali)
che formano con il Ca complessi insolubili e poco
assorbibili. Però, la flora intestinale, aumentando la
fermentazione nel colon, facilita l’assorbimento del Ca
Assorbimento intestinale di Pi
• Le idrolasi intestinali scindono i prodotti organici del
P liberando acido fosforico che rappresenta la forma
in cui il P viene assorbito, soprattutto nell’ileo
• L’assorbimento, pari al 60%, avviene sia
passivamente, sia attivamente tramite carrier Nadipendente
• L’assorbimento dipende dalle concentrazione di Pi e
dalla Vit D
• I fitati riducono l’assorbimento, quindi si ha
maggiore disponibilità negli alimenti di origine
animale
Assorbimento intestinale di Mg
• Avviene nel tenue con meccanismi sia passivi,
sia di trasporto attivo facilitato da carriers
• La Vit. D favorisce l’assorbimento ma non è
essenziale
• La percentuale di assorbimento è inversamente
proporzionale alla concentrazione di Mg nel
lume intestinale
• L’assorbimento è ridotto in presenza di fitati,
ossalati, di Ca e di alte concentrazioni P
• La biodisponibilità del Mg, quindi oscilla tra il 20
e il 60% della quota assunta
Assorbimento di Ca a livello renale
A livello renale il riassorbimento del Ca, sia
ionizzato, sia in complessi, avviene in tutto il
nefrone con percentuali e modalità diverse
Nel tubulo prossimale e nell’ansa di
Henle può avvenire sia per via
paracellulare, sia per via transcellulare
con meccanismo attivo Na-dipendente
Nel tubulo distale è attivo e
avviene solo per via
transcellulare
Assorbimento di Pi a livello renale
• Avviene soprattutto lungo il tubulo
prossimale e distale e solo con
meccanismo di trasporto transcellulare
• Sulla membrana luminale si ha un
meccanismo attivo secondario in
cotrasporto con il Na
Sulla membrana
basolaterale si ha
controtrasporto con
altri anioni
Assorbimento di Mg a livello renale
• Il Mg plasmatico è in parte legato a proteine,
quindi solo ’80% viene filtrato
• Ne viene escreto l’1-3%
• Il riassorbimento avviene nel tubulo
prossimale (20%), ansa di Henle (70%),
tubulo distale (10%)
• Il Mg viene riassorbito nel tubulo distale per
via transcellulare per il resto per via
paracellulare
Riassorbimento di Pi, Ca e Mg
Eliminazione
• Feci: Ca, Pi, Mg sia esogeni, sia endogeni (contenuti
nelle secrezioni intestinali) vengono eliminati in
relazione alla quota assunta
• Sudore: con la sudorazione viene eliminato
soprattutto Ca
• Rene: Ca, Pi, Mg vengono eliminati in relazione alla
quota assunta.
– Ca e Pi vengono influenzati da Vit.D, Calcitonina e PTH
– L’eliminazione di Ca aumenta: a) in presenza di una quota
eccessiva di proteine, b) durante la menopausa (per
osteoporosi), c) d’estate perché l’aumento di Vit D
comporta aumento di assorbimento intestinale, di calcemia
e, quindi, di calciuria
Deposizione a livello osseo
Il Ca assorbito
viene
depositato a
livello osseo
con un continuo
bilancio tra
deposizione e
assorbimento
Ogni giorno c.a.
500 mg di Ca
vengono
rimossi e
riapposti
In c.a. 6 anni e mezzo tutto il Ca corporeo viene sostituito
Le cellule ossee
• Sono deputate sia al riassorbimento, sia alla
deposizione ossea
• Durante il loro ciclo vitale, partendo da cellule ossee
madri, si evolvono diventando successivamente:
– proosteoclasti,
– osteoclasti (cellule riassorbenti),
– proosteoblasti,
– osteoblasti (cellule che depositano
il tessuto osseo)
– ed infine, osteociti (cellule che
costituiscono il tessuto osseo)
Lo scheletro
• E’ costituito da
una matrice
proteica (costituita
in prevalenza da
collagene,
proteoglicani,
glicoproteine) su
cui si trovano
depositati sali di
Ca insolubili.
• La matrice
proteica è
depositata dalle
cellule ossee
• Il turnover inizia con
l’attivazione degli
osteoclasti che
riassorbono il tessuto
osseo
• Successivamente si
ha la formazione di
tessuto osseo per
azione degli
osteoblasti
•
Il livello della massa
ossea si mantiene
costante quando la
velocità di deposizione
è uguale alla velocità
di riassorbimento
Turnover osseo
Potenziale genetico
• La maggior parte della massa ossea viene
accumulata entro i 18-20 anni
• Poi aumenta progressivamente con un picco
tra 20-30 anni che dovrebbe corrispondere
alle potenzialità genetiche dell’individuo
• E’ importante che al potenziale genetico sia
data la possibilità di esprimersi tramite stili di
vita adeguati, perché questo consente di
ridurre le fratture ossee negli anni successivi
Riduzione ossea
• Dopo i 40 anni la massa di tessuto osseo va incontro ad
un processo fisiologico di riduzione sia a carico della
componente proteica, sia a carico di quella minerale
(osteopatia senile)
• Tale atrofia inizia molto prima che essa si renda evidente
all’esame radiologico
• Nella donna tale processo viene accentuato dalla
menopausa per cessazione dell’attività ovarica, portando
alla osteoporosi
• Nell’osteoporosi si ha un forte abbassamento della densità
ossea (contenuto minerale) che può portare a fratture
spontanee o conseguenti a lievi traumi
• L’osteoporosi può essere attenuata e prevenuta con
pratica di esercizio fisico, corretta alimentazione e terapia
ormonale (gli estrogeni però aumentano il rischio di
carcinoma ovarico, mammario e uterino)
Picco di densità ossea
geneticamente determinato:
corrisponde alla massima
estensione dell’area corticale
Diminuzione della massa ossea
nell’anziano. Il diametro aumenta,
ma il canale midollare si allarga ed
aumenta la porosità, quindi la
massa totale diminuisce
Osteoporosi
Osso normale
Perdita di osso per
osteoporosi
Si osserva forte riduzione dell’osso trabecolare
Il Ca extraosseo, pur essendo l’1% del totale, svolge
importanti funzioni nei tessuti e nel sangue. E’ in equilibrio
con il Ca osseo
(Calcemia)
40%
50%
10%
Funzioni del Ca extracellulare
• Il Ca plasmatico partecipa ai processi
emocoagulativi perché rappresenta il
cofattore della protrombina e di altri fattori
della coagulazione
• Il Ca mantiene costante la permeabilità
cellulare: infatti, se diminuisce il Ca,
aumenta la permeabilità al Na e, di
conseguenza l’eccitabilità delle cellule
Il Ca intracellulare (1)
• Dentro le cellule il Ca è in quantità molto
bassa (< di 10 μEq/L) ma è essenziale per le
funzioni biologiche
• Si lega alle membrane biologiche e alle
proteine (miosina, calbindina, troponina C,
carriers…). Ha un ruolo determinante nella
contrazione muscolare
•Si trova in forma non ionizzata soprattutto nei mitocondri in
quantità quasi pari alla calcemia. Il Ca mitocondriale
partecipa alla regolazione delle concentrazioni
citoplasmatiche di H+, Na+, fosfato, bicarbonato mediante
scambi realizzati tramite pompe primarie per il Ca o pompe
per il controtrasporto con l’H+.
Il Ca intracellulare (2)
• In risposta a
neurotrasmettitori e
ormoni entra nella cellula
per fungere da II
messaggero per
l’attivazione di numerosi
sistemi enzimatici
• Può essere considerato
III messaggero se viene
attivato da cAMP o da
IP3.
Il Ca intracellulare (3)
• Il Ca intracellulare coopera con quello extra- per
mantenere la permeabilità di membrana giacché i
movimenti del Ca e del Na attraverso la membrana
sono strettamente correlati
– Infatti sulla membrana cellulare esistono pompe al Ca e
pompe Na/K che mantengono bassa la concentrazione
intracellulare rispettivamente del Ca e del Na.
– Entrambe queste pompe funzionano mediante una
ATPasi che utilizza MgATP.
– Un eccesso di Ca intracellulare inibisce le pompe per una
competizione del Ca con il Mg nel formare il sale con
l’ATP, cioè CaATP, che non può essere utilizzato da
nessuna delle due pompe.
Mantiene basso
il Ca intra-
CaATP non
può essere
utilizzato dalle
pompe
Movimenti di Ca e
Na attraverso la
membrana
cellulare
Ormoni coinvolti nell’omeostasi del Ca
• Calcitriolo : agisce sull’assorbimento intestinale,
riassorbimento osseo, sull’escrezione urinaria
• Calcitonina: formazione dell’osso, escrezione
urinaria
• Paratormone: riassorbimento osseo, escrezione
urinaria
Calcitriolo o
Vit D3
Origine endogena
AcetilCoA
Origine esogena
Ergosterolo
concentrazione
Calcidiolo o 25idrossicolecalciferolo
Calcitriolo
inefficace
Ha origine esogena,
se viene introdotto
con la dieta, ed
endogena se viene
sintetizzato
nell’organismo per
azione dei raggi
solari su un
precursore (7deidrocolesterolo)
derivante
dall’AcetilCoA
Calcitriolo e 24,25diidrossicolecalciferolo
Il 24,25-(OH)2-D è 20 volte meno potente della Vit. D3. Il metabolismo
dell’organismo indirizzerà il 25-idrossicolecalciferolo verso l’una o l’altra
forma, a seconda delle condizioni dell’organismo (valori di Vit D, Ca, Pi)
Calcitriolo endogeno
• Il 7-deidrocolesterolo, che
deriva dall’AcetilCoA, nella
cute, per azione dei raggi UV,
dà luogo alla formazione della
provitamina D da cui origina
l’ergosterolo, sostanza analoga
a quella che si riscontra in
natura (pesce, fegato, latte).
• Da questo composto in poi le
trasformazioni delle molecole,
esogene o endogene, seguono
lo stesso percorso:
concentrazione nel fegato,
trasporto nel rene e sintesi
definitiva della forma attiva o
inattiva della Vit. D
La Vit D come ormone
• Anche se non è sintetizzata da cellule
endocrine, la Vit. D viene considerata un
ormone perché :
– viene sintetizzata dall’organismo,
– è trasportata a distanza su cellule bersaglio
– influenza il meccanismo genico delle sue
cellule bersaglio
Il comportamento della Vit D è
simile a quello dei lipidi
• Viene assorbita nell’intestino con
meccanismo simile a quello dei lipidi
• Viene trasportata nel sangue da una
proteina trasportatrice
• Viene immagazzinata nel tessuto adiposo
in quantità sufficiente a garantire una
riserva di parecchi mesi
Stimoli per la sintesi della Vit D
• Il paratormone (PTH) regola la sintesi di Vit D
• La diminuzione della calcemia stimolando la sintesi
di PTH, stimola la sintesi di Vit D per via indiretta
• La prolattina secreta durante l’allattamento, stimola la
sintesi di Calcitriolo per aumentare l’assorbimento di
Ca dalla dieta in un periodo in cui la sua richiesta è
elevata
• L’esposizione alla luce solare in condizioni normali è
sufficiente a soddisfare il fabbisogno di Vit D. Per i
neonati, bambini fino a 3 anni, donne in gravidanza e
allattamento, anziani può essere necessaria una
ulteriore introduzione di Vit D
Organi bersaglio
• Intestino
• Osso
• Rene
Recettore
• Come gli ormoni steroidei
– si lega ad un recettore citoplasmatico
– entra nel nucleo
– stimola la trascrizione di mRNA
– aumenta o diminuisce la sintesi di vari prodotti
Effetti: la calbindina
• Favorisce la sintesi di Calbindina nella
mucosa intestinale, renale, ossea
(osteocalcina) e paratiroidea
• La calbindina si lega al Ca, per il quale ha
alta affinità, proteggendo la cellula da un
eccessivo accumulo di questo ione
• A livello intestinale la presenza della
proteina trasportatrice aumenta il
riassorbimento di Ca ma anche di Pi
Effetti sull’osso
• A livello osseo favorisce il riassorbimento
osseo e quindi l’azione degli osteoclasti.
– L’azione della Vit D sugli osteoclasti è però
indiretta perché queste cellule non
possiedono i recettori per il calcitriolo
– L’azione si espleta sugli osteoblasti che
possiedono i recettori e che, oltre a ridurre la
sintesi del collageno e la deposizione della
matrice ossea, liberano una sostanza che va
ad attivare gli osteoclasti
Altri effetti
• Rene: diminuisce l’escrezione di Ca e P
• Muscolo: aumenta sia il trasporto di Ca e
P, sia la captazione di Ca da parte del
reticolo sarcoplasmatico
• Cute: regola la formazione dello strato
corneo dell’epidermide
• Sistema immunitario (macrofagi e
monociti): diminuisce la produzione di
linfochine e la proliferazione linfocitaria
Effetti su altri geni bersaglio
• Aumentata trascrizione:
– Del recettore della Vit. D
– Delle pompe al Ca
– Della fosfatasi alcalina
• Diminuita trascrizione:
– Del PTH
– Del collageno
– Dell’interferone γ
Effetto
complessivo
• L’effetto netto del
calcitriolo è un
aumento della
concentrazione di
Ca e Pi nel plasma
(effetto
ipercalcemizzante)
Carenza di Vit D3 (< 5ng/l)
• Ipocalcemia
• Ipofosfatemia
• Iperparatiroidismo secondario
• Inadeguata mineralizzazione dello
scheletro (rachitismo nel bambino,
osteomalacia nell’adulto)
• Dolori e deformazione ossea
• Debolezza muscolare
Eccesso di Vit D3 (> 100 ng/l)
• Nausea
• Vomito
• Diarrea
• Ipercalcemia
• Ipercalciuria
• Calcificazione dei tessuti molli
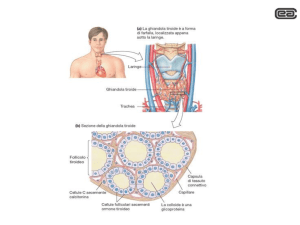
La calcitonina
• Ormone costituito da una piccola catena
polipeptidica di 32 aminoacidi
• È sintetizzato dalle cellule parafollicolari dlla
tiroide (cellule c)
• Viene incapsulato sotto forma di granuli
• È trasportato disciolto nel plasma
• Si lega a recettori di membrana accoppiati a
proteine G
Effetti
• I più importanti sono
sull’osso:
– Impedisce il
riassorbimento osseo
da parte degli
osteoclasti
(soprattutto quando
vengono stimolati dal
PTH)
– Favorisce la
deposizione ossea
Altri effetti
• Rene:
– Riduce l’escrezione di Ca
– Aumenta l’escrezione dei fosfati
• Intestino:
– Riduce l’assorbimento di Ca e di P
• Questi effetti hanno scarsa conseguenza sulla
concentrazione di Ca plasmatica
• Quantitativamente gli effetti più importanti sono
sull’osso
Effetto complessivo e stimolo per la
secrezione
• E’ un ormone
ipocalcemizzante
• Lo stimolo
adeguato alla sua
secrezione è
l’aumento del Ca
plasmatico
Importanza nell’uomo
• Non ha una particolare importanza
nell’uomo adulto, in cui gli eventuali
eccessi o carenze sono facilmente
compensati da Vit D e PTH
• E’ importante nella crescita fetale,
nell’infanzia, in gravidanza e durante
l’allattamento
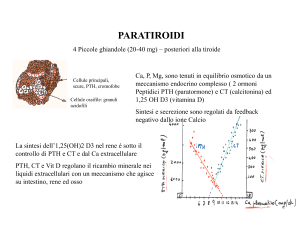
Le paratiroidi
Sono 4 ghiandole
poste dietro la
tiroide, due per
lato
• Si distinguono due tipi
cellulari:
• cellule principali, più
diffuse, presenti per tutta
la vita, secernenti il PTH,
contenenti in fase attiva
numerosi granuli in
esocitosi
• cellule ossifile che
compaiono in pubertà e
aumentano
progressivamente con
l’età e, secondo alcuni,
sintetizzerebbero una
certa quantità di ormone
di riserva
Le cellule
paratiroidee
• Catena proteica di 84
aminoacidi
La molecola
• Da un preproPTH per
sottrazione di 25
aminoacidi
dall’estremità Nterminale deriva il
proPTH che viene
trasferito nell’apparato
di Golgi.
• Nell’apparato di Golgi
vengono sottratti altri
6 aminoacidi e si
forma il PTH che
viene accumulato in
granuli secretori
inattivo
Caratteristiche (1)
• Trasporto: disciolto nel plasma
• Emivita: meno di venti minuti
• Recettore: di membrana con cAMP come
secondo messaggero ma anche rapida
alterazione del trasporto del Ca e sintesi
proteica negli osteoclasti
• Stimolo: diminuzione del Ca plasmatico
• Effetto finale dell’azione sull’organismo:
aumento del Ca plasmatico e diminuzione del P
plasmatico
Stimolo per la liberazione di PTH è la
concentrazione di Ca plasmatico
A: L’aumento della concentrazione del
Ca ionizzato extracellulare viene
rilevato da un recettore per il Ca posto
sulla membrana della cellula
paratiroidea. L’attivazione del recettore
coinvolge per un verso, una proteina G
inibente che blocca l’adenilato ciclasi e
quindi l’cAMP, per l’altro una proteina G
che attiva l’IP3 e i livelli di Ca
intracellulare, diminuendo l’esocitosi dei
granuli contenenti PTH
A
B
B: condizioni normali
C: diminuzione della concentrazione di
Ca extracellulare che determina
aumento di cAMP e diminuzione di IP3
con esocitosi dei granuli contenenti PTH
C
• Il livello plasmatico di Ca è il principale regolatore
dell’attività delle ghiandole paratiroidi
• La secrezione del PTH è inversamente
proporzionale alla concentrazione plasmatica di Ca
Caratteristiche (2)
• Tessuti bersaglio: osso, rene, intestino
• Inizio dell’azione: 2-3 ore per l’osso (con
aumento dell’attività degli osteoclasti che
richiede circa 12 ore); 1-2 giorni per
l’assorbimento intestinale; pochi minuti per il
trasporto renale
• Inoltre: gli osteoclasti non hanno recettori per il
PTH, per cui vengono influenzati da sostanze
paracrine indotte dal PTH negli osteoblasti. Il
PTH è essenziale per la vita: la sua assenza
determina tetania ipocalcemica (o tetania
paratireopriva)
Tessuti bersaglio
Effetti sull’intestino
• Sull’intestino il PTH agisce indirettamente
• Esso va ad aumentare la sintesi di Vit D a
livello renale e questa, a sua volta,
aumenta l’assorbimento intestinale
• Per questo motivo la risposta intestinale
non è immediata, ma si manifesta dopo un
paio di giorni
Effetti sull’osso
• Il PTH agisce sui recettori presenti sugli
osteoblasti diminuendo la sintesi di
collageno e inducendo la sintesi di una
sostanza paracrina che attiva gli
osteoclasti
• Gli osteoclasti aumentano il
riassorbimento osseo incrementando il
passaggio del Ca dalla matrice al circolo
sistemico. Tale azione si manifesta dopo
circa 12 ore dalla liberazione di PTH
Azione sugli osteoclasti
• Viene attivata la glicolisi con formazione di ac.
lattico e piruvico
• Gli H+ prodotti vengono liberati nell’ambiente
extracellulare dove solubilizzano la componente
minerale dell’osso
• Viene attivata la sintesi dell’mRNA per le idrolasi
lisosomiali che consentono di digerire i sali di Ca
solubilizzati e fagocitati dall’osteoclasto
Azione sul rene
• Aumento del riassorbimento di Ca e Mg dai
tubuli ascendenti dell’ansa di Henle e dai tubuli
distali del nefrone
• Diminuzione del riassorbimento di Pi dai tubuli
prossimali e distali
• Poiché queste azioni sono mediate dal cAMP
che viene poi trasportato nel lume, i primi effetti
del PTH a livello renale consistono in un
imponente aumento di escrezione renale di
cAMP
• A qualunque
concentrazione
plasmatica di Ca il PTH
diminuisce l’escrezione
renale di Ca prevenendo
una ipocalcemia
• L’inibizione della
secrezione di PTH
determina un aumento
della escrezione di Ca,
prevenendo l’ipercalcemia
• Viceversa, a qualunque
concentrazione
plasmatica di fosfato, il
PTH aumenta
l’escrezione renale di
fosfato
• Per quanto concerne il Ca, una continua ed
eccessiva secrezione di PTH determinerà:
– una eccessiva riduzione di escrezione renale di Ca
per aumento del riassorbimento tubulare
– quindi si avrà aumento plasmatico di Ca
– l’aumento plasmatico di Ca porterà ad un aumento
del carico filtrato
– quindi, la quantità assoluta di Ca escreta con le urine
aumenterà nonostante l’aumento del riassorbimento
tubulare
• Infatti, anche se il rene ne riassorbe di più, in
realtà ne elimina anche di più perché in circolo
ce n’è una concentrazione maggiore che
dipende dall’aumento del riassorbimento osseo
ed intestinale
• Per quanto concerne i Pi, una continua ed
eccessiva secrezione di PTH determinerà:
• Minore riassorbimento e maggiore escrezione per
prevenire il rischio di una di precipitazione
intratissutale di complessi di fosfato di Ca
• Infatti il riassorbimento di osso da parte degli
osteoclasti fa aumentare in circolo non solo il Ca
ma anche i fosfati che possono così formare dei
complessi che possono precipitare
• D’altro canto, l’aumento di escrezione dei Pi
aumenta il rischio che si formino complessi di
fosfati di Ca nelle urine, causa di calcolosi renale
• In sintesi, azione del PTH su:
• Osso: aumento dell’attività degli
osteoclasti
iperfosfatemia e
ipercalcemia
• Rene:
– 1) aumento del riassorbimento di Ca filtrato e
aumento del riassorbimento dei fosfati
ipocalciuria e iperfosfaturia
– 2) aumento della sintesi di Vit D3
• Intestino: aumento dell’azione della Vit
D3 sull’assorbimento di Ca
ipercalcemia
Risposta compensatoria alla diminuzione della calcemia
Risposta compensatoria alla diminuzione
della fosfatemia
• In definitiva, l’azione combinata di
una duplice regolazione e di una
duplice azione ormonale da parte del
PTH e della vit D consente una
protezione specifica dei livelli
plasmatici di Ca e del fosfato, senza
determinare un eccesso plasmatico
dell’uno o dell’altro. Le risposte ossee
sono più immediate, mentre quelle
intestinali si manifestano in un
secondo tempo
Effetti della
concentrazione
plasmatica di
Ca sui livelli
plasmatici di
PTH e di
Calcitonina
Omeostasi del Ca
Omeostasi dei Pi