adms
Lezione 1
Obiettivi da raggiungere alla fine della lezione Cosa sapere. 1. Conoscere (in generale) la struttura anatomica e la
fisiologia del pancreas endocrino 2. Conoscere le principali attività dell’insulina 3. Conoscere l’attività degli
ormoni della contro - regolazione 4. Conoscere le conseguenze della riduzione o dell’assenza della secrezione di
insulina (conseguenze della riduzione o assente attività dell’insulina) 5. Conoscere le cause della produzione di
corpi chetonici (diabete mellito insulino - dipendente o tipo 1) 6. Conoscere i sintomi della chetoacidosi (diabete mellito
insulino - dipendente o tipo 1) 7. Conoscere la differenza tra insulino - dipendenza e insulino - trattamento 8. Conoscere i
fattori predisponenti al diabete mellito non insulino - dipendente 9. Conoscere in generale i principi fondamentali che
regolano la secrezione di insulina e la funzionalità pancreatica in caso di diabete mellito non insulino - dipendente Come
saper essere: 1. Convinto che il diabete mellito è una malattia che, pur non presentando una guarigione è sicuramente
ben controllabile 2. Convinto che la “spettanza” di vita sia del tutto simile a quella del soggetto non
diabetico 3. Convinto che al di fuori della terapia farmacologica (insulina o ipoglicemizzanti orali) le norme dietetico igieniche che si raccomandano siano comuni a quelle che si raccomandano a soggetti non diabetici e perfettamente sani
(tali norme sono quelle comunemente riconosciute come utili ad una valida prevenzione per le malattie cardiovascolari ,
epatiche, metaboliche, ecc…) 4. Convinto che il diabete mellito insulino - dipendente e non insulino - dipendente
non siano delle malattie infettive trasmissibili 5. Convinto che essere “dipendente” da una terapia non
significhi essere ne “handicappati” ne “drogati”Introduzione Il diabete può essere considerato
una condizione cronica caratterizzata da un elevato livello di glucosio nel sangue, chiamata iperglicemia. Questa
condizione può avere cause molto variabili tra di loro essendo molteplici i fattori che esercitano un controllo sui livelli di
glicemia.Infatti è possibile che l'iperglicemia sia dovuta alla mancata o ridotta produzione di insulina ma potrebbe anche
essere che tali livelli elevati siano determinati dall'aumento di alcune altre sostanze (ormoni) che in quel momento
vengono prodotte dall'organismo in maggiore quantità, oppure che l'aumento della glicemia sia legato a fattori ereditari, a
fattori ambientali, ad assunzione di farmaci o altre situazioni. Una idonea e precisa classificazione iniziale è necessaria
per poter eseguire una terapia corretta e precisa. Infatti, come già detto, sebbene la manifestazione caratteristica del
diabete sia unica, la iperglicemia, diverse sono le cause e diverse dovranno quindi essere le cure.Cenni sulla
classificazione del diabete mellitoCome è classificato il diabete mellito?I principali tipi di diabete mellito sono due:Diabete
mellito di tipo 1 (anche detto insulino - dipendente), Diabete mellito di tipo 2 (anche detto non insulino - dipendente), a
cui si aggiungono altri tipi di diabete mellito cosiddetti secondari, ma molto rari.La classificazione e la suddivisione sopra
riportate sono molto importanti, come vedremo, ai fini della terapia poiché, come i termini stessi ci dicono, il diabete
mellito tipo 1 ha bisogno assoluto di insulina (per la sopravvivenza) mentre il diabete mellito tipo 2 non ne ha bisogno
(generalmente). Tuttavia bisogna ricordarsi che, qualche volta, anche il diabete tipo 2 necessita di terapia insulinica per
mantenere livelli di glicemia normali o accettabili sia in genere sia in momenti particolari della vita; in questo caso il
diabete mellito tipo 2 può essere classificato o denominato come: diabete mellito tipo 2 insulino - trattato. Questi
argomenti, tuttavia, non devono, al momento, incidere sulla nostra classificazione poiché verranno ripresi al momento
opportuno (vedi Lez. 2 - 7 - 9).Oltre a questi 2 tipi di diabete ne esistono altri particolari, come già detto forme rare, cui
faremo solo un cenno più avanti.Diabete Mellito tipo 1 (anche detto insulino - dipendente)Il termine di insulino dipendente vuol dire che se non ci si inietta o non si esegue, comunque, la terapia insulinica quotidianamente si incorre
in brevissimo tempo (giorni o ore, ma anche anni nel caso di diabete mellito a lenta insorgenza) in conseguenze che
sono incompatibili con la vita. Prima della scoperta e purificazione dell'insulina, i pazienti affetti da diabete mellito tipo 1
avevano pochi mesi di vita. Oggi, con la possibilità di iniettarsi l'insulina, si è in grado di avere una vita pressoché
normale; anche se la terapia presenta, ovviamente, dei sacrifici.Questo tipo di diabete mellito può insorgere a qualsiasi età
anche se è molto raro che compaia dopo i 30 anni e generalmente insorge entro i primi 20 anni di età. Tuttavia, bisogna
ricordare che alcuni diabetici definiti tipo 2, per il fatto di essere stati diagnosticati dopo i 40 anni, presentano le
caratteristiche del diabete tipo 1. In questi casi si può parlare, dopo gli opportuni accertamenti diagnostici, di diabete
mellito tipo 1 “a lenta insorgenza”. Questa forma differirebbe dalla forma "classica" di diabete mellito tipo 1
per la lentezza con cui si manifesta il danno alle cellule che producono insulina.Fortunatamente la malattia è rara avendo
una frequenza di circa 1 - 2 casi ogni 1000 abitanti di tutte le età. Per avere un'idea più precisa di questi numeri, basti
pensare che, in una città di 100.000 abitanti, si avranno, in media, circa 1 - 2 nuovi casi di diabete mellito tipo 1 al mese;
mentre, nella stessa città, si avranno circa 100 - 200 soggetti con questa malattia.Questa forma, determinata dalla
mancata produzione di insulina da parte del pancreas (si veda la pagina sulle cause del diabete mellito tipo 1), è
sicuramente una malattia che sconvolge la quotidianità di una famiglia. Il bambino o l'adolescente, infatti, all'inizio,
presenta dei grossi problemi legati alla terapia insulinica multi - iniettiva (cioè costituita da più iniezioni nel corso della
giornata) e alla terapia dietetica.Diabete Mellito tipo 2 (anche detto non insulino - dipendente)Questo tipo di diabete, a
differenza del precedente, è tipico dell'adulto spesso in sovrappeso e la sua sintomatologia può essere così poco evidente
da passare inosservato per anni o addirittura per decenni. Molto spesso ritroviamo, infatti, soggetti con tipiche
complicanze a lungo termine (retinopatia, piede diabetico , vedi Lez.: 13 - 14 - 15) che non sanno di essere diabetici.
Queste complicanze, generalmente, compaiono dopo più di 15 anni di malattia.Il diabete mellito tipo 2, quindi, è solo
apparentemente una malattia poco importante, anche se caratterizzata da scarsa sintomatologia specifica: la presenza
di sintomi molto discreti o la loro completa assenza porta inevitabilmente all'abbassamento della guardia con tendenza a
sottovalutare i danni che poi a lungo termine divengono irreversibili.In questo il diabete mellito tipo 2 assomiglia
all'ipercolesterolemia (aumento dei livelli di colesterolo nel sangue), all'ipertensione arteriosa e ad altre patologie che
vengono riconosciute dopo molti anni quando, inevitabilmente, hanno provocato danni irreparabili. In questa malattia,
http://www.admsonlus.com
Realizzata con Joomla!
Generata: 11 June, 2017, 06:49
adms
quindi, al contrario di quanto avviene nel diabete mellito tipo 1, si può esercitare opera di prevenzione. In questo senso,
controlli periodici sono più che raccomandabili: la valutazione della glicemia a digiuno e post - prandiale dopo i 30 anni di
età almeno una volta all'anno è il miglior metodo di verifica (si veda la pagina sugli esami di laboratorio utili alla diagnosi).
Inoltre, mantenersi in peso forma e allenati, è sicuramente, il miglior modo per prevenire questa malattia.Come abbiamo
già visto all'inizio della lezione, i due tipi di diabete differiscono per molti aspetti; in particolare la definizione stessa di
diabete mellito tipo 2 (non insulino - dipendente) ci dice che chi è affetto da questa forma di diabete non ha necessità di
praticarsi l'insulina per poter star bene dal momento che il pancreas di questi pazienti funziona e produce ancora insulina
(si veda anche Secrezione di insulina). Tuttavia, in alcuni casi, soprattutto con il passare degli anni oppure dopo molti
anni (7 o 8 in media) di uso dei farmaci ipoglicemizzanti orali (vedi Lez.: 7) è possibile che anche il soggetto affetto da
diabete mellito di tipo 2 debba eseguire una terapia con insulina per poter ottenere un controllo accettabile; in questo
caso non si parla di diabete mellito insulino - dipendente ma di diabete mellito insulino - trattato.Altri tipi di diabete
mellitoSono molti e non tutti conosciuti perfettamente. Si tratta di:1. Difetti genetici delle beta cellule del pancreas (molto
raro)2. Difetti genetici dell'azione dell'insulina (molto raro)3. Patologia del pancreas esocrino4.
Endocrinopatie5. Diabete
indotto da farmaci o da sostanze chimiche6. Infezioni7. Forme non comuni di diabete mellito immuno - mediato (molto
raro)8. Altre sindromi genetiche associate talvolta a diabete (molto raro)Tale classificazione esula da questa
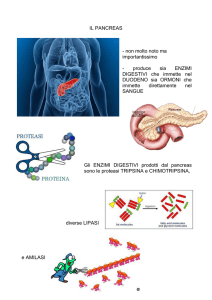
presentazione per cui si daranno brevi cenni sulle forme più comuni.Il pancreas è una ghiandola che secerne un succo
digestivo che viene immesso nelle prime porzioni dell'intestino assieme alla bile; tale succo è necessario alla digestione
degli alimenti pre - digeriti nello stomaco. Questa funzione è definita esocrina per ben distinguerla dalla funzione
endocrina svolta dalle cellule delle “isole o insule di Langerhans” quali le beta cellule del pancreas o le alfa
cellule del pancreas rispettivamente in grado di produrre e immettere in circolo l'insulina e il glucagone (si veda anche
Secrezione di insulina).Nel corso di patologie (malattie) del pancreas, come le pancreatiti o i tumori, in grado di
determinare una lesione permanente delle cellule esocrine del pancreas è possibile un coinvolgimento lesivo delle cellule
delle insule di Langerhans. In pratica per malattie gravi del pancreas è possibile, se non frequente, un coinvolgimento
della funzione endocrina (che produce insulina). In questi casi si parla di diabete mellito secondario a malattie
pancreatiche.Molte malattie delle ghiandole endocrine sono caratterizzate dall'aumento della glicemia. In particolare
ricordiamo tutte quelle malattie che sono caratterizzate dall'aumento della produzione degli ormoni ad azione contraria
all'insulina (sostanze od ormoni contro - insulari) come il glucagone (tumori delle alfa cellule del pancreas che producono
elevate quantità di glucagone chiamati glucagonomi), tumori o malattie delle ghiandole surrenali che producono elevate
quantità di cortisone e cortisolo (ormoni della corteccia surrenalica) o di adrenalina (ormone della midollare surrenalica).
Anche il gigantismo e l'acromegalia , malattie caratterizzate dall'aumentata produzione di ormone della crescita (detto
anche GH) e l'ipertiroidismo (aumentata produzione di ormoni tiroidei) possono essere caratterizzate da aumento della
glicemia.Molti farmaci sono in grado di aumentare la glicemia; tra questi dobbiamo ricordare i farmaci a base di
cortisone, i diuretici, l'ormone della crescita stesso (GH) usato, ad esempio, in caso di nanismo, ecc…Un'altra
classe a parte è il diabete mellito gestazionale, che, per la sua peculiarità, troverà trattazione separata.Cause del diabete
mellito tipo 1 Dire a tutt'oggi che cosa causi questo tipo di diabete è impossibile con precisione: non esiste una familiarità
in senso stretto, così come si intende normalmente, ad esempio, per l'ipertensione, l'iperlipidemia e altre patologie;
tuttavia vi sono alcuni individui con una predisposizione al diabete. Il diabete mellito tipo 1, come si è detto, è
determinato dalla assente produzione di insulina dovuta a lesione delle beta cellule del pancreas. L'evento che porta alla
distruzione delle cellule che producono l'insulina (le beta cellule del pancreas) non è ben conosciuto.La distruzione delle
beta cellule del pancreas può essere dovuta a vari fattori (virus?) ma tra questi dobbiamo ricordare una aggressione che il
nostro stesso organismo può esercitare nei confronti delle cellule. Il sistema che causa tutto ciò è il sistema immunitario,
normalmente indirizzato a colpire tutte le sostanze estranee al nostro organismo quali batteri, virus, trapianti, ecc…
Se, per motivi sconosciuti, questo sistema sbaglia obiettivo, colpendo le beta cellule del pancreas, allora si ha la loro
distruzione. Dunque il diabete mellito tipo 1 potrebbe essere definito come una malattia causata dalla selettiva,
"premeditata" distruzione delle beta cellule del pancreas da parte del sistema immunitario.In alcuni casi, per cause poco
conosciute, il sistema che ci dovrebbe proteggere contro l'invasione di sostanze estranee come batteri, virus, trapianti,
ecc… viene “deviato” e attacca noi stessi e le nostre cellule; in pratica il sistema immunitario
“deviato” o “impazzito” non riconosce come proprie alcune cellule o forse, meglio, alcune
nostre cellule si mostrano al nostro sistema immunitario con strutture modificate e quindi non si fanno riconoscere come
cellule "proprie" e quindi da non aggredire. Ciò comporterebbe la loro aggressione e la loro successiva distruzione.La
mancanza di insulina è responsabile, così, della mancata utilizzazione dello zucchero che non riesce a entrare nelle
cellule e quindi ad essere utilizzato; ciò comporterà, inevitabilmente l'aumento della glicemia.L'impossibilità ad utilizzare il
glucosio come fonte di energia è causa, a sua volta, di utilizzo dei grassi di deposito per produrre energia necessaria alla
vita e alle normali attività. L'utilizzo dei grassi implica inevitabilmente la produzione di sostanze tossiche e acide chiamate
corpi chetonici (comunemente dette acetone). Tale produzione è possibile solo in concomitanza e a causa della ridotta
produzione di insulina che caratterizza il diabete mellito tipo 1 ed è nettamente incrementata dal contemporaneo
aumento degli ormoni detti della contro - regolazione (o contro - insulari) come il glugagone, il cortisolo, la adrenalina,
l'ormone della crescita, ecc… Questi ormoni sono così definiti poiché hanno un'azione contraria a quella
dell'insulina: aumentano la glicemia e favoriscono la produzione di corpi chetonici.Oggi con l'insulina umana si può
eseguire una terapia di sostituzione completa ottenendo uno stato di normalità. Dunque questo tipo di diabete ha, in
genere, un esordio estremamente brusco, quasi drammatico e il suo riconoscimento risulta il più spesso delle volte
facile.Questo già ci spiega come nessuna indagine periodica debba essere eseguita per i fratelli o i figli di pazienti di
diabete mellito tipo 1 ai fini della diagnosi; certamente, invece si dovrà essere molto allertati sulla comparsa di
sintomatologia specifica che possa far pensare alla comparsa del diabete stesso. Esistono, comunque, dei
“consultori genetici” ove si possono avere alcuni consigli o notizie riguardanti la prevenzione o la
http://www.admsonlus.com
Realizzata con Joomla!
Generata: 11 June, 2017, 06:49
adms
“diagnosi pre - clinica”Cause del diabete mellito tipo 2 Nei pazienti affetti da diabete mellito tipo 2 la
produzione di insulina da parte delle beta cellule del pancreas è ancora presente, per cui la domanda che ci si pone è:
"come mai questi pazienti hanno il diabete se l'insulina viene prodotta normalmente?". Probabilmente l'insulina viene
prodotta in quantità relativamente scarsa: il pancreas è un po' pigro nella sua risposta o l'insulina, per vari motivi, non
riesce a funzionare a dovere. Risultato di questo è, ovviamente, l'iperglicemia.Al contrario della precedente forma (il
diabete mellito tipo 1) la frequenza del diabete mellito tipo 2 è circa del 4% cioè 4 persone su 100 ne sono affette. Se poi
prendessimo in considerazione la popolazione sopra i 60 anni, allora la frequenza sale ad almeno il 6%. Per avere
un'idea più precisa dell'incidenza del diabete mellito tipo 2, basti pensare che, in una città di 100.000 abitanti, si potranno
contare circa 3.000 - 4.000 diabetici tipo 2 (circa 6.000 in una città in cui vivano 100.000 ultra sessantenni). Ogni anno, in
questa città vi saranno circa 200 nuovi diabetici. Bisogna dire che altrettanti soggetti sono diabetici e ogni anno lo
diventano senza essere consapevoli della loro malattia.Per continuare con le differenze tra le due forme di diabete
mellito bisogna dire che per il tipo 2 la familiarità è molto importante; tuttavia molti altri fattori possono contribuire
all'insorgenza di questa malattia; è importante conoscerli bene poiché se è vero che sapere di avere una familiarità
positiva è importante per controllarsi con maggiore assiduità, cercare di correggere i fattori predisponenti è possibile e ciò
riduce di molto la possibilità di insorgenza della malattia.Una volta che il diabete mellito tipo 2 si sia manifestato non si potrà
parlare di guarigione nel senso stretto del termine (completo ritorno ad uno stato di assenza di malattia) ma si potrà
parlare solo di controllo più o meno buono.I fattori che favoriscono il comparire della malattia sono:1. obesità e
sovrappeso,2. alimentazione eccessiva,3. vita sedentaria,4. stress (?),5. uso di particolari farmaci (cortisone, diuretici,
ecc…).Bisogna ricordarsi che l'80% dei diabetici tipo 2 è obeso. Ora, se è vero che non possiamo cambiare la
nostra familiarità o patrimonio genetico, è altrettanto vero che chi avesse una familiarità diabetica positiva (uno o più parenti
stretti diabetici) deve assolutamente mettere in atto tutto quanto è in suo potere per cercare di non ammalarsi.In fondo le
regole per eseguire una valida prevenzione non sono differenti da quelle che si devono seguire per avere una vita sana
in genere: esercizio fisico personalizzato, alimentazione equilibrata, mantenimento del peso forma, controllo della
pressione arteriosa, abolizione del fumo, ecc…Queste regole dovrebbero essere seguite da tutti e non devono
essere considerate punitive; il fatto che il diabetico le debba seguire per tenersi controllato potrebbe essere, in una
visione positiva del problema, un bene; cioè un incentivo a seguire regole salutari. In questo modo spesso il soggetto
diabetico ben controllato e che ben si cura ha una salute migliore del soggetto non diabetico che non ha cura di se
stesso.Cenni di anatomia del pancreas Il pancreas è un organo posto vicino al nostro stomaco e ha la funzione di
digerire i grassi, le proteine e i carboidrati. Nella sua struttura esistono delle cellule organizzate in gruppi isolati, che per
tale motivo si chiamano isole o "insule" di Langerhans (nome dello scopritore). Tali isole contengono delle cellule che
producono l'insulina, ormone che rende disponibile il glucosio per essere utilizzato dalle cellule.Grazie a questa
particolare struttura anatomica, il pancreas, può presentare delle malattie della parte "digestiva" come, ad esempio, le
pancreatiti acute e croniche, senza che vi siano deficit della produzione di insulina. In altre parole, il termine "isole" di
Langerhans appare essere quanto mai appropriato.La posizione stessa di questo organo, vicino a stomaco, intestino e
fegato, non è casuale; infatti in questo modo le beta cellule del pancreas riescono a rispondere in maniera estremamente
precisa e rapida all'aumento di glucosio (iperglicemia), che normalmente si verifica dopo l'assunzione di cibo. In questo
caso, la stessa iperglicemia che si viene a creare informa le beta cellule della necessità di immettere in circolo più insulina
allo scopo di far "rientrare" la glicemia nei valori pre - prandiali. Inoltre, questa posizione privilegiata rende possibile
un'azione immediata dell'insulina proprio sul fegato, il laboratorio chimico del nostro organismo!Secrezione di insulina La
capacità del pancreas di rispondere al glucosio circolante è legata, non solo alla glicemia, cioè a livello del glucosio
esistente in ogni momento nel sangue, ma anche alla velocità con cui tale livello si modifica o in senso di aumento o di
diminuzione. Ad esempio un rapido aumento della glicemia, come si può osservare nel caso di un'infusione di glucosio
endovena, determina un altrettanto rapida, drammatica risposta di secrezione insulinica che termina entro 10 minuti (I
fase di secrezione). Un aumento progressivo della glicemia è causa, invece, di una risposta più lenta e progressiva (II
fase di secrezione) che tende a seguire l'eventuale aumento dei livelli glicemici. La fase rapida della secrezione
insulinica per essere così pronta, deve, ovviamente, riguardare l'insulina già formata all'interno delle beta cellule del
pancreas che quindi è pronta al rilascio; mentre la fase più lenta, progressiva e continua, deve fare affidamento sulla
produzione di nuova insulina.In caso di aumenti della glicemia ottenuti meno bruscamente, come avviene dopo un pasto
ricco di zuccheri o carboidrati, queste due fasi, così ben distinte non sono facilmente osservabili; infatti l'assorbimento di
glucosio non è tanto rapido da produrre un brusco aumento dei livelli glicemici paragonabili a quelli che si
osserverebbero in caso di infusione endovenosa. Il pancreas, comunque, in entrambi i casi, tende a rispondere con la I e
II fase di secrezione.Comunque, la secrezione di insulina non deve essere considerata mai un processo continuo e
immutabile; al contrario, avviene in maniera pulsatile (esattamente come se le beta cellule del pancreas fossero delle
piccole pompe che immettono insulina a piccoli impulsi). Circa ogni 12 - 14 minuti si ha un piccolo impulso con
immissione di una piccola quantità di insulina in circolo; ciò avviene costantemente soprattutto nei periodi in cui non si ha
una stimolazione, come ad esempio nel periodo notturno o lontano dai pasti. Praticamente il sistema è in grado di tenere
sotto controllo (“monitorizzare”) la glicemia valutandola ogni 12 - 14 minuti e rispondendo alle sue
variazioni periodicamente.Sintomatologia specifica - diabete mellito tipo 1 (insulino - dipendente) La sintomatologia che
si manifesta in caso di assente produzione insulinica è estremamente eclatante e si manifesta con segni molto evidenti;
questi sono:·
Astenia (stanchezza) improvvisa,·
Polidipsia (aumento irrefrenabile della sete),·
Dimagramento,·
(aumento della quantità di urine che si eliminano).Quest'ultimo sintomo viene riconosciuto per primo ma viene solitamente
addebitato all'aumento dell'assunzione di liquidi. Bisogna ricordare che il primo problema riguarda la perdita di eccessive
quantità di urina (dovuta alla glicosuria) e la polidipsia non è altro che il meccanismo con cui l'organismo si difende
(compenso).Essendo questa malattia più frequente nei bambini, spesso questi sintomi, soprattutto la sete e l'enuresi
notturna, cioè la perdita di urina durante il sonno, sono poco prese in considerazione. Spesso anche un dato di
http://www.admsonlus.com
Realizzata con Joomla!
Generata: 11 June, 2017, 06:49
P
adms
laboratorio molto importante come l'acetone (vedi Lez.: 12) viene considerato come non preoccupante; spesso, infatti,
qualche genitore crede che si tratti di una banale crisi di "acetone". Si ricorda, qui che la immediata diagnosi è molto
importante poiché in questa fase un ritardo può essere estremamente pericoloso.Sintomatologia specifica - diabete
mellito tipo 2 (non insulino - dipendente) I sintomi del diabete mellito tipo 2 non differiscono da quelli già riportati per il
diabete tipo 1. Tipici di questa forma sono, inoltre:·
Crampi muscolari,·
Affaticamento ingiustificato,·
Ferite che stenta
cicatrizzare,·
Fame intensa,·
Gengiviti,·
Prurito diffuso o, spesso, ai genitali,·
Turbe della vista.Queste ultime po
accentuarsi con l’inizio della terapia che riporta i valori glicemici verso la normalità; ciò non significa che il paziente
debba ricorrere, nei primi mesi, all'oculista per farsi prescrivere nuove lenti poiché dopo qualche tempo le turbe della
vista tendono a ridursi o a modificarsi. Questi disturbi, il più delle volte, sono passeggeri e possono insorgere qualche
mese prima della diagnosi; ma non devono assolutamente essere confusi con la retinopatia diabetica; si tratta, nella
maggioranza dei casi, di ridotta capacità a focalizzare gli oggetti.La cura, a differenza di quella per il diabete tipo 1, si
basa sull'osservazione di una dieta particolare, di un'attività fisica continua, non necessariamente impegnativa, come ad
esempio il cammino, e, solo nei casi in cui tali presidi falliscano, sull'uso di ipoglicemizzanti orali, detti anche compresse
per il diabete (si veda la Lez. 4).Anche per questo tipo di diabete, tuttavia, in alcune situazioni, bisognerà ricorrere all'uso
di insulina. Questa si dovrà usare nel momento in cui le compresse dovessero iniziare a non funzionare più o in particolari
condizioni quali: ·
Infezioni intercorrenti di una certa importanza,·
Gravidanza,·
Situazioni chirurgiche (int. chirurgici,
fratture, ecc…),·
Complicanze acute o croniche quali: nefropatia, infarto del miocardio, ecc…,·
Epatopatia
(malattia del fegato), insufficienza renale.·
Fallimento secondario della terapia antidiabetica orale.Cenni sulla diagnosi e
sugli esami di laboratorio In questa sezione si prendono in considerazione gli esami di laboratorio utili alla diagnosi e non
quelli che sono eseguiti in caso di controllo periodico per valutare l'andamento della malattia (monitoraggio del grado di
controllo).La diagnosi di diabete mellito sia tipo 1 che 2 è relativamente semplice e si basa, essenzialmente, sul
riscontro, in almeno due occasioni, di valori di glicemia maggiori o uguali a 140 mg/dl. Da qualche anno tale valore è
stato abbassato, da alcuni gruppi di studiosi degli U.S.A., a 126 mg/dl; questa proposta, ancora non da tutti accettata è in
fase di valutazione e nasce proprio nell'intento di poter porre una diagnosi precoce e dall'osservazione che questo valore
identifica con maggiore precisione tutti coloro che, se fossero sottoposti ad un test da carico orale con glucosio,
risulterebbero diabetici.Una glicemia a digiuno maggiore o uguale a 110 mg/dl è il limite oltre il quale esiste, con
sicurezza, un'alterazione, anche se iniziale, della regolazione del metabolismo del glucosio. La diagnosi di diabete
mellito può essere fatta anche per valori di glicemia maggiori di 200 mg/dl anche non a digiuno (anche in questo caso è
essenziale che il rilievo venga effettuato più volte) soprattutto se in presenza di sintomatologia specifica.In caso di
dubbio per una glicemia maggiore di 95 mg/dl, ma inferiore a 140 mg/dl (oppure 126 mg/dl), si deve ricorrere ad una
prova più specifica. Tale test viene chiamato "test da carico orale di glucosio" o "test di tolleranza al carico orale di
glucosio " (detto "curva da carico orale di glucosio") e si esegue determinando la glicemia prima e dopo aver ingerito 75
grammi di glucosio sciolti in acqua. Valori, dopo 2 ore dall'ingestione del carico di glucosio, maggiori o uguali a 200 mg/dl
identificano i soggetti diabetici. Se i valori, dopo 2 ore, sono compresi tra 140 e 200 mg/dl si parla di alterata o ridotta
tolleranza al glucosio.
http://www.admsonlus.com
Realizzata con Joomla!
Generata: 11 June, 2017, 06:49