2004
SERVIZIO SANITARIO REGIONALE
EMILIA-ROMAGNA
Azienda Unità Sanitaria Locale di Rimini
Quaderni ASRI
RITARDO MENTALE:
itinerari di sviluppo
70
Modulo organizzativo handicap mentale - Dipartimento salute mentale
RITARDO MENTALE:
itinerari di sviluppo
RITARDO MENTALE E DISABILITÀ ACQUISITE:
RISCHIO DI SFRUTTAMENTO, VIOLENZA FISICA
E SESSUALE
INTRODUZIONE
Nel 2002 ha iniziato la propria attività il M. O. Handicap Mentale, collocato all'interno del D. S. M.
Il Modulo si occupa di soggetti di età compresa tra 18 e 64 anni che presentano disabilità mentale.
La collocazione di questo Modulo all'interno del D. S. M. rappresenta un elemento di novità e
specificità nell'organizzazione dei Servizi per la Salute Mentale della nostra Regione e pertanto uno
stimolo alla riflessione e ad una collaborazione sempre più significativa, sia con la Neuropsichiatria
Infantile, che con la Psichiatria.
In tale scelta organizzativa, si individua infatti l'intenzione di potenziare e realizzare una continuità
nella presa in carico del disabile mentale dall'età evolutiva all'età adulta ed insieme la creazione di
una rete tra Servizi al fine di prendersi cura della persona in modo integrato.
Nell'esperienza quotidiana degli operatori del M. O. Handicap Mentale si rileva infatti che una
percentuale del 20 - 30% delle persone con R. M. vanno incontro nell'età adulta e disturbi mentali
quali: depressione, manie, disturbi ossessivo - compulsivo, disturbi di personalità, ecc.
Con gli obiettivi di sviluppare collaborazione e collegamenti tra Servizi, di affrontare la complessità
di questo problema sia a livello teorico che operativo, è stato interpellato il Dr. Ciro Ruggerini,
Neuropsichiatra Infantile e Psichiatra che svolge la propria attività quale Neuropsichiatra Infantile
presso gli Istituti Ospedalieri di Modena.
Il Dr. Ruggerini vanta un curriculum di tutto rispetto, è studioso appassionato e di grande
professionalità e competenza nel campo del Ritardo Mentale e di tutte le problematiche connesse a
questa "CONDIZIONE ESISTENZIALE".
Sono stati numerosi e di qualità gli stimoli offerti,gli spunti di riflessione, gli approfondimenti a
supporto dell'azione quotidiana di chi opera a contatto con la persona disabile mentale, con
l'obiettivo di garantire il massimo sviluppo della sua personalità, il miglior livello possibile di vita
sul piano fisico - funzionale, sociale ed emozionale.
Nelle cinque giornate di lavoro dedicate al Ritardo Mentale all'interno del corso: RITARDO
MENTALE E DISABILITA' ACQUISITE: RISCHIO DI SFRUTTAMENTO, VIOLENZA
FISICA E SESSUALE:
Sono state affrontate le tematiche contenute in questa pubblicazione e che di seguito elenchiamo:
Epistemologia della conoscenza scientifica
Nosografia del R. M.
Il Ritardo Mentale come condizione esistenziale
La concezione dell'intelligenza secondo Binet, Wechsler, Piaget, Gardner, Detterman
Ritardo Mentale e Disturbo Mentale
Il problema dei Disturbi di Comportamento
Life-event e psicopatologia (il concetto di disintegrazione cognitiva)
La piramide dei Bisogni della persona con R. M.: bisogni antropologici, medico-psichiatrici e
riuabilitativi
Ecotipo e sviluppo delle persone con R. M.: esame delle concezioni pedagogiche, psicologiche,
neurobiologiche e cliniche attuali
L'itinerario di sviluppo delle persone con R. M.: l'ottica della Psicopatologia dello Sviluppo
La filosofia dell'intervento nelle persone con R. M.
Introduzione di linee guida nel trattamento di persone con R. M. in C. S. M. ed S. P. D. C.
La Responsabile
M. O. Handicap Mentale
Dr.ssa Anna Maria Agostini
Questi appunti sono stati curati da:
Dr.ssa Tamara Battistini - Dr.ssa Annamaria Tono - Dr.ssa Eleonora Tontini
1
MODULO ORGANIZZATIVO HANDICAP MENTALE
DIPARTIMENTO SALUTE MENTALE
RITARDO MENTALE:
itinerari di sviluppo
1° Lezione: 8/3/2003
Nelle scuole di specializzazione in Psichiatria il tema del ritardo mentale è poco approfondito e
passa in secondo piano. Ma quale cultura serve per l’assistenza alle persone con ritardo mentale?
Per cultura intendiamo il modo di concepire l’assistenza a queste persone che devono essere
accompagnate lungo tutto l’arco della vita e che coinvolge diverse figure professionali.
I Cognitivisti ci insegnano che noi osserviamo la realtà attraverso una lente (Epistemologia della
conoscenza scientifica), una delle lenti che utilizziamo è la nosografia psichiatrica. La nosografia
psichiatrica si rifà ai criteri del DSM IV. La logica del DSM IV è rivoluzionaria: il ritardo mentale
viene inteso come condizione esistenziale, che può complicarsi con disturbi mentali associati. Il
ritardo mentale non è un disturbo mentale di per sé. Le idee generali sul tipo di assistenza di cui
queste persone hanno bisogno costituiscono l’ecotipo (= il tipo di concezioni che popolano le menti
delle persone che hanno a che fare con le persone con ritardo mentale).
Esiste una piramide di bisogni della persona con ritardo mentale:
Bisogni antropologici
Bisogni medico-psichiatrici
Bisogni riabilitativi
La prima categoria di problemi riguarda il rapporto fra disturbo mentale e ritardo mentale: si tratta
di una questione di grande rilievo, con enormi ricadute assistenziali. Che cosa succede quando un
ritardato viene ricoverato? Bisogna ricordare che la psichiatria non ha il compito di rinchiudere, ma
di curare.
La seconda categoria di problemi riguarda la differenza fra disturbo del comportamento
(comportamento di sfida) e ritardo mentale.
La terza categoria riguarda il modo in cui la qualità della vita o dello stato mentale (il benessere
emotivo) fluttua nell’arco della vita. La qualità della vita dell'individuo con ritardo mentale cambia
a seconda dell’ambiente che si sviluppa attorno a lui e del tipo di assistenza.
La nostra percezione è fortemente filtrata dalle nostre aspettative e dalle nostre conoscenze. Tutto
quello che diciamo di un paziente può dire più della nostra cultura che del paziente stesso.
A questo proposito Eddingtone utilizza una metafora esplicativa: un ittiologo che pesca con una rete
con la maglia larga tre centimetri potrebbe concludere che non esistono pesci di dimensioni inferiori
ai tre centimetri; le nostre conclusioni dipendono dalle teorie a cui ci riferiamo. Noi utilizziamo un
certo equipaggiamento sensoriale e intellettuale per procurarci la conoscenza scientifica. Quando
“buttiamo la rete” dobbiamo sapere quanto è larga la maglia della rete, in altri termini dobbiamo
sapere quali sono le caratteristiche della classificazione nosografica alla quale ci riferiamo.
2
Se non siamo consapevoli di questo rischiamo di considerare il paziente sulla base di stereotipi.
Questo è terribile se riferito al problema del ritardo mentale, perché se la rete che utilizziamo è uno
stereotipo, nel paziente non riusciremo a vedere altro che il suo deficit.
Se il sistema diagnostico utilizzato è il DSM dobbiamo essere consapevoli della sua logica. I sistemi
nosografici non contengono tutto quello che sappiamo, ma solo le concezioni condivise dalla
comunità scientifica internazionale in base alle conoscenze empiriche. In essi è contenuto tutto ciò
che è condiviso e ritenuto utile, non la verità in sé. Si tratta di un sapere in evoluzione nel tempo, in
base ad evidenze concrete. L’utilizzo del DSM non sarebbe indispensabile nei casi di ritardo
mentale più accentuato, però la sua importanza è cruciale quando ci troviamo di fronte ai casi di
efficienza intellettuale limite. Le conoscenze scientifiche condivise nel campo del ritardo mentale
sono poche. Nella pratica clinica sono necessarie maggiori informazioni.
Sono tre i criteri di definizione del ritardo mentale:
insorgenza, la condizione deve essere presente dalla nascita;
difetto di funzionamento intellettuale, che si colloca al di sotto di un certo standard;
difficoltà nell’affrontare in modo autonomo le esperienze della vita, con scarsa capacità di
adattarsi al proprio ambiente.
È importante ricordare che per porre diagnosi di ritardo mentale non è sufficiente riscontrare un Q.I.
inferiore a 70, ma anche la mancanza di efficienza nella vita quotidiana. Il limite di un Q.I. inferiore
a 70 è culturalmente fondato, non è un dato naturale. Questo indice dice semplicemente che la
persona non è in grado di seguire in modo autonomo i curricula scolastici della cultura
nordamericana ed europea.
Riguardo al difetto di funzionamento intellettuale, esistono diversi gradi di ritardo mentale calcolati
in base alle Scale Wechsler:
- lieve
- moderato
- grave
- gravissimo
Q.I. da 50 – 55 a circa 70
Q.I. da 35 – 40 a 50 – 55
Q.I. da 20 – 25 a 35 – 40
Q.I. inferiore a 20 – 25
Questi criteri per il grado di ritardo mentale risalgono al 1955: si tratta di un’eccezione in
psichiatria, infatti per le altre condizioni mentali i criteri sono più recenti.
L’incidenza del ritardo mentale nella popolazione è dell’1%, la distribuzione all’interno di questa
percentuale è la seguente:
-
85% ritardo mentale lieve;
10% ritardo mentale moderato;
4% ritardo mentale grave;
2% ritardo mentale gravissimo.
La metà delle persone con ritardo mentale va incontro a disturbi psichiatrici, rispetto alla
popolazione generale queste persone hanno la probabilità di soffrire di disturbi mentali aggiunti con
una frequenza 4-5 volte superiore. Fino a quindici anni fa era frequente incorrere nell’errore di
attribuire qualsiasi comportamento anomalo, nella persona con ritardo mentale, al ritardo stesso: si
tratta del Diagnostic Overshadowing (cioè ricondurre qualsiasi sintomo ad un determinato disturbo
mentale già in atto). In realtà il ritardo mentale può associarsi a qualsiasi disturbo psichiatrico
presente nel resto della popolazione.
I criteri di Wechsler, adottati dal DSM per definire il ritardo mentale, rappresentano un modo di
intendere l’intelligenza, ma ne esistono altre concezioni: vediamo che rapporto c’è tra la
3
classificazione nosografica del DSM e il concetto di Intelligenze Multiple di Gardner. A metà degli
anni ’80 Gardner scrive “Formæ mentis – Saggio sulle Intelligenze Multiple” come risposta alla
domanda: “Che cos’è l’intelligenza?” che gli era stata posta da una fondazione olandese. La
fondazione si era posta l’obiettivo di aumentare l’intelligenza di tutti i bambini, ma aveva bisogno
di un concetto di intelligenza a cui riferirsi per poter fare questo.
Gardner prende spunto da tre ambiti disciplinari per rispondere a questa domanda:
1. ambito della neuropsicologia clinica (oggi cognitiva). Questo ambito studia il rapporto tra il
funzionamento neuropsicologico e il cervello. Alcune abilità possono essere selettivamente
distrutte, quindi le intelligenze possono essere danneggiate selettivamente, perché ogni tipo di
intelligenza ha un substrato particolare;
2. ambito della psicologia dello sviluppo. L’intelligenza viene intesa come il raggiungimento di
tappe successive;
3. ambito della antropologia culturale. Noi prendiamo in considerazione il concetto di intelligenza
perché questa ha avuto storicamente un significato adattivo.
Gardner risponde alla domanda individuando sette tipi di intelligenza, ognuno dei quali ha una base
biologica indipendente, una base genetica che ne determina lo sviluppo secondo certe tappe e un
significato storico-culturale:
-
intelligenza linguistica;
intelligenza logico-matematica;
intelligenza musicale;
intelligenza spaziale;
intelligenza motoria;
-
intelligenza personale
intrapersonale
interpersonale
Le intelligenze si possono paragonare agli spicchi di un arancio: se uno spicchio non funziona, non
significa che neanche gli altri funzionino. Ogni tipo di intelligenza è distribuito in ognuno di noi,
secondo livelli quantitativamente più o meno evoluti di funzionamento. Nel valutare il ritardo
mentale ci si affida ai risultati dei test psicometrici, che si limitano a considerare solo alcuni tipi di
intelligenza, mentre si tralasciano altri aspetti legati a tipi diversi di intelligenza.
È frequente commettere l’errore di non considerare i punti di forza della persona con ritardo
mentale, che possono risiedere in tipi di intelligenza non valutabili tramite i test psicometrici
abitualmente utilizzati.
Le nuove concezioni neuropsichiatriche del ritardo mentale: la prospettiva dell’arco di vita.
Verranno prese in considerazione le concezioni culturali che guidano il nostro modo di assistere i
ritardati mentali:
- la filosofia assistenziale della normalizzazione;
- la prospettiva dell’arco della vita nelle scienze dell’uomo;
- l’eterogeneità del ritardo mentale;
- la concezione interattiva dello sviluppo;
- la concezione neurobiologica dello sviluppo;
- l’apprendimento ed età della vita nella normalità e nella patologia.
•
È necessario essere consapevoli della filosofia assistenziale a cui ci rifacciamo nel rapporto con
il paziente con ritardo mentale. Dopo gli studi di Robertson, alla fine degli anni ’70, sugli effetti
4
dell’ospedalizzazione nei bambini svolti in base ai principi della Teoria dell’Attaccamento di
Bowlby, è avvenuta una rivoluzione nel modo di assistere i bambini in ospedale. Dopo le
scoperte di Robertson, anche i genitori si sono occupati dei bambini in ospedale, mentre prima
venivano seguiti solo dal personale sanitario.
L’effetto di diverse filosofie assistenziali su un individuo è evidente nel caso di Silvio, un
paziente con ritardo mentale seguito dalla nascita fino all’età adulta. Silvio, nato nel 1955, era
stato abbandonato alla nascita ed aveva vissuto fino a cinque anni in un Istituto Provinciale per
l’infanzia e dai sei ai quindici anni in un Istituto Medico-psicopedagogico. Il bambino in questi
Istituti veniva curato solo riguardo ai bisogni materiali (alimentazione, igiene, cure mediche),
crescendo del tutto privo di relazioni affettive. Nel corso degli anni, il bambino aveva presentato
svariati problemi di salute (iperpiressia per lunghissimi periodi) associati a comportamenti
inadeguati (isolamento, auto ed eteroaggressività, collezionismo, incapacità di apprendere la
letto-scrittura). La diagnosi dell’Istituto Provinciale, che si occupava esclusivamente degli
aspetti medici del caso, era stata di debolezza costituzionale, mentre l’Istituto Medicopsicopedagogico aveva diagnosticato una psicosi d’innesto. A sedici anni, Silvio è stato
trasferito in una Casa Famiglia, che teneva conto dell’importanza della comunicazione e dello
sviluppo psico-affettivo della persona, prescindendo dalla definizione diagnostica. In quel
contesto, il ragazzo ha mostrato i primi comportamenti di attaccamento, un’iniziale capacità di
socializzazione e di svolgere semplici attività lavorative autonome e ha imparato a leggere e a
scrivere. Silvio è rinato quando sono stati presi in considerazione i suoi bisogni essenziali di
individuo. La filosofia dell’intervento nella Casa Famiglia era nettamente diversa rispetto a
quella degli Istituti e consisteva nel comunicare con l’ospite secondo modalità non strutturate in
un ambiente tollerante e affettuoso. Il ragazzo da adulto è riuscito a diventare autonomo sotto
diversi aspetti, ottenendo un’occupazione e andando a lavorare ogni giorno da solo con
l'autobus.
•
Boekhoff, nel primo convegno italiano sul ritardo mentale adulto tenuto nel 1995, ha delineato
una storia dell’assistenza del ritardo mentale suddivisa in tre periodi:
1. periodo del modello medico: intende il ritardo mentale come malattia (“ti aggiusto io!”)
2. periodo del modello pedagogico: si decide che cosa è giusto che l’individuo sappia (“ti dico
io che cosa devi sapere!”)
3. periodo attuale: non c’è un modello vero e proprio, ma si considera l’individuo con ritardo
mentale un cittadino, l’accento è posto sul rispetto per l’essere umano.
È importante ricordare che non sono i progressi nell’ambito delle ricerche scientifiche a far
scaturire questo cambiamento nel modello di assistenza: è un bisogno etico-sociale a
produrre questo cambiamento. Il progresso scientifico di per sé non garantisce nessun
progresso nel campo dell’assistenza ai pazienti con ritardo mentale.
•
Nel 1959 il Parlamento della Danimarca ha sancito il Principio di Normalizzazione:
“Le strutture di assistenza dovranno accettare ed utilizzare il principio di normalizzazione,
definito con l’uso di strumenti culturalmente il più normali possibili per perseguire obiettivi il
più normali possibili.”
Questo significa ad esempio che dobbiamo curare un paziente con ritardo mentale per un attacco
di panico esattamente come curiamo ogni altro paziente. Oggi ci rifacciamo alla filosofia della
normalizzazione, per cui dobbiamo essere curati tutti secondo gli stessi criteri.
•
Che idea abbiamo delle condizioni che favoriscono lo sviluppo? Qual è, ad esempio, la genesi
dell’intelligenza? Per le persone con ritardo mentale è una domanda essenziale, perché a
5
seconda della risposta cambia il tipo di filosofia assistenziale. Vediamo diversi modelli di
sviluppo dell’intelligenza:
Modello deterministico costituzionale di sviluppo: secondo questo modello l’intelligenza è
determinata geneticamente e quindi già presente alla nascita nel patrimonio genetico
dell'individuo.
(Nella figura sottostante la “B” rappresenta gli stati mentali del bambino nel tempo).
B1
B2
B3
B4
Modello deterministico ambientale di sviluppo: secondo questo modello l’intelligenza è del
tutto dovuta all’esperienza.
(“B” = bambino, “A” = ambiente. Le “A” rappresentano le influenze sperimentali in successivi
momenti nel tempo).
A1
A2
A3
A4
B1
B2
B3
B4
Modello interazionista reciproco di sviluppo: secondo questo modello non è solo l’ambiente
che stimola l’individuo, ma è anche l’individuo che sollecita le offerte dell’ambiente.
L’intelligenza è vista come l’interazione reciproca fra il patrimonio genetico e le stimolazioni
ambientali ricevute. Ad esempio, un bambino con ritardo mentale si attira molte più
stimolazioni se è buono e carino rispetto ad un bambino con lo stesso deficit, ma meno carino ed
irrequieto.
A1
A2
A3
A4
B1
B2
B3
B4
Modello di sviluppo transazionale: questo modello integra i sistemi di regolazione ambientale,
genetico e individuale. Le idee generali sul tipo di assistenza di cui le persone con ritardo mentale
hanno bisogno costituiscono l’ecotipo (= il tipo di concezioni che popolano le menti di chi ha a che
6
fare con le persone con ritardo mentale). L’ecotipo è il risultato delle opportunità offerte
all’individuo sulla base di un certo codice culturale a cui si rifà l’operatore.
Cambiamenti a livello dell’ecotipo possono essere cruciali e dare esiti positivi anche in età
avanzata. (“E” = ecotipo, “F” = fenotipo, “G” = genotipo).
E1
F1
G1
E2
E3
F2
F3
G2
G3
•
Esiste una certa eterogeneità nei profili cognitivi delle persone con ritardo mentale. Il Q.I. è un
misura molare, cioè globale, complessiva e poco descrittiva.
Una misura più descrittiva e specifica è, ad esempio, quella delle intelligenze multiple.
Uno studio ha confrontato i profili cognitivi dei pazienti con sindrome di Williams e con
sindrome di Down. Nella sindrome di Williams è presente inefficienza intellettuale, goffaggine
motoria e associazione elevata di disturbi che colpiscono diversi apparati, soprattutto il cuore.
Per quanto riguarda il profilo cognitivo, queste persone mostrano buone capacità linguistiche,
buone capacità visive e prassico-costruttive. I due gruppi analizzati durante l’esperimento
presentavano entrambi un Q.I. medio totale di 50. I pazienti con sindrome di Down presentano
un profilo uniforme, mentre i pazienti con sindrome di Williams mostrano una discrepanza,
infatti ottengono un risultato migliore nelle prove verbali; hanno un’ampia ricchezza semantica
ed una sintassi buona. Queste persone hanno, inoltre, un linguaggio ricco e fluente, che però non
dice tanto (sindrome del cocktail party). Al contrario i pazienti con sindrome di Down mostrano
un linguaggio molto più semplificato.
Per quanto riguarda le abilità di disegno, invece, si può osservare che queste sono maggiori
nella persona con sindrome di Down. Il disegno del Down è riconoscibile, mentre non lo è
quello fatto da una persona con sindrome di Williams: in questo infatti i particolari non sono
integrati in un insieme.
A parità di Q.I. le abilità sono molto diverse. Dal punto di vista educativo quello che si può fare
cambia in relazione al profilo cognitivo della persona che si ha di fronte. La cultura psichiatrica
arriva fino alla fase descrittiva di questi aspetti, a questo punto parte il compito della cultura
pedagogica.
•
Per quanto riguarda l’approccio neurobiologico, la maturazione cerebrale avviene in base al
DNA e all’esperienza. Lo sviluppo del cervello è un processo che ricopre l’intera esistenza. Le
cellule possono aumentare o diminuire i contatti tra loro, aumentano le connessioni nei circuiti
stimolati, mentre vanno perse le connessioni delle parti non stimolate dall’esperienza. Anche gli
anziani possono sviluppare nuove capacità, il cervello è programmato per affinarsi lungo tutto
l’arco di vita. L’esperienza scolpisce il cervello: geneticamente il cervello non è programmato
per poter svolgere tutte le attività possibili per un essere umano, ma è in grado di sviluppare le
connessioni nei circuiti interessati da queste attività. È un sistema economico, perché avremmo
bisogno di un numero enorme di geni per poter essere pronti a tutte le attività. Nello sviluppo
7
neurobiologico osserviamo, quindi, regole di rimodellamento. Quanto detto vale anche per le
persone con ritardo mentale, durante tutto l’arco di vita possono apprendere nuovi
comportamenti adattivi.
•
Che cosa sappiamo sullo sviluppo delle persone con ritardo mentale nell'età adulta? L'intervento
effettuato sui bambini è finalizzato al benessere nella vita adulta? I primi studi sul ritardo
mentale in età adulta risalgono alla fine degli anni '90 del Novecento.
Nel 1995/96 è stata programmata una ricerca da Don Giancarlo Pravettoni, consigliere generale
dell'Opera Don Guanella. Alla ricerca hanno partecipato molte opere assistenziali, per un totale di
quasi cinquecento persone con ritardo mentale. Riguardo al metodo, la ricerca si è basata sui
risultati ottenuti tramite la somministrazione di un questionario intitolato "Survey Disabile Adulto".
Il 67,4% dei partecipanti alla ricerca negli ultimi tre anni ha avuto complicanze di natura medica,
mentre il 40% ha avuto complicanze psichiatriche.
Come risultato della ricerca, emerge che le tendenze del percorso psicopatologico degli individui
con ritardo mentale sono le seguenti:
-
il 21,9% del campione raggiunge una stabilizzazione con buon adattamento;
il 55,8% del campione presenta disturbi mentali;
il 26,5% del campione mostra decadimento.
Si registra un'evoluzione naturale della patologia primaria nel 64% dei soggetti, mentre le
interferenze sono presenti nel 70% dei casi. Fra le interferenze possiamo distinguere:
-
interferenze negative biologiche nel 27,1% dei casi;
interferenze negative ambientali nel 20,5% dei casi;
interferenze positive nel 22,4% dei casi.
Le interferenze positive sono principalmente ambientali e sono costituite, in sostanza, dagli effetti
di attività psicoeducative.
Sintetizzando, notiamo che nel 78,1% dei casi di ritardo mentale il decorso è influenzato da
problemi che richiedono trattamento medico.
Evoluzione naturale della
patologia primaria
ITINERARIO
DI SVILUPPO
interferenze positive
e negative
Dalla ricerca emerge anche che il ritardo mentale grave è associato a un numero di patologie e di
condizioni aggiuntive molto più rilevante rispetto al ritardo mentale lieve.
La ricerca evidenzia anche il fatto che la scelta di far vivere la persona con ritardo mentale in una
struttura residenziale dipende dal bilancio problemi/risorse della famiglia. Quando questo bilancio è
negativo, la famiglia ricorre alla struttura residenziale, diversamente tiene con sé il familiare con
ritardo mentale. Anche durante la permanenza in una struttura, inoltre, si rileva la tendenza della
famiglia a mantenere i contatti. La residenza esterna viene scelta per far fronte alle esigenze della
persona con ritardo mentale, quando queste non possono essere soddisfatte all'interno del nucleo
familiare. È auspicabile, comunque, l'interazione fra la famiglia e la struttura residenziale nel far
fronte a queste esigenze.
8
2° Lezione: 12/04/2003
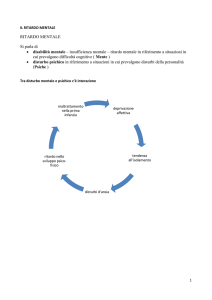
L’incontro parte riprendendo due dati già considerati durante la giornata precedente:
1- itinerari di sviluppo diversi. I destini dei soggetti con ritardo mentale sono diversi: alcuni
individui vanno incontro ad una stabilizzazione, altri ad un disturbo mentale, altri ancora ad un
decadimento. Il motivo di questi diversi esiti può dipendere da interferenze positive o negative.
2- ritardo mentale come condizione esistenziale. Molti soggetti con ritardo mentale vanno
incontro a disturbi mentali nell’arco della loro esistenza, ci chiediamo quale sia la relazione tra i
due eventi:
?
R.M
D.M
Oggi ci rifiutiamo di credere che la relazione tra le due condizioni sia lineare, abbiamo bisogno di
una teoria che ci aiuti a comprenderla. La cornice culturale che scegliamo per descrivere la
relazione è la Psicopatologia dello sviluppo.
L’origine storica del termine risale al 1984 e la rivista “Child Development” ne tiene a battesimo la
definizione: la psicopatologia dello sviluppo risulta essere una cornice culturale che contiene
numerose discipline che si possono utilizzare come filtro di osservazione della realtà.
La definizione recita:
"… la psicopatologia dello sviluppo potrebbe essere definita come la nuova disciplina che studia
l’origine e lo sviluppo di patterns individuali di adattamento e disadattamento, indipendentemente
dalla loro trasformazione in disordini comportamentali e indipendentemente dalla complessità
dell’itinerario di sviluppo…questa disciplina non compete con teorie o dati esistenti ma costituisce
un quadro di riferimento ampio e integrativo col contributo di discipline separate…"
CONCETTI CARDINE:
• Itinerari di sviluppo – equifinalità, multifinalità
• Fattori di rischio o di vulnerabilità
• Fattori di protezione
• Resilience
Vediamo ora nei particolari tali concetti.
Itinerari di sviluppo- Ognuno di noi percorre un itinerario di sviluppo che dura tutta la vita; a parità
di condizioni di partenza, ad esempio di efficienza intellettuale o di condizione sociale, l’approdo
può essere molto diverso
MULTIFINALITÀ.
Per esempio, due bambini con disturbo specifico di apprendimento e con lo stesso Q.I. da adulti
possono essere l’uno ben adattato, l’altro disadattato, incapace, senza lavoro. Questo accade perché
nelle storie di vita entrano in gioco fattori aggiuntivi di vulnerabilità o di rischio e fattori di
protezione.
Fattori di rischio o di vulnerabilità- Tali fattori espongono potenzialmente l’individuo al
disadattamento, ma raramente un fattore di rischio, se isolato, porta ad un disturbo mentale. Ad
esempio un lieve difetto cognitivo è un fattore di vulnerabilità, ma se è isolato può non avere
conseguenze.
9
La condizione mentale deriva dal bilancio fra fattori di rischio e fattori di protezioneSe la bilancia pende verso i fattori di protezione, non c’è una evoluzione infausta.
Il disadattamento delle persone corrisponde ad un momento della loro vita in cui i fattori di
vulnerabilità si sommano e sovrastano i fattori di protezione. Il ritardo mentale dunque non è di per
sé sufficiente a creare disadattamento.
Resilience (resistenza)- alcune persone, pur attraversando condizioni di vita drammatiche (i fattori
di rischio si sommano), resistono, mentre altre soccombono. Questo ci aiuta a capire quali siano i
fattori protettivi essenziali.
A questo proposito, a Modena una ricerca sulle infezioni sta indagando il motivo per cui alcuni
sieropositivi non sviluppano la malattia e quali possano essere i fattori protettivi essenziali.
Se esaminiamo le storie di vita di persone con ritardo mentale, notiamo grandi differenze nel
benessere e nella qualità della vita. Questo dato contrasta con il senso comune secondo cui la
condizione di vita del soggetto con R.M. è come un lago dalle acque calme e piatte. Se ci sono
queste variazioni occorre individuare quali siano i fattori che intervengono e come agiscono.
Le persone senza R.M. avvertono tutte le variazioni nella qualità della loro vita e possono decidere
come intervenire, le persone con ritardo, invece, non essendo completamente autonome e
dipendendo spesso da altri, non agiscono direttamente. Nella maggior parte dei casi le variazioni
provengono dall’esterno: per esempio lo stabilirsi di una nuova relazione, la variazione di un
programma pedagogico, la diminuzione di farmaci non indispensabili, l’introduzione della
comunicazione aumentativa sono elementi che possono migliorare la qualità della vita dei soggetti
con ritardo mentale anche grave.
Caso di Eleonora – la risalita
Eleonora ha diciassette anni e manifesta una trisomia 21, il suo Q.I. è di 45, ma non presenta
disturbi mentali né fisici aggiuntivi; le condizioni psicosociali sono ottimali (la famiglia è
benestante e non conflittuale).
Questo esempio sembra essere la situazione più favorevole in assoluto. Ricostruendo la storia, con i
genitori riusciamo ad individuare momenti in cui la qualità della vita ha alti e bassi. Ad un certo
punto, questa qualità decade fortemente e poi lentamente risale. Che cosa è accaduto? Quali sono i
fattori in gioco?
•
•
-
Motivo della consulenza: durante il terzo anno della scuola superiore diventa svogliata, rifiuta di
fare i compiti e le attività di casa, guarda tutto il giorno la televisione e non esce più con gli
amici. Nel corso dell’anno scolastico è arrivato un nuovo insegnante, è laureato in legge ed ha
poca dimestichezza con il proprio compito. La sua definizione di Eleonora riflette una visione
negativa: sembra non mostrare interesse per l’attività scolastica e voler fare solo le cose che le
piacciono. L’insegnante le propone di trascrivere un libro in dialetto (“La Panaganeide”) e di
svolgere sempre lo stesso testo (“Come ho trascorso la domenica”). In seguito Eleonora si
affeziona ad una ragazza più piccola e diventa possessiva nei suoi confronti. Un giorno le scrive
un biglietto: “voglio fare l’amore con te”. Il biglietto arriva all’insegnante, che la sgrida di
fronte alla classe e attiva un circolo di interventi che portano i genitori a chiedere una
consultazione.
Cambiamenti positivi di Eleonora dopo due mesi:
Eleonora comincia a scrivere la storia di un gruppo musicale formato dai suoi amici e ne entra a
far parte come fotografa ufficiale su loro richiesta;
tiene un diario delle attività su suggerimento dell’insegnante;
diventa un aiuto per la cognata e il nipotino di due anni e, in un biglietto che gli scrive,
evidenzia di aver trovato un suo ruolo, si sente utile e attiva nella famiglia;
10
-
cucina con le amiche che non si sostituiscono più a lei ma la accompagnano nel fare le cose;
comincia ad avere più cura della sua persona (va dall’estetista e dalla parrucchiera), comincia ad
essere più propositiva e a scegliere che cosa vuole fare;
- migliora anche in matematica.
• Che cosa fa scattare questo progresso?
Il cambiamento avviene quando è riconosciuto ad Eleonora un ruolo attivo. I genitori si
costruiscono l’idea delle possibilità dei loro figli in base alla formulazione diagnostica degli
operatori e in questo caso la formulazione recita: “… si certifica che Eleonora presenta Sindrome di
Down, mostra un R.M. medio-grave che influenza l’apprendimento scolastico e rende necessari
l’assistenza e l’aiuto nello svolgimento degli atti indispensabili alla vita quotidiana…”
Questa dichiarazione è un atto pubblico, una dicitura puramente tecnica che però i genitori leggono
e che pone l’accento solo sulla scarsa autonomia senza evidenziare le potenzialità.
La riformulazione diagnostica è:
1) il livello di inefficienza intellettuale misurato dai test psicometrici ha un’utilità amministrativa:
è collegata alla possibilità di essere in pari nei programmi scolastici;
2) il livello di inefficienza intellettuale è una misura molare che non dice nulla della qualità delle
varie forme di intelligenza;
3) lo sviluppo di ogni aspetto della personalità avviene sulla base dell’interazione: è una sintesi di
potenzialità neurobiologiche e di possibilità offerte dall’ambiente.
Con la vecchia formulazione l’ecotipo era fortemente compromesso, con questa riformulazione
invece si modifica l’ambiente circostante e l’insieme delle concezioni che ispirano il modo di
pensare delle persone intorno ad Eleonora. Concezioni diverse rendono possibili proposte educative
nuove in ambito familiare, sociale e scolastico.
Questo esempio dimostra chiaramente come il modo di definire i problemi a volte ha un'eco
scatenante nell’ambiente intorno al soggetto: occorre quindi fare attenzione e talvolta spiegare con
termini diversi, meno tecnici.
Prima di passare alla descrizione di un altro interessante caso, poniamo l’attenzione su un quesito:
che cosa determina l’esito positivo di alcuni casi “critici”?
Ogni Servizio riporta alcuni casi dall'esito positivo, occorre fare tesoro di queste esperienze.
Per esempio guardiamo l’evoluzione di questo soggetto:
Giornate
di ricovero
200
|
|
40 __
0
|
|
2000
|
|
2001
2002
|
2003
Anno
Il fattore chiave che ha permesso il passaggio da 200 a 0 giornate di ricovero è stata la
modificazione di una diagnosi di disturbo mentale associato. Le cose hanno cominciato ad andare
meglio nel momento in cui è stata fatta una diagnosi unica e univoca di Disturbo Bipolare ed è stato
11
organizzato un intervento terapeutico mirato. Generalmente tendiamo ad occuparci dei casi che
peggiorano del tempo ma trascuriamo quelli con esito positivo. È molto formativo, invece,
analizzare anche le cartelle cliniche dei pazienti che migliorano, per capire come riproporre gli
interventi positivi in futuro.
Supervisione di un caso presentato dai partecipanti all'incontro
Caso di Bruna
Bruna è una donna di 37 anni con una Sindrome comiziale ed epilessia, il suo Q.I. è di 50 e la
percentuale di invalidità è calcolata al 46%. Il nucleo familiare è composto dalla madre casalinga
che è deceduta, dal padre ex manovale recentemente colpito da ictus, da due fratelli (una sorella più
grande ed un fratello più piccolo) e dalla nonna materna anch’essa deceduta. I genitori di Bruna
sono ex alcolisti.
Bruna è seguita dai Servizi dal ’72, ha frequentato delle classi speciali e ora si trova in un Centro
residenziale. Dei tre figli è stata l’unica ad essere allontanata dalla famiglia perché nessuno riusciva
a seguirla, tuttora Bruna cerca di essere adottata.
Non riconosce i suoi limiti, ha delle aspettative troppo alte, vorrebbe vivere da sola, viaggiare e
lavorare ma non è autonoma neppure nella cura di sé: tutto ciò la porta a dover affrontare la
frustrazione di non riuscire in ciò che vorrebbe. Nei rapporti con gli altri è invadente, appiccicosa e
vorrebbe relazioni esclusive.
Dal ’98 le è permesso di effettuare piccoli lavori di pulizia in una parrocchia, ma sono sorti
numerosi problemi: non rispetta i giorni e le ore di attività fissati (vuole andare tutti i giorni e a tutte
le ore), dice di essersi innamorata del prete più giovane e lo “tormenta” con messaggi e telefonate,
vorrebbe infine partecipare a tutte le attività, anche dove non è possibile. Per ovviare a questi
inconvenienti sono stati stabiliti nuovi giorni per evitare che la donna incontrasse il giovane prete.
In Cooperativa spesso assume un atteggiamento vittimistico, dice di essere trattata male perché ha
dei genitori alcolisti, non tollera i “no”, se frustrata cade in profonde crisi depressive, rifiuta i
medicinali, non vuole fare visite mediche, smette di mangiare. È molto legata ad una educatrice
della cooperativa e alla moglie del presidente (vorrebbe essere adottata da lei, cerca spesso figure
materne) e sembra identificare, come padre, l’edicolante della cooperativa, con il quale trascorre
molto tempo.
Per quel che riguarda l’attuale situazione familiare il padre, ancora vivo, così come i fratelli, non si
interessa di lei (il fratello è poco più presente, si sentono 4-5 volte all’anno, la sorella ha chiesto
l’internamento), Bruna va a trovare il padre la domenica pomeriggio e fa dei lavoretti in casa sua,
sembra tenerci ad avere rapporti con lui, anche se spesso hanno degli scontri.
Uno degli aspetti che procurano maggiori difficoltà è quello di riuscire a darle dei limiti: Bruna non
è infatti assolutamente consapevole delle proprie capacità. La sua richiesta più frequente è di andare
a vivere da sola (ha fatto anche domanda per le case popolari), era stata proposta l’esperienza di un
gruppo-appartamento ma non l’ha accettata perché l'aveva già fatta in passato e si era trovata male.
Richiede aiuto anche nell’igiene personale (usa solo acqua), non sa organizzarsi né pianificare, non
conosce il valore del denaro.
In Cooperativa non svolge attività con gli altri, ha una camera singola che, dopo aver ordinato,
lascia per prendere l’autobus ed andare in parrocchia.
12
Intervento del Prof. Ruggerini
La storia delle relazioni affettive di Bruna sembra essere determinante: è stata collocata in un
Centro per gravi, ma si trova in una posizione diversa rispetto agli altri utenti, la famiglia è
attivamente rifiutante. È problematico il modo in cui gestisce le sue relazioni, nella costruzione dei
legami Bruna riporta le sue esperienze passate. Il fatto infatti che sia “appiccicosa” e possessiva è
per il timore di essere nuovamente rifiutata, per tenere legate a lei le persone (purtroppo questo crea
un circolo vizioso: più è appiccicosa più è rifiutata).
Vengono a delinearsi due punti fondamentali:
• il primo punto ha a che fare con i ruoli – Bruna lancia messaggi chiari: desidera ricoprire un
ruolo sociale intenso, la sua richiesta è forte, cerca qualcosa che sia il più vicino possibile alla
normalità, ritmi normali anche di lavoro. Allo stesso modo nella residenza desidera ricoprire un
ruolo di responsabilità, non quello di utente. Anche il fatto di non voler svolgere le attività con
gli altri sembra essere una lotta per non essere designati. Questo atteggiamento ha una sua
positività. È importante che la sua giornata sia scandita da attività precise riconducibili a
determinati ruoli in modo da essere significativa. È utile discutere tali ruoli con lei. Per esempio
Bruna può aiutare il padre nei lavori di casa e può assumere un ruolo di accudimento nei suoi
confronti (questo elemento può essere enfatizzato). Spesso queste persone sopravvivono solo se
hanno un ruolo sociale positivo da ricoprire (“Qualcosa da fare”). È utile inoltre che questo
ruolo sia ben visibile nella comunità, il riconoscimento pubblico e l’attribuzione di identità ha
un effetto potentissimo e generalizzato. Per rendere possibile questo si potrebbe per esempio
mettere sul camice da lavoro di Bruna un tesserino nominativo con su scritto il ruolo che ricopre
in parrocchia o in cooperativa.
•
Il secondo punto ha a che fare con le relazioni – È probabile che i suoi comportamenti siano tali
per i bisogni insoddisfatti che ha nelle sue relazioni, Bruna chiede delle normali relazioni di
amicizia: ma come è possibile rispondere? È necessario che le persone attorno a lei chiariscano
il rapporto che possono avere. Una eventuale psicoterapia potrebbe mirare a porsi come
obiettivo dichiarato quello di chiarire quali sono i modi e le dinamiche per relazionarsi, per
costruire e mantenere un’amicizia.
13
3° Lezione: 17/05/2003
Nel 2001 è stato pubblicato il primo articolo che si occupa della qualità della vita delle persone con
ritardo mentale, dal titolo: “Sindrome di Down: costo, qualità e valore della vita”, a cura di una
ricercatrice dell’Università di Londra.
L’articolo presenta alcuni pregi:
•
È estremamente coraggioso. Mette infatti in dubbio il pensiero comune chiedendosi:
“Quali sono le prove di evidenza, che i soggetti con Sindrome di Down vivano un’esperienza di
vita così terribile?". Che cosa sanno in realtà gli operatori della qualità della vita degli adulti
Down? Come si può misurare la loro qualità della vita?
Una ricerca effettuata a Brescia confronta la qualità della vita di soggetti con RM lieve in
Italia e in Australia: dai risultati non emergono differenze significative tra il gruppo
sperimentale e quello di controllo.
•
Pone la questione dello screening prenatale. Lo screening ha l’obiettivo di individuare eventuali
anomalie nel feto che, se riscontrate, possono portare all’interruzione della gravidanza. In
questo modo non contribuiamo a creare un ecotipo negativo, attraverso lo screening prenatale,
che ci porta ad eliminare i Down? Il Down che rimane in vita è uno sbaglio? Spesso i disagi dei
Down non derivano dalla sindrome in sé, ma dalle concezioni che abbiamo riguardo a loro.
Negli ultimi 30 anni il QI dei soggetti Down è aumentato di 20-30 punti, non per eventuali
trattamenti farmacologici, ma grazie alle maggiori opportunità offerte.
Le concezioni mediche devono coesistere con le altre concezioni, non prevalere e soprattutto non
devono più sostenere l’idea dell’inutilità di un intervento. Le linee guida per la salute mentale dei
soggetti Down ignorano del tutto le variabili psico-affettive e trascurano un elemento essenziale: lo
sviluppo intellettivo ed emotivo dipende dalla quantità delle opportunità offerte. Ciò che
dovrebbero prendere in considerazione è il rapporto tra qualità dello sviluppo e qualità delle
opportunità offerte. Gli operatori non possono soffermarsi solo sulle malattie associate, ma
dovrebbero anche considerare gli ottimi risultati di benessere che un Down può raggiungere.
Vengono di seguito riportati alcuni casi utili per riflettere su due idee:
1- nell’arco della vita la qualità cambia nel tempo anche per i soggetti con RM. Che cosa si
accompagna a tali cambiamenti?
2- che cosa produce il cambiamento e come agisce?
CASO 1- Leopoldo, vero imprenditore di se stesso
Leopoldo è un uomo di 40 anni. Efficienza intellettiva di un bambino di 6 anni (RAVEN),
linguaggio semplificato, competenza linguistica livello di 4 anni. Non scrive, non disegna, non
conosce l'orologio, né il denaro.
All’età di tredici anni un maestro di musica gli insegna a suonare le campane in chiesa e fino a 36
anni occupa il ruolo di campanaro, raggiungendo una condizione di notevole benessere. Poi la
modernizzazione degli impianti elettrici porta alla scomparsa della campana tradizionale e a quel
punto Leopoldo, all’età di 36 anni, perde il suo ruolo sociale andando incontro ad una
disintegrazione cognitiva. Per la difficoltà cognitiva non capisce che cosa succede, non sa darsi una
spiegazione razionale. Si disintegra, diventa aggressivo, aumenta il suo malessere, si ricorre ad una
terapia farmacologica. Infatti L., non comprendendo i motivi del cambiamento, non riesce ad
14
affrontarlo e la qualità della sua vita ne risente notevolmente. Dopo tre anni L. s'inventa una nuova
attività: “collaboratore alla gestione delle linee di trasporto”, con un ritrovato benessere.
Possiamo immaginare l'intelligenza come un arancio con tanti spicchi che sono l'uno separato
dall'altro.
a.
intelligenza linguistica (in questo caso scarsa)
b.
intelligenza logico-matematica (scarsa)
c.
intelligenza motoria (ha difficoltà nei movimenti fini)
d.
intelligenza musicale (buona)
e.
intelligenza spaziale - orientamento
f.
intelligenza intrapersonale (capacità di riflettere sulla propria storia)
g.
intelligenza interpersonale (capire che cosa gli altri vogliono da me)
Nella storia si delineano 4 periodi:
• fino all’età di 13 anni- L. trascorre la maggior parte del tempo a casa rifiutato dalle istituzioni.
La qualità della vita è medio-bassa;
• da 13 a 36 anni- L. ha un ruolo sociale definito (campanaro) e la sua qualità della vita è buona;
• da 36 a 39 anni- L. perde il suo ruolo sociale e vive un breve periodo di forte crisi;
• dopo i 39 anni- L. recupera un ruolo sociale e la qualità della vita torna ad essere soddisfacente.
La storia, vista nell’ottica della psicopatologia dello sviluppo, presenta fattori di protezione e di
rischio.
Fattori di protezione:
- buone relazioni familiari
- relazione amicale con il professore di musica
- ruolo sociale utile
Fattori di rischio:
- ritardo mentale (fattore costante)
- perdita del ruolo sociale
Il fattore di protezione che ha permesso il “salto di qualità” è l’amicizia con l’insegnante di musica
che, pur non avendo fatto uno studio attitudinale, ha saputo proporre ciò che sapeva fare e che lo
interessava, per condividerlo con Leopoldo e far nascere in lui quella capacità. Ha vitalizzato la sua
intelligenza musicale. Il salto dipende quindi dalla qualità della relazione, fraterna e calorosa che
permette di infrangere un pregiudizio - che L. sia incapace di apprendere - e di immaginare per lui
un futuro.
La ricerca nell’ambito della psicopatologia dello sviluppo dovrebbe valutare perché molte storie di
persone con RM abbiano un esito positivo (spesso perché le persone con RM hanno un ruolo sociale
evidente, riconosciuto). Lo stereotipo ci porta a pensare che queste persone abbiano solo voglia di
passare il tempo: invece, come nel caso di Leopoldo, aspirano anche a fare qualcosa che abbia un
senso e sia riconosciuto pubblicamente.
Nella storia di L. la spinta a cercare un altro lavoro deriva da fattori personali e ambientali:
• da un lato L. ha interiorizzato modelli operativi interni favorevoli (che derivano da esperienze
positive vissute) ed è dotato di risorse personali (spirito di iniziativa, buona autostima,
intelligenza interpersonale),
• dall’altro ha trovato un ambiente accogliente e protettivo sia in famiglia che nell’ambito sociale.
15
CASO 2 – Onelio, individuo invisibile o misconosciuto.
Le condizioni di partenza sono opposte rispetto a quelle del caso precedente. Il cambiamento si
verifica tra i 56 e i 57 anni: a quell’età Onelio stabilisce una relazione rassicurante e protettiva con
un giovane procuratore legale che si occupa di lui. A 55 anni Onelio perde la madre e resta solo in
casa. Per far fronte alla solitudine, Onelio inizia a far colazione al bar più volte il giorno fino a farsi
venire il diabete. Iniziata una cura farmacologica, prende a frequentare assiduamente la farmacia,
spendendo notevoli somme di denaro. A questo punto interviene la figura del procuratore nominato
suo tutore, che segna una svolta positiva nella sua vita. Onelio inizia a frequentare un centro per gli
anziani, comincia a rendersi autonomo, ricerca contatti telefonici e partecipa a gite organizzate.
La sua qualità della vita a 57 anni – non è mai troppo tardi – migliora notevolmente.
Dalla cartelle clinica della Psichiatria si ricostruisce la sua storia.
All'età di 23 anni viene effettuato il 1° ricovero psichiatrico. Trova lavoro ed inizia a stare male. Gli
accertamenti sanitari risultano negativi; viene inviato al Servizio psichiatrico.
E' insicuro di tutto, non ha autostima, gli trovano ruoli femminili che lui rifiuta e si isola: la
diagnosi alla dimissione è "Nevrosi".
Dopo 5 anni viene nuovamente ricoverato, non è stato in grado di portare avanti altri lavori,
presenta "Disturbi Somatoformi", immaturità, insufficiente stima di sé, inadeguatezza. La diagnosi
è "Nevrosi Ipocondriaca".
Dopo altri 7 anni avviene un nuovo ricovero. Vive in casa svalorizzato dai genitori e iperprotetto;
non fa nulla, non ha lavoro, svaghi, amicizie, hobby. Legge Topolino, fa passeggiate solitarie, si
arrabbia se contraddetto, compie gesti clamorosi.
Viene riformulata la diagnosi a seguito di una valutazione cognitiva da cui risulta un'efficienza
intellettiva modesta; fino a quel momento erano stati scotomizzati gli aspetti riguardanti il R. M.
Dopo 4 anni altro ricovero. Diagnosi: "Psiconevrosi". Dai 32 ai 56 anni viene seguito
ambulatoriamente (1 visita al mese), ma nella sua vita non accade nulla. Non ha lavoro, né amicizie,
è svalutato nell'ambito familiare.
Nella cartella clinica vengono registrate solo modificazioni della terapia in base al suo
comportamento. Si legge "Il disturbo psicopatologico del paziente è stabile, anzi nel tempo è andato
incontro a progressiva psicotizzazione"
Nella storia si delineano 2 periodi:
•
•
fino a 56 anni – la qualità della vita è bassa: prevalgono sentimenti di inadeguatezza, solitudine
affettiva ed esclusione sociale: la famiglia è svalutante, ma allo stesso tempo iperprotettiva, i
ricoveri psichiatrici forniscono diverse diagnosi psicopatologiche che però trascurano il ritardo
mentale.
Da 57 anni in poi - la sua vita si riaccende, Onelio diventa più attivo socialmente.
Che cosa fa scattare questo cambiamento? Il sistema sanitario si prende cura di lui, ma contribuisce
a mantenere questo stato di cronicità. Per comprendere questo, dobbiamo analizzare le categorie dei
bisogni.
Onelio ha un QI superiore a quello di Leopoldo; legge, scrive, ha una migliore efficienza
intellettiva, ma una qualità della vita pessima.
Anche in questa storia si evidenziano fattori di rischio e fattori di protezione.
16
Fattori di protezione:
- relazione amicale con il procuratore,
- aiuti abilitativi.
Fattori di rischio:
- ritardo mentale lieve,
- mancanza di sintonia nelle relazioni familiari,
- mancanza di aiuti abilitativi,
- tipo di intervento psichiatrico.
È necessario distinguere le categorie dei bisogni:
Bisogni connessi al
Ritardo Mentale
(aiuti abilitativi come
il sostegno scolastico)
Bisogni connessi
al
disturbo
mentale
(diagnosi e terapia)
Bisogni connessi alla
condizione
esistenziale
(solitudine)
Analizziamo i bisogni connessi al R. M.
Onelio ha ripetuto 4 volte la 1° classe: il bisogno relativo è "L'essere aiutato a scuola".
Incontra fallimenti nel lavoro. L'altro bisogno è "l'essere aiutato nel mondo del lavoro".
Si tratta quindi di un bisogno abilitativo "ti abilito rallentando ad esempio la velocità di quello che
fai".
Per rispondere ai
• Bisogni legati al disturbo mentale associato, in questo caso DISTURBI SOMATOFORMI,
occorre una cultura nosografica (DSM 4) ed una terapia farmacologica.
• Analizziamo i bisogni connessi all'esistenza. Nel caso di Onelio la SOLITUDINE. Quando
rimane solo agisce. Mangia in modo compulsivo, va in farmacia ogni giorno e assume farmaci
in modo scorretto. Sta male. Il Servizio Sociale si attiva in funzione protettiva e viene nominato
il PROCURATORE LEGALE che stabilisce con lui un rapporto di amicizia.
17
Nel caso di Onelio, fra tutti i bisogni, lo psichiatra ha visto solo quelli legati al disturbo mentale e
ha agito come se il problema fosse solo quello: se la psichiatria agisce così crea un fattore di rischio
aggiuntivo. Si tratta di un problema culturale: è il modello assistenziale che deve permettere di
considerare tutti i bisogni, non solo quelli legati ad un unico aspetto.
Dire che Onelio va incontro a un processo di psicotizzazione è grave, perché significa affermare che
il problema è dentro di lui e che non si può fare niente per aiutarlo. In realtà nel caso di Onelio non
si rileva una vera psicosi: il problema è che la persona con RM non sa trovare strategie adeguate per
risolvere i suoi problemi. Ad esempio, il fatto di fare colazione dieci volte al giorno è un
comportamento (come strategia per superare la solitudine) riconducibile più al ritardo mentale che a
un disturbo psicopatologico.
In un recente convegno, Dozen, famoso psichiatra, ha affermato che uno dei problemi principali per
le persone con RM è la solitudine. Chi vuole per amico un ritardato mentale? Sicuramente i servizi
non possono risolvere il problema, ma possono almeno riconoscerlo.
I servizi di riabilitazione non possono risolvere tutti i problemi: il compito di aiutare le persone con
RM non riguarda solo i servizi. Questo messaggio dovrebbe arrivare anche alle associazioni di
volontariato, che forse sottovalutano il proprio ruolo. È importante dire esplicitamente che la
persona con ritardo mentale ha bisogno di amicizia. I bisogni esistenziali non possono essere
soddisfatti dai servizi: chi fa volontariato deve essere consapevole che l'amicizia è un bisogno reale,
è necessario non creare equivoci su questo punto.
CASO 3 – Davide, un bambino che fa progressi… insufficienti
Davide è un bambino che presenta un idrocefalo stabilizzato e un ritardo mentale medio; viene
seguito costantemente dal servizio sanitario a causa dell’epilessia. Per sette anni, Davide segue una
terapia logopedica. I genitori sono molto preoccupati per i suoi problemi di linguaggio e portano il
bambino in diversi centri specializzati: ogni esito delle valutazioni è una lista dei deficit di Davide,
che non si sofferma sulle sue potenzialità.
La descrizione che i genitori fanno del bambino riflette quella degli operatori e mette in luce solo le
difficoltà di Davide.
Ma che cosa serve a Davide per il suo futuro? In questo caso, insistere sul linguaggio non ha nessun
senso. Se consideriamo le storie di Leopoldo ed Onelio, notiamo che quello che presentava una
migliore qualità della vita era quello che usava il linguaggio più povero e non sapeva leggere.
Perché i genitori di Davide continuano a chiedere la logopedia e si lamentano perché i progressi
sono troppo lenti? Di solito, si dice che i genitori negano la realtà, ma bisogna ricordare che le loro
idee derivano da quelle degli operatori. In realtà il sistema sanitario condivide la stessa idea dei
genitori, cioè che è necessario puntare sul linguaggio. Per sette anni gli operatori hanno colluso con
i genitori sull’idea di aumentare la competenza linguistica di Davide.
Quando si prescrive un trattamento deve essere chiara la finalità: che cosa ci si può aspettare e
valutare gli effetti; se non si ottengono, si cambia il trattamento.
Sono i genitori stessi a indicarci che cosa serve al bambino: dopo sette anni sono esausti e decidono
di interrompere la logopedia. I trattamenti inutili dovrebbero essere sospesi.
Da una consulenza richiesta dal servizio che lo assiste, risulta che Davide è tranquillo, sta bene con
i compagni ed è socievole; presenta un Q.I. di 40 e parla poco. Nessuno ha mai chiesto al bambino i
suoi desideri e non esiste per lui un progetto individuale. È stata costruita la massima passività per
Davide: se gli viene chiesto che cosa voglia fare, risponde: “Non lo so”.
Gli operatori dovrebbero saper fornire ai genitori una visione culturale dei loro figli condivisa e
dovrebbe esserci continuità fra l'assistenza al minore e all'adulto.
18
4° Lezione: 14/06/2003
Tema dell’incontro:
Rapporto tra ritardo mentale e disturbo mentale
1. Descrizione dei motivi storici che hanno portato all’introduzione di strumenti diagnostici per la
comprensione dei disturbi mentali nelle persone con ritardo mentale. Storicamente i soggetti con
ritardo mentale sono stati sottoposti a terapie farmacologiche non strettamente necessarie. Sono
pertanto necessarie linee guida perché solo in presenza di disturbo mentale è lecita la terapia
farmacologica.
2. Problema dell’associazione tra ritardo mentale e autismo. In questo caso l’inquadramento
diagnostico ha tre scopi:
- diagnostica e terapia dei disturbi mentali associati al ritardo mentale/autismo
- diagnostica e comprensione dei disturbi del comportamento
- diagnostica per capire meglio le particolarità dell’individuo (anche nelle persone con ritardo
mentale gravissimo troviamo profili molto diversi tra loro).
3. Presentazione di una ricerca su casi di ritardo mentale ricoverati nel Servizio di Diagnosi e
Cura. Che cosa succede se, in questa situazione, introduciamo un sistema diagnostico? Che cosa
cambia? I cambiamenti sono rilevanti.
1- Inquadramento storico e prime linee guida
Il rapporto tra ritardo mentale e disturbo mentale è stato trascurato per tutto il Novecento. In realtà,
già alla fine dell’Ottocento si parlava di doppia diagnosi, poi però è stata tralasciata fino al 1980. Il
DSM contiene una introduzione storica con la sintesi delle concezioni attuali sintetizzate in alcuni
punti:
1- “Non vi sono caratteristiche specifiche di personalità e di comportamento associate in maniera
esclusiva al ritardo mentale”. In passato si attribuivano indiscriminatamente tutti i problemi
riscontrati al ritardo mentale, incorrendo nell’errore del Diagnostic Overshadowing. Non esiste,
in realtà, un fenotipo comportamentale riconoscibile in tutti i casi di ritardo mentale.
2- I soggetti con R.M. hanno una prevalenza di disturbi mentali che è stimata da 3 a 4 volte
superiore rispetto alla popolazione generale. Tutti i dati raccolti negli anni ’80 confermano
questo punto, in base ai criteri dell’ICD9 e del DSM.
3- “Nelle persone con ritardo mentale si possono osservare tutti i tipi di disturbo mentale”. Non
esiste un disturbo prevalente, tutti sono possibili. Questo aspetto va ricondotto alla particolare
fragilità dovuta al limite cognitivo, un fattore di rischio che espone di più al disturbo mentale
ma non è da solo sufficiente a causarlo.
4- “Non è dimostrato che la natura di un dato disturbo mentale sia diversa nei soggetti affetti da
ritardo mentale”. Per i disturbi mentali valgono le stesse regole sia nelle persone con ritardo
mentale che in tutte le altre.
Frequenza di utilizzazione dei farmaci psicotropi nei soggetti con ritardo mentale
Reiss e Aman (1997) sintetizzano i dati di 44 revisioni della letteratura su questo argomento.
- Adulti con R.M. non istituzionalizzati:
farmaci psicotropi
25-40%
antiepilettici
20-30%
entrambi
35-48%
19
- Bambini e adolescenti con R.M. non istituzionalizzati:
farmaci psicotropi
10-15%
antiepilettici
12-18%
entrambi
17-22%
- Adulti e bambini con R.M. istituzionalizzati:
farmaci psicotropi
30-50%
antiepilettici
25-35%
Frequenza d’uso dei neurolettici - frequenza della schizofrenia nelle persone con R.M.
La grossolana dissonanza tra frequenza dei disturbi psicotici nei soggetti con R.M. (1-6%) e
frequenza di utilizzo dei farmaci neurolettici (20-30%) conduce ad osservazioni condivise:
- i neurolettici sono prescritti, in una parte dei casi, in assenza di una diagnosi di disturbo
mentale;
- i neurolettici sono prescritti principalmente per controllare disturbi di comportamento:
“agitazione psicomotoria”, “eteroaggressività”, “iperattività”;
- l’uso dei neurolettici per il controllo dei disturbi di comportamento in assenza di disturbo
mentale è, in una buona parte dei casi, incongruo.
Un miglioramento della diagnostica dovrebbe ridurre il ricorso ai farmaci, spesso prescritti a
scopo contenitivo. I molti soggetti ai quali sono stati sospesi i neurolettici vivono ugualmente
bene: il farmaco si è dimostrato inefficace per l’obiettivo che si voleva raggiungere.
Qualità degli studi sugli effetti dei farmaci psicotropi sui disturbi mentali delle persone con
R.M. (Bregman 1991, Matson 1994)
Gli studi di questo tipo presentano gravi carenze metodologiche. La qualità di questi studi, che
sono solo di interesse clinico, è modesta:
- i campioni sono troppo piccoli (solo un terzo degli studi ha più di 10 soggetti);
- più di un terzo degli studi non usa procedure diagnostiche strutturate o standardizzate;
- più di un terzo degli studi considera campioni per i quali non è stata descritta la presenza di
disturbi mentali;
- più del 90% degli studi descrive miglioramenti modesti o consistenti della sintomatologia,
dato, quest’ultimo, considerato “sorprendente” e fortemente sospetto forse per la scarsa
qualità degli studi.
I dati raccolti provengono da una revisione della letteratura curata dal gruppo di Matson,
un’autorità nel settore.
Nel 1952 venne introdotto sul mercato un farmaco chiamato LARGACTIL.
Uno studio mostra che nel 1958 era già in atto un forte aumento della somministrazione dei
farmaci a persone con R.M., a soli sei anni dall’uscita di questo primo psicofarmaco sul
mercato. La prescrizione per i soggetti con R.M. era frequente e spesso incongrua, infatti
nessuno studio aveva verificato l’effetto di questi farmaci.
Alcune prese di posizione della società scientifica e denunce legali hanno portato ad un
Congresso, nel 1995, nel corso del quale sono state tracciate linee guida sulla somministrazione
di tali farmaci. È stata la prima conferenza sulla psicofarmacologia per le persone con R.M. e in
seguito, nel 1998, sono state pubblicate le seguenti linee guida (Reiss, Aman):
- non prescrivere un farmaco per uno scopo diverso dalla cura di un disturbo mentale (ad
esempio per il contenimento o per un trattamento sostitutivo);
- cercare di evitare le politerapie (troppi farmaci insieme);
- tenere bassi i dosaggi (maggiori dosaggi non danno maggiori risultati);
20
- verificare nel tempo l’effetto della prescrizione;
- escludere un farmaco se non risulta utile.
Solo il cambiamento culturale porta al cambiamento prescrittivo.
CASO 1: disturbo del comportamento come “effetto collaterale” dei farmaci.
Mariangela ha 45 anni ed è ospite di un Istituto da 10. La diagnosi di ingresso è: “cerebropatia
grave, epilessia, ritardo mentale grave, turbe del comportamento” che rendono difficile la sua
permanenza a casa. Dal 1988 al ’92 un peggioramento del comportamento porta ad un maggiore
dosaggio del Nozizan fino a 400 mg e dell’Eutumin. Quando, nel periodo 1994-97, si riducono
progressivamente i dosaggi dei neurolettici, si nota un rilevante miglioramento del
comportamento.
CASO 2: disturbo del comportamento da “normalizzazione forzata”.
Morena ha 32 anni ed è ospite di un Istituto da circa 18; la diagnosi di ingresso è: “encefalopatia
epilettica, ritardo mentale, disfasia espressiva”. I periodi di aggressività e violenza coincidono
con una netta diminuzione delle crisi epilettiche. È stato utile considerare, nel trattamento, la
priorità di certi sintomi rispetto ad altri.
In questo caso, risulta controproducente sedare troppo l’epilessia.
CASO 3: disturbo di comportamento nella patologia internistica.
Elena ha 37 anni e da 19 vive in Istituto; la diagnosi di entrata è: “ritardo mentale grave, turbe
del comportamento, auto ed eteroaggressività”. Quando si è iniziato a curare il disturbo gastrico
e si sono ridotti i dosaggi degli psicofarmaci, fino alla sospensione del neurolettico Largactil, il
comportamento di Elena è migliorato. Dietro disturbi del comportamento possono esserci cause
diverse. Dalla valutazione con la scala D.A.S.H. II (2000) emerge che non sono soddisfatti i
criteri per nessuna diagnosi.
CASO 4: disturbo di comportamento e depressione.
Gioacchino ha 50 anni e vive in istituto da 18. È considerato “ingestibile”, la diagnosi di
ingresso è: “ritardo mentale grave, turbe del comportamento con instabilità e aggressività”. Due
volte all’anno si rileva un drastico peggioramento del comportamento, inoltre Gioacchino
mangia meno, non dorme e ha meno interessi. Si fa l’ipotesi di un disturbo depressivo: in tale
caso, il disturbo di comportamento è dovuto alla depressione. Infatti, con la somministrazione di
antidepressivi Gioacchino va incontro a miglioramenti, mentre i neurolettici non danno risultati.
Dalla scala D.A.S.H. emergono un disturbo depressivo e un disturbo del controllo degli impulsi.
La novità sta nel notare che anche un individuo ingestibile come Gioacchino possa andare
incontro a depressione e che possa essere curato come ogni altro paziente.
Conclusioni: l’uso dei farmaci in caso di ritardo mentale deve seguire la stessa logica della
somministrazione ad ogni altra persona. Se è possibile, si dovrebbe istituire una monoterapia
con i dosaggi minimi necessari, sospesi periodicamente per verificare la persistenza della
necessità del loro uso (bisogna avere il “coraggio di scocciare”, anche quando sarebbe più
comodo mantenere la terapia e non controllarne l’efficacia nel tempo). Dobbiamo essere
21
consapevoli del fatto che spesso proponiamo trattamenti farmacologici che, pur avendo una loro
logica, sono pratiche cliniche ancora emergenti: non siamo quindi sicuri della loro efficacia. La
terapia dovrebbe essere esplicitata e condivisa con i pazienti.
Diagnosi di disturbo mentale nei pazienti con ritardo mentale: una diagnosi accurata del
disturbo mentale è importante specialmente nei casi di ritardo mentale grave con assenza di
linguaggio. Se il ritardo mentale è lieve, per una diagnosi più precisa, è sufficiente cambiare la
visione culturale, non servono strumenti particolari. Spesso la definizione “psicosi d’innesto”
attribuita in caso di R.M. lieve non è precisa, perché non si trova nel DSM IV e non è una
categoria condivisa. Inoltre, la schizofrenia si riscontra in meno del 5% dei casi di ritardo
mentale. Questo tipo di diagnosi può cambiare se si modifica la visione culturale.
Per la diagnosi di disturbo mentale nelle persone con ritardo mentale e assenza di linguaggio si
può utilizzare la Scala D.A.S.H. II (Diagnostic Assessment for the Severely Handicapped
II). La Scala si compila in base ai comportamenti riscontrati durante gli ultimi quindici giorni.
Premessa (Matson J. L., 1997)
E’ importante disporre di strumenti standardizzati basati sulla nosologia del DSM IV specifici
per soggetti con ritardo mentale (lo strumento traduce gli items del DSM IV in corrispettivi
comportamentali, in modo che il quadro di riferimento rimanga il DSM).
Caratteristiche:
è uno strumento di screening;
indaga sintomi psichiatrici e comportamentali;
è applicabile nei casi di ritardo mentale grave e gravissimo;
è composto da 84 items che costituiscono 13 sottoscale (8 categorie diagnostiche basate
sulla nosografia del DSM e 5 aree di problematiche comportamentali).
Con questa Scala si può fare una diagnosi di tutti i residenti in un determinato Istituto. La Scala
risulta utile sia per la valutazione dell'individuo, che per la politica dell'organizzazione
dell’Istituto. Infatti, è diverso il carico assistenziale di un Istituto a seconda della percentuale di
ospiti con disturbi mentali: un conto è averne il 70%, un conto è averne il 2%.
3- Ricerca su casi di R.M. ricoverati nel Servizio di Diagnosi e Cura
Vediamo un esempio di utilizzo della Scala D.A.S.H. II: in un Istituto di Modena la Scala è stata
utilizzata a fini diagnostici per tutti i pazienti.
Problema riferito
Disturbo mentale
Disturbo comportamentale
Ricerca del disturbo mentale
D.A.S.H. II ADD (Assessment Doppia Diagnosi)
Specificare il tipo di comportamento:
Eteroaggressivo?
Autoaggressivo?
Sintomo psichiatrico?
(ad es., delirio, allucinazioni)
Analisi funzionale del comportamento evidenziato
Q.U.A.B. F.
A.B.C.(Aberrant Behavior Checklist)
Osservazione diretta pianificata
22
L'analisi funzionale identifica le cause
del comportamento nell'85% dei casi
Non è possibile dare un significato
al comportamento nel 15% dei casi,
perciò si ipotizza la presenza di un
disturbo mentale
TERAPIA COMPORTAMENTALE
orientata sulla costruzione di abilità.
In pochi casi contenzione.
Studio del soggetto con ADD, D.A.S.H.
II e valutazione psichiatrica
Uso
della
FARMACOLOGICA
(esplicitare lo scopo,
costante)
TERAPIA
monitoraggio
La necessità di una diagnosi precisa per i casi più gravi risulta evidente negli Istituti nei quali le
persone non deambulanti e senza linguaggio verbale sono dall'80% al 100% degli ospiti, come
si riscontra in due Istituti di Modena: l'Istituto Charitas e il Centro Diurno Alleanza.
Casistica:
Istituto Charitas: 50 soggetti con ritardo mentale grave o gravissimo, 41 maschi e 9 femmine.
L'età media è di 35 anni.
I soggetti non deambulanti sono il 46% (n° 23) con tetraparesi.
I soggetti che non utilizzano il linguaggio parlato sono l'80% (n° 40).
Centro Diurno Alleanza: 7 soggetti con ritardo mentale grave o gravissimo, 3 maschi e 4
femmine. L'età media è di 20 anni.
I soggetti non deambulanti sono l'85% (n° 6)
I soggetti che non utilizzano il linguaggio parlato sono il 100% (n° 7).
2- Rapporto tra ritardo mentale e autismo
La Scala permette di distinguere i soggetti con autismo da quelli con tratti autistici, in base al
comportamento attuale, a prescindere dalla storia precedente. Le informazioni cliniche vanno ad
integrare i dati ottenuti tramite la Scala D.A.S.H. II.
Diagnosi di autismo tramite la Scala D.A.S.H. II: sono stati rilevati 8 soggetti autistici (16%) e
11 con tratti autistici nell'Istituto Charitas. All'ingresso in Istituto, solo due persone erano state
diagnosticate come autistiche ed erano entrate con diagnosi di psicosi d'innesto e
comportamento autistico. Tre di loro hanno anche un disturbo mentale associato.
Anche in caso di ritardo mentale grave il farmaco non serve solo a sedare il paziente ma a curare
un disturbo. È interessante il caso di un ragazzo che è drasticamente migliorato quando ha
iniziato ad assumere Valproato e Clozapina al posto dei farmaci che utilizzava precedentemente.
Nel suo caso, la Scala D.A.S.H. è stata somministrata tre volte, in momenti diversi durante i
quali assumeva farmaci differenti. Si è potuto osservare il netto cambiamento avvenuto a
seconda dei farmaci somministrati nelle tre fasi. Solo quando è stata istituita una terapia
conforme alla diagnosi e adeguata al disturbo è avvenuto il reale miglioramento.
La Scala QUAB F di Messier descrive il comportamento sociale ed è simile alla Vineland:
mette in evidenza quale può essere il senso di un comportamento disadattivo come, ad esempio,
mordere. Se si sposta l'attenzione sul significato del comportamento si può arrivare a togliere un
farmaco. Lo spostamento dell'attenzione sul significato del comportamento è stato molto utile
nel caso di un paziente di 39 anni che spesso era aggressivo e mordeva. Dalla valutazione
23
tramite la Scala DASH è emerso che il paziente è autistico, con ritardo mentale ma senza
disturbo mentale. È stato sufficiente dargli la possibilità di isolarsi quando vuole per controllare
questa aggressività senza farmaci: ora la porta della sua camera rimane sempre aperta e il
paziente si isola quando ne sente il bisogno, anziché aggredire gli altri.
Con la Scala D.A.S.H., oltre alla diagnosi individuale e allo screening di gruppi di pazienti, è
possibile aumentare l'acutezza della valutazione individuale nei casi di gravità estrema. Lo
strumento infatti può aiutarci a capire e a dare senso al lavoro che sta facendo l'educatore.
Ragionando con le persone che si occupano di handicap capiamo che le osservazioni quotidiane
si possono organizzare secondo uno schema utile. Gli educatori devono sapere a che cosa serve
il loro lavoro e che cosa è meglio fare. In altre parole, è necessario un obiettivo di trattamento
specifico per tipo di deficit.
Categorie di riabilitazione:
R.M.
R.M.
Sensomotorio
l'attività sensomotoria
può essere proposta per
sviluppare le capacità
che il paziente ha. È
necessario che gli
assistenti sappiano tutto
il possibile sui trattamenti
sensomotori (palestra,
massaggi, giochi d'acqua)
R.M.
R.M.
+ CAA?
+ trattamento
per deficit
polisensoriali?
+DM?
se il paziente ha
voglia di comunicare, è utile la
comunicazione
aumentativa*
*Un esempio è il caso di una ragazza autistica con grave ritardo mentale: quando la paziente
cerca di comunicare gli assistenti sono autorizzati ad interrompere ogni attività in corso per
sfruttare le modalità di comunicazione in atto.
Risolvere il problema mentale associato al ritardo mentale con i farmaci non è sufficiente: la
Struttura deve anche occuparsi del piano di vita del paziente con le sue specifiche e particolari
caratteristiche.
La Scala Q.A.F.B. è utile per comprendere il significato dei sintomi. Ad esempio, quali sono le
situazioni che creano ansia al soggetto? Che cosa porta il soggetto a fuggire, a ritirarsi? Che
cosa non è gradito? (Se per esempio al paziente non piace la musica è inutile proporre la
musicoterapia).
La valutazione del funzionamento mentale, effettuata attraverso strumenti standardizzati che
supportano l'osservazione clinica, permette di definire piani di intervento sul piano
psicoeducativo specifici ed individualizzati.
24
5° Lezione: 11/10/03
Sintesi dei contenuti:
• Ritardo mentale e disturbo mentale
- la posizione del DSM-IV (1996)
- la posizione del EAMHMR (European Association for Mental Health in Mental
Retardation 2001)
- alcuni dati di una Ricerca sul disabile adulto (1995/2003)
• La difficoltà della diagnosi di Disturbo mentale nelle persone con Ritardo mentale
- la classificazione DC-LD (Diagnostic Criteria - Learning Disabilities)
- i problemi di comportamento
• Le scale diagnostiche di J.Matson
- la scala DASH-II
- la scala ADD (Assessment of Dual Diagnosis)
• Effetti dell’introduzione in ambito clinico di sistemi diagnostici standardizzati
- la razionalizzazione delle terapie psicofarmacologiche nelle popolazioni di persone
con ritardo mentale residenti
- studio di una casistica afferita al Dip. Misto
• Limiti e utilità del concetto di “Fenotipo comportamentale”
• Esemplificazioni cliniche
- importanza della distinzione fra disturbo mentale e ritardo mentale
- valutazione diagnostica ed efficacia terapeutica nella doppia diagnosi
Argomento principale dell’incontro: cosa succede in ambito clinico quando introduciamo
tecniche di misurazione standardizzabili per la diagnosi nel ritardo mentale?
Dati pubblicati nel 2001 dall’Associazione Europea del Ritardo Mentale (EAMHMR)
Prevalenza %
DISTURBO
Pop. generale
Sogg. R.M.
note
Schizofrenia
0,4
1,3-3,7
Q.I. >45
No sottotipi
Depressione
2
1,3-3,7
Bipolare
1
4
Ossessivo Compulsivo
1
1-3,5
Demenza
22 (>65anni)
Della personalità
2 (65-70anni)
20 (>80anni)
10-13
Ansia generalizzata
3-5
3-5
Down 30-75
(60-69anni)
22-27
Secondo questi dati la frequenza dei disturbi mentali nelle persone con R.M. non è molto diversa
rispetto alla popolazione generale: il DSM, invece, scrive che i disturbi mentali sono 3-4 volte più
frequenti nel R.M.
Secondo l’Associazione Europea questo dato è vero se fra i disturbi mentali si inseriscono anche
quelli del comportamento: si tratta di una differenza molto importante.
25
L’Associazione si focalizza inoltre sull’eziopatogenesi dei disturbi mentali nei soggetti con R.M.:
certi comportamenti sono più frequenti in certi tipi di sindrome. Questo dato si può ricondurre al
concetto di fenotipo comportamentale, che deve essere considerato in modo molto critico: esiste
grande variabilità anche all’interno della stessa sindrome genetica. Infatti, oltre ai fattori biologici
sono da considerare anche quelli psicologici e sociali.
Durante il Congresso Europeo sul Ritardo Mentale si è posto l’accento su come aumentare la
resilience nei bambini con ritardo mentale, ad esempio dando la possibilità ai genitori di
appoggiarsi maggiormente a servizi competenti.. Sono inoltre stati affrontati per la prima volta due
temi di rilievo: la relazione tra ritardo mentale nel bambino e nell’adulto e quella tra isolamento
sociale e incompetenza sociale. A questo proposito si è pensato di promuovere dei programmi di
competenza sociale anche per bambini, perché è l’incompetenza sociale ad isolarli. Sarebbe
auspicabile avere a disposizione modelli culturalmente omogenei per occuparsi di soggetti con R.M.
sia bambini che adulti tra neuropsichiatria infantile e psichiatria, ma ancora non sono presenti.
Sintesi delle concezioni sul rapporto tra R.M. e D.M. secondo l’EAMHMR:
- distinguere i disturbi del comportamento dai disturbi mentali
- il problema diagnostico vale soprattutto per il R.M. grave e gravissimo
- gli psichiatri sono spesso consultati per disturbi del comportamento.
Classificazione DC-LD (Diagnostic Criteria – Learning Disabilities)
Si tratta di una classificazione nata dalla psichiatria inglese per affiancarsi al DSM e all’ICD 10 e
per completarli.
Criteri diagnostici generali dei “problemi di comportamento”
- hanno frequenza, severità, cronicità significative, tali da richiedere una valutazione
clinica ed un intervento, oppure un supporto speciale;
- non devono essere la conseguenza diretta di un disturbo mentale;
- determinano un impatto negativo sulla qualità della vita propria o degli altri (rischio
significativo);
- sono pervasivi, cioè presenti in un’ampia varietà di situazioni;
Tipi di “problemi di comportamento”
- verbalmente aggressivo;
- fisicamente aggressivo;
- distruttivo;
- self-injurious;
- sessualmente inappropriato, ecc. .
I disturbi del comportamento hanno eziologia multipla: dalle cause fisiche a quelle ambientali e
personologiche. Applicando un metodo di analisi funzionale, si può arrivare a ridurre dell’85% i
disturbi di questo tipo (è un dato di Matson). In una persona che non parla il comportamento risulta
l’unica modalità di comunicazione.
Fasi del processo diagnostico in psichiatria:
1. La raccolta dei sintomi è complessa perché deve tenere conto dei limiti di comprensione, di
comunicazione e anche di suggestione delle persone con R.M.. Spesso deve tenere conto
anche di terze persone che filtrano le informazioni. A questo livello gli strumenti diagnostici
standardizzati possono essere utili.
2. Uso dei criteri diagnostici per una diagnosi descrittiva (criteriologica).
La presentazione clinica può essere particolare nel R.M.: i criteri diagnostici a volte
26
corrispondono a comportamenti osservabili, ma a volte a concetti complessi (concetto di
morte, colpa, immagine corporea, ecc.). Di conseguenza è necessario rilevare gli equivalenti
comportamentali dei sintomi psicopatologici.
3. Formulare un’ipotesi eziopatogenetica.
Il salto storico rappresentato da questo criterio di classificazione è dato dal tentativo di individuare
una corrispondenza tra il sintomo presentato da un soggetto normale e il comportamento presentato
da un soggetto con R.M..
La classificazione DC-LD descrive la fotografia dell’immediato ed è divisa su alcuni assi:
ASSE I
ASSE II
Severità del R.M. (livello di inefficienza intellettuale)
Eziologia del R.M. (capire la causa relativa al comportamento: ad
esempio, l’aggressività improvvisa è spiegata dall’inefficienza
intellettuale? No: il secondo asse aiuta a capire le cause di certi
comportamenti)
ASSE III Disturbi psichiatrici:
livello A disturbi di sviluppo (autismo)
livello B disturbi mentali
livello C disturbi di personalità
livello D disturbi del comportamento
livello E altri problemi
L’approccio di tale classificazione è un approccio gerarchico alla diagnosi, sviluppato per gli adulti
e complementare al DSM e all’ICD 10. Nel R.M. lieve, sollecita inoltre chiarezza diagnostica in
ambito clinico e di ricerca. La classificazione richiede di individuare quale sia l’asse in relazione ad
un certo sintomo o comportamento, aiuta cioè a dare ordine agli eventi della realtà e di conseguenza
ai successivi interventi.
Il professor Ruggerini a questo proposito cita il caso di un sordo-cieco in trattamento presso un
istituto di Modena, da molto tempo contenuto fisicamente in tutti i modi possibili a causa della
spiccata tendenza all’autolesionismo. Da quando la struttura ha adottato una tecnica appresa dalla
Lega del Filo d’Oro, il suo comportamento è migliorato moltissimo: ora il ragazzo non è più
autolesionista e non ha più bisogno delle manopole. Questo indica che è utile, in taluni casi, anche
un atto di umiltà, cioè farci aiutare, quando non siamo in grado di risolvere un problema. Molti
problemi di aggressività non sono sensibili alla restrizione, ma alla liberazione, come in questo
caso.
Scale Diagnostiche di J. Matson
Secondo il gruppo di Matson l’analisi funzionale identifica le cause delle alterazioni del
comportamento nell’85% dei casi.
DASH II (Diagnostic Assessment for the Severely Handicapped II)
È costituita da una serie di item relativi a comportamenti. Tali comportamenti sono l’equivalente
dei sintomi individuati dai criteri di classificazione tradizionali. È una scala semplice che si
sottopone ai familiari e che raccoglie informazioni su frequenza, durata, severità di un
comportamento. È interessante anche per valutare i risultati nel tempo. L’affidabilità dello
strumento si basa su una buona validità concorrente con ABC (Aberrant Behavior Checklist), una
buona test-retest reliability, una buona inter-rater reliability e la consistenza interna della sottoscala
per la mania.
27
ADD (Assessment of Dual Diagnosis)
Questa scala è pensata per soggetti con compromissione minore (ritardo lieve e moderato),
anch’essa si sottopone ai familiari, ma qualora sia possibile anche il soggetto può dare il suo
contributo.
MESSIER (Matson Evaluation of Social Skills for Individuals with sEvere Retardation)
La scala valuta quanto il soggetto è sensibile alle stimolazioni positive e quanto si ritrae dal
contatto, valuta cioè le competenze sociali; può essere anche utile per programmare e valutare
l’efficacia del trattamento.
QABF (Questions About Behavioral Function)
Si tratta di un colloquio strutturato da rivolgere a chi si prende cura della persona con ritardo
mentale.
Che cosa succede quando utilizziamo questi strumenti diagnostici nella pratica clinica? Nella
conferenza internazionale degli Stati Uniti (1995) si è cercato di mettere a punto delle linee guida
(raccolte in seguito nel libro di Reiss e Aman del 1998: Psycotropic Medication Guideline
Summary. The 10 – 4 Principle) per la somministrazione di farmaci psicotropi a soggetti con R.M.;
fra le cose da non fare sono indicate:
- non usare farmaci per contenzione,
- usare il meno possibile farmaci al bisogno.
Tra le cose da fare:
- l’uso del farmaco deve far parte di un programma multidisciplinare,
- usare i farmaci basandoci su una diagnosi psichiatrica, dopo aver fatto un’analisi
diagnostica completa (da qui l’importanza di strumenti standardizzati per fare
diagnosi).
Seguendo tali linee guida nel Centro di Pinecrest le persone che prendevano farmaci sono passate
dal 34% del 1994 al 16-14% del 2002 (alcuni erano sottoposti a terapie farmacologiche non
necessarie).
Senza introdurre l’attenzione per la diagnosi la tendenza a somministrare farmaci è in salita.
L’applicazione delle linee guida è difficile, ma i risultati si possono ottenere realmente. Matson ha
raggiunto un goal standard, l’obiettivo da raggiungere consiste nell’utilizzare i farmaci solo quando
è necessario e quando i programmi riabilitativi sono insufficienti.
Applicando l'esperienza di Matson al Centro Caritas di Modena che accoglie 50 persone con R. M.
grave e gravissimo, si sono ottenute le stesse percentuali del Centro di Pinecrest, relativamente alla
frequenza e tipologia dei disturbi mentali; sul piano dell'uso dei farmaci neurolettici la percentuale è
più alta ed è del 40%.
Con buoni progetti, un programma riabilitativo, educativo - ambientale adeguato il trend
diminuisce. Non è infatti sufficiente agire solo eliminando o diminuendo il farmaco, anche se un
tentativo di riduzione si deve semprew fare e non mantenere lo status quo.
Ricerca delle Dr.sse F. Vezzosi e E. Ricchetti (1998-99)
I soggetti coinvolti nella ricerca sono 30 persone che si presentano al Servizio Psichiatrico di
Diagnosi e Cura alle quali viene fatta una diagnosi di Ritardo Mentale.
L’età media supera i 30 anni, in prevalenza si tratta di persone residenti in famiglia e che in totale
hanno avuto 115 ricoveri nel periodo tra il 1982 e il 1998.
28
Dalla prima fase di valutazione sono stati ricavati i seguenti risultati:
- assenza generalizzata di valutazioni psicometriche-neuropsicologiche nonostante 115
ricoveri;
- metà dei soggetti riceve un inquadramento diagnostico “relativamente” definito,
sono state infatti usate etichette diagnostiche estranee alla nosografia ufficiale, come
psicosi d’innesto e ritardo mentale senza grado, l’altra metà ha una diagnosi ancora
meno definita, per esempio diagnosi di agitazione psicomotoria;
- circa metà dei soggetti va incontro a ricoveri successivi;
- nella metà dei casi i sintomi sono determinati da un evento di vita significativo;
- in un terzo dei casi il ricovero consegue il controllo di una turba del comportamento
(comportamento di sfida).
Nella seconda fase della ricerca sono stati selezionati 14 soggetti con R. M. e psicosi e 14 soggetti
di controllo senza RM, ma con psicosi. Per i soggetti con RM (gruppo sperimentale) la durata della
degenza è inferiore, le turbe del comportamento più frequenti rispetto al gruppo di controllo e i life
events significativi si presentano con la stessa frequenza. I soggetti sperimentali sono spesso
ricoverati secondo una logica non diagnostica, ma per il controllo dei problemi di comportamento.
L’ideale sarebbe sostenere la famiglia per aiutarla ad affrontare life events di forte impatto per il
soggetto con R.M.. Trascurare la valutazione neuropsicologica potrebbe essere poco importante nel
R.M. grave, ma rilevante nel R.M. più lieve.
Effetti dell’introduzione di linee guida: nel giro di uno o due anni 28 persone di età superiore ai 15
anni si sono rivolte alla clinica. Valutando l'efficienza intellettuale emerge che delle 8 persone,
documentate prima con R.M. lieve, dopo un’attenta analisi solo una conferma lo stesso
inquadramento e su tre persone con R.M. moderato non c’è nessuna riconferma. Occorre di tanto in
tanto controllare se le diagnosi sono confermate. Anche le diagnosi di disturbo mentale sono
cambiate molto rispetto a quelle contenute nelle cartelle di queste persone.
Se si introducono procedure diagnostico-terapeutiche si possono verificare quattro tipi di
cambiamenti:
- revisione della diagnosi di disturbo mentale nel R.M.;
- revisione della diagnosi di R.M. più valutazione delle competenze comunicative;
- revisione della diagnosi di R.M.;
- revisione della diagnosi di disturbo mentale.
Tali revisioni spesso permettono di modificare il progetto terapeutico di intervento.
CASO di L.S.
Diagnosi di ingresso:
R.M., Disturbo antisociale di personalità,
Epilessia
Diagnosi successiva:
Dislessia, Disturbo della condotta,
Epilessia
Conseguenze:
Ergoterapia, condizione di cronicità
Conseguenze:
Ripresa dell’attività scolastica ed
inserimento diretto nel programma
terapeutico
29
CASO di B.A.
Diagnosi di ingresso:
Psicosi di innesto con R.M.
Diagnosi successiva:
Sordità più riduzione significativa
delle competenze linguistiche più
difficoltà di lettura labiale
Conseguenze:
Trattamento logopedico più lettura labiale
Conseguenze:
Comunicazione aumentativa
alternativa
Da questi casi si evince che è utile tenere presente anche il punto di vista della neuropsichiatria
infintile: infatti, molti fattori di vulnerabilità possono sommarsi nella stessa persona. Il lavoro di
revisione richiede l’integrazione delle culture della neuropsichiatria infantile e della psichiatria. La
psichiatria dell'adulto deve prestare attenzione agli aspetti neurologici.
SINTESI
È importante prestare attenzione al tema della diagnosi. Il ricovero in alcuni casi può essere
sostituito da interventi alternativi: si rende necessario introdurre nella pratica clinica specifiche linee
guida. Rispetto all’assistenza ospedaliera dei pazienti con R.M., le linee guida richiamano
l’attenzione su come è stato diagnosticato il R.M. e devono essere valutati l’efficienza mentale e il
livello di adattamento. Dovrebbero essere utilizzati strumenti standardizzati, come ad esempio la
SCID/I nel R.M. lieve e DASH II nel R.M. grave.
CASO di MARCO (25 anni)
Questo caso mette in evidenzia la relazione tra interpretazione diagnostica dei disturbi di
comportamento e dei disturbi mentali ed efficacia della terapia.
Marco vive con i genitori, frequenta un centro diurno, ha buone autonomie personali e buona
attitudine alle relazioni interpersonali. Gli è stata diagnosticata la sindrome di Sotos, un disturbo
caratterizzato da una crescita accelerata e che può essere associata a R.M. (c’è comunque
un’estrema variabilità fenotipica). Ha frequentato la scuola dell’obbligo con insegnante di
appoggio, poi una scuola professionale.
Nel novembre 2002 ha cominciato un trattamento farmacologico.
La storia di Marco è caratterizzata da quattro momenti:
1. Periodo dei disturbi del comportamento. Tale periodo termina con un ricovero per una
forma di polmonite, durante il quale emerge che i disturbi del comportamento erano causati
da un problema fisico (otite).
2. Periodo della valutazione psicodiagnostica del R.M.. Usciti dal precedente periodo critico si
comincia una valutazione (con la Scala Vineland e la ADD) e ci si orienta verso un R.M. di
gravità non specificata ed un disadattamento con reazione ansioso-depressiva.
3. Periodo della valutazione psicodiagnostica di disturbo mentale. Emerge la presenza di
rituali ossessivi e dopo una valutazione la diagnosi è di disturbo ossessivo-compulsivo. A
seguito di tale diagnosi cambia la terapia farmacologica e Marco migliora notevolmente
(Anafranil al posto del Leponex).
4. Domanda finale dei genitori: “Ma che cos’è la sindrome di Sotos?”. I genitori non erano mai
stati informati sulla sindrome del figlio in 25 anni. Esistono invece opuscoli informativi per i
genitori, anche su Internet.
30
La gestione delle condizioni di cronicità richiede la collaborazione delle famiglie, perché il rapporto
operatori/famiglie in atto nei casi acuti non è adatto nelle condizioni croniche. Il cambiamento sta
nel permettere alle famiglie di diventare partner aggiornati del sistema sanitario. Tra una decina di
anni il 60% delle risorse saranno indirizzate a gestire situazioni croniche.
CASO di MAURO (15 anni)
Mauro presenta la sindrome genetica Cri du chat, che comporta un R.M. con compromissione del
linguaggio, sono inoltre riferiti disturbi del comportamento già ad 8 anni (comportamento
oppositivo), ansia da separazione, disturbo del sonno. Il trattamento farmacologico comprende la
somministrazione di neurolettici e benzodiazepine. Ad un certo punto Mauro comincia a
frequentare una residenza diurna perché risulta ingestibile sia a scuola che a casa, anche a seguito
dell'insorgere di una depressione nella madre, per cui manifesta comportamenti ansiosi e difficoltà
di separazione della madre con la quale entra in conflitto.
All’interno dell’istituto viene fatta una nuova diagnosi: dalla QABF emerge che il manifestarsi del
comportamento aggressivo è correlato alla ricerca di attenzione, per ottenere ciò che vuole. Dalla
DASH fatta nel periodo precedente all’inserimento nell’istituto emergevano disturbi del controllo
degli impulsi e ansia, dalla DASH successiva i valori sono notevolmente abbassati. Dalla Scala
MESSIER emerge che Mauro è sensibile ai rinforzi positivi e che vuole comunicare, ma che fatica
per i problemi di linguaggio.
In sintesi si rileva:
- ASSE I
R.M. grave, (valutazione con Leiter e Vineland)
- ASSE II
Sindrome di Cri du Chat,
- ASSE III
Disturbo del linguaggio espressivo, disturbo del controllo degli impulsi e
disturbo di ansia.
Il disturbo di comportamento (aggressività) è correlato all’incompetenza comunicativa e sociale:
indicazione per una comunicazione alternativa aumentativa.
Il disturbo d'ansia è correlato ad un attaccamento ansioso e alla depressione della madre. Pertanto
l'inserimento del ragazzo in residenza aiuta a dimunuire l'ansia.
Utile una consultazione psicoterapeutica familiare.
31
Bibliografia
- Guaraldi , G.P. , Ruggerini , C. , Russo , A. : I Disturbi Mentali associati al Ritardo Mentale . In :
P.Pancheri , P Pfanner (Eds.) : Psicofarmacoterapia nei disturbi psichiatrici dell'infanzia e
dell'adolescenza . Firenze : Scientific Press , 1999.
- Ruggerini , C. , Guaraldi , G.P. : Concezioni psicologiche e concezioni antropologiche nella storia
dell'assistenza alle persone con Ritardo Mentale .Età Evolutiva 21 ( N° 63 ) , 114 - 122 , 1999.
- Guaraldi , G.P. , Ruggerini , C . : Ritardo Mentale e psicopatologia dello sviluppo : riflessioni
cliniche . Abilitazione e Riabilitazione , 11 : 7 – 17 , 2002
- Guaraldi , G.P. , Ruggerini , C. , Neviani , V., Vicini , S. : La Scala DASH-II ( Diagnostic
Assessment for the Severely Handicapped ) per la valutazione dei Disturbi Mentali nei Ritardati
Mentali Gravi . Quaderni Italiani di Psichiatria , 21 : 39-45 , 2002
- Ruggerini , C., Guaraldi , G.P. , Neviani , V., Solmi , A. : I Disturbi mentali nel Ritardo Mentale
Grave : primi risultati della utilizzazione della Scala DASH-II in una popolazione residenziale .
Quaderni Italiani di Psichiatria , 21 : 46 – 52 , 2002
- Ruggerini , C. , Coccia , M. , Guaraldi , G.P. : Evoluzione nell’arco della vita di persone con
Ritardo Mentale : descrizione di una casistica secondo l’ottica della psicopatologia dello sviluppo .
Saggi , 28 (4) : 7 – 40 , 2002
- Ruggerini , C. , Nardocci, F. , Valgimigli , C. , Neviani , V. , Guaraldi , G.P. : Qualità de la vie des
personnes avec Arrieration Mentale : le point de vue psychiatrique ( Relazione) . Atti del
Congresso Euromediterranico sobre a Pessoa com Deficiencia . Lisbona , 27-29 Marzo 2003
- Ruggerini , C. , Guaraldi , G.P. , Neviani , V., Castagnini A.C. : Prescribing psychoactive drugs in
a long-term charitable facility for people with intellectual disabilities:a five – year follow-up .
Atti del 4° Congresso Europeo “ Mental Health and Mental Retardation “ , Roma , 17-20 Settembre
2003 (Abstract)
- Consensus Conference : Utilizzo di farmaci antipsicotici e stabilizzatori dell’umore nel Ritardo
Mentale . Giornale Italiano di Psicopatologia , 9 : 3- 16 , 2003
- Ruggerini , C. , Neviani , V. , Matson , JL , Lott JD , Guaraldi , G.P. : Ritardo Mentale Grave e
Autismo : analisi di una casistica e dei significati della valutazione diagnostica . In : F Asioli , M
Bassi , D Berardi , G Ferrari , A Fioritti , R Roberti (Eds.) : La conoscenza e la cura . CIC Edizioni
Internazionali , Roma , 2003
- Guaraldi , GP , Ruggerini C : Editoriale . Età Evolutiva , 25 : 3-4 , 2003
- Ruggerini , C. , Solmi , A. Neviani , V. , Guaraldi , G.P. : La sfida tra Ritardo Mentale e Sviluppo
. Milano , Franco Angeli , in corso di stampa.
32
Quaderni già pubblicati:
1.
2.
3.
4.
5.
6.
7.
8.
9.
10.
11.
12.
13.
14.
15.
16.
17.
18.
19.
20.
21.
22.
23.
24.
25.
26.
27.
28.
29.
“VADEMECUM 1997”
Formazione Professionale
“DALLA PREVENZIONE ALLA PROMOZIONE DELLA SALUTE: COME PRENDERSI CURA DELLA COMUNITÀ”
Marco Ingrosso
“PROTOCOLLO PER L’INTERVENTO RIABILITATIVO E FISIOTERAPICO IN SEDE AMBULATORIALE”
presso l’Azienda USL di Rimini
“GESTIONE VIA VENOSA PERIFERICA”
Protocollo
“GESTIONE CATETERISMO VENOSO CENTRALE”
Protocollo
“GESTIONE SISTEMI INTRAVASCOLARI TOTALMENTE IMPIANTABILI”
Protocollo
“GESTIONE ULCERE DIABETICHE”
Protocollo
“MISURE DI SALUTE E QUALITÀ DELLA VITA”
Dott. Nicolucci
“LA CREAZIONE DI DATABASE CLINICI NELL’ERA DELLA TELEMATICA”
Dott. Cianflone - Seminari Circolo Qualità
“CORSO PER ASSISTENTI SOCIALI TUTORS DI TIROCINIO”
ASRI
“PROMUOVERE LA SALUTE SENZA MEDICALIZZARE LA VITA”
Dott.ssa Basaglia
“MALATTIA, CULTURE, CRESCITA IN SITUAZIONE TRANSCULTURALE”
Dott.ssa Frigessi - Seminari Circolo Qualità
“L’EMIPLEGIA NEL SOGGETTO ADULTO”
Guida alla conoscenza del percorso riabilitativo - Dott.Stefano Tibaldi, Dott. Luigi Prioli
“APPRENDERE E FAR APPRENDERE DALL’ESPERIENZA”
Corso di Formazione
“STRATEGIE PER LO SVILUPPO DEL RUOLO DELLA CAPOSALA”
Alvisa Palese
“L’INFORMATIZZAZIONE DELL’ERA CLINICA: LA NUOVA SFIDA DELLA TELEMATICA IN SANITÀ”
3 Seminari Circolo Qualità - a cura del Dott. Flavio Bologna
“3° CORSO DI NEFROLOGIA E DIALISI PER INFERMIERI PROFESSIONALI - 1° PARTE”
a cura di M.Montevecchi, A.Gattiani, R.Boccadoro
“3° CORSO DI NEFROLOGIA E DIALISI PER INFERMIERI PROFESSIONALI - 2° PARTE”
a cura di R.Mignani, S.Bini, F.Mancini, R.Saccagno, G.Morri
“CATETERISMO VESCICALE”
Protocollo
PROGRAMMA per la FORMAZIONE dei “FACILITATORI AZIENDALI”
a cura di Massimo Ferrari
“TERAPIA DELL’IPERTENSIONE ARTERIOSA”- LINEE GUIDA
Coordinatore: A.Morrone - M.M.G.
“TERAPIA DELLA DISPEPSIA, DELL’ULCERA PEPTICA, DEL REFLUSSO GASTROESOFAGEO “- LINEE GUIDA
Coordinatore: M.Bondioli - M.M.G.
“TERAPIA DELL’IPERTROFIA PROSTATICA BENIGNA ” - LINEE GUIDA
Coordinatore: M.Amati - M.M.G.
“CORRETTO USO DEGLI ANTIBIOTICI DELLE VIE AEREE, DELL’INTESTINO, DELLE VIE URINARIE E DELLA CUTE”
“PROFILASSI DELL’ENDOCARDITE BATTERICA” - LINEE GUIDA
Coordinatore: P.Ottogalli - M.M.G.
“FORMAZIONE E MODELLI DI APPRENDIMENTO INCONTRO-CONFRONTO CON LORENZO CAMPIONI” - FORMAZIONE
a cura Gilberto Mussoni – ASRI
“PIANO DELLE AZIONI 2000”
a cura della Direzione Generale - AUSL di Rimini
“CALCOLOSI URINARIA - PERCORSO DIAGNOSTICO” - LINEE GUIDA
Coordinatori: R.Varliero, F.Tesei, C.Argentieri
“ASSISTENZA INFERMIERISTICA IN SALA OPERATORIA OCULISTICA”
a cura di Sofia Urbinati
“LA SICUREZZA NEI LABORATORI ANALISI”
a cura di : Dott.ssa Castellani Francesca
“LINEE GUIDA DIAGNOSTICO-TERAPEUTICHE PEDIATRI DI BASE AUSL RIMINI”
a cura dei Pediatri di libera scelta di Rimini e Riccione, Pediatri Ospedalieri di Rimini, Pediatri di Comunità
“LE COMPETENZE SOCIALI DELL’INFERMIERE FRA ORGANIZZAZIONE E QUALITA’ NEI SERVIZI OSPEDALIERI E
SOCIO-SANITARI”
a cura di Paolo Ugolini
“PROTOCOLLO PER L’INTERVENTO RIABILITATIVO E FISIOTERAPICO IN SEDE AMBULATORIALE PRESSO L’AZIENDA
USL DI RIMINI”
“LUCIDI PRESENTATI DAL DR. TIZIANO CARRADORI ALL’INCONTRO REGIONALE DEL 18 OTTOBRE 2000”
Agenzia Sanitaria Regionale - SEMINARI DI DIFFUSIONE DEI CONTENUTI DEL 3° PIANO SANITARIO REGIONALE
30. “DICHIARAZIONE DI VOLONTA’ DEL CITTADINO: LE PROCEDURE DI ACCETTAZIONE” Manuale riassuntivo per Operatori
di sportello per Medici di Medicina Generale - Versione 1.0 del 01.09.2000 - a cura di Angela Angelini e Fabio Bruscoli
31. “LUCIDI PRESENTATI DALLA DOTT.SSA CHIARA TASSINARI ALL’INCONTRO REGIONALE DEL 22 NOVEMBRE 2000”
Agenzia Sanitaria Regionale - SEMINARI DI DIFFUSIONE DEI CONTENUTI DEL 3° PIANO SANITARIO REGIONALE
32. “LUCIDI PRESENTATI DALLA DOTT.SSA VANNA VANNI IL 22 NOVEMBRE 2000 E DOTT. TOMMASO TRENTI, DOTT.SSA
RENATA CINNOTTI ALL’INCONTRO REGIONALE DEL 6 DICEMBRE 2000”
Agenzia Sanitaria Regionale - SEMINARI DI DIFFUSIONE DEI CONTENUTI DEL 3° PIANO SANITARIO REGIONALE
33. “LUCIDI PRESENTATI DALDOTT.FRANCO ROSSI ALL’INCONTRO REGIONALE DEL 18 OTTOBRE 2000 E EDAL
DOTT.ANGELO STEFANINI ALL’INCONTRO REGIONALE DEL 6 DICEMBRE 2000”
Agenzia Sanitaria Regionale - SEMINARI DI DIFFUSIONE DEI CONTENUTI DEL 3° PIANO SANITARIO REGIONALE
34. “PIANO DELLE AZIONI 2001”
a cura della Direzione Generale - AUSL di Rimini
35. “AGGIORNAMENTI PRATICI DI OCULISTICA PER IL MMG. NOVITÀ IN OCULISTICA”
16/6/2001
36. “LINEE GUIDA PER IL PIANO DI FORMAZIONE 2002”
Unità Operativa Risorse Intangibili - agosto 2001
37. “LA FUNZIONE TUTORIALE”
Corso di formazione per Infermieri - febbraio/giugno 2001
a cura di Gabriella Pesaresi e Marilena Montalti
38. “IGIENE DELLA COLONNA VERTEBRALE” - Conosci e difendi la tua colonna vertebrale
a cura del Dipartimento delle Cure Primarie Pediatria di Comunità e di Base di Rimini
39. “PIANO DELLE AZIONI 2002”
a cura della Direzione Generale - AUSL di Rimini
40. “IL FARMACISTA E LO SPECIALISTA OSPEDALIERO DI FRONTE ALLA TERAPIA ANTICOAGULANTE ORALE. LE
INTERAZIONI FARMACOLOGICHE E L’INCOGNITA DELLA “FITOTERAPIA”
Centro Emostasi e Trombosi
41. “PERCORSI DELL’EMERGENZA-URGENZA IN CARDIOLOGIA / FOLLOW UP DELLE CARDIOPATIE PIU’ COMUNI”
Protocolli
42. “MODULO ORGANIZZATIVO INTERDIPARTIMENTALE DI DAY SURGEY “CHIRURGIA DI GIORNO” NEL PRESIDIO DI
RICCIONE”
a cura del Coordinatore responsabile Dott. Antonio Manzo
43. “LINEE GUIDA PER IL CORRETTO USO DEI TEST SPECIFICI DI LABORATORIO”
44. “PIANO AZIENDALE DI FORMAZIONE 2002”
a cura dell’U.O.Risorse Intangibili
45. “IL GOVERNO CLINICO: UNA NECESSITA PER IL SISTEMA E UNA OPPORTUNITÀ PER LA PARTECIPAZIONE DEI
MEDICI ALLA GESTIONE DEI SERVIZI - IL RUOLO DEGLI STRUMENTI DI MANAGEMENT”
a cura del Direttore AUSL Rimini Dott.Tiziano Carradori
46. “ LINEE GUIDA PER IL PIANO DI FORMAZIONE 2003” - (PAF 2003)
a cura di UORI
47. “ CATALOGO CORSI ANNO 2003”
a cura di UORI
48. “LA FUNZIONE TUTORIALE” - corso di formazione anno 2002
“Progetti a cura degli infermieri tutors/guide di tirocinio. Incontri di approfondmento marzo 2002” a cura di: Pesaresi Gabriella,
Montalti Marilena, Mele Costanza
49. “ENDOCRINOLOGIA: LE PATOLOGIE TIROIDEEE” - LINEE GUIDA
a cura di: Dott.ssa A.C. Babini, Dott.ssa R. De Giovanni,
Dott. S.E. Cogliandro, Dott.ssa C.Trojani, Dott. B.D. Sacchetti,
Dott. V.Nori, Dott. M.Agostini, Dott. E.Righetti
50. “TERMINOLOGIA E LINEE GUIDA PER IL GLAUCOMA” - LINEE GUIDA
a cura di :Dott.ssa E.Bagni, Dott.ssa M.Mambelli, Dott.ssa M.Ortolani, Dott.ssa R.Ricci
Dott. F.Tesei, Dott. R.Varliero
51. “LINEE GUIDA PER IL CORRETTO USO DELLA GASTROSCOPIA E DELLA COLONSCOPIA” - LINEE GUIDA
a cura del gruppo U.O. Gastroenterologia-endoscopia digestiva - AUSL Rimini
52. “LINEE GUIDA PER LA TERAPIA ORMONALE DEL CARCINOMA PROSTATICO” - LINEE GUIDA
a cura del gruppo: Dott. F.Montanari, Dott.ssa M.Giovagnoli, Dott.ssa M.Sorci, Dott. J.Almasi, Dott.ssa B.Botteghi
53. “PIANO DELLE AZIONI 2003”
a cura della Direzione Generale - AUSL di Rimini
54. “LINEE GUIDA PER LA CESSAZIONE DELL’ABITUDINE AL FUMO” - LINEE GUIDA
a cura di: Dott. Paolo Angelini, Dott.ssa Carla Carli, Dott. Ubaldo Cecchini; Dott. Pier Luigi Cesari, Dott. Angelo Masi, Dott.ssa
Caterina Staccioli
55. “ECO(COLOR)DOPPLER VASCOLARE DEI TRATTI SOVRAORTICI (TSA)
E DEGLI ARTI INFERIORI” - LINEE GUIDA
presentato MMG Rimini 15/12/2001, presentato MMG Riccione 01/12/2001 inviato Dirigenti Medici Presidi Ospedalieri maggio
2003
56. “GOLDEN HOUR” CONFRONTO FRA REALTÀ ASSISTENZIALI E STRATEGIE PROPOSTE
CORSO di AGGIORNAMENTO - Rimini 24 maggio 2003
a cura di: Dott. Gianfilippo Gangitano, Dott. Maurizio Grossi, Dott.ssa Silvia Marzaloni, Dott.ssa Chiara Pesci
57. “PROTOCOLLO DIAGNOSTICO SULL’EMBOLIA POLMONARE” - LINEE GUIDA
a cura di: Dott. Andrea Grossi (Coordinatore), Dott. Antonio Pesaresi, Dott. Eros Tiraferri,
Dott. Antonio Argento, Dott. Saverio Desiderio, Dott. Francesco Muratore, Dott.ssa Paola Venturi
58. “TERAPIA COGNITIVO COMPORTAMENTALE DEI DISTRUBI IN ETÀ EVOLUTIVA”
CORSO di FORMAZIONE - Rimini, 03 ottobre 2002
docente: Prof. Mario Di Pietro
59. “DISTURBI ETERNALIZZATI DELLO SVILUPPO”
CORSO di FORMAZIONE - Rimini, 14-15 marzo 2003
docente: Prof. Mario Di Pietro
60. “LA DEPRESSIONE IN ETÀ EVOLUTIVA”
CORSO di FORMAZIONE - Rimini, 03 aprile 2003
docente: Prof. Mario Di Pietro
61. “LA PROMOZIONE DELLA SALUTE”
CORSO di AGGIORNAMENTO - Rimini, 31 maggio 2002
a cura di: A.S. D. Pagliarani e A.S. M. Casadei
62. “GUIDA PER L’APPRENDIMENTO CLINICO DELLO STUDENTE”
Corso di Laurea in Infermieristica Università di Bologna - Polo didattico di Rimini
63. “CATALOGO CORSI 2004 [1]”
a cura di UORI
64. “CATALOGO CORSI 2004 [2]”
a cura di UORI
65. “MANAGEMENT DELLE POLMONITI ACQUISITE IN COMUNITÀ”
Gruppo di lavoro Aziendale
66. “PROPOSTA RETE DI SERVIZI PER PAZIENTI CON DISTURBI ALCOLOGICI”
Gruppo di Lavoro Aziendale
67. “PIANO DELLE AZIONI PRIORITARIE 2004”
a cura della Direzione Generale - AUSL di Rimini
68. “GUIDA ALLA GESTIONE DELLA TERAPIA ANTICOAGULANTE ORALE (TAO)
DURANTE GLI INTERVENTI CHIRURGICI E LE PROCEDURE INVASIVE”
a cura del Centro Emostasi e Trormbosi di Rimini – Dott. Argento Antonio e Dott.Tiraferri Eros
69. “ECO-(COLOR)-DOPPLER DEI TRONCHI SOVRAORTICI (TSA)
E DEGLI ARTI INFERIORI INDICAZIONI E LIMITI” – LINEE GUIDA
a cura di: Dott. A.Grossi
70. “RITARDO MENTALE E DISABILITÀ ACQUISITE: RISCHIO DI SFRUTTAMENTO, VIOLENZA FISICA E SESSUALE”
cura di: Dr.ssa Tamara Battistini - Dr.ssa Annamaria Tono - Dr.ssa Eleonora Tontini
Unità Operativa Risorse Intangibili
via Flaminia, 76, 47900 Rimini
tel. 0541.304909
fax 0541.304907
website: w3formazione
e.mail: [email protected]