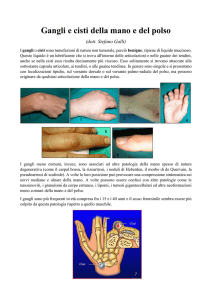
Una neonata con ipertrofia
clitoridea
Casi clinici: 12 dicembre 2012
Tutor
AIF
Prof.ssa M. Salerno
Dott.ssa M. Cerbone
Giorgia
Nata pretermine (32 ws e 4/7)
AGA (1450 gr, 10-25° ct)
TC d’emergenza per decelerazione al tracciato cardiotocografico
Anamnesi gravidica non contributiva
Trasferimento in Terapia Intensiva Neonatale per:
prematurità
basso peso
genitali ambigui
Genitali ambigui
FEMMINA
VIRILIZZATA?
MASCHIO
IPOVIRILIZZATO?
IPERTROFIA CLITORIDEA/PENE IPOPLASTICO
Valutazione chirurgica:
+ Valutazione endocrinologica:
GRANDI
EMISCROTI
Due grosse
plicheLABBRA
cutanee SCROTALIZZATE/DUE
Clitoride ipertrofico
lungo 1.2 cm
mimanti un emiscroto da
e largo 0.7 cm
CLITORIDOMEGALIA:
MICROPENE:
ciascun lato
Grandi labbra lievemente
Lunghezza > 1 cm
A termine: L < 2.5 cm
Centralmente formazione
scrotalizzate
Larghezza
> 6 mm
Pretermine: 34 ws: L < 2 cm
riportabile
a pene ipoplastico
Assenza di masse clinicamente
o clitoride ipertrofico
palpabili 30 ws: L < 1.5 cm
(metro rigido)
26 ws: L < 1 cm
Quali indagini in prima battuta nel
neonato con genitali ambigui?
Cariotipo standard
FISH SRY
Ecografia addominale e pelvica
Elettroliti sierici
Indagini ormonali basali *
Test da stimolo con ACTH/LHRH/hCG
Analisi degli steroidi urinari
Risonanza magnetica/Cistouretrografia/genitografia
Indagini molecolari
Chirurgia (biopsia)
Hughes IA 2006 Best Arch Dis Child
Quali indagini ormonali basali nel
neonato con genitali ambigui?
Quali?:
17 idrossiprogesterone (17-OH-P), Testosterone, Ormone antimulleriano
(AMH), Cortisolo, Androstenedione, LH, FSH
PRESENZA/ASSENZA
GONADI PALPABILI
+
17-OHP
+
AMH
Hughes IA 2006 Best Arch Dis Child
Quando effettuarli?
Variazioni fisiologiche ormoni
Quando?:
• variazioni fisiologiche degli ormoni
• prime 72 ore di vita
• “minipuberty” (15-60 gg)
Fattori confondenti nell’interpretazione delle indagini ormonali:
età gestazionale , influenza ormoni materni, tecnica di dosaggio
TESTOSTERONE
17-OHP
CORTISOLO
Risultati Giorgia
Cariotipo standard:
46, XX
FISH SRY:
negativa
Elettroliti sierici:
nella norma (anche in 2-3° settimana)
Ecografia addominale e pelvica:
Utero mediano, anteroversoflesso,
DL 28 mm, con
endometrio visibile. Presenza di alcune formazioni asoniche,
a contorni netti, la più voluminosa a sinistra misura 15 mm da
riferire a cisti follicolare
Quale orientamento diagnostico?
FEMMINA
VIRILIZZATA
MASCHIO
IPOVIRILIZZATO
Cariotipo standard: femminile normale
FISH per SRY: negativa
Clinica + Ecografia addominale e pelvica: assenza di masse
da riferire a testicoli e presenza di utero ed annessi
Risultati Giorgia
ORMONI (3° giornata)
RISULTATI
V.N. per E.G. ed Età
V.N.
17-OH-P ng/ml
32.48
23.64-37.29
0.5-2.1
TESTOSTERONE ng/dl
737
5-22
20-120
ANDROSTENEDIONE
ng/ml
9.27
0.5-4.0
1-4.5
DHEA-S µg/dl
678
122-710
35-430
ACTH pg/ml
11
6-48
10-130
Cause di 46, XX DSD
a) Disordini dello sviluppo gonadico
•
46 XX DSD ovotestis e 46 XX DSD testicolare (46 XX maschi)
b) Eccesso di androgeni
•
Deficit di 21 idrossilasi
•
Deficit di 11 idrossilasi
•
Deficit di 3β-idrossisteroidodeidrogenasi (3BHSD)
•
Deficit di p450 reduttasi (POR)
•
Resistenza familiare ai glucocorticoidi
•
Deficit di aromatasi
•
Eccesso di androgeni materni
c) Disordini dello sviluppo mülleriano
Hughes IA 2006 Best Arch Dis Child
Giorgia ad 1 mese
Clinica: riduzione della virilizzazione dei genitali esterni
Eco: aumento delle dimensioni uterine e delle cisti ovariche
Ormoni: riduzione dei livelli degli androgeni
DATA
05/06
11/06
18/06 06/07
17-OH-P ng/ml
32.48
30.4
10.8
TESTOSTERONE ng/dl
737
178
48
44
Utero
(DL,mm)
ANDROSTENEDIONE ng/ml 9.27
>10
7.47
2.35
Ovaie
(mm)
DHEA-S µg/dl
678
438
105
ACTH pg/ml
11
62
CORTISOLO ng/ml
204
<10
18
37
Cisti
(diametro
14
258 max,
mm) < 0.1
LH mu/ml
FSH mu/ml
Estradiolo
Note
3 gg
30 gg
28
32
Dx: 34x30
Sx: 42x30
52
2
59
ALFA-FP
<1
BETA-HCG
1811
15
25
Endometrio
visibile
Endometrio
visibile
Rivalutazione del caso
ANAMNESI NEGATIVA:
Consanguineità
Precedenti casi
Virilizzazione materna
LABORATORIO:
Aumento T ed
Androstenedione
Cariotipo normale
IPERTROFIA
CLITORIDEA
+
GRANDI LABBRA
SCROTALIZZATE
IMAGING:
Cisti ovariche
Utero aumentato
Endometrio visibile
Ipotesi diagnostiche
Virilizzazione da secrezione di
androgeni da cisti ovariche?
Iperandrogenismo materno?
Iperandrogenismo neonatale
idiopatico transitorio?
Cisti ovariche neonatali
Epidemiologia:
30% delle neonate alla nascita presenta cisti ovariche
Il 50% regredisce spontaneamente entro il 6° mese di vita
Incidenza delle cisti ovariche “patologiche”: 1/2500
Eziologia:
Estrogeni materni, HCG placentare e gonadotropine fetali
Un po’ di definizioni:
Cisti “patologica”: > 2 cm di diametro
Cisti piccole: 2-4 cm/Cisti grandi: > 4 cm
Cisti semplici: follicolari (funzionali)/Cisti complesse: con pareti
spesse, settate
Akin MA 2010 J Clin Res Ped Endo; Brandt ML 2005 Semin Pediatr Surg
Iter diagnostico
Esame clinico
Esami ormonali
Markers tumorali
Imaging
Irritabilità, vomito, febbre,
distensione addominale, tachicardia,
peritonite
FSH, LH, estradiolo,
Progesterone, testosterone
Beta-hCG, LDH ,AlphaFP, Ca125
Ecografia, RMN, TAC
DIAGNOSI PRENATALE:
DIAGNOSI POSTNATALE:
possibile alla fine del 2° trimestre
monitoraggio clinico ed ecografico
parto eutocico
intervento chirurgico
Gestione
Cisti semplici < 4 cm asintomatiche:
follow-up ecografico
Cisti complesse o sintomatiche:
intervento chirurgico minimamente
invasivo
Cisti > 4 cm (anche fetali):
Eventuale aspirazione eco-guidata
per
prevenire
il
rischio
di
complicanze (emorragia intracistica,
torsione, self amputation, ipoplasia
polmonare fetale)
Akin MA 2010 J Clin Res Ped Endo
Follow-up ecografico Giorgia
3 gg
30 gg
37 gg
2 mesi
28
32
30
30
Ovaie (mm)
Dx: 34x30
Sx: 42x30
Dx: 25x16
Sx: 45x31
Dx: 29x23
Sx: 44x34
Cisti
15
(diametro max, mm)
25
26
16
Utero (DL,mm)
TAKE HOME MESSAGES
In neonate con segni di virilizzazione in cui sia stata esclusa
un’origine surrenalica (emergenza medica!) pensare ad un eccesso
di androgeni da altra origine (ovarica o materna)
Distinguere tra cisti ovariche neonatali “fisiologiche” che tendono a
regredire spontaneamente e “patologiche” che richiedono un
follow-up ecografico/chirurgico
Difficoltà nell’interpretazione delle indagini ormonali in età
neonatale (lasciarsi guidare dalla clinica)
Conoscere le variazioni fisiologiche degli ormoni in base all’età
gestazionale ed all’epoca di vita