Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Apparato genito‐urinario Prostata È un organo extraperitoneale, impari e mediano situato nella piccola pelvi tra la base della vescica ed il diaframma uro‐genitale, posteriormente alla sinfisi pubica ed anteriormente all’ampolla rettale. Presenta una conformazione piramidale con base superiore ed apice inferiore. Il suo peso normale, nel giovane adulto, è di circa 20 g. Ha una struttura istologica complessa, accogliendo in varia proporzione tessuto ghiandolare, muscolare e connettivo fibroso. Viene attraversata dall’uretra e dai dotti eiaculatori. Secondo la classificazione di Mc Neal, viene suddivisa in 4 zone, singolarmente correlate a specifiche patologie: 1. Zona di transizione
‐ Costituisce il 5% della ghiandola ‐ È formata da due piccoli lobi posti immediatamente ai lati della parte prossimale dell’uretra prostatica, con estensione anteriore e verso il collo vescicale ‐ Rappresenta la sede di sviluppo dell’ipertrofia prostatica benigna e del 15‐20% dei carcinomi 2. Zona centrale
‐ Costituisce il 25% della ghiandola
‐ Ha la forma di un cono che, partendo dalla base della prostata circonda i dotti eiaculatori, fino al
loro sbocco nella parete posteriore dell’uretra, ai lati del veru montanum ‐ È, in genere, risparmiata da processi patologici ma può essere coinvolta in un’ipertrofia prostatica
benigna. 3. Zona periferica
‐ Costituisce il 70% della ghiandola in cui occupa una posizione posteriore e laterale, estendendosi
fino all’apice prostatico. ‐ Rappresenta la sede prevalente di sviluppo del carcinoma prostatico ed è anche la più suscettibile
ai processi infiammatori. 4. Stroma fibromuscolare anteriore, avvolge anteriormente la ghiandola ed offre un piano di clivaggio
nell’intervento di adenomectomia.
Patologie prostatiche IPB, 80% Ca, 18% Prostatiti, 2% WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Ipertrofia prostatica benigna/iperplasia nodulare benigna È, in realtà, un processo di tipo iperplastico che origina dalla zona di transizione della prostata – a ridosso, quindi, dell’uretra – coinvolgendone le componenti ghiandolare, fibrosa e muscolare liscia. Più raramente da quella centrale. Ha un picco di incidenza dopo i 50 anni. CLINICA Sviluppandosi – a differenza del Ca – in prossimità dell’uretra, si manifesta precocemente con: Disturbi urinari di tipo ostruttivo Disturbi urinari di tipo irritativo ‐ Esitazione ed intermittenza minzionale ‐ Pollachiuria ‐ Diminuzione del volume e della forza della ‐ Urgenza minzionale minzione ‐ Nicturia Il ristagno post‐minzionale di urina in vescica favorisce, inoltre, lo sviluppo di infezioni ricorrenti delle vie urinarie. Possibili sono episodi di ritenzione urinaria acuta, con dolore in sede ipogastrica, urgenza minzionale continua, globo vescicale. Complicanze che si instaurano nel tempo sono: ‐ Reflusso vescico‐ureterale ‐ Idroureteronefrosi ad evoluzione verso l’insufficienza renale ‐ Pielonefriti ‐ Calcolosi vescicale ‐ Iscuria paradossa (forma di incontinenza urinaria dovuta alla fuga di urine da una vescica sovra‐distesa ed atonica ogni volta che un nuovo afflusso di urina provochi il superamento della pressione di chiusura degli sfinteri). ITER DIAGNOSTICO 1. Esplorazione digito‐rettale Può permettere una stima approssimativa del volume ghiandolare e porre il sospetto di carcinoma, rivelando, sulla faccia posteriore della ghiandola, un nodulo di consistenza duro‐lignea. 2. Esame delle urine Consente di identificare la presenza di patologie concomitanti come: carcinoma vescicale, infezioni delle vie urinarie, calcolosi urinaria, diabete mellito, diabete insipido. 3. Dosaggio delle concentrazioni sieriche di PSA, che, in caso di IPB, possono essere aumentate ma che difficilmente raggiungono i livelli osservati nei pz con carcinoma. È, infatti, il sovvertimento strutturale indotta dalla neoplasia, con rottura della barriera fra ghiandola e vasi, che determina il maggior rilascio in circolo di PSA. Inoltre, il PSA prodotto dal tessuto ipertrofico benigno, a differenza di quello prodotto dal carcinoma, circola prevalentemente in forma libera, con il rapporto PSAlibero/PSAtotale che, pertanto, risulta elevato. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne 4. Uroflussometria Calcola la quantità di urina emessa nell’unità di tempo (espressa in millilitri al secondo) e quella totale. Permette di stabilire presenza ed entità di un ostacolo funzionale o organico al deflusso dell’urina lungo le basse vie urinarie. 5. Metodiche di immagine Ecografia sovrapubica Necessita di una notevole replezione vescicale – spesso problematica in pz con ipertrofia prostatica benigna – per dislocare cranialmente le anse intestinali e disporre di un’adeguata finestra acustica sui visceri pelvici. Tale indagine, relativamente alla prostata, consente solo di: ‐ Ottenere informazioni dimensionali, fornendo, della ghiandola, immagini dotate di una scarsa risoluzione spaziale, per la bassa frequenza dei trasduttori impiegati. ‐ Riconoscere la protrusione, nel lume vescicale, del lobo medio ipertrofico (costituito in prevalenza dalla zona centrale). In questo caso, si apprezza un aggetto endo‐vescicale iperecogeno rispetto al lume della vescica anecogeno. N.B. Dell’aggetto endo‐vescicale è necessario calcolare, ai fini della pianificazione terapeutica, l’estensione. Permette, inoltre, di: ‐ Stabilire presenza ed entità di un residuo vescicale post‐minzionale che rende possibile una valutazione oggettiva del grado di ostruzione, indipendentemente dai sintomi del pz. ‐ Apprezzare alterazioni morfologiche della vescica prodotte dall’aumento, durante la minzione, della pressione idrostatica endoluminale, secondario all’ostruzione uretrale: Ipertrofia del muscolo detrusore (vescica “a colonne” o “da sforzo”) Diverticoli vescicali ‐ Documentare un’eventuale dilatazione degli ureteri terminali ‐ Individuare calcoli vescicali, il cui sviluppo viene favorito dal ristagno post‐minzionale di urina in vescica. Ecografia transrettale Garantisce una migliore valutazione della morfologia prostatica (essendo condotta mediante trasduttori endocavitari a più alta frequenza che consentono di ottenere immagini dotate di una maggiore risoluzione spaziale) e del volume ghiandolare. È indicata: ‐ qualora concentrazioni di PSA > 2,5 ng/ml non consentano di escludere la presenza di un carcinoma e l’esplorazione digito‐rettale riveli, sulla faccia posteriore della prostata, un nodulo di consistenza duro‐lignea, di cui permette di guidare la biopsia. ‐ in prospettiva di un intervento mininvasivo la cui pianificazione richiede una precisa conoscenza della morfologia della prostata e delle dimensioni della zona di transizione, di quella centrale e di un eventuale lobo medio. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Carcinoma della prostata Rappresenta la terza causa di morte per tumore nel sesso maschile, dopo il carcinoma del polmone e quello del colon. Si tratta di un adenocarcinoma che: ‐ nel 75% dei casi, insorge a livello della zona periferica, lontano quindi dall’uretra. ‐ nel 15‐20% dei casi, a livello della zona di transizione. ‐ nel restante 5‐10% dei casi, a livello di quella centrale. La predilizione per la zona periferica giustifica il fatto che il carcinoma prostatico risulta generalmente asintomatico in fase precoce. Il primi sintomi possono infatti esser costituiti da dolori ossei, dovuti a metastasi scheletriche. Un’emospermia è osservabile solo negli stadi avanzati, per infiltrazione delle vescichette seminali. Lo stesso screening del carcinoma del prostata, basato sul dosaggio dei livelli sierici di antigene prostatico specifico (PSA), si è dimostrato inefficace, non in grado, cioè, di ridurre la mortalità correlata al tumore attraverso una sua diagnosi precoce. Consente, infatti, di diagnosticare precocemente solo forme indolenti, a lenta crescita, la cui prognosi risulta già favorevole, comportando, tra l’altro, il rischio per il pz di una sovradiagnosi e di un sovratrattamento. Il PSA, inoltre, non è un marker tumore‐specifico dato che le sue concentrazioni sieriche possono aumentare anche in caso di prostatiti, ipertrofia prostatica benigna, manipolazione della prostata. Comunque, la probabilità che il pz abbia un Ca della prostata tende ad aumentare con il crescere dei livelli sierici del PSA. Tale probabilità è: ‐ del 15%, se il PSA è compreso tra 2,5 e 4 ng/ml ‐ del 25%, se il PSA è compreso tra 4 e 10 ng/ml ‐ del 50%, se il PSA è maggiore di 10 ng/ml Il cut‐off al di sotto del quale viene ritenuto possibile escludere, con elevata probabilità, la presenza di un carcinoma prostatico è di 2,5 ng/ml. La ricerca di un Ca della prostata va quindi avviata in tutti i soggetti che riportino concentrazioni sieriche di PSA > 2,5 ng/ml. La ricerca di un carcinoma prostatico prevede: Esplorazione digito‐rettale Si tratta di un esame operatore‐dipendente che può consentire la percezione, a livello della faccia posteriore della prostata, di un nodulo, di cui vanno stabilite: ‐ Consistenza (che, nel caso dei carcinomi, è duro‐lignea) ‐ Dimensioni ‐ Fissità Ecografia transrettale e NON sovrapubica, poco accurata nel valutare l’ecostruttura della zona periferica – sede prevalente di sviluppo del carcinoma – per la scarsa risoluzione spaziale delle immagini, dipendente dalla bassa frequenza dei trasduttori impiegati. L’ecografia transrettale, invece, essendo condotta mediante trasduttori endocavitari a più alta frequenza, fornisce della prostata, ed in particolare della zona periferica, immagini dotate di una risoluzione spaziale sufficientemente elevata per poter effettuare un’accurata valutazione morfologica. Consente pertanto di: 1. Identificare e confermare la presenza di un nodulo nella zona periferica 2. Guidarne la biopsia WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Va detto, tuttavia, che nel 25‐40% dei casi carcinoma risulta isoecogeno e, quindi, indistinguibile rispetto al parenchima prostatico normale circostante. In tale evenienza, poiché la concentrazione di PSA > 2,5 ng/ml non consente di escludere la presenza del tumore, bisogna effettuare una biopsia a “sestante”, per via transperineale o per via transrettale. Il campionamento viene praticato in 12 punti diversi, garantendo lo studio dell’intera ghiandola. Va detto, inoltre, che l’ecografia transrettale non permette di ottenere informazioni utili ai fini stadiativi. La STADIAZIONE di un carcinoma della prostata viene effettuata tramite l’impiego di: RM, con bobina endorettale le cui sequenze T2‐pesate, per l’elevata risoluzione di contrasto intrinseca, consentono di: ‐ Discriminare tra le diverse zone parenchimali (in tali sequenze, infatti, la zona periferica appare iperintensa rispetto a quella centrale ed accoglie, nel suo contesto, il carcinoma come un nodulo ipointenso). ‐ Distinguere il parenchima prostatico dal profilo capsulare ‐ Stabilire il confine tra prostata e vescichette seminali Un ulteriore punto di forza è la possibilità di ottenere direttamente, senza bisogno di ricostruzione, immagini secondo il piano dello spazio desiderato (multiplanarità) che, in associazione con l’elevata risoluzione di contrasto intrinseca, rendono la RM l’indagine migliore per stabilire l’estensione loco‐
regionale della neoplasia di cui si valutano: ‐ Superamento della capsula prostatica, informazione fondamentale ai fini della scelta terapeutica. Un intervento chirurgico di prostatectomia radicale è infatti CONTROindicato se il tumore si estende oltre la capsula prostatica. ‐ Infiltrazione delle vescichette seminali e dei peduncoli neurovascolari L’indagine permette, inoltre, di individuare metastasi a carico dei linfonodi regionali, sulla base di un criterio dimensionale. Una TC con mdc è indicata solo negli stadi avanzati e nel follow‐up, perché incapace di valutare il superamento della capsula prostatica (per la più bassa risoluzione di contrasto, rispetto alla RM) e perché sottostima l’impegno delle vescichette seminali. L’utilizzo di una scintigrafia ossea statica total body non è richiesto in pz con carcinoma prostatico intracapsulare e livelli sierici di PSA non > 10 ng/ml dato che tali pz hanno una bassa probabilità di presentare metastasi scheletriche. È piuttosto indicata in: ‐ Pz con malattia intracapsulare e valori di PSA più elevati ‐ Pz con malattia extracapsulare (T3, T4) ‐ Pz che dolori ossei NO PET‐FDG perché il Ca, essendo un tumore ben differenziato, presenta uno scarso metabolismo glucidico. Il FOLLOW UP dopo trattamento si basa su dosaggio periodico del PSA. L’elevazione di tale marker impone l’impiego di metodiche di immagine per individuare recidive locali (meglio documentate da una RM) ed a distanza WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Prostatiti Sono generalmente ad eziologia batterica e sostenute da batteri Gram ‐ , mostrando una maggiore frequenza nei pz portatori di cateteri urinari. Possono essere: ‐ Acute ‐ Croniche Provocano disorganizzazione dell’assetto morfo‐strutturale prostatico, determinando focolai di colliquazione parenchimale e veri e propri ascessi intraghiandolari che spesso esitano in aree di involuzione fibro‐calcifica. CLINICA In fase acuta, si manifestano con ‐ Febbre ‐ Emospermia ‐ Disturbi della minzione Quando cronicizzano divengono paucisintomatiche. I livelli sierici di PSA possono essere aumentati. L’indagine ecografica, soprattutto quella eseguita per via transrettale, a più alta risoluzione spaziale, può documentare: ‐ nelle forme acute, aumento di volume della prostata che presenta un’ecostruttura disomogeneamente ipoecogena, con eventuale presenza di aree anecogene ascessuali; ‐ nelle forme croniche, prostata di dimensioni normali o ridotte, in cui si apprezzano calcificazioni parenchimali che appaiono iperecogene e con cono d’ombra posteriore. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne TESTICOLO Dolore scrotale acuto Può esser dovuto a: 1. Traumi 2. Torsione del funicolo, più comune in pz di età < 20 anni 3. Orchi‐epididimite acuta, più frequente dopo i 20 anni 4. Vasculiti 5. Ernia inguino‐scrotale strozzata Nel pz con dolore scrotale acuto è indicata l’esecuzione di un eco‐color‐Doppler L’ECD consente di: 1) Distinguere lesioni testicolari da lesioni extratesticolari 2) Porre dd tra torsione del funicolo ed orchi‐epididimite acuta In caso di torsione del funicolo, il flusso ematico, nel testicolo interessato, si dimostra ridotto o del tutto assente. In caso di orchi‐epididimite acuta, invece, il flusso ematico, risulta esaltato. Criptorchidismo Per criptorchidismo s’intende l’incompleta o mancata discesa pre‐natale di uno o di entrambi i testicoli nel sacco scrotale. Colpisce il 3% dei neonati. Nella maggior parte dei casi, tuttavia, la discesa è spontanea e si verifica durante i primi 2 anni di vita. Complicanze a lungo termine sono: 1. Sterilità, per insufficienza della spermatogenesi 2. Neoplasie maligne del testicolo DxI L’ecografia può evidenziare il testicolo non completamente disceso, e spesso atrofico, solo quando localizzato al di sotto dell’anello inguinale interno. L’indagine migliore per lo studio del criptorchidismo è la RM La RM consente di: 1. Individuare testicoli ritenuti anche in cavità addominale 2. Dimostrare complicanze infiammatorie e neoplastiche 3. Valutare il grado di maturazione del testicolo Un ulteriore vantaggio, particolarmente rilevante in età pediatrica, risiede nel mancato impiego di radiazioni ionizzanti. Qualora persistano dubbi diagnostici è indicato il ricorso ad una laparoscopia. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Massa scrotale Può consistere in: 1. Tumori maligni del testicolo 2. Idrocele (raccolta di liquido tra tonaca vaginale e didimo) 3. Varicocele (dilatazione del plesso venoso pampiniforme) 4. Ernia inguino‐scrotale Nei pz con massa scrotale, come indagine strumentale di I livello, va effettuata un ecografia integrata dal color‐Doppler che consente di: Individuare la lesione Distinguere tra masse testicolari e masse extratesticolari, favorendo la diagnosi di natura. Tumori maligni del testicolo Nel 90% dei casi, originano dalle cellule germinali. Hanno un picco d’incidenza tra 15 e 35 anni. Si manifestano sotto forma di una massa scrotale, in genere unilaterale, che aumenta di dimensioni e che risulta non dolente. Nei pz con massa scrotale, come indagine strumentale di I livello, va effettuata un ecografia integrata dal color‐Doppler che consente di: Individuare la lesione Distinguere tra masse testicolari e masse extratesticolari, favorendo la diagnosi di natura. I tumori del testicolo si manifestano sotto forma di lesioni focali con ecostruttura solida, ipoecogena disomogenea, e con margini irregolari. Al color‐Doppler, presentano una ricca vascolarizzazione. L’impiego, in seconda istanza, di una RM con apposite bobine di superficie, ha come indicazioni: Discrepanza tra esame clinico ed ecografico Sospetto di bilateralità della patologia (caso di linfomi e leucemie) Valutazione dell’estensione locale di un presunto tumore testicolare, dimostrandosi superiore all’ecografia nel rivelare l’infiltrazione neoplastica della tonaca albuginea, dell’epididimo e delle strutture funicolari. La stadiazione deve essere completata mediante: TC spirale con mdc o RM di addome, dotate di un’accuratezza sovrapponibile nell’individuare metastasi a carico dei linfonodi: lomboaortici e paraortici, che ricevono la linfa testicolare iliaci interni e comuni, che ricevono la linfa delle tonache del testicolo e del cordone spermatico L’RM va preferita nei pz che non possono ricevere mdc iodati. TC del torace Per riconoscere eventuali metastasi polmonari WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Varicocele Per varicocele s’intende una dilatazione del plesso venoso pampiniforme, dovuta ad un’inversione del flusso nella vena spermatica interna. Nell’85% dei casi si osserva a sin perché, da questo lato, la vena spermatica interna è tributaria della vena renale mentre, a dx, lo è della VCI. Si manifesta come una tumefazione scrotale molle, apprezzabile in stazione eretta e che scompare in decubito supino. Nel sospetto di un varicocele, l’indagine strumentale di I livello è rappresentata da un eco‐colo‐Doppler. L’ECD consente di: Misurare il calibro dei vasi venosi del plesso pampiniforme Valutare il flusso nella vena spermatica interna L’esame andrebbe eseguito non solo in clino‐ ma anche in ortostatismo, prima e dopo manovra di Valsalva, che slatentizza un reflusso assente in condizioni basali. Una flebografia viene impiegata in caso di anatomia complessa e per effettuare procedure terapeutiche (embolizzazione endovascolare con agenti sclerosanti). Idrocele Si tratta di una raccolta liquida localizzata tra tonaca vaginale e didimo Rientra tra le cause di massa scrotale L’eco‐color‐Doppler, praticato in I istanza, evidenzia una falda anecogena che circonda un testicolo ad ecostruttura parenchimale omogenea WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Reni e vie urinarie Tecniche diagnostiche Ecografia Costituisce l’indagine di I livello nello studio per immagini dell’apparato urinario. All’indagine ecografica, ‐ dei reni, è possibile valutare morfologia e vascolarizzazione, mediante color‐Doppler. ‐ gli ureteri non sono esplorabili, se non nel tratto prossimale ed in quello iuxtavescicale, per la riflessione del fascio ultrasonoro da parte del contenuto aereo intestinale. ‐ la vescica può essere studiata solo se completamente piena perché, entrando in contatto con la parente anteriore dell’addome, evita l’interposizione di anse intestinali meteoriche. La replezione vescicale, inoltre, crea un utile gradiente di contrasto tra lume anecogeno e pareti della vescica. All’esame radiografico diretto dell’addome i reni e le vie urinarie non sono apprezzabili, per l’assenza di un adeguato contrasto naturale con le strutture circostanti. Ciò giustifica il ricorso a tecniche radiologiche contrastografiche, quali: Urografia e.v. o discendente Prevede: 1) Iniziale acquisizione di un radiogramma diretto dell’addome, a pz in decubito supino ed in proiezione AP, il cui compito è quello di individuare eventuali calcoli radiopachi in corrispondenza delle ombre renali e del presunto decorso degli ureteri, fino alla vescica 2) Iniezione e.v. di 100 ml di un mdc iodato, idrosolubile uro‐angiografico a bassa osmolarità, che viene escreto attraverso l’emuntorio renale con conseguente opacizzazione dell’urina. 3) Acquisizione di radiogrammi seriati nel tempo ‐ In fase nefrografica ‐ In fase calico‐pielografica ‐ In fase cistografica Durante la fase nefrografica si ha un’opacizzazione omogenea del parenchima renale legata alla penetrazione in esso del mdc inizialmente contenuto nei vasi (nefrografia corticale) e quindi nei tubuli (nefrografia cortico‐tubulare). La presenza di aree vascolarizzate non funzionanti in senso escretorio (tumori) si traduce in un aspetto disomogeneo del nefrogramma. La presenza di aree avascolari (cisti, caverne, aree infartuali), invece, si traduce in un aspetto lacunare del nefrogramma. Durante la fase calico‐pielografica, in cui si hanno immagini “a calco” delle strutture calicopieliche e degli ureteri Durante la fase cistografica, viene opacizzata la vescica La velocità con cui il mdc viene eliminato attraverso le urine permette una stima della funzione renale. Pielografia Si effettua introducendo, nelle vie escretrici urinarie, sotto controllo radioscopico, un mdc radiopaco (iodato idrosolubile), per via anterograda transcutanea lombare o per via retrograda cistoscopica. È indicata per studiare l’asse escretore di un rene funzionalmente escluso. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Cistografia retrograda Prevede la somministrazione in vescica, mediante catetere transuretrale, di un mdc radiopaco uroangiografico. Nel sospetto di un trauma dell’uretra, il mdc va iniettato in vescica mediante puntura diretta sovrapubica. TC Viene generalmente praticata con tecnica contrastografica multifasica, resa possibile dalle moderne apparecchiature spirali multistrato. La tecnica contrastografica multifasica prevede che si effettuino: ‐ Scansione diretta iniziale, indicata per: Identificare calcificazioni e aree emorragiche intra‐renali Riconoscere calcoli urinari Valutare la densità basale di masse renali 1. Scansioni seriate nel tempo, dopo la somministrazione e.v. di un mdc (iodato idrosolubile uro‐
angiografico a bassa osmolarità) in fase arteriosa o di differenziazione cortico‐midollare (10 sec dopo l’iniezione), durante la quale si opacizzano le arterie renali (angio‐TC) e la corticale, con netta visualizzazione della giunzione cortico‐midollare e possibilità di valutare il c.e. di eventuali masse renali. in fase nefrografica (1,5‐2 min dopo l’iniezione) , durante la quale viene opacizzata anche la midollare. in fase tardiva, durante la quale si opacizzano le via escretrice urinarie (uro‐TC) con il vantaggio, rispetto all’urografia convenzionale, di poterne esaminare non solo il lume ma anche i tessuti che le circondano. RM Presenta sulla TC una serie di vantaggi, quali: Più alta risoluzione dei contrasto nell’ambito dei tessuti molli Multiplanarità Possibilità di visualizzare selettivamente vasi renali e vie escretrici urinarie, senza mdc, mediante particolari tecniche di acquisizione Disponibilità di mdc a minore impatto sulla funzione renale Le sequenza T1‐pesate forniscono una buona rappresentazione anatomica del rene, in virtù dell’elevato contrasto naturale esistente tra il grasso perirenale, iperintenso, ed il parenchima renale Le sequenze T2‐pesate, provviste di una maggiore risoluzione di contrasto, sono impiegate per una migliore caratterizzazione del processo patologico in esame. In RM, la valutazione delle vie escretrici urinarie può esser effettuata senza mdc (uro‐RM diretta) o come parte di uno studio contrastografico multifasico. L’uro‐RM diretta sfrutta sequenze fortemente T2‐pesate che, annullando il segnale dei tessuti solidi, mettono in risalto quello dei fluidi statici o semi‐stazionari, come l’urina. Da ciò deriva un’immagine “a calco” delle vie escretrici urinarie. Il limite risiede nell’impossibilità di visualizzare i tessuti circostanti, il cui segnale viene deliberatamente annullato. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Lo studio contrastografico multifasico si avvale di un mdc paramagnetico intravascolare‐interstiziale (gadolinio‐DTPA), la cui somministrazione e.v. viene seguita da scansioni seriate nel tempo, in fase arteriosa o di differenziazione cortico‐midollare durante la quale il mdc rende iperintense le arterie renali (angio‐RM con mdc) e la corticale, con netta visualizzazione della giunzione cortico‐
midollare e possibilità di valutare il c.e. di eventuali masse renali. in fase nefrografica, durante la quale anche la midollare diviene iperintensa. in fase tardiva, di deflusso del defluendo lungo le vie escretrici urinarie, che così possono essere visualizzate (uro‐RM con mdc). TECNICHE RADIOISOTOPICHE Scintigrafia renale statica Prevede la somministrazione e.v. di radiocomposti [es. 99mTc‐DMSA (Acido DiMercaptoSuccinico)] che, dopo filtrazione glomerulare, si concentrano a livello della corticale. Ciò consente, a distanza di 1‐2 h dalla somministrazione, di visualizzare il parenchima corticale funzionante. Può inoltre fornire un valore di funzionalità renale relativa: funzionalità di ogni rene preso singolarmente, non quantificata in ml/min, ma in termini percentuali rispetto alla funzionalità renale totale. Indicazioni principali: 1. Ricerca, dopo 6 mesi da un episodio di pielonefrite acuta e nei pz con pielonefriti recidivanti, di cicatrici renali (scars), espressione di danno parenchimale stabilizzato. Le cicatrici renali si manifestano come aree che non concentrano il radiocomposto e che alterano il profilo della corticale. 2. Riconoscimento del parenchima funzionante residuo nelle nefropatie 3. Studio delle malformazioni renali, nei casi di dubbia interpretazione ecografica ed urografica. Scintigrafia renale sequenziale Utilizza traccianti che, dopo filtrazione glomerulare e/o secrezione tubulare, vengono eliminati attraverso le urine: 99mTc‐DTPA (acido dietilen‐tramino‐pentacetico) 99mTc‐MAG3 (mercaptoacetilglicina) 123I‐OIH (acido ortoiodoaminoippurico) Il 99mTc‐DTPA, essendo un analogo dell’inulina, viene eliminato per filtrazione glomerulare, senza subire ne riassorbimento ne secrezione tubulare. La misura della sua clearance equivale, quindi, a quella del filtrato glomerulare. L’ 123I‐OIH è eliminato sia per filtrazione glomerulare che per secrezione tubulare. La misura della sua clearance equivale, quindi, a quella della portata plasmatica renale effettiva. Il 99mTc‐MAG3 viene eliminato solamente per secrezione tubulare. La valutazione della sua clearance permette di stimare la portata plasmatica renale effettiva. L’elevato coefficiente di estrazione plasmatica ne consente l’impiego in: Situazioni di insufficienza renale, anche di grado moderato e severo, nelle quali il DTPA risulta controindicato Età pediatrica, quando la funzione dei reni è ancora immatura WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne La scelta del radiofarmaco è influenzata da: - Aspetto della funzione renale che si vuole esplorare - Grado di funzione renale residua - Costo Dopo somministrazione e.v. del radiofarmaco, si acquisisce in maniera dinamica una serie continua di immagini, per 20‐30 min. Ciò è reso possibile dal fatto che, a differenza dell’urografia endovenosa, ogni nuova acquisizione non aumenta il carico dosimetrico imposto al pz. La valutazione visiva è seguita dall’elaborazione di curve attività/tempo radionefrografiche in cui si distinguono: 2. un picco vascolare iniziale, stretto ed aguzzo, espressione della perfusione renale. 3. un secondo picco più largo, dovuto all’estrazione della radioattività circolante da parte del rene. Risulta espressione della funzione glomerulare e/o di quella tubulare, a seconda del radiofarmaco utilizzato. 4. una discesa, che rispecchia il deflusso del radiofarmaco dai reni, lungo le vie escretrici. Indicazioni: Valutazione quantitativa e separata della funzione dei due reni, possibile sia in termini relativi (% del totale) che assoluti (ml/min) Screening dell’ipertensione nefro‐vascolare, integrata con test al captopril DD, in un neonato con evidenza ecografica di idronefrosi, tra ostruzione funzionale ed organica del giunto pielo‐ureterale, integrata con il test alla furosemide Studio delle complicanze del trapianto renale, consentendo, mediante l’impiego di 99mTc‐MAG3, la distinzione tra insufficienza renale acuta da necrosi tubulare su base ischemica ed insufficienza renale acuta da rigetto: Nella necrosi tubulare, la curva radionefrografica evidenzia un significativo prolungamento della fase di accumulo, non seguita dall’allontanamento del radiofarmaco attraverso le vie escretrici. Nel rigetto acuto, la curva è costituita esclusivamente dalla fase di transito vascolare senza le fasi di accumulo e di allontanamento. Tale DD è fondamentale ai fini della scelta terapeutica, rendendosi necessaria, nel rigetto acuto, la somministrazione di immunosoppressori. Cistoscintigrafia È l’indagine d’elezione per la diagnosi di un reflusso vescico‐ureterale. La cistoscintigrafia può essere: Indiretta, sfruttando la fase terminale di una scintigrafia renale sequenziale (consente tuttavia di riconoscere solo reflussi di grado moderato‐severo). Diretta, introducendo nella vescica, mediante catetere, un millicurie di 99Tc‐DTPA diluito in soluzione fisiologica. Attraverso l’acquisizione di una serie continua di immagini, per 15‐30 min, si ricerca l’eventuale risalita della radioattività dalla vescica agli ureteri, fino al sistema pielo‐caliceale renale, in fase passiva, di riempimento vescicale ed in fase attiva, minzionale. Viene preferita alla cistografia retrograda perché: - Comporta un’irradiazione gonadica significativamente più bassa (50‐200 volte inferiore) - Si dimostra più accurata in quanto il monitoraggio continuo dello stato di riempimento vescicale – reso possibile dal fatto che ogni nuova acquisizione non aumenta il carico dosimetrico del pz – consente di rilevare anche reflussi transitori o intermittenti. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Il principale svantaggio risiede nell’incapacità di fornire dettagli anatomici. Ciò rende la cistografia retrograda ancora indicata nei maschi con severa idronefrosi in cui permette di effettuare uno studio morfologico dell’uretra, al fine di escludere la presenza di valvole dell’uretra posteriore, causa di RVU secondario. Attualmente, per la ricerca di valvole dell’uretra posteriore ci si può anche avvalere di una cistosonografia condotta introducendo in vescica, mediante catetere, un mezzo di contrasto ecografico a base di microbolle. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Condizioni specifiche Tumori renali I tumori primitivi del rene possono essere: - Benigni - Maligni Nell’ambito dei tumori benigni si distinguono: 5. Forme epiteliali, come l’adenoma, che può assumere il caratteristico aspetto istologico di oncocitoma. 6. Forme mesenchimali, come l’angiomiolipoma (AML), costituito da vasi sanguigni, fibre muscolari lisce e grasso. Tra i tumori maligni rientrano: 7. Carcinoma a cellule renali, che costituisce l’85% dei tumori renali dell’adulto 8. Nefroblastoma o tumore di Wilms, che rappresenta il tumore renale più frequente in età pediatrica 9. Carcinomi uroteliali della pelvi renale Inciso su: Ca a cellule renali Predilige il sesso maschile Ha un picco di incidenza nella 6a‐7a decade di vita Fattori di rischio sono: - Storia familiare - Sindrome di VHL (sindrome ereditaria a trasmissione AD che predispone allo sviluppo di tumori multipli, tra cui Ca renale bilaterale, emangioblastomi di retina e SNC, feocromocitomi) - Fumo di sigaretta - Obesità - Ipertensione arteriosa - Esposizione a metalli pesanti - Rene policistico di tipo adulto - Malattia policistica acquisita del rene che insorge dopo molti anni di trattamento emodialitico Non costituisce un’unica entità anatomo‐patologica bensì una famiglia di neoplasie epiteliali maligne che include diversi istotipi: - Carcinoma renale a cellule chiare (70‐80% dei casi) - Carcinoma renale papillare (15% dei casi) - Carcinoma renale cromofobo (5% dei casi) - Carcinoma dei dotti collettori (1% dei casi) - Carcinoma sarcomatoide Sotto il profilo macroscopico, può presentarsi in forma: - Nodulare - Infiltrante - Cistica WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Nella maggior parte dei casi, i tumori renali vengono diagnosticati in maniera occasionale, nel corso di indagini strumentali effettuate per altri motivi. Ciò vale anche per il carcinoma a cellule renali la cui classica triade sintomatologica – composta da macroematuria, massa palpabile della loggia renale e dolore al fianco – si manifesta solo in fase avanzata. L’ecografia è generalmente la I indagine che consente il riscontro occasionale di una lesione espansiva del rene, apprezzabile se dimensione sufficienti per la sensibilità della metodica – superiori, quindi, a 2 cm – e non isoecogena rispetto al parenchima renale sano circostante (come spesso lo sono i tumori ben differenziati del rene). L’ecografia permette, inoltre, di distinguere agevolmente lesioni solide da lesioni cistiche e, nell’ambito delle lesioni cistiche, tra cisti semplici e cisti complesse. Segni ecografici caratteristici di cisti renale semplice sono: - Contenuto anecogeno - Pareti sottili e regolari - Rinforzo di parete posteriore - Forma rotondeggiante N.B. Le cisti renali semplici sono sempre benigne e non richiedono ulteriori approfondimenti diagnostici. Le cisti complesse differiscono da quelle semplici per la presenza di ispessimenti focali o diffusi della parete, setti, echi corpuscolati al loro interno, noduli solidi endocistici, ponendo un problema di DD con un carcinoma cistico del rene. Tale DD può essere favorita da una valutazione al color‐Doppler o da uno studio con tecniche di seconda armonica e mdc ecografici, attraverso cui si valuta se eventuali setti, ispessimenti di parete e noduli solidi endocistici siano o meno vascolarizzati. La loro vascolarizzazione depone, infatti, per una neoangiogenesi tumorale. In presenza di una lesione solida del rene, la diagnosi di natura può essere ipotizzata sulla base di: - Ecostruttura, che, se iperecogena omogenea, è indicativa di angiomiolipoma (AML). - Vascolarizzazione, esaminata mediante color‐Doppler o con tecniche di seconda armonica e mdc ecografici, che fornisce una misura della neoangiogenesi tumorale. L’indagine ecografica è anche capace di fornire informazioni utili ai fini della stadiazione di un’eventuale neoplasia maligna, quali: Trombosi neoplastica della vena renale e della VCI, riconoscibile attraverso il color‐Doppler Presenza di metastasi epatiche Limiti dell’indagine ecografica sono: Bassa sensibilità nel riconoscere lesioni di diametro < 2 cm e con ecostruttura solida isoecogena Riduzione delle performance diagnostiche in presenza di obesità Scarsa capacità di distinguere cisti emorragiche o infette (non anecogene) da lesioni solide e da masse infiammatorie. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Come indagine strumentale di II livello, ci si avvale di una TC spirale multistrato, praticata con tecnica contrastografica multifasica, che prevede: 10. Scansione diretta iniziale 11. Scansioni seriate nel tempo, dopo la somministrazione e.v. del mdc in fase arteriosa o di differenziazione cortico‐midollare in fase nefrografica in fase tardiva, di deflusso del mdc lungo le vie escretrici urinarie Tale indagine è indicata per: 1. Individuare masse renali clinicamente sospette, in pz con ecografia negativa, data la sua maggiore sensibilità. 2. Caratterizzare lesioni solide e cisti complesse del rene, riscontrate all’ecografia In particolare, ‐ di lesioni solide vanno valutate: Densità basale, mediante la scansione diretta pre‐contrastografica C.e., mediante la scansione contrastografica eseguita in fase arteriosa Alla scansione diretta pre‐contrastografica, il riscontro di grasso intralesionale, ipodenso, è tipico dell’AML. Alla scansione contrastografica eseguita in fase arteriosa, l’evidenza di un intenso c.e. suggerisce la ricchezza della vascolarizzazione e, quindi, della neoangiogenesi tumorale, orientando verso una lesione di natura maligna. Va, tuttavia, tenuto conto che la varietà istologica papillare di carcinoma a cellule renali caratteristicamente presenta una scarsa vascolarizzazione. Qualora la scansione contrastografica eseguita in fase arteriosa riveli, nel contesto della lesione, una cicatrice centrale stellata priva di c.e., va posto il sospetto oncocitoma. N.B. Va detto, comunque, che tutte le lesioni solide del rene – tranne quelle a prevalentemente contenuto adiposo (AML) – necessitano di una conferma diagnostica chirurgica, in quanto non è possibile una differenziazione radiologica certa tra adenoma e carcinoma. - delle cisti complesse, bisogna valutare: Densità del contenuto ed eventuale presenza di calcificazioni, mediante la scansione diretta pre‐contrastografica C.e. di setti, ispessimenti di parete e noduli solidi endocistici, mediante la scansione contrastografica eseguita in fase arteriosa L’impregnazione contrastografica di tali strutture orienta verso la natura neoplastica della cisti complessa, perché espressione di neoangiogenesi tumorale. 3. Stadiare un’eventuale neoplasia maligna del rene, potendo evidenziare: - Invasione dello spazio perirenale (T3) e, per superamento della fascia di Gerota, dello spazio pararenale anteriore (T4) - Trombosi neoplastica della vena renale e della VCI - Coinvolgimento delle vie escretrici urinarie - Metastasi a carico dei linfonodi dell’ilo renale e paracavali - Metastasi a distanza (a carico di rene controlaterale, surreni, fegato e polmoni) WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Una RM ha come indicazioni: 12. Impossibilità di utilizzare mdc iodati in pz con masse renali 13. Valutazione di masse renali nei bambini, in cui l’assenza di radiazioni ionizzanti costituisce un vantaggio particolarmente rilevante 14. Caratterizzazione di masse renali delle quali la TC abbia fornito reperti dubbi La più alta risoluzione di contrasto nell’ambito di tessuti molli, rende infatti la RM maggiormente capace di identificare anche minime quantità di grasso intralesionale, tipico dell’AML, che appare iperintenso, all’interno delle sequenze T1‐pesate; privo di segnale, in quelle T2‐pesate con fat‐
suppression. La RM è inoltre superiore alla TC nel evidenziare il c.e. di setti, ispessimenti parietali e noduli solidi intralesionali di cisti complesse del rene, attraverso immagini T1‐pesate, assunte dopo somministrazione e.v. di un mdc paramagnetico. 15. Stadiazione di un tumore maligno del rene, per precisare, sotto forma di angio‐RM, l’estensione di una trombosi venosa neoplastica, in virtù della sua multiplanarità. Una scintigrafia ossea statica total body andrebbe eseguita solo in presenza di sintomi suggestivi di metastasi scheletriche. Una PET‐FDG non è indicata in quanto la scarsa avidità del carcinoma renale a cellule chiare per il glucosio, comporta un alto rischio di falsi negativi. Una biopsia renale ECO‐ o TC‐guidata viene oggi considerata una procedura diagnostica di routine nella caratterizzazione delle masse renali di natura dubbia o non suscettibili di approccio chirurgico. Il timore di un aumentato rischio di complicanze emorragiche o di colonizzazione neoplastica lungo il tratto bioptico è attualmente ritenuto infondato. Una scintigrafia renale sequenziale viene impiegata nei pz con tumore renale maligno, candidati alla terapia chirurgica, per valutare in maniera quantitativa e separata la funzione del rene controlaterale. Un’arteriografia oggi presenta come indicazioni: Chemioembolizzazione pre‐chirurgica, per ridurre la vascolarizzazione della lesione e, quindi, il sanguinamento intraoperatorio Chemioembolizzazione, come unico intervento terapeutico, in pz con un tumore renale maligno non candidati all’intervento chirurgico per insufficienza del rene controlaterale o per evidenza di metastasi a distanza WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Dismorfie renali La loro scoperta generalmente avviene in maniera casuale, durante indagini strumentali effettuate per altri motivi. Tra esse rientrano: 16. Fusione, caratterizzata dal fatto che i due reni sono fusi, per mancata separazione durante la vita intrauterina. Le vie escretrici mantengono, comunque, la loro indipendenza. 17. Ectopie, nelle quali il rene può localizzarsi in zone diverse dalla sua sede abituale (2a vertebra lombare), per mancata risalita dalla pelvi, dove origina (rene pelvico) o per una sua eccessiva risalita (rene toracico). 18. Distopia o ectopia crociata che consiste in un’alterazione della migrazione renale, non solo quantitativa, ma anche qualitativa, con deviazione verso il lato opposto del rene e dell’uretere durante il processo di risalita. Il rene distopico si situa al di sotto del controlaterale, con il quale di solito si fonde. Per la concomitante malrotazione, entrambe le pelvi sono dirette verso la linea mediana. 19. Rene “a ferro di cavallo” in cui un difetto di risalita si associa ad una fusione dei poli inferiori dei reni, che risultano uniti da un istmo parenchimatoso o fibroso, posto al davanti dell’aorta e della vena cava inferiore. Le concomitanti anomalie di posizione e di decorso degli ureteri giustificano le possibili complicanze, quali idronefrosi, nefro‐urolitiasi, infezioni delle vie urinarie. L’ecografia, impiegata come indagine di I livello al sopraggiungere di complicanze, riconosce il ponte preaortico che unisce i due reni. In II istanza, ci si può avvalere di una TC spirale multistrato, pratica con tecnica contrastografica multifasica, che permette di: - Individuare il ponte di connessione e valutarne la funzionalità, denunciata dalla sua presa di contrasto. - Apprezzare, in fase urografica (uro‐TC), la malrotazione delle cavità escretrici pielocaliceali. N.B. Lo studio della funzionalità dell’istmo è anche possibile mediante una scintigrafia renale statica con indicatori a fissazione corticale, considerando che dove c’è tessuto fibroso non si osserva concentrazione del radiofarmaco. Malformazioni parenchimali Tra esse va menzionata l’atrofia renale unilaterale, sempre associata all’aplasia dell’uretere omolaterale. Il rene controlaterale appare ipertrofico e, spesso, ectopico L’ecografia, condotta in prima istanza, permette di accertare l’assenza del rene. TC ed RM sono utili per la ricerca di malformazioni associate. Malformazioni delle vie escretrici WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Malattie renali cistiche Si distinguono in: Forme non genetiche Forme genetiche Forme non genetiche Sono multifattoriali e comprendono: Reni multicistico Rene “a spugna midollare” Cisti renale semplice Cisti in corso di insufficienza renale cronica Cisti renale multiloculata Cisti pielogenica Forme genetiche Possono essere: 20. a trasmissione autosomica recessiva, caso del rene policistico di tipo infantile 21. a trasmissione autosomica dominante, caso del rene policistico di tipo adulto 22. associate ad altre patologie, come la sindrome di VHL Forme non genetiche Rene multicistico È una forma estrema di displasia renale in cui il parenchima renale viene totalmente sostituito da un ammasso di formazioni cistiche. Si manifesta nel neonato sotto forma di una massa palpabile della loggia renale, di solito unilaterale. La diagnosi di rene multicistico si basa su di un’ecografia prenatale con conferma neonatale L’indagine dimostra una loggia renale occupata da numerose cisti di dimensioni variabili, che appaiono come formazioni anecogene, con rinforzo di parete posteriore. Una scintigrafia renale sequenziale è indicata per valutare in maniera quantitativa e separata la funzione dei due reni. Rene “a spugna midollare” È una condizione caratterizzata dalla dilatazione dei dotti collettori pre‐caliceali, situati nelle piramidi della midollare. La dilatazione è diffusa e conferisce alle piramidi un tipico aspetto microcistico spugnoso. Di solito risulta asintomatico. Tuttavia, la precipitazione di sali di calcio nelle microcisti della midollare (nefrocalcinosi) determina la comparsa di coliche renali ed ematuria. L’esame radiografico diretto può rivelare minute calcificazioni disseminate in sede papillare. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne L’ecografia evidenzia le calcificazioni papillari, come piccoli foci iperecogeni dotati di cono d’ombra posteriore, ma è poco sensibile nel riconoscere le dilatazioni cistiche dei dotti collettori pre‐caliceali, perché di piccole dimensioni e perché situate profondamente all’interno della midollare. Il gold standard per la diagnosi è rappresentato da un’urografia discendente capace di dimostrare la i dotti collettori pre‐caliceali dilatati, come raccolte sacciformi di mdc, che conferiscono alla midollare il caratteristico aspetto microcistico spugnoso. Cisti pielogeniche Si tratta di formazioni cistiche comunicanti, mediante un sottile colletto, con un calice normale. La loro natura è diagnosticabile attraverso tecniche urografiche che ne dimostrano, in fase pielografica, l’opacizzazione ed il colletto di comunicazione il calice Forme genetiche Rene policistico di tipo infantile Malattia ereditaria a trasmissione autosomica recessiva. L’età d’insorgenza della malattia e la sua gravità hanno tra loro un rapporto di proporzionalità inversa. Nella forma ad insorgenza neonatale, predomina l’interessamento renale a cui si associa un’ipoplasia polmonare che, spesso, porta all’exitus per insufficienza respiratoria. Nella forma ad insorgenza più tardiva, predomina, invece, l’interessamento epatico, con: Fibrosi epatica congenita Ipertensione portale Per la diagnosi, ci si affida all’ecografia, con quella prenatale che può già far porre il sospetto della patologia. Nei neonati, l’indagine ecografica dimostra reni bilateralmente ingranditi ed iperecogeni. L’iperecogenicità è dovuta all’accollamento delle pareti delle microcisti, ecograficamente non visibili. Nei bambini più grandi e negli adolescenti, all’ecografia dell’intero addome si riscontrano: Cisti renali ed epatiche Segni di fibrosi epatica e di ipertensione portale La conferma diagnostica può richiede una biopsia renale ed epatica Una scintigrafia renale sequenziale è indicata per valutare in maniera quantitativa e separata la funzione dei due reni. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Rene policistico di tipo adulto È una malattia ereditaria a trasmissione autosomica dominante. Diviene clinicamente manifesta a partire dai 30 anni. Il quadro clinico può includere: Ematuria IA Senso di fastidio o di peso al fianco Massa renale bilaterale Coliche renali da nefrolitiasi Infezioni ricorrenti delle vie urinarie Progressiva compromissione della funzione renale Possono associarsi: Cisti epatiche Aneurismi del poligono di Willis L’ecografia consente la diagnosi, dimostrando: Aumento delle dimensioni dei reni Progressiva sostituzione del parenchima renale da parte di cisti multiple, generalmente anecogene e con rinforzo di parete posteriore Fenomeni emorragici endocistici sono denunciati dalla comparsa di un contenuto liquido corpuscolato. Una scintigrafia renale sequenziale è indicata per valutare in maniera quantitativa e separata la funzione dei due reni. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Ascesso renale Si manifesta con febbre, leucocitosi, dolore al fianco, eventuale massa palpabile. Nel sospetto di un ascesso renale l’indagine di I livello è l’ecografia Dimostra l’ascesso come una massa renale a margini irregolari ed a contenuto liquido corpuscolato. Il color‐Doppler rivela l’assenza di segnali vascolari intralesionali. In II istanza ci si avvale di: TC con mdc, che viene ritenuta l’indagine d’elezione nel sospetto di ascesso renale perché consente, non solo di individuare la raccolta ascessuale, con una sensibilità maggiore di quella dell’ecografia, ma anche di valutane l’estensione allo spazio perirenale. L’ascesso si presenta sotto forma di una massa ipodensa, con contorni irregolari ed ispessiti, che vanno incontro ad un marcato c.e. dopo somministrazione e.v. del mdc, divenendo quindi iperdensi. Il riscontro di gas all’interno della lesione risulta patognomonico di ascesso. Ecografia e TC, inoltre, possono guidare il drenaggio percutaneo di raccolte ascessuali del rene. Ascesso perirenale Si manifesta con febbre, leucocitosi, dolore che, dal fianco, si irradia a torace, piega inguinale, coscia, eventuale massa palpabile. Vengono distinte: Forme primitive Forme secondarie Le forme primitive sono quelle che si realizzano per l’estensione allo spazio perirenale di un ascesso del rene. Le forme secondarie, invece, possono esser causate da: Disseminazione ematogena, allo spazio perirenale, di un focolaio infettivo distante Diffusione per contiguità, allo spazio perirenale, di un processo infettivo situato in un organo adiacente (caso di rottura dell’appendice e diverticolite) Indagine d’elezione nel sospetto di un ascesso perirenale: TC con mdc Permette, infatti, di: 1. Esplorare lo spazio perirenale, rivelando la presenza in esso della raccolta ascessuale. Quest ultima appare come una massa ipodensa, con contorni irregolari ed ispessiti, che vanno incontro a un marcato c.e., dopo somministrazione e.v. del mdc. Il riscontro di gas all’interno della lesione risulta patognomonico di ascesso. 2. Precisare i confini del processo infiammatorio, dimostrandone l’eventuale estensione al muscolo psoas ed alla pelvi 3. Definire l’origine dell’ascesso, che può essere renale, appendicolare, diverticolare 4. Guidarne il drenaggio percutaneo WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Calcolosi urinaria Può essere: Asintomatica, se i calcoli non ostacolano il deflusso dell’urina Sintomatica per: Coliche renali (dolore intermittente che parte dal fianco o dalla regione lombare e che si irradia alla piega inguinale) Ematuria Nausea, vomito, distensione addominale Nel pz colpito da colica renale, in prima istanza, è possibile ricorrere a: Approccio combinato esame radiografico diretto – ecografia anche se attualmente si preferisce impiegare una: TC spirale MS senza mdc Approccio combinato esame radiografico diretto – ecografia L’esame radiografico diretto si effettua assumendo, a pz in decubito supino, un radiogramma dell’addome in proiezione AP. Sebbene il 95% dei calcoli delle vie urinarie sia radiopaco e, quindi, apprezzabile all’esame radiografico diretto, la sensibilità dell’indagine viene limitata da una serie di fattori: Preparazione intestinale non sempre possibile nelle immediate vicinanze di una colica Dimensioni dei calcoli spesso inferiori al potere di risoluzione della metodica Sovrapposizione della radiopacità delle apofisi trasverse delle vertebre lombari, delle ali iliache e del sacro L’esame radiografico diretto, inoltre, non offre la certezza dell’appartenenza di un’immagine calcifica alle vie urinarie. Falsi positivi possono infatti esser rappresentati da: Linfonodi calcifici Fleboliti ( e cioè calcificazioni di trombi formatisi in varicosità venose) Ecografia È in grado di dimostrare calcoli radiopachi e radiotrasparenti, anche di dimensioni molto piccole, a livello di papille renali, calici, pelvi renale, tratto prossimale e terminale dell’uretere, vescica, dove appaiono come formazioni iperecogene, mobili e dotate di un con d’ombra posteriore. L’indagine ha tuttavia difficoltà nel visualizzare il tratto medio dell’uretere ed i calcoli in esso eventualmente indovati, per il meteorismo intestinale interposto. La presenza di calcoli in questa sede è comunque ipotizzabile qualora si riscontri una dilatazione delle vie escretrici a monte, ben apprezzabile ecograficamente. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Nel pz colpito da colica renale, in prima istanza, come alternativa all’approccio combinato esame radiografico diretto‐ecografia, oggi si preferisce effettuare una: TC spirale MS senza mdc dell’addome N.B. Ciò non valeva per la TC assiale che non fornisce scansioni NON continue, ma contigue. Il calcolo, infatti, poteva trovarsi nello spazio tra due scansioni successive oppure essere perduto in virtù dei movimenti legati agli atti del respiro. Vantaggi della TC spirale MS senza mdc nello studio della colica renale sono: Rapidità d’esecuzione Elevata sensibilità nell’identificare calcoli, anche di densità subcalcica ed a sede ureterale media Precisa stima delle dimensioni del calcolo Sicura diagnosi differenziale con fleboliti Notevole accuratezza nel riconoscere complicanze infiammatorie (come ascessi) renali e perirenali Capacità di riconoscere altre cause di dolore al fianco Possibilità predire l’efficacia di un eventuale trattamento di litotrissia extracorporea (sulla base di volume del calcolo, sua densità, distanza calcolo‐cute) Il principale svantaggio risiede nella dose radiante erogata superiore a quella prevista dall’approccio combinato esame radiografico diretto‐ecografia. Urografia discendente Ha attualmente perso il ruolo di indagine di prima scelta per la ricerca di calcoli urinari. Conserva, tuttavia, quello di valutare le alterazioni morfo‐strutturali del rene e delle vie escretrici urinarie prodotte dal calcolo, dopo la sua dissoluzione, mediante litotrissia. Scintigrafia renale sequenziale È indicata per valutare, in maniera quantitativa e separata, il recupero funzionale dei reni dopo trattamento WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Neoplasie della vescica I tumori vescicali sono, nel 95% dei casi, di origine epiteliale; nel restante 5%, di origine connettivale. Tra i tumori di origine epiteliale, quelli a cellule transizionali, derivanti dal rivestimento uroteliale della vescica sono i più frequenti, costituendo il 90% di tutti i tumori vescicali. Nell’ambito dei tumori a cellule transizionali della vescica rientrano: 23. Papilloma uroteliale, che consiste in un asse connettivo‐vascolare, rivestito da urotelio privo di atipie cellulari ed architetturali. Nonostante sia benigno, tende a recidivare. 24. Ca in situ, definito dalla presenza, all’interno di un urotelio piatto, di cellule maligne che non superano la membrana basale e che possono essere rinvenute nelle urine, per perdita della loro coesività. 25. Carcinoma papillare uroteliale Rappresenta la quasi totalità dei tumori vescicali a cellule transizionali. È costituito da papille il cui rivestimento uroteliale presenta atipie citologiche ed architetturali. In base alla % di atipie cellulari, se ne riconoscono tre gradi di malignità crescente. N.B. Caratteristica tipica delle neoplasie uroteliali è la tendenza a svilupparsi, in tempi diversi, in più punti dell’asse escretore di entrambi i reni. Sono pertanto definite policronotopiche. Tumori vescicali di origine epiteliale sono, inoltre: 26. Ca squamoso, associato a schistosomiasi 27. Adenocarcinoma, derivante da residui embrionali dell’uraco Carcinoma della vescica EPIDEMIOLOGIA Il Ca della vescica predilige il sesso maschile ed ha un picco di incidenza dopo i 65 anni. FATTORI DI RISCHIO Esposizione all’anilina ed a sostanze chimiche impiegate nella produzione della gomma e della plastica (il cancro del vescica rientra, pertanto, tra i tumori professionali) Fumo di sigaretta Calcolosi vescicale, per l’azione irritante dei calcoli sull’urotelio Schistosomiasi, FR per il ca vescicale a cellule squamose CLINICA Il carcinoma della vescica tipicamente esordisce con un’ematuria macroscopica, non accompagnata da dolore (macroematuria monosintomatica). ITER DIAGNOSTICO Nel pz con macroematuria monosintomatica i passi iniziali dell’iter diagnostico sono rappresentati da: Anamnesi, mirata alla ricerca di fattori di rischio Visita urologica con prova dei tre bicchieri che consente la distinzione tra ematuria iniziale, terminale e totale, orientando circa la sede del sanguinamento. Infatti, un’ematuria iniziale, depone per una patologia uretrale o prostatica un’ematuria terminale, per una patologia vescicale un’ematuria totale, per una patologia renale WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Studio della citologia urinaria, sulle urine del mattino, per tre giorni consecutivi. La sensibilità della metodica è elevata per neoplasie di alto grado e Ca in situ; scarsa, per neoplasie di basso grado. Pertanto, la negatività dell’esame citologico non esclude necessariamente la presenza di una neoplasia. Va detto, inoltre, che il reperto di cellule neoplastiche nel sedimento urinario indica una generica provenienza di queste dall’intero tratto urinario. Si passa, quindi, alla DxI, avvalendosi, in prima istanza, di un’ecografia sovrapubica, qualora la visita urologica con prova dei tre bicchieri abbia suggerito un’origine vescicale del sanguinamento (ematuria di tipo terminale). L’ecografia sovrapubica va effettuata a vescica piena per: Evitare l’interposizione di anse intestinali meteoriche Creare un utile gradiente di contrasto tra lume e pareti della vescica Il carcinoma si manifesta come una vegetazione endovescicale iperecogena rispetto all’urina, anecogena, talora accompagnata da rigidità della parete vescicale. Va detto, comunque, che una lesione iperecogena endovescicale può consistere in: Tumore, che si manifesta come una formazione iperecogena FISSA Calcolo, che si manifesta come una formazione iperecogena MOBILE, al variare del decubito del pz e DOTATA DI UN CONO D’OMBRA POSTERIORE Coagulo ematico, che si manifesta come una formazione iperecogena MOBILE, al variare del decubito del pz e PRIVA DI UN CONO D’OMBRA POSTERIORE P.S. qualora il cono d’ombra non sia apprezzabile, non è possibile distinguere un calcolo da un coagulo ematico vescicale, generalmente espressione del sanguinamento di tumori uroteliali delle alte vie urinarie. Va detto, comunque, che un’ecografia sovrapubica negativa non consente di escludere la presenza di un carcinoma della vescica dato che la metodica risulta poco sensibile nell’identificare tumori vescicali di dimensioni < 5 mm. L’indagine dirimente per la diagnosi è piuttosto costituita da una cistoscopia con biopsie, prelevando campioni tissutali che devono comprendere anche la tonaca muscolare. Tale indagine consente, infatti, di porre diagnosi di certezza, mostrando una sensibilità elevata anche per tumori molto piccoli. N.B. La cistoscopia con biopsie è utile, non solo, per l’identificazione di un carcinoma vescicale ma, anche, per la caratterizzazione della neoplasia – permettendo di stabilire istotipo e grado di differenziazione del tumore (“grading”) – e per la sua stadiazione, fornendo informazioni circa la profondità dell’infiltrazione parietale. Le metodiche di immagine svolgono un ruolo maggiormente rilevante una volta posta diagnosi di carcinoma vescicale a cellule transizionali quando vengono impiegate per: 1. Valutare l’eventuale interessamento degli sbocchi ureterali 2. Identificare altre neoplasie lungo l’asse escretore di entrambi i reni, considerando che i tumori uroteliali sono policronotopici 3. Stadiare il carcinoma 1. e 2. Per valutare i rapporti con gli sbocchi ureterali e per identificare altre neoplasie lungo l’asse escretore di entrambi i reni (tumori sincroni), soprattutto in passato, ci si avvaleva di un’urografia discendente. Attualmente, si preferisce impiegare: Uro‐TC/uro‐RM WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne L’uro‐TC consiste nell’effettuare una scansione durante la fase di deflusso di un mdc iodato idrosolubile uro‐
angiografico lungo le vie escretrici urinarie, che così possono essere visualizzate. L’uro‐RM può essere diretta o con mdc 28. L’uro‐RM diretta sfrutta sequenze fortemente T2‐pesate che, annullando il segnale dei tessuti solidi, mettono in risalto quello dei fluidi statici o semi‐stazionari, come l’urina. Da ciò deriva un’immagine “a calco” delle vie escretrici urinarie. Il limite risiede nell’impossibilità di visualizzare i tessuti circostanti, il cui segnale viene deliberatamente annullato. 29. L’uro‐RM con mdc, invece, consiste nell’effettuare una scansioni durante la fase di deflusso di un mdc paramagnetico vascolare/interstiziale (Gd‐DTPA) lungo le vie escretrici urinarie, che così vengono rese iperintense all’interno di sequenze T1‐pesate Per la stadiazione di un Ca vescicale (3.), ci si avvale, essenzialmente, di TC e RM (riservando una scintigrafia ossea a pz con sintomi suggestivi di metastasi scheletriche). Un grosso limite della TC, tuttavia, consiste nella sua incapacità di distinguere i diversi strati di tessuto muscolare della parete vescicale. Ciò risulta particolarmente rilevante ai fini della scelta terapeutica, in quanto 30. se la neoplasia infiltra solo lo strato muscolare superficiale (metà interna della tonaca muscolare, T2a) è ancora possibile limitarsi ad una resezione endoscopica transuretrale (TUR). 31. se, invece, infiltra anche lo strato muscolare profondo (metà esterna della tonaca, T2b) è necessario praticare una cistectomia totale. La TC, con mdc, è comunque capace di evidenziare: 32. Invasione del grasso perivescicale (T3) e dei visceri pelvici (T4) 33. Presenza di metastasi a carico dei linfonodi regionali, ritenuti metastatici se il loro diametro trasverso è superiore ad 1 cm (criterio dimensionale). N.B. Tale criterio dimensionale, tuttavia, manca di una sensibilità assoluta, perché possono essere metastatici anche linfonodi subcentimetrici, e risulta aspecifico, perché possono essere aumentati di volume anche linfonodi flogistici, soprattutto se il pz è anziano e presenta una storia di malattie infiammatorie croniche locali. N.B. va detto che la probabilità di trovare metastasi linfonodali varia in rapporto al grado di infiltrazione neoplastica delle pareti del viscere. Tale probabilità è, infatti, del 25%, se il tumore infiltra meno della metà della tonaca muscolare; del 75%, se infiltra più della metà della tonaca muscolare; del 100%, se il tumore raggiunge la superficie esterna dell’organo. 34. Metastasi a distanza (a carico di fegato e polmoni) La RM si dimostra superiore alla TC nello stabilire l’estensione locale di una neoplasia vescicale. Consente, infatti, di distinguere lo strato muscolare superficiale da quello profondo e di riconoscere il relativo coinvolgimento. Ciò richiede uno studio contrastografica multifasico secondo cui la somministrazione endovenosa di un mdc paramagnetico (Gd/DTPA) viene seguita da scansioni seriate nel tempo. In particolare, durante la fase arteriosa dell’indagine, il maggior c.e. della lesione, rispetto a quello del muscolo, rende possibile la valutazione del grado di infiltrazione neoplastica della parete muscolare, consentendo la distinzione di un T2a da un T2b. La RM, inoltre, è più accurata della TC nel documentare l’invasione del grasso perivescicale, distinguibile, in sequenze T1‐pesate, dal tessuto tumorale, per la più alta intensità del segnale. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Infezioni delle vie urinarie (IVU) L’approccio al pz con IVU varia in rapporto all’età. NEI BAMBINI, bisogna ricercare condizioni predisponenti ed in particolare un reflusso vescico‐ureterale (RVU). Per RVU, s’intende un flusso retrogrado di urina, dalla vescica in uretere, che può giungere fino al sistema pielo‐caliceale renale. Il RVU può essere primitivo o secondario. - Il RVU primario dipende da un’anomalia congenita della struttura e del funzionamento della giunzione vescico‐ureterale. Si realizza, quindi, nonostante il profilo pressorio di riempimento vescicale sia adeguatamente basso. - Il RVU secondario è, invece, dovuto a condizioni che, per ostruzione anatomica o per alterazione funzionale della vescica, generano pressioni endovescicali così elevate da sopraffare un meccanismo valvolare antireflusso del tutto normale. La causa più comune di ostruzione anatomica della vescica, nella popolazione pediatrica di sesso maschile, è rappresentata dalle valvole dell’uretra posteriore (VUP). Una causa funzionale di elevate pressioni endovescicali consiste in una vescica neurogena, associata a spina bifida. L’ecografia può far solo sospettare un RVU, evidenziando: - Idroureteronefrosi - Atrofia renale L’indagine strumentale d’elezione per la diagnosi di RVU è piuttosto costituita da una cistoscintigrafia. La cistoscintigrafia può essere: Indiretta, sfruttando la fase terminale di una scintigrafia renale sequenziale che consente, tuttavia, di riconoscere solo reflussi di grado moderato‐severo. Diretta, introducendo in vescica, mediante catetere, una piccola quantità di 99Tc‐DTPA, diluito in soluzione fisiologica. Attraverso l’acquisizione di una serie continua di immagini, per 15‐30 min, si ricerca l’eventuale risalita della radioattività, dalla vescica agli ureteri ed al sistema pielo‐caliceale renale, in fase passiva, di riempimento vescicale ed in fase attiva, minzionale. Viene preferita alla cistografia retrograda perché: - Comporta un’irradiazione gonadica significativamente più bassa (50‐200 volte inferiore) - Presenta un’accuratezza diagnostica maggiore in quanto il monitoraggio continuo dello stato di riempimento vescicale – reso possibile dal fatto che ogni nuova acquisizione non aumenta il carico dosimetrico del pz – consente di rilevare anche reflussi transitori o intermittenti. Il principale svantaggio risiede nell’incapacità di fornire dettagli anatomici, per la più bassa risoluzione spaziale. Ciò rende la cistografia retrograda ancora indicata nei maschi con severa idronefrosi, in cui permette di effettuare uno studio morfologico dell’uretra, finalizzato ad escludere la presenza di valvole dell’uretra posteriore, causa di RVU secondario. Attualmente, per la ricerca di valvole dell’uretra posteriore, ci si può anche avvalere di una cistosonografia condotta introducendo in vescica, mediante catetere, un mezzo di contrasto ecografico a base di microbolle. Nei pz con RVU, dopo 6 mesi da un episodio di pielonefrite acuta, va inoltre effettuata una scintigrafia renale statica con indicatori a fissazione corticale (99Tc‐DMSA), per riconoscere eventuali cicatrici residue a carico del parenchima renale (scars). Le cicatrici parenchimali, essendo di natura fibrotica, si manifestano come aree che non concentrano il radiofarmaco e che alterano il profilo della corticale. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Nei pz con RVU è, infine, indicato l’impiego di una scintigrafia renale sequenziale, per valutare in maniera quantitativa e separata la funzione dei due reni. NEI RAGAZZI E NEGLI ADOLESCENTI, è sufficiente effettuare un’ecografia dei reni. Un’ecografia negativa consente, infatti, di escludere l’esistenza di un RVU che avrebbe avuto il tempo di causare una nefropatia da reflusso. NEGLI ADULTI con infezioni delle basse vie urinarie (cistiti), la DxI risulta di scarsa utilità, se il pz è di sesso femminile. Se il pz è di sesso maschile, invece, bisogna principalmente ricercare un’ipertrofia prostatica benigna, mediante US sovrapubica e transrettale. Infezioni delle alte vie urinarie (pielonefriti), la DxI ha come indicazioni: Pielonefrite acuta che non risponde al trattamento e che richiede l’ospedalizzazione del pz Follow up di pielonefriti acute, per la ricerca di eventuali cicatrici residue a carico del parenchima renale (scars) Pielonefriti ricorrenti e croniche Pielonefrite Infezione localizzata al rene Viene sostenuta da germi (soprattutto E. coli) che raggiungono il rene per via canalicolare ascendente. Fattori predisponenti sono: Reflusso vescico‐ureterale Ostruzione delle vie urinarie da calcoli e stenosi Vescica neurologica Può essere: Acuta Cronica Pielonefrite acuta Esordisce in maniera improvvisa con febbre, brividi, dolore al fianco, nausea, vomito, piuria. La diagnosi viene posta quando una clinica suggestiva è accompagnata dal riscontro, all’urinocoltura, di una crescita batterica di almeno 10000 cfu/mm3. Indicazioni alla DxI sono: 1. Pielonefrite acuta che non risponde al trattamento e che richiede l’ospedalizzazione del pz 2. Follow up Nelle forme di pielonefrite acuta che non rispondono al trattamento e che richiedono l’ospedalizzazione del pz lo scopo della DxI è principalmente quello di identificare complicanze (come raccolte ascessuali renali e perirenali) Per far ciò, l’indagine strumentale di I livello è costituita un’ecografia con color‐Doppler WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Tale indagine può consentire il riconoscimento di un ascesso renale, che appare come una lesione a margini irregolari ed a contenuto liquido corpuscolato. Il color‐Doppler rivela l’assenza di segnali vascolari intralesionali. L’ecografia è inoltre capace di evidenziare l’eventuale presenza di calcoli renali e di idronefrosi che possono fungere da condizioni predisponenti. Come indagine strumentale di II livello, ci si avvale di una TC con mdc che costituisce l’indagine d’elezione per individuare ascessi renali e perirenali, di cui precisa anche l’estensione. Le raccolte ascessuali si presentano come masse ipodense, con contorni irregolari ed ispessiti, che vanno incontro ad un intenso c.e. dopo somministrazione e.v. del mdc, divenendo quindi iperdensi. Il riscontro di gas all’interno della massa è patognomonico di ascesso. I pz colpiti da pielonefrite acuta vanno inoltre sottoposti a follow up per la ricerca di eventuali cicatrici parenchimali residue (scars). Il follow up prevede l’esecuzione, dopo 6 mesi dall’evento, di una scintigrafia renale statica con traccianti a fissazione corticale. Le cicatrici parenchimali appaiono come aree di ipocaptazione che alterano il profilo renale. Pielonefrite cronica Si presenta sotto forma di un’insufficienza renale progressiva accompagnata da piuria. L’anamnesi è spesso positiva per infezioni ricorrenti delle vie urinarie. All’ecografia, indagine strumentale di I livello, il rene mostra: Riduzione di volume Aree iperecogene, da fibrosi Contorni irregolari, per incisure di natura cicatriziale Con l’ecografia, è inoltre possibile identificare: Idronefrosi Calcoli renali Indagini strumentali di II livello sono: Urografia discendente (o altre metodiche urografiche, come uro‐TC ed uro‐RM), indicate per riconoscere l’usura infiammatoria delle papille renali, denunciata da alterazioni morfologiche dei calici che, in successione, assumono un aspetto “a tenaglia”, “ad occhiello” ed “a clava”. Le tecniche urografiche, inoltre, permettono di stabilire sede e causa di un’eventuale ostruzione delle vie escretrici urinarie, da sospettare in caso di idronefrosi. Scintigrafia renale statica con indicatori a fissazione corticale È molto sensibile nel rilevare gli esiti fibrotici di una pielonefriti cronica (scars). Le cicatrici parenchimali sono denunciate da aree di ridotta concentrazione del radiocomposto che alterano il profilo del rene. Cistoscintigrafia Va effettuata nell’infanzia, per diagnosticare un RVU, che predispone all’insorgenza di pielonefriti ricorrenti e croniche. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Tubercolosi renale Il rene viene raggiunto dai bacilli tubercolari per via ematica a partire da focolai in genere polmonari Si riconoscono 2 forme di TBC renale: 1. TBC renale miliare Risulta espressione del coinvolgimento del rene nel corso di una disseminazione miliare generalizzata. È caratterizzata dalla formazione di tubercoli miliarici multipli nel contesto della corticale, apprezzabili mediante una HRCT. 2. TBC renale cavitaria Ha come lesione iniziale un granuloma localizzato all’apice di una piramide (papilla). Il focolaio necrotico‐caseoso, quando va incontro a colliquazione, ulcera la papilla e si svuota nel calice corrispondente. Ciò comporta l’estensione, per contiguità, del processo infettivo ad altre papille, dove si formano nuovi focolai. I processo tubercolare, a questo punto, può presentare un comportamento: ‐ Estensivo ‐ Abortivo ‐ Cronico‐polimorfo, con alternanza di cicli estensivi e di cicli abortivi La forma estensiva è caratterizzata dalla diffusione dell’infezione tubercolare a pelvi, uretere e vescica. Tale fenomeno può indurre: Stenosi ureterali, con il ristagno di urina e di materiale necrotico caseoso a monte che produce una dilatazione della pelvi renale (PIONEFROSI TBC) Totale occlusione delle vie di deflusso (rene escluso) In tale circostanza, il materiale necrotico caseoso, presente nei calici e nella pelvi, si addensa, per riassorbimento di acqua, assumendo aspetto e consistenza del mastice. Il rene, pertanto, si riduce di volume e si trasforma in una sacca a contenuto poltaceo, in cui precipitano sali di calcio (RENE MASTICE). Nella forma abortiva, il tessuto parenchimale e calicino, più o meno marcatamente distrutto, viene demarcato da tessuto fibroso. L’obliterazione del colletto calicino induce la formazione di caverne isolate. L’evoluzione fibrotica del processo tubercolare può portare a un RENE GRINZO TBC. Indagine strumentale d’elezione per diagnostica una TBC renale cavitaria Urografia discendente Rivela le ulcerazioni papillari come piccole cavità, irregolarmente rotondeggianti, in rapporto con un calice. Le cavità presentano una demarcazione sfumata rispetto a parenchima circostante e difetti di riempimento costituiti da frustoli necrotici. Nelle forme estensive può inoltre evidenziare: ‐ Stenosi ureterali, con dilatazione della pelvi renale (idronefrosi) ‐ Rene mastice, come un rene escluso che, all’esame diretto pre‐contrastografico, mostra calcificazioni diffuse N.B. in assenza di una massiva calcificazione, la conferma della natura tubercolare di un rene escluso viene fornita da una pielografia o da una uro‐RM diretta che rivelano un quadro di ureterite specifica. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Nelle forme abortive, si riscontrano inoltre: ‐ Retrazioni parenchimali ‐ Deformazioni dei calici ‐ Calcificazioni, all’esame diretto pre‐contrastografico ‐ Lacune similcistiche, costituite da caverne isolate L’ecografia risulta poco specifica, potendo solo: ‐ Individuare calcificazioni parenchimali ‐ Fornire informazioni su forma e dimensioni del rene Ingrandito, nella pionefrosi Rimpicciolito e bozzuto nei casi ad evoluzione fibrotica ‐ Riconoscere un’idronefrosi Per valutare in maniera quantitativa e separata la funzione dei due reni dopo trattamento ci si avvale di una scintigrafia renale sequenziale WWW.SUNHOPE.IT
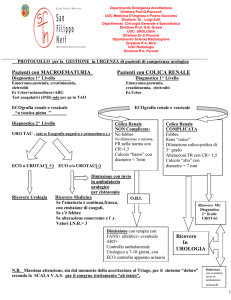
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Uropatia ostruttiva Per uropatia ostruttiva s’intende ogni L’idronefrosi consiste in una dilatazione della pelvi renale situazione di ostacolato deflusso Se ne distinguono forme non ostruttive e forme ostruttive dell’urina, con progressiva dilatazione delle vie escretrici a monte ed eventuale atrofia parenchimale Le forme NON ostruttive sono dovute a reflusso vescico‐
secondaria del rene. ureterale Nel sospetto di uropatia ostruttiva Nelle forme ostruttive, l’ostruzione può riguardare il l’indagine di I livello è costituita da un’ ecografia. giunto pielo‐ureterale oppure esser distale. L’ecografia, infatti, è dotata di un’accuratezza elevata nello stabilire L’ostruzione del giunto pielo‐ureterale riconosce presenza e grado di dilatazione delle vie escretrici urinarie ed in particolare Cause funzionali della pelvi renale (idronefrosi). Ipotonia della pelvi renale … Cause organiche Banda fibrosa Vasi aberranti Ripiegamento dell’uretere Calcoli Cause di ostruzione distale Stenosi congenita del giunto uretero‐vescicale Calcoli Tumori uroteliali Fibrosi e processi espansivi del retro‐peritoneale Ipertrofia prostatica benigna Valvole uretrali Diagnosi Ecografia Indagine di prima scelta per ricercare una dilatazione della pelvi renale. Nella fase di esordio, gli echi del seno renale (zona centrale fortemente, ecogena in cui sono accolte le vie escretrici) si dissociano progressivamente, lasciando, infine, un’area ecopriva ovalare, che corrisponde alla pelvi renale iperdistesa dall’urina. Con il progredire del processo ostruttivo, la distensione dei calici induce la comparsa, nel contesto del rene, di aree ecoprive di forma allungata che confluiscono nella cavità pielica. Se l’ostruzione al deflusso urinario persiste, si manifestano iperecogenicità e riduzione di spessore del parenchima renale, fino a gradi di atrofia marcata. L’ecografia, pur essendo molto sensibile, nel riconoscere una dilatazione della pelvi renale risulta: Poco affidabile nello stabilire sede e causa dell’ostruzione, poiché le anse intestinali meteoriche rendono difficoltoso lo studio del tratto medio degli ureteri Incapace di fornire informazioni relative alla funzione dei reni. Per stabilire sede e causa dell’evento ostruttivo, ci si può avvalere di: Urografia discendente Uro‐TC Idronefrosi WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne È parte di uno studio contrastografico multifasico e si ottiene effettuando una scansione durante la fase di deflusso del mdc lungo le vie escretrici urinarie, che divengono così visualizzabili. Rispetto all’urografia discendente, offre il vantaggio di poter esaminare non solo il lume delle vie escretrici urinarie ma anche i tessuti circostanti. Ciò consente di riconoscere cause di ostruzione ab estrinseco delle stesse. Eventuali calcoli vanno ricercati nella scansione diretta che precede la somministrazione del mdc. In caso di “rene funzionalmente escluso”, uno studio morfologico delle vie escretrici urinarie viene garantito da: Pielografia Uro‐RM diretta Una scintigrafia renale sequenziale è indicata per valutare in maniera quantitativa e separata la funzione dei due reni. Inciso su idronefrosi nel lattante Una dilatazione della pelvi renale può essere diagnosticata già in gravidanza mediante un’ecografia prenatale. Se l’idronefrosi viene confermata alla nascita e persiste dopo il primo mese di vita bisogna sospettare l’esistenza di una patologia ostruttiva delle vie urinarie che, più frequentemente, riguarda il giunto pielo‐
ureterale (GPU) e/o di un reflusso vescico‐ureterale (RVU). L’ostruzione del GPU può essere funzionale o organica. La distinzione tra queste evenienze, fondamentale ai fini della scelta terapeutica, avviene mediante una scintigrafia renale sequenziale con 99TC‐MAG3, integrata dal test alla furosemide. La risposta alla furosemide è valutata tramite l’analisi delle curve radionefrografiche, calcolando la percentuale di tracciante allontanato dalle vie escretrici rispetto al tempo di massima attività (tempo di picco). - Il deflusso del radiofarmaco lungo le vie escretrici urinarie, in misura superiore al 70%, dopo somministrazione di furosemide, indica la natura funzionale dell’ostacolo. In questo caso non occorrerà intervenire chirurgicamente. - Un deflusso del radiofarmaco lungo le vie escretrici urinarie scarso o assente, anche dopo somministrazione di furosemide, indica la natura organica dell’ostacolo. In questo caso si dovrà intervenire chirurgicamente al fine di evitare la perdita del rene. L’indagine d’elezione per diagnosticare un RVU è costituita da una cistoscintigrafia che può essere: Indiretta, sfruttando la fase terminale di una scintigrafia renale sequenziale. Diretta, introducendo nella vescica, mediante catetere, un millicurie di 99Tc‐DTPA diluito in soluzione fisiologica. Attraverso l’acquisizione di una serie continua di immagini, per 15‐30 min, si ricerca l’eventuale risalita della radioattività dalla vescica agli ureteri, fino al sistema pielo‐caliceale renale, in fase passiva, di riempimento vescicale ed in fase attiva, minzionale. Viene preferita alla cistografia retrograda perché: - Comporta un’irradiazione gonadica significativamente più bassa - Risulta più accurata, in quanto il monitoraggio continuo dello stato di riempimento vescicale – reso possibile dal fatto che ogni nuova acquisizione non aumenta il carico dosimetrico del pz – consente di rilevare anche reflussi transitori ed intermittenti, non apprezzabili con le altre tecniche Il principale svantaggio risiede nell’incapacità di fornire dettagli anatomici, per la più bassa risoluzione spaziale. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Ciò rende la cistografia retrograda ancora indicata nei maschi con severa idronefrosi in quanto permette uno studio morfologico dell’uretra, offrendo così la possibilità di escludere la presenza di valvole dell’uretra posteriore, causa di RVU secondario. Attualmente, per la ricerca di valvole dell’uretra posteriore ci si può anche avvalere di una cistosonografia condotta introducendo in vescica, mediante catetere, un mezzo di contrasto ecografico a base di microbolle. Infarto renale Si manifesta con: Dolore acuto e fisso al fianco Febbre Nausea e vomito Proteinuria Ematuria microscopica Riconosce come cause: Occlusione dell’arteria renale (embolica, trombotica, da arterite, da anemia a cellule falciforme) Traumi che interrompono la vascolarizzazione del rene Chirurgia vascolare, arteriografia selettiva ed angioplastica dell’arteria renale Per la diagnosi ci si può avvalere di: Eco‐color‐Doppler, che rivela l’assenza di flussi arteriosi in una zona circoscritta di parenchima renale TC con mdc, alla quale l’infarto appare come un’area cuneiforme ipodensa, priva di c.e., circondata da un parenchima regolarmente perfuso. N.B. I 2‐4 mm più esterni della corteccia sono tipicamente conservati anche se l’intera arteria renale fosse occlusa poiché i rami capsulari rimangono pervi e sostengono l’impregnazione contrastografica del margine esterno del rene. Scintigrafia renale statica con indicatori a fissazione corticale (99Tc‐DMSA), che dimostra l’infarto come un’area non captante il radiofarmaco. Un’arteriografia viene principalmente impiegata per effettuare procedure terapeutiche (trombolisi transcatetere ed angioplastica percutanea). WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Ipertensione renovascolare È dovuta ad una stenosi dell’arteria renale da: Placca aterosclerotica, causa più frequente in soggetti di età > 50 anni, soprattutto di sesso maschile Displasia fibromuscolare, causa più frequente in soggetti di età compresa tra 30 e 50 anni, soprattutto di sesso femminile Va sospettata in caso di: Comparsa di IA in donne di età compresa tra 30 e 50 anni, senza familiarità Scarso controllo della pressione arteriosa con terapia medica Brusco aggravamento di uno stato ipertensivo lieve preesistente Diagnosi Nel sospetto di ipertensione nefrovascolare, l’eco‐color‐Doppler delle arterie renali, non costituisce l’indagine di scelta perché NON consente, in un numero significativo di casi, uno studio completo dell’arteria renale (specie di quella sin), soprattutto se il pz presenta abbondante meteorismo intestinale ed obesità. È pertanto gravata da un alto numero di falsi negativi. L’indagine d’ elezione, nel sospetto di ipertensione La scintigrafia renale sequenziale con test al nefrovascolare, è piuttosto costituita da una scintigrafia captopril è indicata solo se l’ipertensione renale sequenziale, con test al Captopril (ACE‐inibitore). renovascolare viene sospettata clinicamente, poiché la sua prevalenza nella popolazione La somministrazione di Captopril interrompe il ipertesa è molto bassa. meccanismo di compenso rappresentato dall’attivazione Pertanto, se fosse estesa all’intera del sistema renina‐angiotensina che mantiene invariata, popolazione ipertesa si avrebbe un numero nonostante la stenosi, la pressione di perfusione e quindi elevato di falsi positivi. la filtrazione glomerulare, per costrizione delle arteriole Infatti al ridursi della prevalenza diminuisce il efferenti di glomeruli renali. VPP dell’indagine. La diminuzione delle resistenze post‐glomerulari, indotta dal farmaco, rende pertanto evidente la minore filtrazione del rene affetto rispetto a quello controlaterale. Vantaggi Elevata sensibilità Alto VPN Bassa dose di radiazioni ionizzanti Svantaggi Scarsa risoluzione morfo‐strutturale In caso di esame scintigrafico negativo ↓ Conclusione dell’iter diagnostico In caso di esame scintigrafico positivo ↓ Arteriografia renale digitale Consente un’accurata definizione delle stenosi ateromatose e fibrodisplasiche e la contestuale esecuzione di un’angioplastica transluminale. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Trombosi della vena renale Cause più comuni Nei bambini, sono: Disidratazione Trombofilia Negli adulti, sono Carcinomi del rene Compressione estrinseca da parte di linfonodi aumentati di volume, aneurismi aortici e tumori Glomerulonefrite membranosa Clinica Il quadro clinico dipende dall’entità della trombosi e dalla rapidità con cui essa s’instaura. Possibili, pertanto, sono: Presentazione acuta, con IRA oligurica Presentazione lentamente progressiva, con sindrome nefrosica Diagnosi Indagine strumentale di I livello è un’ecografia integrata dal color‐Doppler La scansione ecotomografica (B‐mode) rivela: Rene ingrandito, nella forma acuta; atrofico, nella forma lentamente progressiva. Presenza di un trombo nella vena renale interessata. Il color‐Doppler consente di apprezzare: Assenza di flussi venosi ed aumento delle resistenze arteriose intrarenali Mancanza di flusso nella vena renale Come indagine strumentale di II livello, ci si può avvalere di una TC con mdc o, meglio, di un’angio‐RM diretta L’angio‐RM diretta, infatti, permette di dimostrare la trombosi della vena renale anche senza l’utilizzo di un mdc, cosa particolarmente vantaggiosa nei pz con insufficienza renale. La sua multiplanarità, inoltre, la rende più accurata della TC nel valutare l’estensione di una trombosi neoplastica alla vena cava inferiore. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Traumi renali Possono essere: Contusivi Penetranti Si manifestano con: Ematuria Dolore al fianco esacerbato dalla palpazione Ipotensione arteriosa e shock Possono associarsi: fratture ossee, lesioni epatiche, spleniche e gastrointestinali Nel sospetto di un trauma renale, l’indagine strumentale di prima scelta è costituita da una TC con mdc, per il suo carattere di metodica panesplorante che rende cioè possibile lo studio dei reni e dei distretti circostanti. Consente di riconoscere: 1) Lesioni a carico del rene, quali: Contusione renale, in cui l’infarcimento emorragico assume l’aspetto di un’area parenchimale iperdensa, sulla scansione diretta pre‐contrastografica.; con c.e. tardivo, dopo somministrazione e.v. del mdc. Ematoma sottocapsulare che, sulla scansione diretta, appare, rispetto al parenchima renale: Iperdenso, in fase acuta Isodenso, in fase di riassorbimento Nuovamente iperdenso, in fase tardiva, per organizzazione fibrotica Dopo somministrazione e.v. del mdc, si dimostra ipodenso rispetto al parenchima renale, per mancato c.e. Frattura del rene Si presenta sotto forma di un’area ipodensa, prive di c.e. che interrompe il profilo renale 2) Raccolte liquide nello spazio perirenale, la cui natura viene denunciata dal valore di attenuazione mostrato prima e dopo somministrazione e.v. del mdc Un ematoma è riconoscibile perché risulta iperdenso, in fase acuta, alla scansione diretta; privo di c.e., dopo somministrazione e.v. del mdc (in assenza di sanguinamento attivo). Un urinoma è diagnosticabile perché, nella scansione contrastografica eseguite durante la fase tardiva di deflusso del mdc lungo le vie escretrici urinarie (uro‐TC), viene rifornito di urina iodata. Risulta espressione di rottura della pelvi renale. 3) Lesioni vascolari Quelle arteriose sono denunciate dall’assenza, totale o settoriale, di c.e. del parenchima renale. Quelle venose si manifestano con un nefrogramma corticale prolungato WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne 4) Lesioni a carico di altri visceri addominali, quali: Rottura di fegato e milza, con emoperitoneo Perforazione GI, con pneumo e pneumoretroperitoneo Un’arteriografia può essere richiesta, in fase pre‐operatoria, nel pz con un rene non funzionante, presumibilmente per lesione vascolare. L’embolizzazione di un eventuale vaso sanguinante, inoltre, può consentire di stabilizzare il pz prima della chirurgia. Traumi della vescica Si manifestano con: Macroematuria Dolore ipogastrico Nei pz che hanno subito un trauma vescicale, l’ecografia sovrapubica può evidenziare unicamente la presenza di fluido perivescicale Per dimostrare una rottura della vescica ci si può avvale di cistografia retrograda. Segno di rottura è la fuoriuscita del mdc attraverso le pareti della vescica. N.B. qualora si sospetti una lesione uretrale, l’uretra non dovrebbe mai essere cateterizzata, con il mdc che andrebbe iniettato per puntura diretta sovrapubica della vescica piena. Una rottura della vescica è documentabile anche da una uro‐TC condotta effettuando una scansione 10‐15 min dopo la somministrazione e.v. del mdc. Tale indaginerispetto alla cistografia retrograda rende inoltre possibile lo studio degli spazi perivescicali dove permette di stabilire presenza, estensione e natura di raccolte fluide. Un’arteriografia è indicata in pz con ematoma pelvico significativo e con ematocrito in diminuzione, senza nessuna causa apparente di sanguinamento. L’embolizzazione percutanea del vaso sanguinante può evitare l’intervento chirurgico. Trauma uretrale Si manifesta con: Sangue al meato uretrale Incapacità ad urinare Gonfiore o ematoma perineale Può associarsi una frattura della pelvi Un trauma uretrale è diagnosticabile mediate: Uretrografia retrograda Prevede l’introduzione del mdc mediante puntura diretta sovrapubica della vescica piena. La fuoriuscita del mdc attraverso le pareti dell’uretra, è segno di lacerazione uretrale. Andrebbe sempre effettuata, nel sospetto di un trauma dell’uretra, prima della cateterizzazione transuretrale della vescica. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Una rottura dell’uretra è diagnosticabile anche da una uro‐TC condotta effettuando una scansione 10‐15 min dopo la somministrazione e.v. del mdc. Insufficienza renale Consiste in una compromissione della funzionalità del rene che porta ad un aumento di azotemia e creatininemia. Se ne distinguono: Forma acuta Forma cronica IRA Riconosce cause Pre‐renali Ipovolemia, da emorragia o da perdite idro‐saline Insufficienza cardiaca Vasodilatazione generalizzata, caso di sepsi ed anafilassi Renali Ostruzione dell’arteria o della vena renale Danno tubulare acuto, da mioglobinuria, emoglobinuria, mdc GNA Nefropatie tubulo‐interstiziali, tra cui pielonefriti e necrosi papillari Post‐renali Consistono in patologie responsabili di ostruzione delle vie escretrici urinarie. Caso di: Calcoli Neoplasie uroteliali e retroperitoneali Fibrosi retroperitoneale Ipertrofia prostatica benigna In un pz con IRA, indagine strumentale di I livello è un’ecografia integrata dal color‐Doppler Consente di: 1) Valutare le dimensioni dei reni Reni grandi, di diametro > 12 cm o di dimensioni normali, sono compatibili con una GNA e pongono l’indicazione per una biopsia Reni piccoli, di diametro < 9 cm, invece, sono generalmente indicativi di una malattia renale in fase avanzata ed irreversibile, nella quale la biopsia non fornirebbe informazioni utili per la pianificazione terapeutica. 2) Identificare un’idronefrosi (dilatazione della pelvi renale), la cui presenza impone la ricerca di una patologia ostruttiva, mediante uro‐RM diretta o pielografia 3) Dimostrare, mediante color‐Doppler, l’eventuale occlusione dell’arteria o della vena renale, che va ulteriormente indagata mediante angio‐RM diretta È inoltre indicata l’esecuzione di una scintigrafia renale sequenziale con MAG3, per valutare, in maniera quantitativa e separata, la funzione residua dei due reni. L’impiego del MAG3, in pz con IRA, è reso possibile dal suo elevato coefficiente di estrazione plasmatica, per secrezione tubulare. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Ematuria Il termine di ematuria indica la presenza di sangue nelle urine. Si distinguono una microematuria, apprezzabile solo all’analisi microscopica del sedimento urinario ed una macroematuria, visibile ad occhio nudo, perché determina una colorazione rossa delle urine, la cui natura ematica va comunque confermata dall’esame microscopico. Nel pz con ematuria, i passi iniziali dell’iter diagnostico sono rappresentati da: 1. Anamnesi 2. Visita urologica con prova dei tre bicchieri 3. Esami di laboratorio In corso di anamnesi, bisogna: - ricercare FR per neoplasie uroteliali (come fumo di sigaretta ed esposizione professionale ad anilina e coloranti impiegati nell’industria della gomma e della plastica); - valutare se il pz abbia subito traumi recenti che possono aver coinvolto l’apparato urinario; - indagare se l’ematuria del pz sia isolata o associata ad altri sintomi, in particolare, dolore o bruciore minzionale. Ciò risulta rilevante perché può orientare circa la causa del sanguinamento. Un’ematuria non dolorosa, infatti, è più frequentemente dovuta a: Neoplasie di reni e vie escretrici urinarie Glomerulonefriti acute (GNA) Necrosi papillare Malformazioni vascolari Un’ematuria dolorosa, invece, riconosce come cause principali: Calcolosi urinaria Traumi IVU La prova dei tre bicchieri consente la distinzione tra ematuria iniziale, terminale e totale il cui scopo è quello di risalire alla sede del sanguinamento. Infatti, ‐ un’ematuria iniziale, depone per una patologia uretrale o prostatica ‐ un’ematuria terminale, per una patologia vescicale ‐ un’ematuria totale, per una patologia renale Possibili combinazioni… WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Apparato genitale femminile Tecniche di indagine Esame radiografico diretto L’utero e gli annessi NON sono visibili all’esame radiografico diretto per l’assenza di un adeguato contrasto naturale con le strutture circostanti. L’esame radiografico diretto, tuttavia, può consentire il riconoscimento di: 1. Calcificazioni, alcune delle quali hanno morfologia caratteristica: Moriforme, quelle leiomiomatose Serpiginosa, quelle tubariche post‐flogistiche. 2. Cisti dermoidi, per la frequente presenza al loro interno di inclusi dentari ed ossei. 3. Contraccettivi intrauterini 4. Corpi estranei radiopachi Ecografia Rappresenta l’indagine strumentale di primo livello per lo studio dell’apparato genitale femminile nella maggior parte delle situazioni cliniche. Ciò dipende, innanzitutto, dall’assenza di radiazioni ionizzanti che costituisce un vantaggio particolarmente rilevante nelle donne in età fertile. Lo studio ecografico dell’apparato genitale femminile può essere praticato per via trans‐addominale e per via trans‐vaginale. N.B. La via transvaginale, in particolari condizioni (età pediatrica, donne vergini), può essere sostituita da quella transrettale. Ecografia trans‐addominale Viene eseguita con approccio sovrapubico, a vescica piena, in maniera tale da dislocare cranialmente le anse intestinali e disporre di una finestra acustica adeguata sui visceri pelvici, utilizzando traduttori a bassa frequenza (3,5‐5 MHz), per la profondità dei genitali interni femminili. Ciò limita, tuttavia, la risoluzione spaziale delle immagini, rendendo problematica la valutazione dell’ecostruttura uterina ed ovarica, soprattutto in donne che presentano un abbondante pannicolo adiposo addominale. Ecografia trans‐vaginale Si avvale di trasduttori endocavitari a frequenza più elevata (5‐9 MHz), che vengono portati in contatto con le strutture da esaminare. Vantaggi 1. Replezione vescicale non necessaria 2. Possibilità di eseguire con accuratezza l’indagine anche in donne obese e che presentano cicatrici addominali 3. Maggiore risoluzione spaziale, che consente di: ‐ esaminare meglio l’endometrio ‐ individuare piccole lesioni focali del miometrio ‐ valutare, in maniera ottimale, l’ecostruttura ovarica, rendendo possibile il monitoraggio delle dimensioni dei singoli follicoli Svantaggi 1. Via relativamente invasiva, non sfruttabile in pediatria, in donne vergini e nel caso di stenosi acquisite della vagina 2. Visibilità limitata alle strutture più centrali e vicine WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne L’utilizzo del color‐Doppler permette di valutare il flusso ematico dei vasi genitali e la vascolarizzazione di lesioni neoformate. L’utero, nella scansione longitudinale, presenta un tipico aspetto piriforme; rotondeggiante, in quella trasversale. Nella scansione longitudinale, si riconoscono: ‐ il miometrio, con ecostruttura ipoecogena omogenea ‐ le due superfici endometriali accollate, sotto forma di una linea mediana iperecogena, il cui spessore, durante l’età fertile, oscilla tra 0,2‐0,3 cm e 1,5 o più cm, in base alla fase del ciclo mestruale. Dopo la menopausa, uno spessore endometriale maggiore di 0,5 cm deve far sospettare, in donne con metrorragia, un carcinoma dell’endometrio, ponendo indicazione ad una biopsia. Talora, è possibile inoltre apprezzare la zona di giunzione tra endometrio e miometrio, come una sottile linea, rispetto ad essi, ipoecogena. Tale reperto, sebbene incostante, è di notevole importanza poiché la sua interruzione può essere un segno indiretto della presenza di adenomiosi, leiomiomi, carcinomi endometriali invasivi. L’indagine ecografica non consente, tuttavia, di visualizzare il rivestimento sieroso dell’utero (perimetrio). Le tube non sono riconoscibili in condizioni normali. Le ovaie hanno un tipico caratteristico aspetto “a mandorla”, presentando, in età fertile, una zona centrale – la midollare – più ecogena del miometrio ed una zona periferica – la corticale – nella quale si riscontrano i follicoli, sotto forma di lacune anecogene, il cui diametro varia a seconda della fase del ciclo mestruale: nella fase estrogenica, le ovaie contengono follicoli con diametro tipicamente < 0,5 cm. Verso il 10° giorno un follicolo diventa dominante ed aumenta il suo volume fino a raggiungere un diametro di 2‐2,5 cm. La sua scomparsa intorno al 14° giorno indica l’avvenuta ovulazione. È in seguito possibile apprezzare il corpo luteo come un’area ipo‐anecogena, circondata da un alone di media ecogenicità, con una tipica corona vascolare evidenziabile al power‐Doppler. Dopo la menopausa, le ovaie si riducono di volume ed i follicoli scompaiono. Per agevolare l’individuazione di aumenti focali di spessore dell’endometrio e di polipi endometriali, può essere utile distendere la cavità uterina con soluzione fisiologica, introdottavi mediante un piccolo istero‐
iniettore (isterosonografia). Per rendere le tube ecograficamente esplorabili, è possibile procedere all’introduzione endocavitaria di un mdc ecografico (isterosonosalpingografia). RM Riveste un ruolo di grande importanza nello studio per immagini dell’apparato genitale femminile, costituendo l’indagine di II livello di più frequente impiego. Le ragioni di ciò sono: 1. Assenza di radiazioni ionizzanti, che la rende ripetibile anche nelle donne in età fertile 2. Multiplanarità Possibilità, cioè, di studiare i visceri pelvici secondo il piano dello spazio desiderato, direttamente e senza bisogno di ricostruzione. 3. Multiparametricità Possibilità, cioè, di acquisire immagini “pesate” secondo differenti proprietà fisiche, caratteristiche dei diversi tessuti, quali tempo di rilassamento T1 (tempo necessario al ripristino della magnetizzazione longitudinale, dopo l’interruzione dell’impulso di RF), tempo di rilassamento T2 (tempo necessario alla perdita della magnetizzazione trasversale, dopo l’interruzione dell’impulso di RF), densità protonica (numero di protoni risonanti per unità di volume), agendo su: ‐
Tempo di ripetizione (TR), intervallo di tempo tra l’inizio di una sequenza e l’inizio di quella successiva. ‐
Tempo di Echo (TE), intervallo di tempo tra l’inizio di una sequenza e la ricezione del segnale. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne La multiparametricità consente di: ‐ Dimostrare la natura del contenuto di formazioni annessiali, discriminando tra liquidi sierosi ed emorragici ‐ Manipolare il contrasto delle immagini conferendo, alla metodica, un’elevata risoluzione di contrasto intrinseca. Per l’elevata risoluzione di contrasto intrinseca, la RM permette di distinguere, in sequenze T2 ‐
pesate, le diverse componenti delle pareti uterine. In particolare, procedendo dall’interno verso l’esterno, si riconoscono 3 strati: 1) Linea iperintensa, corrispondente all’endometrio 2) Strato ipointenso, corrispondente al terzo interno o zona giunzionale del miometrio, le cui cellule sono fortemente stipate 3) Strato di intensità intermedia tra quella dell’endometrio e quella della zona giunzionale, corrispondente ai 2/3 esterni del miometrio, in cui la cellularità è meno stipata. Ciò rende possibile stabilire, in pz con carcinoma endometriale, il grado di infiltrazione neoplastica del miometrio. Tale informazione è di notevole importanza ai fini prognostici in quanto, con il crescere dell’interessamento miometriale, aumenta la probabilità che la pz abbia metastasi linfonodali. Svantaggi 1. Costi elevati 2. Lunghi tempi di acquisizione delle immagini TC Nello studio dell’apparato genitale femminile presenta, rispetto alla RM, una serie di svantaggi: 1. Utilizzo di radiazioni ionizzanti 2. Minore capacità di caratterizzazione tissutale 3. Più bassa risoluzione di contrasto, che non le consente di distinguere i diversi strati della parete uterina. Ciò rende la TC poco accurata nel determinare l’estensione locale di tumori maligni dell’utero La metodica viene principalmente impiegata per: 1) Ricercare metastasi a distanza, soprattutto polmonari, in pz con Ca endometriali localmente avanzati 2) Dimostrare metastasi peritoneali ed a distanza, in pz con tumori maligni dell’ovaio 3) Stabilire presenza ed estensione di ascessi tubo‐ovarici, in pz con PID Isterosalpingografia È una metodica radiologica contrastografica che evidenzia, “a calco”, la cavità uterina e le tube. Attualmente, l’unica indicazione è costituita dallo studio dell’infertilità femminile. Viene praticata tra il 7° e l’8° giorno del ciclo, quando la donna non ha flusso mestruale e si è certi che non sia incinta. Tecnica 1) A paziente in posizione ginecologica, si applica uno speculum vaginale radiotrasparente, per evidenziare la portio, che va disinfettata. 2) Viene quindi introdotta, nel canale cervicale, una cannula isterosalpingografica a doppio lume e dotata di palloncino antireflusso 3) Si iniettano poi, sotto guida radioscopica, 10‐20 ml di un MdC iodato idrosolubile (non liposolubile che, per fenomeni di embolia potrebbe indurre la formazione di granulomi peritoneali), acquisendo di radiogrammi seriati nel tempo. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Nel corso dell’indagine, il mdc opacizza in successione: ‐ Canale cervicale ‐ Istmo ‐ Cavità uterina ‐ Tube L’opacizzazione delle tube è seguita, in condizioni di pervietà tubarica, dal passaggio del mdc all’interno della cavità peritoneale. Consente pertanto di riconoscere: 1) Anomalie congenite e difetti di riempimento della cavità uterina 2) Posizione anomala dell’utero che, in condizioni fisiologiche, è anteversoflesso 3) Ostruzione delle tube Reperto fondamentale ai fini della diagnosi di pervietà tubarica è la diffusione finale del mdc in cavità peritoneale. La valutazione di tale evento permette, inoltre, di distinguere tra : ‐ Pervietà incondizionata, nella quale il passaggio del mdc in cavità peritoneale è immediato ed abbondante ‐ Pervietà condizionata, nella quale il passaggio del mdc in cavità peritoneale è più tardivo, scarso ed ottenibile solo con una pressione di iniezione maggiore I reperti forniti dall’isterosalpingografia possono anche orientare circa la causa di una patologia tubarica. Ad esempio, ‐ in caso di salpingite tubercolare, si riscontra: dilatazione dell’ampolla tubarica, con formazione di una piosalpinge caseosa, per ostruzione dell’estremità fimbriata della tuba che non consente il passaggio del mdc nella cavità peritoneale; ‐ in caso salpingite istmica nodosa, generalmente causata da una PID, invece, la salpinge assume un aspetto “a corona di rosario”, per alternanza di tratti stenotici e di tratti dilatati. N.B. Altre metodiche di immagine, pur essendo in grado di documentare anomalie congenite dell’utero, non prevedono la valutazione passaggio del mdc in cavità peritoneale (evento fondamentale ai fini della diagnosi di pervietà tubarica). Fa eccezione l’isterosonosalpingografia – condotta mediante somministrazione endocavitaria di un mdc ecografico – la cui risoluzione spaziale non è tuttavia sufficiente per effettuare una valutazione morfologica adeguata. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Specifiche condizioni Metrorragia Consiste in un sanguinamento intermestruale o post‐menopausale Le cause più frequenti, prima della menopausa, sono: ‐ Adenomiosi ‐ Leiomioma o fibroma uterino La causa più frequente, dopo la menopausa, è rappresentata da: ‐ Carcinoma dell’endometrio Nella pz con metrorragia, l’indagine strumentale di I livello consiste in un’ecografia transvaginale, che viene preferita a quella transaddominale. L’ecografia transvaginale, infatti, essendo condotta mediante trasduttori endocavitari a più alta frequenza, fornisce immagini dotate di una maggiore risoluzione spaziale che consentono di individuare piccole lesioni focali del miometrio e di esaminare meglio l’endometrio, anche in donne obese e con cicatrici addominali. … (singole condizioni) Adenomiosi Presenza di aree di endometrio funzionante nel contesto del miometrio Quadro clinico Metrorragie intermestruali Dolore pelvico aspecifico, in corso di mestruazioni (dismenorrea) Infertilità Iter diagnostico Nel sospetto di adenomiosi, l’indagine strumentale di I livello consiste in un’ecografia transvaginale che viene preferita a quella transaddominale. L’ecografia transvaginale, infatti, essendo condotta mediante trasduttori endocavitari a più alta frequenza, fornisce immagini dotate di una maggiore risoluzione spaziale che consentono di individuare piccole lesioni focali del miometrio e di esaminare meglio l’endometrio, anche in donne obese e con cicatrici addominali. Alla scansione ecotomografica, segno di adenomiosi, è un aspetto disomogeneo (detto “moth‐eaten” o “tarlato”) del miometrio, per la presenza in esso di multiple, piccole, formazioni ipoecogene, con margini sfrangiati e prive di capsula. Al color‐Doppler, le lesioni mostrano una vascolarizzazione diffusa, centrale e periferica. N.B. I margini sfrangiati, l’assenza di capsula e la vascolarizzazione diffusa delle lesioni favoriscono la DD con una leiomiomatosi (presenza, cioè, di leiomiomi o fibromi uterini multipli). Tale DD è fondamentale ai fini della scelta terapeutica: Isterectomia, nell’adenomiosi Asportazione selettiva dei singoli noduli, nella leiomiomatosi La distinzione tra adenomiosi e leiomiomatosi è resa possibile da una RM: le lesioni dell’adenomiosi, infatti, appaiono iperintense, nelle sequenze T2‐pesate i leiomiomi, invece, si dimostrano ipointensi, in tutte le sequenze WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Leiomiomi o fibromi uterini Sono neoplasie benigne che originano dal tessuto muscolare liscio del miometrio e che contengono anche una quantità variabile di stroma fibroso. Si dimostrano molto frequenti, essendo riscontrabili nel 25‐30% delle donne in età fertile, età di maggiore incidenza. Trattandosi di tumori estrogeno‐dipendenti, tendono ad aumentare di volume in gravidanza ed a regredire dopo la menopausa. Da un punto di vista topografico, vengono distinti in: - Sottosierosi, sessili o peduncolati che si sviluppano al di sotto del rivestimento peritoneale dell’utero - Intramurali, che insorgono nello spessore del miometrio - Sottomucosi, sessili o peduncolati, che sporgono nella cavità uterina, sollevando la mucosa endometriale e, talora, ulcerandola. Spesso sono multipli (condizione nota come leiomiomatosi o fibromatosi uterina). Sotto il profilo clinico, possono essere asintomatici e di riscontro occasionale. Quando invece sintomatici, si manifestano con: ‐ Alterazioni mestruali, in particolare Menorragie (e, cioè, mestruazioni abbondanti e prolungate), che prevalgono se la sede dei fibromi è intramurale, per l’incapacità dell’utero di contrarsi al termine del flusso mestruale Metrorragie intermestruali, più frequenti se la sede è sottomucosa, per la possibile ulcerazione della mucosa endometriale che riveste la lesione ‐ Tensione addominale, per l’aumento delle dimensioni uterine ‐ Massa palpabile in sede ipogastrica ‐ Disturbi urinari, da compressione degli ureteri terminali e della vescica ‐ Infertilità, soprattutto se i fibromi si sviluppano in corrispondenza degli orifizi tubarici Approccio diagnostico per immagini Qualora si sospetti la presenza di uno o più fibromi uterini, l’indagine strumentale di I livello consiste in un’ecografia transvaginale, che viene preferita a quella transaddominale. L’ecografia transvaginale, infatti, essendo condotta mediante trasduttori endocavitari a più alta frequenza, fornisce immagini dotate di una maggiore risoluzione spaziale che consentono di individuare piccole lesioni focali del miometrio e di esaminare meglio l’endometrio, anche in donne obese e con cicatrici addominali. L’indagine ecografia documenta i leiomiomi uterini come formazioni ipoecogene, con margini netti e regolari, spesso capsulate e dotate di una vascolarizzazione prevalentemente periferica al color‐Doppler. L’impiego, in seconda istanza, di una RM ha come indicazioni: DD tra leiomiomatosi ed adenomiosi i leiomiomi, infatti, si dimostrano ipointensi, in tutte le sequenze le aree di endometrio funzionante, a sede miometriale, dell’adenomiosi, invece, appaiono iperintense, nelle sequenze T2‐pesate Incapacità dell’ecografia di distinguere tra sede uterina e sede annessiale della lesione Massa molto grande, poiché, grazie alla sua multiplanarità, permette un’accurata valutazione dei rapporti con le strutture circostanti. N.B. Né l’ecografia né la RM sono tuttavia capaci di distinguere leiomiomi benigni da leiomiosarcomi, in assenza di segni di invasività locale. In questi casi, risulta necessaria una conferma istologica. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Cancro dell’endometrio È un tumore tipico della postmenopausa, con un picco di incidenza tra i 50 e i 70 anni. L’istotipo più frequente è l’adenocarcinoma endometrioide (75‐80% dei casi), che ha, come lesione precancerosa, l’iperplasia endometriale con atipie cellulari e che risulta estrogeno‐dipendente. Ne costituiscono, pertanto, fattori di rischio tutte quelle condizioni responsabili di una prolungata stimolazione estrogenica: 1)
2)
3)
4)
5)
6)
7)
Menarca precoce Policistosi ovarica Tarda età della prima gravidanza Nulliparità Menopausa tardiva Tumori ovarici secernenti estrogeni Obesità, dato che in post‐menopausa il tessuto adiposo produce una maggiore quantità di estrogeni a partire da precursori androgeni surrenalici ed ovarici. 8) Ormono‐terapia post‐menopausale 9) Terapia con Tamoxifene in pz con tumori mammari estrogeno‐dipendenti Il Tamoxifene, infatti, a livello mammario agisce da antagonista dei recettori degli estrogeni; da agonista, a livello uterino. Oltre all’adenocarcinoma endometrioide, vi sono istotipi meno frequenti, non estrogeno‐correlati, quali adenocarcinoma sieroso‐papillare e adenocarcinoma a cellule chiare, che presentano una prognosi peggiore ed un’età media di insorgenza più avanzata. La principale manifestazione clinica del carcinoma endometriale è la metrorragia post‐menopausale Nelle donne in post‐menopausa con metrorragia, l’indagine strumentale di I livello è costituita da un’ecografia transvaginale, che viene preferita a quella transaddominale. L’ecografia transvaginale, infatti, essendo condotta mediante trasduttori endocavitari a più alta frequenza, fornisce immagini dotate di una maggiore risoluzione spaziale che consentono di esaminare meglio l’endometrio, anche in donne obese e con cicatrici addominali. Nelle donne in post‐menopausa con metrorragia, il riscontro all’indagine ecografica di un ispessimento endometriale maggiore di 5 mm, soprattutto se focale, deve far sospettare un carcinoma dell’endometrio, ponendo l’indicazione per una biopsia che garantisce la diagnosi definitiva. Relativamente alla stadiazione, la RM costituisce l’indagine migliore per valutare l’estensione loco‐
regionale della neoplasia (parametro T), in virtù della sua elevata risoluzione di contrasto intrinseca. Consente infatti di riconoscere, nelle sequenze T2‐pesate: 1. Profondità dell’invasione neoplastica del miometrio, rendendo possibile la distinzione tra: T1a: tumore confinato all’endometrio, come denunciato dall’integrità della zona giunzionale (strato più interno del miometrio, marcatamente ipointenso, rispetto all’endometrio ed alla sua patologia).
T1b: tumore che infiltra meno della metà del miometrio, come denunciato dalla scomparsa della zona giunzionale, nella sede della neoplasia T1c: tumore che infiltra la metà o più del miometrio.
N.B. La definizione del grado di infiltrazione neoplastica del miometrio è di notevole importanza ai fini prognostici in quanto, con il crescere dell’ interessamento miometriale, aumenta la probabilità che la pz abbia metastasi linfonodali. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne 2. Estensione della neoplasia a: Cervice uterina (T2) Sierosa e/o annessi (T3a) Vagina (T3b) Vescica e retto (T4) rendendo possibile il riconoscimento di forme non operabili (T3‐T4). La RM può, infine, dimostrare: Metastasi a carico dei linfonodi pelvici, lombo‐aortici ed inguinali, ritenuti metastatici se il loro diametro trasverso supera i 10 mm (parametro N) TC con mdc È poco accurata nello stabilire il grado di invasione neoplastica del miometrio, per la più bassa risoluzione di contrasto rispetto alla RM. Viene esclusivamente impiegata in donne con carcinomi endometriali localmente avanzati (T3 e T4), per la ricerca di metastasi a distanza, in particolare di quelle polmonari. Per la stadiazione ci si può inoltre avvalere di una PET‐TC, molto sensibile nell’individuare metastasi linfonodali ed a distanza, epatiche, polmonari, ossee. Carcinoma della cervice uterina L’istotipo più frequente è il carcinoma a cellule squamose (80‐90% dei casi), che insorge in corrispondenza della giunzione squamo‐colonnare, generalmente nel contesto di una neoplasia intraepiteliale squamosa (CIN). Nel restante 10‐20% dei casi, il tumore consiste in un adenocarcinoma a partenza dall’endocervice. Il Ca della cervice uterina ha come principale FR le infezioni sessualmente trasmesse da HPV (soprattutto quelle sostenute dai ceppi 16 e 18). È generalmente asintomatico in fase precoce, durante la quale può essere diagnosticato mediante pap‐test condotto con screening. Il riscontro di cellule neoplastiche al PAP‐test richiede l’esecuzione di una colposcopia con biopsia, per confermare la diagnosi e conoscere il grado di differenziazione della neoplasia. La DxI interviene esclusivamente: 1. Nella stadiazione della neoplasia, di cui va definita l’estensione locale ed a distanza, con l’intento di stabilire l’opzione terapeutica più idonea e di formulare un giudizio prognostico 2. Nella valutazione della risposta a chemio ed a radioterapia 3. Nel follow up dopo trattamento 1. Relativamente alla stadiazione, la RM è l’indagine migliore per precisare l’estensione locoregionale del tumore, in virtù della sua elevata risoluzione di contrasto intrinseca. Tale proprietà consente infatti, alla RM, di dimostrare, soprattutto in sequenze T2‐pesate, l’eventuale invasione neoplastica di: ‐ Stroma cervicale ‐ Parametrio ‐ Vagina ‐ Vescica ‐ Retto WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne La RM rende pertanto possibile la distinzione tra gli stadi FIGO: ‐ IB, tumore macroscopicamente visibile, limitato alla cervice ‐ II, tumore che si estende oltre l’utero, ma non alla parete pelvica o al 1/3 inferiore della vagina, senza (stadio IIA) o con (stadio IIB) invasione parametriale, il cui riscontro rende la neoplasia inoperabile. ‐ III, tumore che invade il 1/3 inferiore della vagina, si estende alla parete pelvica o determina idrononefrosi ‐ IVA, tumore che infiltra la mucosa della vescica o del retto Nel rilevare metastasi linfonodali, la sensibilità della RM è sovrapponibile a quella della TC, dato che si fonda su di uno stesso criterio dimensionale, secondo cui un linfonodo è considerato metastatico se il suo diametro trasverso supera il cm. Le stazioni linfonodali più frequentemente interessate sono quelle pelviche, inguinali e retroperitoneali. Una TC con mdc è indicata principalmente negli stadi localmente avanzati, per la ricerca di metastasi a distanza, soprattutto polmonari e pleuriche. Per la stadiazione ci si può inoltre avvalere di una PET‐TC, molto sensibile nell’individuare metastasi linfonodali ed a distanza, epatiche, polmonari, ossee. N.B. dato che il carcinoma della cervice uterina può dare anche metastasi scheletriche, avvalendosi di una PET‐TC, con una sola indagine, è possibile riconoscere localizzazioni secondarie sia polmonari che ossee. 2. La risposta a chemio e radioterapia viene valutata mediante RM, basandosi sulle variazioni del volume tumorale. 3. Nel follow up, per individuare eventuali recidive locali, ci si affida sempre ad una RM. Comunque, un importante contributo alla DD tra recidiva e fibrosi può anche essere offerto da una PET‐TC. Massa pelvica Si manifesta come una massa palpabile in sede ipogastrica o in fossa iliaca, dx o sin, associata a segni e sintomi di compressione delle strutture circostanti e ad un senso di peso addominale. Le masse pelviche possono essere di pertinenza: - Ginecologica - Extraginecologica Quelle di pertinenza ginecologica, a loro volta, possono avere origine da: Ovaio, caso di: - Cisti funzionali, dermoidi ed endometriosiche - Tumori benigni e maligni Salpinge, caso di: - Ascessi tubo‐ovarici - Idrosalpinge - Cisti para‐ovariche - Gravidanza extrauterina WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Utero, caso di: - Fibromi (soprattutto se sottosierosi peduncolati) Quelle di pertinenza extraginecologica, invece, possono avere origine da: Apparato gastro‐intestinale, caso di: - Ascesso appendicolare - Ascesso peridiverticolare - Neoplasie intestinali Apparato urinario, caso di: - Rene pelvico - Globo vescicale - Neoplasie vescicali Tra le masse pelvica di pertinenza extraginecologica rientrano, inoltre, processi espansivi del retroperitoneo. Nelle donne con massa pelvica, l’indagine di I livello è un’ecografia, da effettuare per via transaddominale e per via transvaginale ! L’ecografia transaddominale, per lo studio della pelvi, viene praticata con approccio sovrapubico, a vescica piena, che disloca cranialmente le anse intestinali, garantendo un’ampia finestra acustica sui visceri pelvici. Data la profondità delle strutture da esaminare, ci si avvale di trasduttori a bassa frequenza (3,5‐5 Mhz), con elevato potere di penetrazione. Ciò compromette, tuttavia, la risoluzione spaziale delle immagini. !! L’ecografia transvaginale, essendo dotata di una maggiore risoluzione spaziale – resa possibile dall’impiego di trasduttori endocavitari a più alta frequenza – permette di valutare meglio l’ecostruttura uterina ed ovarica. L’ecografia, 1. conferma la presenza della massa 2. permette di stabilire l’organo di origine 3. dimostra la natura solida o cistica della lesione, rendendo inoltre possibile la distinzione tra cisti semplici e cisti complesse I reperti offerti dall’ecografia condizionano la scelta dell’indagine strumentale di II livello. Nei casi di pertinenza ginecologica della massa, si preferisce impiegare, in II istanza, una RM, per la notevole capacità di caratterizzazione tissutale – legata alla multiparametricità della metodica – che permette di discriminare tra componenti solide e componenti liquide, distinguere liquidi sierosi da liquidi emorragici, individuare accumuli di grasso, favorendo, così. la diagnosi di natura. La RM, inoltre, per l’elevata risoluzione di contrasto intrinseca e la multiplanarità, è molto accurata nel definire l’estensione loco‐regionale di tumori maligni dei genitali interni femminili. Solo nei casi in cui si sospetti che una massa pelvica di pertinenza ginecologica sia costituita da una cisti dermoide o da una raccolta ascessuale, si preferisce effettuare, in seconda istanza una TC (con mdc). La TC è, infatti, è l’indagine che meglio documenta le strutture calcifiche di una cisti dermoide e la presenza intralesionale di gas, patognomonica di ascesso. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Endometriosi Per endometriosi s’intende la presenza di tessuto endometriale funzionante in sedi ectopiche extrauterine. Viene definita: ‐ Esterna, se la sede del tessuto endometriale ectopico è extrauterina ‐ Interna (adenomiosi), se il tessuto endometriale ectopico è situato nel contesto del miometrio Endometriosi esterna La localizzazione più comune è l’ovaio, dove induce la formazione di cisti endometriosiche responsabili di: Dolore pelvico durante le mestruazioni (dismenorrea) Massa pelvica Dispareunia Sedi meno frequenti sono: Peritoneo (interessando soprattutto il cavo di Douglas) Tube Pareti delle anse intestinali Vescica Indagine di I livello, nel sospetto di endometriosi, è costituita da un’ecografia che andrebbe preferibilmente effettuata per via transvaginale. L’ecografia dimostra le cisti endometriosiche come lesioni ovariche a contenuto liquido fittamente corpuscolato. Nel contesto della lesione, talora, si riscontrano sedimenti che possono simulare vegetazioni, da cui vengono distinti per l’assenza di segnali vascolari al color‐Doppler. Tali lesioni cistiche divengono più voluminose ed ipoecogene durante il periodo mestruale, poiché il tessuto endometriale ectopico, come quello normale, si sfalda, rifornendole di sangue fresco. La RM è in grado di confermare la natura endometriosica di una cisti ovarica, limitando il ricorso ad un agoaspirato sotto guida ecografica. Alla RM, infatti, le cisti endometriosiche tipicamente appaiono come lesioni iperintense, nelle sequenze T1‐
pesate; iso‐ipointense, in quelle T2‐pesate. Ciò è dovuto alla presenza, nel loro contesto, di prodotti di degradazione dell’Hb (metaHb intracellulare) e permette di distinguere le cisti endometriosiche da masse annessiali di altra natura. N.B. Poiché gli impianti ectopici di tessuto endometriale sono spesso troppo piccoli per poter essere visualizzati con qualunque tecnica d’immagine, la laparoscopia è essenziale ai fini del bilancio di estensione un’endometriosi. Cisti funzionali dell’ovaio Le cisti funzionali dell’ovaio non sono di natura neoplastica, ma dipendono da anomalie dell’ovulazione o della formazione del corpo luteo risultando, pertanto, tipiche dell’età riproduttiva. Nell’ambito delle cisti funzionali dell’ovaio si distinguono: ‐ Cisti follicolari ‐ Cisti luteiniche Le cisti follicolari derivano dalla mancata deiscenza di un follicolo che continua a distendersi per l’aumento progressivo del suo liquor. Le cisti luteiniche, invece si sviluppano per il formarsi di un ematoma o per il raccogliersi di un liquido sieroso o siero‐ematico all’interno di un corpo luteo, dopo ovulazione. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Le cisti funzionali possono essere asintomatiche o di riscontro occasionale oppure manifestarsi con: ‐ Dolore e sensazione gravativa in una delle due fosse iliache ‐ Irregolarità mestruali Possibili complicanze: ‐ Rottura, a cui può conseguire, soprattutto nel caso di cisti luteiniche, un’emorragia intraperitoneale ‐ Torsione annessiale All’ecografia – trans‐addominale e transvaginale – le cisti funzionali dell’ovaio generalmente si manifestano come cisti semplici, le cui caratteristiche sono: ‐ Contenuto anecogeno ‐ Rinforzo di parete posteriore ‐ Pareti lisce e sottili Il loro diametro medio è di 2,5‐3 cm, mostrano una vascolarizzazione esclusivamente periferica al CD, regrediscono spontaneamente nell’arco di alcuni cicli mestruali. Il riscontro di echi interni o di un diametro maggiore di 5 cm, richiede un follow up a distanza di 2 cicli mestruali. Se la lesione non regredisce, va posta in DD con una cisti endometriosica e con un cistoadenoma sieroso. Policistosi ovarica È un’affezione caratterizzata da irregolarità mestruali di vario tipo, associate ad un ingrandimento bilaterale più o meno marcato delle ovaie. Fondamentale per la diagnosi è un’ecografia transvaginale che rivela: Aumento di volume, per lo più simmetrico, delle ovaie Ispessimento dell’albuginea Assenza di un follicolo dominante Numerosi piccoli follicoli a disposizione subcorticale, in diversi stadi di sviluppo Dimensioni e morfologia dell’utero Non può essere sostituita dall’ecografia transaddominale per la frequente presenza di obesità. Tumori dell’ovaio Le neoplasie ovariche, nella maggior parte dei casi (80%), sono benigne e vengono diagnosticate in donne di età compresa tra 20 e 45 anni. I tumori maligni sono meno frequenti, colpiscono una fascia d’età più alta, sono spesso bilaterali ed hanno una mortalità elevata. Ciò dipende principalmente dal fatto che, nel 75‐80% dei casi, giungono alla diagnosi in stadio avanzato. I tumori ovarici, secondo l’OMS, vengono classificati in base al tipo di cellula da cui prendono origine. Si distinguono, pertanto, - tumori epiteliali (derivanti dall’epitelio celomatico che riveste l’ovaio, un mesotelio modificato), 65‐
70% dei casi - tumori delle cellule germinali, 15‐20% dei casi - tumori dei cordoni sessuali e dello stroma, 5‐10% dei casi N.B. Le ovaie possono inoltre essere interessate da metastasi. Un esempio è il tumore di Krukenberg che tipicamente origina da un adenocarcinoma a cellule ad anello con castone dello stomaco. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne I tumori epiteliali, a loro volta, vengono suddivisi, sulla base dell’aspetto istologico, in: - Sierosi - Mucinosi - Endometrioidi - A cellule chiare - Transizionali (tumore di Brenner) sulla base del comportamento biologico, in: - Benigni - Border‐line - Maligni Tumori delle cellule germinali Sono costituiti da: ‐ Disgerminomi ‐ Tumori del sacco vitellino ‐ Carcinomi embrionari ‐ Corioncarcinomi ‐ Teratomi I teratomi si compongono di tessuti derivanti da uno, due o tre foglietti embrionali, a vari stadi di differenziazione. La forma cistica benigna viene chiamata cisti dermoide e rappresenta oltre il 20% delle neoplasie ovariche. È costituita da tessuti differenziati a lenta crescita come: epitelio squamoso con annessi cutanei, cartilagine, ossa, cellule nervose ed altri tessuti. Tumori dei cordoni sessuali e dello stroma Sono rappresentati da: ‐ Tumori a cellule della granulosa ‐ Fibrotecomi, produttori di estrogeni ‐ Tumori a cellule del Sertoli‐Leydig, produttori di androgeni I tumori ovarici rimangono di solito asintomatici per lungo tempo, rendendo problematica la diagnosi precoce delle forme maligne. In fase avanzata, possono aversi: - Dolore e distensione addominale - Massa palpabile in sede pelvica - Disturbi urinari e gastrointestinali, dovuti alla compressione esercitata dalla neoplasia sulle strutture circostanti - Ascite, da carcinosi peritoneale Talora è presente una sintomatologia endocrinologica da ipersecrezione di estrogeni o androgeni da parte della neoplasia. Nell’80% delle pz con neoplasie epiteliali dell’ovaio si osservano, inoltre, livelli sierici elevati del marker tumorale CA125 (> 35 U/ml). Si tratta, tuttavia, di un reperto aspecifico dato che l’innalzamento dei livelli sierici di tale marker tumorale può verificarsi anche in presenza di endometriosi, leiomiomi, gravidanza, malattia infiammatoria pelvica. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Nel sospetto di un tumore ovarico, l’indagine strumentale di I livello è costituita da un’ecografia con eco‐
color‐Doppler, che andrebbe preferibilmente effettuata per via transvaginale. L’ecografia transvaginale, infatti, essendo condotta mediante trasduttori endocavitari a più alta frequenza (5‐9 Mhz) fornisce immagini dotate di una maggiore risoluzione spaziale che garantisce una valutazione più accurata dell’ecostruttura ovarica, anche in donne obese o con cicatrici addominali. L’indagine ecografica permette di: 1. Individuare la lesione 2. Stabilire se la sua struttura sia solida o cistica, rendendo inoltre possibile la distinzione tra: ‐ Cisti semplici ‐ Cisti complesse Le cisti semplici sono quelle che mostrano contenuto anecogeno, rinforzo di parete posteriore, pareti lisce e sottili. I tumori ovarici che possono manifestarsi sotto forma di una cisti semplice sono i cistoadenomi sierosi, ponendo pertanto un problema di DD con cisti funzionali dell’ovaio. Le cisti funzionali dell’ovaio, comunque, hanno in genere dimensioni < 5 cm e tendono a regredire dopo alcuni cicli mestruali. Le cisti complesse differiscono da quelle semplici per la presenza di pareti spesse ed irregolari, gettoni solidi, setti, echi corpuscolati al loro interno. Un orientamento circa la natura della lesione può esser fornito da: - Sistemi a punteggio basati sulla valutazione di caratteri morfologici, quali: Spessore di parete Superficie interna delle pareti Setti Ecogenicità - Color‐Doppler, attraverso cui si valuta la vascolarizzazione di eventuali setti e gettoni solidi endocistici Il riscontro di segnali vascolari a livello di tali strutture depone, infatti, per una neoangiogenesi tumorale. N.B. Un’immagine ecografica peculiare può essere osservata nel caso di cisti dermoidi, caratterizzate da un’ecostruttura disomogenea, in cui spiccano aree iperecogene, con cono d’ombra posteriore, per l’attenuazione del fascio causata da abbozzi dentari, frammenti ossei e capelli. Una lesione ovarica, identificata all’ecografia, comunque, a meno che non presenti chiari segni di benignità (caso di una cisti semplice, uniloculata, di diametro < 5 cm), deve essere ulteriormente caratterizzata. L’indagine migliore per caratterizzare lesioni cistiche dell’ovaio di natura incerta o sospetta è la RM. Tale indagine consente infatti, non solo di esaminare gli stessi caratteri morfologici apprezzabili all’ecografia, ma anche di: - stabilire, grazie alla sua multiparametricità, il contenuto di una cisti complessa, che può essere: ematico (iperintenso in T1 ed ipo‐isointenso in T2, per la presenza di metaemoglobina intracellulare), caratteristico di endometriomi e di cisti emorragiche sieroso (ipointenso in T1 ed iperintenso in T2), come quello di cistoadenomi e cistoadenocarcinomi sierosi altamente proteico (iperintenso in T1 e T2), come quello di cistoadenomi e cistoadenocarcinomi mucinosi adiposo (iperintenso in T1, privo di segnale nelle sequenze T2‐pesate con fat‐suppression), come quello delle cisti dermoidi - valutare, mediante somministrazione e.v. di un mdc paramagnetico vascolare/interstiziale (Gd‐DTPA), il c.e. di setti e componenti solide endocistiche, espressione di neoangiogenesi tumorale. WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne La RM, inoltre, permette di ottenere informazioni utili per la STADIAZIONE di un’eventuale neoplasia maligna dell’ovaio, con il vantaggio, rispetto alla TC, di poter dimostrare l’infiltrazione della capsula ovarica, differenziando, così, gli stadi FIGO Ia e Ib dal Ic. Un ulteriore vantaggio risiede nella capacità di distinguere l’adesione delle strutture adiacenti dalla loro infiltrazione. Con un’accuratezza paragonabile a quella della TC, la RM può inoltre evidenziare: - Metastasi peritoneali ed epatiche - Ascite - Linfoadenomegalie lombo‐aortiche di presumibile natura metastatica Il principale svantaggio della RM rispetto alla TC consiste nell’incapacità di documentare le calcificazioni presenti in alcune neoplasie ovariche (teratomi). N.B. Nessuna metodica di immagine permette di differenziare con certezze masse ovariche benigne da masse ovariche maligne, a meno che non siano dimostrabili metastasi. La conferma diagnostica viene fornita solo da un esame istologico effettuato su campioni tissutali, ottenuti mediante laparoscopia esplorativa, che è richiesta anche per la stadiazione di tumori maligni dell’ovaio. Gravidanza ectopica Ha generalmente localizzazione tubarica. Si presenta con dolore in sede pelvica, dove è spesso possibile riscontrare una massa palpabile. La ricerca della beta‐gonadotropina corionica si dimostra positiva. Nel sospetto di una gravidanza ectopica, in prima istanza, ci si avvale di un’ecografia, da eseguire per via transaddominale e per via transvaginale Soprattutto quella transvaginale consente di apprezzare, in sede para‐uterina, una massa rotondeggiante che presenta una zona centrale ipoecogena ed un alone periferico iperecogeno. Solo eccezionalmente si riesce a visualizzare, nella massa, l’embrione – dotato o meno di attività cardiaca – ed il sacco vitellino. A livello uterino, inoltre, l’endometrio appare ispessito, per la reazione deciduale. La principale complicanza è rappresentata dalla rottura tubarica, con emoperitoneo. In questo caso, un’ecografia dell’addome, evidenzia la presenza di liquido libero intraperitoneale, inizialmente localizzato all’interno del cavo di Douglas. Malattia Infiammatoria Pelvica (PID) Il termine di PID comprende una gamma di stati flogistici causati da microrganismi che colonizzano l’endocervice e che risalgano verso endometrio e salpingi, determinando una salpingite. Possibile è l’estensione della flogosi a Ovaio, con salpingo‐ovarite Peritoneo pelvico, con pelvi‐peritonite Parametrio, con parametrite Fonti di infezione sono: Rapporti sessuali Parti Aborti WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Tra i fattori di rischio rientrano dispositivi intrauterini Salpingite Può essere acuta o cronica Una salpingite acuta si manifesta con: Dolore Pelvico Febbre Perdite vaginali purulente, che generalmente iniziano dopo le mestruazioni Una salpingite cronica, invece, si presenta con: Algie pelviche persistenti Irregolarità mestruali Sterilità Nelle pazienti con un quadro clinico di salpingite acuta, la DxI è indicata qualora si sospetti lo sviluppo di complicanze, suggerito da una scarsa risposta alla terapia antibiotica. Come indagine strumentale di I livello, ci si avvale di un’ecografia, che andrebbe preferibilmente eseguita per via transvaginale. Quella transvaginale è infatti più sensibile nel riconoscere: 1) Piosalpinge (salpinge ripiena di materiale purulento che ne induce dilatazione e che si accumula al suo interno per ostruzione delle estremità tubariche, addominale ed uterina) 2) Ascessi tubo‐ovarici, che appaiono come raccolte saccate ad ecostruttura liquida notevolmente corpuscolata In seconda istanza, va impiegata una TC con mdc che costituisce la metodica d’elezioni per individuare raccolte ascessuali. Gli ascessi appaiono come masse ipodense, con margini irregolari ed ispessiti che, dopo somministrazione e.v. del mdc, vanno incontro ad un marcato c.e., divenendo pertanto iperdensi. Il riscontro di gas all’interno della lesione risulta patognomonico di ascesso e depone per un’infezione da anaerobi. La TC, inoltre, si dimostra molto accurata nel documentare l’estensione della flogosi a: Ovaio Peritoneo pelvico Parametrio RM Rappresenta un’alternativa alla TC nelle pz che non possono ricevere mdc iodati Scintigrafia con leucociti autologhi marcati mediante 111I‐ossina È indicata: qualora persista il sospetto di ascesso pelvico nonostante l’ecografia e la TC con mdc si siano dimostrate negative per distinguere raccolte pelviche sterili da quelle infette WWW.SUNHOPE.IT
Materiale di Diagnostica per Immagini elaborato da Luigi Aronne Nelle forme croniche di salpingite va effettuata un’isterosalpingografia, per riconoscere ostruzioni tubariche su base flogistica. Una forma peculiare di salpingite cronica è quella tubercolare in cui l’isterosalpingografia può evidenziare: Ispessimento delle pliche longitudinali ampollari Dilatazione dell’ampolla tubarica, con formazione di una piosalpinge caseosa, per ostruzione dell’estremità fimbriata della tuba che non consente il passaggio in cavità peritoneale del mdc Fistole tubo‐vescicali e tubo‐intestinali Segni di endometrite Infertilità Per infertilità s’intende la mancata riproduzione nell’età feconda, durante periodi di rapporti sessuali completi, condotti senza pratiche anticoncezionali. Può dipendere dal partner maschile, da quello femminile o da entrambi. Cause di infertilità maschile sono: 1. Varicocele 2. Criptorchidismo 3. Ostacoli al deflusso del liquido seminale 4. Scarsa motilità degli spermatozooi Le cause di infertilità femminile possono essere: - Funzionali Caso di alterazioni ormonali - Organiche Caso di: Malformazioni uterine di origine mulleriana, quali: Aplasia mulleriana (assenza, cioè, dell’utero) che, se si associa ad aplasia vaginale, configura la sindrome di Rokitansky Difetti di fusione degli abbozzi mulleriani, tra cui: Ipoplasia uterina Utero bicorne, che consiste in due sub‐cavità, ciascuna con un proprio endometrio. Utero setto, che consiste in una cavità uterina unica, ma separata da un setto Aderenze e sinechie della cavità uterina Adenomiosi Fibromi uterini Ostruzioni delle tube di Falloppio di natura cicatriziale, secondarie a PID ed a salpingiti di natura tubercolare Endometriosi esterna L’approccio ad una coppia sterile prevede: ‐ Ricerca delle cause di infertilità maschile ‐ Ricerca delle cause di infertilità femminile, attraverso: Dosaggi ormonali Ecografia transaddominale e transvaginale Isterosalpingografia, che informa circa: stato della cavità uterina, pervietà delle tube, comunicazione tra tube ed ambiente peritoneale WWW.SUNHOPE.IT