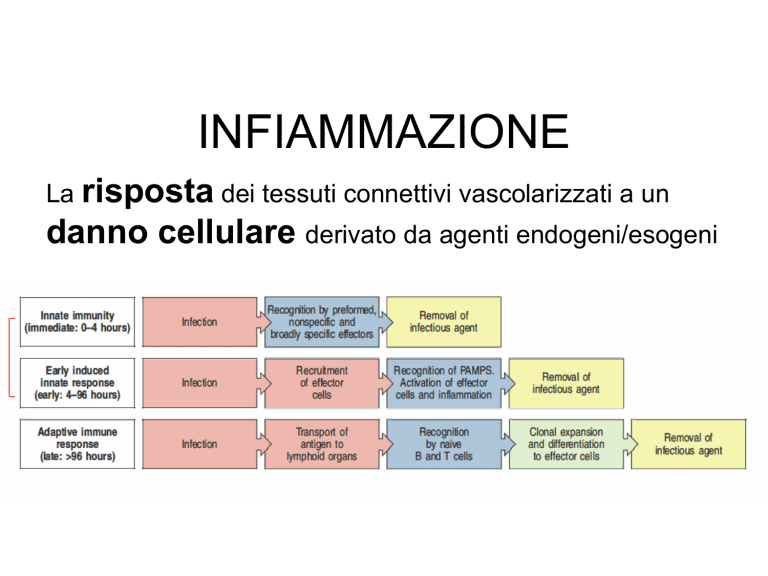
INFIAMMAZIONE
La risposta dei tessuti connettivi vascolarizzati a un
danno cellulare derivato da agenti endogeni/esogeni
Il fenomeno dell’infiammazione
-Fasi dell’infiammazione:
-eventi vascolari
-eventi cellulari:
reclutamento e attivazione dei leucociti
Le molecole che ci permettono di “sentire” e
“reagire” all’agente patogeno:
-induttori/mediatori dell’infiammazione
Infiammazione = fonte di danno?
INFIAMMAZIONE
La risposta dei tessuti connettivi vascolarizzati a un
danno cellulare derivato agenti endogeni/esogeni
coinvolgimento dei vasi
Passaggio di fluido e leucociti dai vasi allo spazio extra-vascolare.
Scopo:
Eliminare la fonte del danno
Riparare il tessuto danneggiato
- Rigenerazione del tessuto con cellule dello stesso tipo
- Sostituzione con tessuto connettivo: fibrosi (cicatrice)
Apparente paradosso
Infiammazione é un essenziale processo protettivo per
eliminare la fonte del danno e le conseguenze
Infiammazione é potenzialmente dannosa:
-Ipersensibilità a punture insetti, tossine, farmaci
-Malattia croniche
-Cicatrici; sfiguranti, ostruzione intestinali, problemi articolari
- cancro?
attori
INFIAMMAZIONE
Acuta:
breve durata (minuti-ore-giorni)
edema
emigrazione leucociti (neutrofili)
Cronica
lunga durata
infiltrato linfociti e macrofagi
angiogenesi
fibrosi - necrosi
fasi
Infezione batterica
Attivazione Recettori su macrofagi/cell dendritiche
Rilascio di mediatori dell’infiammazione
Richiamo liquido e leucociti (neutrofili) dal sangue (essudato)
Attivazione dei neutrofili
Eliminazione del patogeno/danni collaterali
Riparo
FASI
inizio
Stimolo infiammatorio
Mediatori chimici rilasciati da
vasi/cellule/tessuto danneggiato
Risposta vascolare-cellulare
Amplificazione della risposta
Termine
Stimolo rimosso
Mediatori rimossi
Fine infiammazione
Inflammation
Cardinal Signs
Redness (rubor)
Swelling (tumor)
Heat (calor)
Pain (dolor)
Loss of function (functio laesa)
Esito infiammazione
Riparo:
Rigenerazione:il tessuto é ricostituito con cellule dello stesso tipo
Fibrosi:sostituzione del tessuto danneggiato con tessuto connettivo, cicatrice (scarring)
NB: sono attivati processi di
migrazione, proliferazione, differenziamento, angiogenesi….
Eventi infiammazione acuta
Fenomeni vascolari sono fondamentali
1) Alterazione diametro vasi: aumento flusso sangue
2) Cambio struttura vasi: rilascio di fluido e proteine (edema)
Fenomeni cellulari
3) reclutamento leucociti: si accumulano nel sito danneggiato
4) fagocitosi
Terminologia-1
Pressione oncotica: pressione osmotica dovuta a
soluzioni colloidale
Soluzione colloidale: soluzione di particelle a alto peso
molecolare (le proteine nel plasma sanguigno, il latte)
Pressione idrostatica : forza esercitata da un fluido su
ogni superficie a contatto con esso.
Terminologia-2
Essudato: liquido infiammatorio extravascolare alta conc
proteine (peso specifico >1,02) - implica alterazione vasi
Trasudato: liquido con bassa conc proteine (peso specifico
<1,02), ultrafiltrato del plasma dovuto a variazioni pressione
idrostatica in condizoini di permeabilitá normale.
Edema: eccesso di liquido in spazio interstiziale
(essudato/trasudato)
Pus: essudato ricco in leucociti e frammenti cellulari
Fenomeni vascolari
Fenomeni vascolari:
cambio flusso e diametro vasi
Permeabilità vascolare normale;
La pressione idrostatica del sangue é bilanciata dalla pressione
oncotica delle proteine plasmatiche
1) vasodilatazione, con apertura di nuovi capillari:
aumento flusso (rossore, calore)
2) Aumento permeabilità della microvascolatura:
diminuzione flusso, essudato, accumulo eritrociti
(STASI)
3) Marginazione leucocitaria: leucociti si attaccano
all’endotelio e emigrano nello spazio interstiziale
caratteristica principale dell’infiammazione acuta
Aumento permeabilità porta al rilascio di
essudato:
permeabilità:
perdita di proteine plasmatiche:
- scende la pressione osmotica del sangue
- sale la pressione osmotica interstiziale
aumento della pressione
idrostatica per vasodilatazione:
EDEMA
Aumento permeabilità: come?
Fenomeni cellulari
1) Reclutamento leucocitario
2) fagocitosi
Reclutamento leucocitario
Momento fondamentale dell’infiammazione é il
reclutamento di leucociti nel sito del danno
Scopo:
1) Eliminazione fonte del danno
2) Degradazione tessuto necrotico
3) Rilascio di enzimi, mediatori e radicali liberi:
possibile prolungamento stato infiammatorio
Fasi del reclutamento
Marginalizzazione:
Il rallentamento del flusso sanguigno cambia le condizioni emodinamiche e si accumulano leucociti sulle pareti.
Rotolamento:
I leucociti interagiscono blandamente con endotelio e iniziano a rotolare.
Attivazione:
Interazione con fattori chemiotattici attivano.
Adesione:
Leucociti attivati legano ora più avidamente l’endotelio.
Migrazione trans-endoteliale:
Leucociti iniziano a inserire pseudopodi nelle giunzioni cellulari fino a superare la membrana basale (DIAPEDESI) e
entrare nello spazio interstiziale guidati da fattori chemiotattici.
Margination and Pavementing
diapedesi
Quali molecole coinvolte in
adesione e migrazione?
Concetto:
Interazione tra molecole adesive su superficie di endotelio e
leucociti
Mediatori chimici regolano espressione e avidità di legame
Quali molecole:
-Selettine: P, E (endotelio) e L (leucociti) e -ligandi per selettine
-Immunoglobuline: ICAM-1, ViCM-1 (endotelio)
-Integrine : recettori per ECM e per ICAM-1/VICAM-1 (leucociti)
Come vengono regolate queste molecole di
adesione durante attivazione leucocitaria?
Ri-distribuzione:
P-selectin presente in cell. endoteliali in
granuli Weibel-Palade sono ridistribuite
sulla superficie su segnale di istamina,
trombina, PAF
Induzione di molecole di
adesione:
Neo-sintesi di E-selectin su stimolo di TNF
e IL1
Aumento avidità di legame:
Le integrine presenti su leucociti
aumentano l’aviditá di legame con le
immunoglobuline ICAM/VCAM in seguito a
azione di chemochine
Cinetica di reclutamento
Neutrofili: 6-24hrs
Macrofagi: 24-48hrs
dovuta a
-diversa espressione di fattori chemotattici
- vitalità cellulare diversa
Fenomeni cellulari
1) Reclutamento leucocitario
2) fagocitosi
Eliminazione del patogeno:
fagocitosi
La fagocitosi e il rilascio di enzimi da parte di neutrofili e macrofagi sono due effetti
principali dell’accumulo di leucociti nel sito infiammato
riconoscimento:
Il materiale da fagocitare viene ricoperto da fattori fattori che ne facilitano il
Riconoscimento: OPSONINE, riconosciute da recettori specifici (IgG, riconosciute da
recettore FcgR, e frammento C3 del complemento riconosciuto dai recettori CR1-2-3)
Endocitosi:
Il legame delle opsonine ai recettori induce endocitosi, e il vacuolo che si forma si fonda
con lisosoma con successivo rilascio del materiale dei granuli lisosomiali
Degradazione:
Principalmente tramite meccanismi ossigeno dipendenti tramite metaboliti dell’O2:
NADPH ossidasi presente su membrana lisosomi genera O2*
O2* genera H2O2
H2O2 é convertita da Mieloperossidasi in Acido Ipocloroso HOCL
rilascio di OH*
Questa via H2O2/HOCL é tipica dei neutrofili: battericida potentissimo.
fagocitosi
Ma come i leucociti raggiungono
il sito infiammato?
Ma come i leucociti raggiungono
il sito infiammato?
chemotassi
Migrazione cellulare orientata lungo un gradiente chimico
Fattori endogeni:
Mediatori chimici:
proteine del complemento (C5a)
citochine (IL8)
metaboliti acido arachidonico
Fattori esogeni:
Prodotti batterici:
lipopolisaccaridi (LPS)
peptidi con N-formyl-metionina (tipici batteri)
Effetto dei fattori chemiotattici: attivazione leucocitaria!
Movimento ma non solo!
Quali sono le molecole che segnalano il
processo infiammatorio?
Quali sono le molecole che segnalano il
processo infiammatorio?
Si può semplificare la complessa rete di segnali che
genera la risposta infiammatoria separandoli in
categorie funzionali
INDUTTORI: segnali che causano la risposta infiammatoria
Sono “sentiti” da specifici SENSORI. I sensori stimolano la
produzioni di “mediatori”.
MEDIATORI: alterano lo stato funzionale del tessuto,
mediante EFFETTORI.
INDUTTORI SENSORI MEDIATORI EFFETTORI
esempio
Infezione batterica: LPS é l’induttore che viene “sentito”
dal sensore TLR che attiva una cascata di segnali
attivando il rilascio da parte di cellule infiammatorie
(macrofagi per esempio) di citochine, I mediatori, tra cui il
TNF che induce attivazione leucocitaria: I leucociti sono
gli effettori.
LPS
TLR
TNF
leucociti
INDUTTORI SENSORI MEDIATORI EFFETTORI
INDUTTORI
ESOGENI:
Di origine microbica:
“pathogen associated molecular pattern PAMP”, recettori specifici “sentono” pattern
molecolari conservati tra organismi diversi (es Toll like receptor e LPS, vedi slide successive)
fattori di virulenza: I sensori rilevano l’effetto, cioè la conseguenza di danno tessutale o
attività enzimatica o alterazione omeostasi tessutale
Di origine non microbica:
Irritanti, corpi estranei, sostanze tossiche (Silicati e asbesto)
Esempio di recettore immunità
innata:TLR
PAMP
PRR
Cellule immunità innata (macrofagi, dendritiche,
polimorfonucleati) sono in grado di riconoscere strutture
molecolari comune a patogeni diversi: Pathogen Associated
Molecular Pattern (PAMP)
I PAMP sono riconosciuti dai recettori Pattern Recognition
Receptor (PRR), in numero limitato e coespressi sulla stessa
cellula.
Il legame attiva il processo infiammatorio
La classe più importante: I recettori Toll (TLR)
Esempio:
il lipopolisaccaride LPS, costituente della parete di batteri
Gram-, lega il recettore TLR4 e attiva la risposta infiammatoria
mediata dalla proteina adattatrice MYD88 effettore é il
pathway di NF-kB
INDUTTORI
ENDOGENI: segnali derivati da tessuti danneggiati o malfunzionanti
Come?
Un tessuto danneggiato é caratterizzato dal “rilascio” di molecole o cellule che
normalmente sono compartimentalizzate in cellule o tessuti integri.
Cellula necrotica:
persa integrità membrana, rilascio di ATP, K+, acido urico….
In tessuto danneggiato, la rottura della membrana basale porta in contatto cellule epiteliali e mesenchimali, questo viene
“sentito” e attiva la risposta.
Se succede nell’intestino, batteri commensali vengono in contatto con macrofagi residenti e attivano I recettori TLR.
Danno all’ endotelio vascolare:
proteine plasmatiche vengono attivate dal contatto con ECM
il fattore di Hageman si attiva a induce una cascata proteolitica che produce mediatori dell’infiammazione (via Kallikreina,
via fibrinolitica, cascata del complemento, coagulazione)
Le piastrine a contatto con ECM si attivano e rilasciano mediatori.
Cristalli endogeni:
sali di calcio e di sodio, coinvolti nelle infiammazioni articolari, sentiti come corpi estranei.
Degradazione di componenti di ECM:
esempio, acido ialuronico durante danno tessutale viene degradato in frammenti che attivano I recettori TLR
Mediatori
Gli induttori dell’infiammazione causano la produzione
di mediatori che alterano la funzionalità degli effettori
dell’infiammazione, cioè organi/tessuti/cellule.
Effetto comune dei mediatori é :
-reclutamento dei leucociti
-la alterazione del sistema vascolare
Origine cellulare
proteine presenti nei granuli dei leucociti
ammine vasoattive (istamina/serotnina)
Fosfolipidi di membrana
citochine
Precursori nel plasma
complemento
proteine della coagulazione (hageman factor)
Mediatori
Amine vasoattive
Proteasi plasmatiche
Proteine del complemento
La coagulazione
Mediatori lipidici
NO
Citochine
Enzimi proteolitici, degradazione ECM
mediatori
Amine vasoattive: vasodilatazione periferica e alterazione permeabilità
Istamina, rilasciata dai granuli dei mastociti adiacenti gli endoteli vascolari.
Serotonina, rilasciata dalle piastrine.
Proteasi plasmatiche
Proteine del complemento: cascata proteolitica di proteasi plasmatiche che culmina nella produzione di:
membrane attack complex (C5-C9): lisi membrane
C3 opsonizzazione
C5 fattore chemotattico per leucociti
C3 e c5 attivano rilascio di istamina e pathway acido arachidonico
Le 4 vie della coagulazione attivate dal fattore di Hageman. - vedi figura
obiettivo é:
la formazione/rimozione del coagulo di fibrina
la produzione di trombina (coagulo, attivazione dei leucociti)
attivazione C3
Mediatori lipidici:
-Metaboliti acido arachidonico (AA): acido grasso presente in fosfolipidi di membrana il cui metabolismo genera una serie di di
mediatori lipidici biologicamente attivi, detti eicosanoidi (leucotriene, prostaglandine, tromboxano) - vedi figura
-PAF: Platelet activating factor, fosfolipide prodotto mastociti, neutrofili, macrofagi, endotelio, piastrine. Attivazione leucociti e
piastrine, permeabilitá vascolare.
NO: monossido di azoto, prodotto da sintetasi del NO, costitutivamente espresse in endotelio e cellule neuronali (eNOS, nNOS) e
indotta da TNFe IFN in cellule endoteliali e macrofagi (iNOS): vasodilatazione e effetto antimicrobico.
Chemochine: una particolare classe di citochine, sono piccoli peptidi che stimolano e guidano il movimento dei leucociti. IL-8
prodotta da macrofagi o cell. endoteliali e agisce sui neutrofili
Proteasi: sono contenute nei granuli dei neutrofili e determinano la degradazione della ECM e membrana basale -> migrazione
leucocitaria e rimodellamento/danno tessutale (elastasi, catepsina G, metalloproteasi di matrice).
Citochine: vedi dopo.
coagulazione
coagulazione
Coagulo
attivazione dei leucocit
Coagulo
coagulazione
Feedback loop
Coagulo
attivazione dei leucocit
vasodilatazione
Coagulo
Opsonizzazione
Lisi membrane
attivazione dei leucociti
vasodilatazione
Rimozione coagulo
Metabolismo acido arachidonico
(AA)
Cox1, cox2
Aumento permeabilità vascolare
Vasodilatazione
Vasocostrizione
Inibisce agg. piastrine
Promuove agg. piastrine
Febbre
dolore
Monossido di azoto, NO
1)
2)
3)
Vasodilatazione
Feedback loop: riduzione richiamo leucocitario
potenti antimicrobico generati da interazione con specie reattive dell’O2 (diossido di N)
Citochine
Proteine prodotte da linfociti, macrofagi, endotelio che
modulano la funzione di diversi tipi cellulari
Caratteristiche:
Agiscono su più tipi cellulari
Espresse transientemente
Effetto pleiotropico
Regolano altre citochine
Feedback loop
Recettori anch’essi regolati
Classi
Regolano risposta immunitaria
Regolano infiammazione: TNF IL6, IL10
Chemochine (Il8)
Regolano ematopoiesi
Cinetica induzione citochine
LPS: lipopolisaccaride, induttore esogeno
TNF
Scoperto per il suo effetto antitumorale, in realtà é la piú importante citochina del sistema
infiammatorio
EFFETTI:
rilascio di citochine e chemochine, proliferazione cellulare, attivazione leucociti e endotelio, stimola
drenaggio ai linfonodi, vasodilatazione, permeabilità
Invia segnali sia di proliferazione che di morte cellulare
Recettore ubiquitario- TNFR1
induzione di apoptosi via caspasi – stimolo proliferativo via NFKB
Recettore in T cell e endotelio – TNFR2
induzione pathway infiammatorio e proliferazione T cell
IL1
Espressione agenti chemotattici da cell endoteliali: diapedesi.
Agisce su hypothalamus causando innalzamento temperatura corporea (febbre) = agente pirogeno
Vasodilatazione
IL6
induzione di chemochine e molecole adesive
Fattroe pirogeno
Fattore di crescita emopoietico
Attivazione linfociti e stimolo produzione anticorpi
Ha chiari effetti pleiotropici (vedi slide successiva)
IL10
Temporalmente espressa dopo TNF e IL6 ha ruolo antinfiammatorio:
Spegnimento della risposta infiammatoria
EFFETTI INDESIDERATI:
danno leucocitario
infiltrato leucocitario diventa fonte di danno
I leucociti sono portatori di radicali liberi, enzimi lisosomiali e
proteasi estremamente dannosi se rilasciati nello spazio extracellulare
Amplificazione della risposta infiammatoria
danno tessutale
Protezione?: antiossidanti e e antiproteasi
Il danno tissutale dipendente da leucociti e alla base di malattie infiammatorie
acuto
cronico
asma
artrite
Reperfusion injury
asma
Vasculite
aterosclerosi
Esito infiammazione
Riparo:
Rigenerazione:il tessuto é ricostituito con cellule dello stesso tipo
Fibrosi:sostituzione del tessuto danneggiato con tessuto connettivo, cicatrice (scarring)
NB: sono attivati processi di
migrazione, proliferazione, differenziamento, angiogenesi….
Esito infiammazione
Infiammazione cronica
Infiammazione di lunga durata in cui si hanno simultaneamente
- infiammazione attiva
- danno tissutale
- tentativi di riparo
Perché?
- Evoluzione di infiammazione acuta
- prima risposta a infezione
Cause:
-Infezione persistente
-Esposizione prolungata a effettori (es.: asbestosi)
-Malattie autoimmuni (artrite reumatoide)