IL DOLORE IN ETA’
PEDIATRICA
Dott. Sandro Presotto
Dott.ssa Claudia Costantini
Ospedale di Treviso
IL DOLORE E’…..
…..UNA SGRADEVOLE ESPERIENZA
SENSORIALE ED EMOZIONALE ASSOCIATA A
REALE O POTENZIALE DANNO TESSUTALE O
DESCRITTA IN TERMINI DI TALE DANNO
IASP
……E’ CIO’ CHE IL PAZIENTE DICE CHE ESSO
SIA, ED ESISTE OGNIQULVOLTA EGLI NE
AFFERMI L’ESISTENZA
Sternbeck, 1974
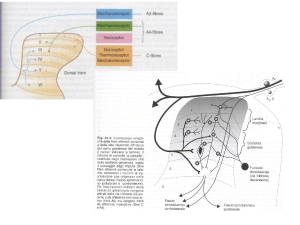
CENNI DI NEUROFISIOLOGIA
1-TRASDUZIONE
Le terminazioni nervose libere nei nervi
periferici e nei nervi cranici, i termocettori, i
barocettori sono recettori specifici per il
dolore (o nocicettori), sensibili a stimoli
meccanici, termici o chimici, che vengono
trasformati in energia elettrochimica
I nocicettori polimodali sono sensibili anche a
differenti tipi di stimolo doloroso
CENNI DI NEUROFISIOLOGIA
Il tessuto leso rilascia
prostaglandine o altre
molecole neuroattive
(istamina, serotonina,
bradichinina, K+,
sostanzaP), che
abbassano la soglia
dei “nocicettori”
aumentando la
sensibilità al dolore
CENNI DI NEUROFISIOLOGIA
2-TRASMISSIONE
Le piccole fibre Aδ mielinizzate
trasportano il dolore lieve, ben distinto
e di breve durata al secondo
motoneurone
Le fibre amieliniche C trasmettono il
dolore cronico e il dolore urente
CENNI DI NEUROFISIOLOGIA
Le proiezioni dei neuroni nocicettivi primari
terminano sui neuroni di secondo ordine
all’interno degli strati superficiali delle corna
dorsali del midollo spinale: neuroni
nocicettivi specifici, con campo recettoriale
limitato, e neuroni aspecifici ad ampia
gamma ricettiva (WDRN)
CENNI DI NEUROFISIOLOGIA
-
-
Le vie ascendenti centrali per la
sensibilità dolorifica sono rappresentate
da due sistemi:
Tratto spinotalamico, che trasporta le
sensazioni di dolore acuto e breve.
Tratto spino-reticolotalamico, che
trasporta il dolore profondo, urente e
scarsamente localizzato.
CENNI DI NEUROFISIOLOGIA
CENNI DI NEUROFISIOLOGIA
3- MODULAZIONE
Teoria del GATE-CONTROL (inibizione presinaptica)
Alcuni neuroni della Sostanza Grigia
Periacqueduttale (mesencefalo) inviano al
midollo spinale fibre discendenti inibitorie,
serotoninergiche e colinergiche, che possono
essere attivate con endorfine, oppioidi,
amitriptilina
CENNI DI NEUROFISIOLOGIA
CENNI DI NEUROFISIOLOGIA
4- PERCEZIONE DEL DOLORE
La sensazione dolorosa viene elaborata a livello
dei nuclei del talamo, della sostanza reticolare e
della corteccia cerebrale e quindi percepita e
posta in correlazione con lo stimolo che l’ha
provocata, mantenendone il ricordo
Area corticale somatosensitiva e frontale
(cognizione), Formazione Reticolare, Ipotalamo,
Talamo mediale, Sistema Limbico (affettività)
CENNI DI NEUROFISIOLOGIA
NEUROMEDIATORI:
SostanzaP: neurotrasmettitore della nocicezione
CGRP (Calcitonin Gene-Related Peptide): favorisce
l’eccitazione dei neuroni del corno dorsale
Somatostatina e serotonina: funzione inibitoria nel
corno dorsale
VIP: effetto non definito
Glutammato ed Aspartato: agiscono attraverso
recettori tipo NMDA (NmetilDaspartato), soprattutto
nel II neurone
Monossido d’azoto: attivazione dei recettori NMDA
nel dolore cronico
IL DOLORE NEL BAMBINO E’ STATO
PER ANNI SOTTOSTIMATO E
INADEGUATAMENTE TRATTATO
IL DOLORE NEL NEONATO E’ STATO PER
LUNGO TEMPO IGNORATO
Solo nel 1987 Anand scrive: A partire dalla
26a settimana gestazionale sono
presenti le basi anatomiche e fisiologiche
per la percezione del dolore
Quali convinzioni?
I bambini piccoli, soprattutto i neonati,
non provano dolore.
Negli ultimi anni numerosi studi
sperimentali e clinici hanno dimostrato
l’esistenza della percezione del dolore
già dalla 23a settimana gestazionale.
A parità di stimolo, anzi, la sensazione di
dolore è più elevata perchè non sono
ancora maturi i meccanismi inibitori
Quali convinzioni?
Il dolore non ha effetti di lunga durata nei
lattanti e nei bambini piccoli, che non
ne hanno memoria
Studi sperimentali hanno dimostrato che il
dolore provoca effetti a lungo termine
su neonati e lattanti dal punto di vista
fisico (endocrino-metabolico) e
comportamentale
Quali convinzioni?
Il dolore non può essere riconosciuto e
valutato nei bambini, perché non sono
in grado di comunicarlo verbalmente
Oggi il dolore si può riconoscere e
valutare tramite molte scale
comportamentali anche nei bambini che
non siano in grado di comunicare
verbalmente la loro sofferenza
IL DOLORE NEL BAMBINO
DOLORE ACUTO: da patologia acuta (in Pronto
Soccorso) o da intervento chirurgico
DOLORE DA PROCEDURA: venipuntura, puntura da
tallone, puntura arteriosa, medicazione,
rachicentesi, endoscopia……
DOLORE CRONICO: oncologico, cefalea, artrite
reumatoide, dolore addominale etc
DOLORE TERMINALE
TIPOLOGIA DI DOLORE: IL
DOLORE SOMATICO
E’ precisamente localizzabile dal
bambino
Proviene dalla cute e dall’apparato
muscolo-scheletrico
Veicolato da fibre sensitive somatiche
Afferisce all’area corticale sensitiva
TIPOLOGIA DI DOLORE: IL
DOLORE VISCERALE
A seconda dell’organo colpito l’intensità
del dolore è diversa
Mal localizzabile dal bambino, che
riferisce sintomi “generici”: cefalea,
dolore addominale….
Veicolato da fibre sensitive viscerali
Non ha un’area corticale di riferimento
TIPOLOGIA DI DOLORE: IL
DOLORE NEUROPATICO
Secondario ad una lesione anatomica
e/o funzionale del SNC o del SNP: da
neoplasia, trauma, infezione,
deafferentazione
Lancinante, associato ad allodinia
(percezione di uno stimolo innocuo
come doloroso), iperalgesia e parestesie
Inefficace la morfina
TIPOLOGIA DI DOLORE: IL
DOLORE PSICOGENO
E’ SEMPRE una diagnosi di esclusione
Richiede in ogni caso un trattamento
adeguato “non antalgico”
COME MANIFESTA IL DOLORE
UN BAMBINO?
-SINTOMI EMOZIONALI
-SEGNI DIRETTI DEL DOLORE
-ATONIA PSICOMOTORIA
- SINTOMI EMOZIONALI
Pianto, lamento, singhiozzi, sia
volontari che riflessi (reazione da
stress); non consolabilità
* Non specifici e non proporzionali all’entità
del dolore
- SEGNI DIRETTI DEL DOLORE
Localizzazione del dolore, posizione antalgica
a riposo o in movimento, protezione
spontanea di una zona dolente, controllo
della mobilizzazione, reazione all’esame
della zona dolorosa
-ATONIA PSICOMOTORIA
- Rifiuto/ Difficoltà di relazione e di gioco,
problemi di alimentazione, alterazione del
ritmo sonno-veglia
- Riduzione delle iniziative motorie, gesti lenti,
comunicazione ridotta anche sotto stimolo,
ridotta espressività, movimenti ripetitivi delle
estremità, completa passività
LA MISURAZIONE DEL DOLORE
E’ necessario stabilire un metro di
valutazione del dolore per trasformare
un dato soggettivo in un dato il più
possibile obiettivo, misurabile e
confrontabile, tenendo presente che la
base culturale e sociale modifica in
partenza l’esperienza e quindi la
percezione del dolore
LA MISURAZIONE DEL DOLORE
SCALE V.A.S (analogo-visive) o DI
AUTOVALUTAZIONE
Richiedono una collaborazione da parte
del bambino, che descrive il dolore che
prova rispetto ad un modello figurativo
o a valori numerici.
Utili dai 3 anni in su
Bene utilizzare sempre la stessa scala per
lo stesso bambino, prima e dopo il
trattamento antalgico
SCALA DELLE FACCE di Wong-Baker
SCALA NUMERICA
SCALA DEI COLORI DI ELAND
LA MISURAZIONE DEL DOLORE
SCALE COMPORTAMENTALI O DI
ETEROVALUTAZIONE
Sono utilizzate nei bambini non in grado
di esprimersi verbalmente e consistono
nel rilevare sintomi clinici obiettivi.
Ne esistono di specifiche per i neonati a
termine, pretermine, per bambini
cerebrolesi, intubati o privi di coscienza
SCALE COMPORTAMENTALI O DI
ETEROVALUTAZIONE
Indicatori fisiologici: aumento della FC, PA,
modificazione dell’attività respiratoria e della
saturazione O2, sudorazione palmare
Indicatori comportamentali: pianto, postura,
movimenti del corpo, espressione facciale,
disturbi del sonno e dell’alimentazione
SCALA CRIES, CHEOPS, NIPS,PIPP,……
CRITERI
Punti 2
1
0
Tempi di sonno (/30 min)
Mimica dolorosa
Qualità del grido
Motilità spontanea
Eccitabilità
Contrazione delle dita delle mani e
dei piedi
Suzione
Nessuno
Pemanente
Ripetitivo, acuto
Agitazione incessante
Tremori, moto spontaneo
Globale e permanente
Breve (5 min)
Intermittente
Modulato, normale
Agitazione moderata
Reattività eccessiva
Poco marcata e intermittente
10 min
Assente
Nessun grido
Motilità normale
Calma, scarsa eccitabilità
Assente
Assente, abbozzi casuali
Debole, interrotta dalle crisi
Tono generale
Consolabilità
Interesse per l’esaminatore
Forte ipertonia
Nessuna
Dopo 2 min
Nessuno
Ipertonia debole
Ottenuta in 1-2 min
Difficile da ottenere
Vigorosa
e pacificatrice
Normale
Meno di 1 min
Durevolmente attento
Punteggi di valutazione del dolore postoperatorio del neonato e del piccolo
lattante (0-3 mesi)
CRITERI
COMPORTAMENTO OSSERVATO
PUNTI
Grida – pianto
Assenti
Gemiti, pianti
Grida vigorose, singhiozzi
1
2
3
Espressione del volto
Sorride, aspetto decisamente positivo
Nessuna espressività
Smorfie, volto chiaramente negativo
0
1
2
Verbalizzazione
Parla di cose diverse; nessun lamento
Nessuna (il bambino non parla)
Si lamenta, ma non di soffrire
Si lamenta di soffrire
0
1
1
2
Atteggiamento corporeo
Corpo in atteggiamento di riposo
Agitazione, movimenti disordinati, rigidi
Malato in piedi nel suo letto
1
2
2
Desiderio di toccare la ferita
Nessuno
Importante, irrefrenabile
1
2
Arti inferiori
A riposo o con qualche raro movimento
Movimenti incessanti; dà dei colpi coi piedi
Si mette in piedi, si accoccola o sedazione’inginocchia
1
2
2
Scala comportamentale CHEOPS, semplificata, di valutazione postoperatoria del
bambino da 1 a 5 anni.
TERAPIA DEL DOLORE IN ETA’
PEDIATRICA:
Possibilità di intervento
Terapia eziologica
Terapia farmacologica
Terapia non farmacologica
*psicocomportamentale
*fisica
COME TRATTARE IL DOLORE
NEL BAMBINO
Quando un bambino prova dolore, la
componente psicologica ha una parte molto
importante.
Infatti se il bambino prova paura o è spaventato
la soglia del dolore si abbassa e la percezione
del dolore aumenta.
Ogni persona vicina al bambino può fare
molto per supportarlo; è quindi importante
la presenza dei genitori e l’informazione e
preparazione che si da al bambino.
TECNICHE NON FARMACOLOGICHE
Respirazione e rilassamento
Distrazione-coinvolgimento
Bolle di sapone
Visualizzazione
Desensibilizzazione (guanto magico)
(Scopo: allontanare la mente del bambino dal
dolore e dalla paura attraverso un processo di
dissociazione mentale in cui è possibile
modificare le sensazioni fisiche dolorose)
Le tecniche non farmacologiche
devono essere utilizzate anche in
associazione alla terapia farmacologica
per il dolore da procedura (ad esempio in
combinazione con l’anestetico locale) e
risultano efficaci anche per il dolore cronico,
in combinazione con il trattamento
farmacologico adeguato
TERAPIA DEL DOLORE IN ETA’
PEDIATRICA:
Linee guida-1
Scelta del farmaco appropriato in base
al dolore
Se possibile, profilassi del dolore
Scheda di somministrazione adeguata
ed individualizzata in base all’età, alle
condizioni cliniche, alla durata prevista
della terapia, alle aspettative di vita e
alle capacità di adattamento del
paziente
TERAPIA DEL DOLORE IN ETA’
PEDIATRICA:
Linee guida-2
Scelta della via di somministrazione
meno invasiva (no i.m.)
Anticipazione degli effetti collaterali
Monitoraggio dell’efficacia ed eventuale
aggiustamento della posologia
Spiegazione e discussione del
programma antalgico con il paziente e/o
i genitori
SCALA DI INTERVENTO FARMACOLOGICO
IN BASE ALL’ENTITA’ DEL DOLORE (sec.
OMS)
DOLORE SEVERO
OPPIOIDI FORTI + EVENTUALI
ANALGESICI NON OPPIOIDI +
EVENTUALI ADIUVANTI
DOLORE MODERATO
OPPIOIDI DEBOLI + EVENTUALI
ANALGESICI NON OPPIOIDI +
EVENTUALI ADIUVANTI
DOLORE LIEVE
ANALGESICI NON
OPPIOIDI + EVENTUALI
ADIUVANTI
FARMACI ANALGESICI NON
OPPIOIDI: PARACETAMOLO
* Somministrazione e dosaggio:
os 10-15 mg/kg; rettale 15-20 mg/kg x 4-6/die
* Azione centrale e periferica
* Farmaco di scelta, ben tollerato in età neonatale
* Picco d’azione: per os 30-120 min, rettale 3-4 ore
* Durata d’azione per os 4-7 ore
* Eliminazione epatica e renale
* Sovradosaggio acuto (150 mg/kg): tossicità epatica
FARMACI ANALGESICI NON
OPPIOIDI: NORAMIDOPIRINA
* Somministrazione e dosaggio:
os/ev 10-15 mg/kg x 4-6/die
* Azione periferica e centrale ed effetto miolitico
* Picco d’azione per os 60-120 min
* Durata d’azione per os 4-6 ore
* Metaboliti attivi
* Eliminazione epatica e renale
* Effetti collaterali: agranulocitosi, ipotensione, cefalea,
nausea, rash cutaneo
FARMACI ANALGESICI NON
OPPIOIDI: IBUPROFENE
* Somministrazione e dosaggio:os 10 mg/kg x 3-4/die
* FANS con modesta attività antiinfiammatoria
* Picco d’azione per os: effetto antalgico 6-8 ore,
antiinfiammatorio 1-3 settimane
* Durata d’azione per os: 4-6 ore
* Potenza: > paracetamolo e < ketorolac e ketoprofene
* Eliminazione epatica e renale
* Effetti collaterali: sanguinamento, problemi gastrici,
renali, allergici
* Tossicità acuta: sonnolenza, vertigini, apnea,
nistagmo, cianosi
FARMACI ANALGESICI NON
OPPIOIDI: KETOPROFENE
* Somministrazione e dosaggio:os/im/ev 0,5-1 mg/kg x
3-4/die
* FANS con discreta attività antiinfiammatoria
* Picco d’azione: effetto antalgico 1-2 ore
* Durata d’azione per os: 3-4 ore
* Potenza: = naprossene e indometacina, > 20 volte
ibuprofene
* Effetti collaterali: sanguinamento, problemi gastrici,
renali, allergici
* Tossicità acuta: sonnolenza, vomito, dolore
addominale
FARMACI ANALGESICI NON
OPPIOIDI: KETOROLAC
* Somministrazione e dosaggio: im/ev 0,5 mg/kg x
2-3/die
* FANS con buona attività antiinfiammatoria
* Picco d’azione: 1-3 ore
* Durata d’azione: 3-7 ore
* Potenza: > di tutti gli altri FANS
* Effetti collaterali: sanguinamento, problemi gastrici,
renali, allergici
* Tossicità acuta: sonnolenza, cefalea, nausea, ematuria,
sudorazione
FARMACI ANALGESICI NON
OPPIOIDI: NAPROSSENE
* Somministrazione e dosaggio: os 5 mg/kg x
2-3/die
* FANS con buona attività antiinfiammatoria
* Picco d’azione: 1-2 ore
* Durata d’azione: 3-7 ore
* Potenza: = ketoprofene, > 3 volte ibuprofene
* Effetti collaterali: sanguinamento, problemi gastrici,
renali, allergici
* Tossicità acuta: sonnolenza, vomito, dolore
addominale
FARMACI ANALGESICI NON
OPPIOIDI: RACCOMANDAZIONI
POSSONO ESSERE USATI DA SOLI O IN
ASSOCIAZIONE
PRESENTANO EFFETTO TETTO
DEVONO ESSERE SOMMINISTRATI AD ORARIO
FISSO E ALLA DOSE CORRETTA PER IL PAZIENTE
MASCHERANO LA RISPOSTA FEBBRILE
E’ IMPORTANTE MONITORARE E PROFILASSARE
GLI EFFETI COLLATERALI
PRESENTANO RISPOSTE VARIABILI ED
INDIVIDUALI
FARMACI OPPIOIDI:
i recettori
Recettore
µ1
µ2
κ
(in rosso gli effetti desiderati)
Effetti farmacologici
Analgesia sopraspinale
Dipendenza fisica
Depressione respiratoria
Inibizione della motilità intestinale
Bradicardia
Analgesia spinale
Sedazione
Miosi
Inibizione secrezione ADH
FARMACI OPPIOIDI:
i recettori
Recettore
Effetti farmacologici
δ
Analgesia
Euforia
Dipendenza fisica
σ
Effetti psicomimetici (disforia, allucinazioni)
Midriasi
FARMACI OPPIOIDI:
caratteristiche
In epoca neonatale i recettori µ2 sono
più rappresentati, prevalgono quindi gli
effetti collaterali
In epoca neonatale l’emivita degli
oppioidi è prolungata, la clearence
ridotta e ridotto è il legame proteico,
quindi una maggior quantità di farmaco
e per maggior tempo entra in contatto
con i recettori.
FARMACI OPPIOIDI:
caratteristiche
In epoca neonatale e pediatrica la
tolleranza e la dipendenza fisica si
instaurano precocemente (circa in 5
giorni)
La scelta del tipo di somministrazione
(os, sc, td, tm,PCA) è limitata anche dal
tipo di dosaggio della preparazione
farmaceutica
FARMACI OPPIOIDI DEBOLI:
CODEINA
* Somministrazione e dosaggio: os/er
0.5-1 mg/kg x 4-6/die
* Di scelta per il dolore medio-grave
* Potenza: 20% in meno della morfina,
ma basso rischio tossicologico
* In Italia preparazioni pediatriche in
associazione con paracetamolo (es:
Lonarid, Tachidol)
FARMACI OPPIOIDI DEBOLI:
TRAMADOLO
* Somministrazione e dosaggio: os/ev 1-2
mg/kg x 3-4/die
* Di scelta per il dolore medio-grave
* Azione: sia recettoriale che centrale inibendo
il reuptake della norepinefrina e della
serotonina.
* Effetti collaterali: minor depressione
respiratoria, maggior incidenza di convulsioni,
nausea, disforia
FARMACI OPPIOIDI FORTI:
MORFINA
* Somministrazione e dosaggio:
- Os 0,15-0,3 mg/kg x 4/die
- Im, sc, ev 0.05-0.1 mg/kg x 4-6/die
- Ev/PCA infusione continua 5-30 µg/kg/h
A LENTO RILASCIO
* Somministrazione e dosaggio:
- Os 0.6 mg/kg x3/die o 0.9 mg/kg x2/die
FARMACI OPPIOIDI FORTI:
MORFINA
* Di scelta per il dolore grave
* Diverse possibilità di somministrazione
* La latenza dell’analgesia è maggiore
dopo somministrazione per os, ma ha
un effetto di circa 4 ore, più prolungato
rispetto all’infusione parenterale
FARMACI OPPIOIDI FORTI:
PETIDINA E MEPERIDINA
Analgesico oppioide sintetico 10 volte
più potente della morfina, più spesso
associato a convulsioni come effetto
collaterale, abbassando la soglia di
eccitabilità del SNC.
Limitate a trattamenti molto brevi
FARMACI OPPIOIDI FORTI:
FENTANILI (fentanil, sulfentanil,
alfentanil)
* Somministrazione e dosaggio:
- Os 15-20 µg/kg
- Ev infusione continua 0.5-5 µg/kg/h
* Analgesici oppioidi di sintesi a rapida
insorgenza (circa 1 min.) e breve durata
d’azione (30-60 minuti)
* Più potenti della morfina con effetto di
elevazione della soglia a livello di talamo e
corteccia
* Elettivi per la gestione del dolore perioperatorio, per le procedure dolorose e
nell’emergenza.
FARMACI OPPIOIDI FORTI:
METADONE
* Somministrazione e dosaggio:
- Os 0.1 mg/kg x 2-3/die
* Di scelta in caso di intolleranza alla
morfina
* Emivita plasmatica lunga
* Utilizzo sempre più esteso nella
gestione del dolore cronico del bambino
e nello svezzamento da altri oppioidi
FARMACI OPPIOIDI:
RACCOMANDAZIONI
Gli oppioidi non hanno effetto tetto: la
dose corretta è quella che permette un
adeguato controllo del dolore con effetti
collaterali accettabili
E’ importante monitorare l’efficacia a
tempi brevi e riproporre
immediatamente la correzione
terapeutica
FARMACI OPPIOIDI:
RACCOMANDAZIONI
Scegliere dose e timing in base alle
condizioni cliniche e alle eventuali
disfunzioni d’organo
Controindicato l’uso concomitante di
oppiodi diversi, utile ricorrere ad un
altro oppioide o associare farmaci
analgesici non oppiodi o adiuvanti
FARMACI OPPIOIDI:
RACCOMANDAZIONI
Utile incrementare la dose serale
Attenzione alla dipendenza (utile una
sospensione graduale)
Attenzione alla tolleranza (utile
adeguare periodicamente il dosaggio)
Attenzione agli effetti collaterali:
prevenirli o trattarli immediatamente
FARMACI OPPIOIDI
ANTAGONISTI
NALOXONE (durata d’azione circa 45 min)
NALTREXONE(durata d’azione circa 24h)
Occupano il recettore senza
determinare alcuna trasmissione
A dosi molto basse in infusione continua
possono controllare gli effetti collaterali
degli oppioidi senza inficiarne l’efficacia
sul dolore
FARMACI ADIUVANTI
Sono farmaci con indicazioni primarie
diverse dall’analgesia
Producono analgesia da soli o in
combinazione con gli oppioidi oppure ne
contrastano gli effetti collaterali,
permettendo di usare i dosaggi più
efficaci.
FARMACI ADIUVANTI
INDICAZIONE
CLINICA
Dolore
neuropatico
Agitazione
Spasmo
muscolare
CLASSE DI
FARMACI
FARMACO PIU’
USATO
Antidepressivi
Amitriptilina
Anticonvulsivanti
Carbamazepina/
Idantoina/
Gabapentin
Neurolettici
Clorpromazina
Benzodiazepine
Lorazepam/
Diazepam
FARMACI ADIUVANTI
INDICAZIONE
CLINICA
Ansia
Nausea-Vomito
Aumento della
pressione
intracranica
CLASSE DI
FARMACI
Benzodiazepine
FARMACO PIU’
USATO
Lorazepam/
Diazepam
Antiistaminici
Antiistaminici
Idrossizina
Idrossizina
Neurolettici
Clorpromazina
Corticosteroidi
Corticosteroidi
Desametasone
Desametasone
Diuretici
Acetazolamide
ALTRI ANALGESICI
Anestetici locali:- EMLA
- Blocchi anestesiologici
In ambito ospedaliero-intensivistico:
- Ketamina
- Clonidina
CASI CLINICI
CASO CLINICO-1
Riccardo, 6 anni.
Ricovero in Pediatria per comparsa di petecchie
ed ematomi diffusi
All’ingresso viene posizionato un accesso
venoso con difficoltà e dopo vari tentativi.
Il bambino nei giorni successivi rifiuta i
prelievi di controllo anche da venflon ormai
già posizionato.
Diagnosi: Piastrinopenia autoimmune idiopatica
CASO CLINICO-1
Terapia: Ig ev con efficacia
Il follow up prevede ora controllo settimanale
dell’emocromo per un mese e poi mensile per
sei mesi.
Riccardo rifiuta energicamente tale
programma, nonostante promessa dei
genitori di un regalo settimanale!!
Parliamo (medico ed infermiera) a tu per tu con
Riccardo e gli consegniamo “la crema
magica” che non gli farà sentire mai più
dolore al prelievo….promesso!!
CASO CLINICO-1
La settimana successiva Riccardo viene a
controllo, terrorizzato dall’idea del
prelievo!
Gli chiediamo se ha messo la “crema
magica”, perché è molto importante per
non sentire male…….
Il prelievo viene eseguito tra le urla di
Riccardo, che però poi ammette di non
essersi accorto di nulla!!
CASO CLINICO-1
I controlli successivi vengono eseguiti
senza alcun problema grazie all’utilizzo
dell’EMLA………e Riccardo riceve
comunque un regalo dopo ogni
prelievo!!
CASO CLINICO 2
Davide, 4 anni
Giunge in pediatria con uno stato di grave
disidratazione e iposodiemia conseguente ad
una gastroenterite acuta:
calo ponderale 9%, Na 122, azotemia 30
mg/dl, agli esami urgenti eseguiti su prelievo
estemporaneo per difficoltà a reperire
accesso venoso “valido”.
CASO CLINICO 2
Diventa emergente garantire un accesso
venoso adeguato alla reidratazione e
alla correzione dell’iposodiemia.
Dopo vari tentativi infruttuosi, in seguito
ai quali il bambino risulta ulteriormente
abbattuto e sofferente, si richiede
l’intervento del Collega Anestesista
CASO CLINICO 2
Il bambino viene condotto in Sala
Operatoria e con leggera sedazione con
protossido di azoto l’Anestesista riesce a
reperire un accesso venoso adeguato
CASO CLINICO-3
Lucia, 7 anni.
Affetta da NF1, presenta un
neurosarcoma a partenza sacrale,
inoperabile, che ha ormai una crescita
tale che provoca occlusione intestinale,
oltre a dolore importante agli arti
inferiori, soprattutto riferito al ginocchio
destro.
Già in terapia a domicilio con ORAMORPH
10 gocce x os ogni 4 ore
CASO CLINICO-3
Nonostante la reticenza dei genitori e il
rifiuto di Lucia, la bambina viene ricoverata
per lo stato occlusivo che provoca vomito
con ipopotassiemia e impossibilità di
somministrare la terapia antalgica per os
All’ingresso Lucia è in uno stato di grave
cachessia, arrabbiata, invisitabile, rifiuta
qualsiasi colloquio e anche solo la presenza
del medico in stanza
CASO CLINICO-3
Dopo discussione del caso con i Colleghi
Chirurghi e poi con i genitori, viene
deciso l’intervento palliativo di
colonstomia, eseguito senza
complicanze
Lucia viene poi posta in terapia antalgica
con morfina in infusione continua, a
0,05 mg/kg/h, dose analoga alla terapia
per os già in corso
CASO CLINICO-3
Lucia non ha nessun disturbo addominale,
anzi, nella seconda giornata di post
operatorio chiede la pastasciutta e inizia
a rivolgere la parola ad alcuni medici
Ma il dolore alle ginocchia è sempre
importante e persistente e nonostante
la peristalsi addominale sia
praticamente assente, si aumenta
l’infusione di morfina a 0,06 mg/kg/h
CASO CLINICO-3
Nessun miglioramento del dolore alle
ginocchia, che sicuramente è di tipo
neuropatico, vista la sede della lesione
Viene quindi iniziata infusione e.v. di
novalgina e ketoprofene (più
gastroprotettore), a cui si associa
gabapentin 5 mg/kg/die per os, e
amitriptilina 0,5 mg/kg alla sera con
progressiva risposta clinica
CASO CLINICO-3
Ciò pemette di ridurre l’infusione di
morfina, fino a tornare alla dose per os
di Oramorph 10 gocce x 6/die, di
continuare il Neurontin e il Laroxyl per
os e di inviare Lucia a domicilio,
come da lei e dai genitori auspicato,
nonostante lo stato di terminalità.
I genitori a domicilio somministrano via
CVC nutrizione parenterale e
ketoprofene al bisogno.
COME TRATTARE IL DOLORE NEL
NEONATO-LATTANTE
Il neonato sente dolore, dato che possiede tutte le
componenti anatomiche e funzionali necessarie
per la percezione di stimoli dolorosi e data la
scarsa mielinizzazione delle fibre discendenti di
inibizione
Il neonato ha memoria delle esperienze dolorose
Il dolore procura danno alterando il flusso
cerebrale, con un aumentato rischio di emorragie
intraventricolari e di leucomalacia periventricolare
COME TRATTARE IL DOLORE
NEL NEONATO-LATTANTE
Le conseguenze a lungo termine nel
lattante possono essere i disturbi del
sonno, dell’alimentazione e del
carattere, fino al ritardo psicomotorio
Attualmente abbiamo la possibilità di un
trattamento non farmacologico oltre che
di una terapia farmacologica anche nel
neonato-lattante
TECNICHE NON FARMACOLOGICHE
Contatto fisico con il bambino:toccare,
accarezzare, cullare, ascoltare musica, evitare
stimoli ambientali negativi
Marsupioterapia
Allattamento al seno
Suzione non nutritiva
Saccarosio al 12% o 24% per os, 1-2 ml circa 2
minuti prima della manovra
(Principio della “saturazione sensoriale”)
TERAPIA FARMACOLOGICA
EMLA come anestetico locale, dalla 37a SG
Paracetamolo
Paracetamolo + codeina (Lonarid,
Tachidol)
Oppioidi (Fentanyl, Morfina)
Midazolam (al momento non
raccomandato nel neonato)
Importante: evitare ulteriori manovre
invasive per le successive 2 ore
BIBLIOGRAFIA
www.pediatrics.org
www.guideline.gov
www.thesufferingchild.net
www.fondazione-livia-benini.org