Spondilite anchilosante
Cos’è la Spondilite Anchilosante
La Spondilite anchilosante (SA) è una patologia reumatica, cronica e autoimmune che fa parte del gruppo delle
spondiloartriti sieronegative, un insieme di malattie infiammatorie che colpiscono le ossa, i muscoli e i legamenti della
colonna vertebrale. Il termine “sieronegative” sta a indicare l’assenza nel sangue dell’anticorpo chiamato “Fattore
reumatoide”, presente invece nell’Artrite Reumatoide.
Il nome della malattia deriva dal greco: “angkylos” significa ”ricurvo” e ”spondylous” significa ”colonna vertebrale”.
La SA è cinque volte più comune nell’uomo rispetto alle donne, infatti oltre 70% dei pazienti sono di sesso maschile e si
manifesta in genere in soggetti con età compresa tra i 20 e i 40 anni. E’ molto più frequente nei soggetti caucasici
(bianchi) ¬rispetto a quelli di colore.
Esistono tre forme di SA distinte in base al modo in cui inizia la malattia e ai sintomi.
La forma giovanile descrive l’insorgenza della malattia in soggetti con età inferiore ai 16 anni. Questa si manifesta
principalmente con monoartrite periferica ovvero un’infiammazione artrosica che colpisce le zone periferiche come le
gambe e i piedi, ma soltanto da un lato del corpo.
La forma tardiva insorge in soggetti con età avanzata e si manifesta con i caratteristici sintomi della SA associati allo
sviluppo di patologie infiammatorie dell’intestino.
La forma femminile è tra le forme con progressione dei sintomi più lenta, si manifesta con il coinvolgimento delle
articolazioni periferiche, della cervicale e pubalgia (dolore inguinale dovuto all’alterazione delle ossa pubiche).
Per diagnosticare la SA, a seguito della valutazione del reumatologo, si possono effettuare la risonanza magnetica
(RMN) e l’ecografia. Queste procedure sono in grado di dimostrare l'entità dell’ eventuale sviluppo di infiammazione del
midollo spinale e la presenza di anchilosi, quest’ultima viene visualizzata come una completa fusione della colonna
vertebrale.
Quali sono le cause
La causa della malattia non è ancora ben conosciuta. Si ritiene, però, che possa essere una malattia a trasmissione
genica in quanto si è scoperto che un gruppo di geni chiamati “HLA-B27”è presente nelle persone sane in percentuali
molto basse (circa 4%) mentre nei malati arriva fino a valori del 90%.
Questi geni sono coinvolti nella risposta immunitaria, quindi probabilmente causano un’alterazione nelle cellule del
sistema immunitario determinando una risposta autoimmune, cioè l’organismo attacca se stesso.
Studi recenti hanno messo in luce che oltre alla predisposizione genica è necessario venire in contatto con fattori
ambientali per far si che si verifichi un’alterazione nella risposta immunitaria, con conseguente produzione di sostanze
ad azione infiammatoria come il “Tumor Necrosis Factor (TNFα)” che comporta l’esordio della malattia.
Da qui si spiega l’efficacia dei farmaci anti TNF.
La SA non è una patologia a carattere ereditario, esiste però un maggiore rischio di sviluppare la malattia per gli individui
appartenenti alla stessa famiglia, infatti il rischio che ha un familiare di sviluppare la malattia è tre volte maggiore rispetto
ad individui che non hanno una storia familiare di spondilite.
Quali sono i sintomi
Tutto ha inizio e fine nella colonna vertebrale. I primi sintomi sono spesso misconosciuti o erroneamente diagnosticati
come lombalgia da discopatie. Le caratteristiche del dolore di schiena sono però completamente diverse dalle più
comuni lombalgie da discopatie. Queste ultime si manifestano soprattutto dopo sforzi o comunque con caratteristiche
meccaniche all’uso della colonna.
La spondilite procura dolore soprattutto a riposo e al mattino al risveglio, per via della rigidità articolare mattutina propria
di tutte le malattie infiammatorie articolari. Spesso i primi sintomi sono una sciatica “mozza”, cioè un dolore dietro al
gluteo che non si irradia lungo tutta la coscia e la gamba, ma che si ferma a metà coscia. Esso rivela il coinvolgimento
dell’articolazione sacro-iliaca e si presenta spesso in modo “basculante” (alternandosi cioè a volte sulla natica destra e a
volte a sinistra).
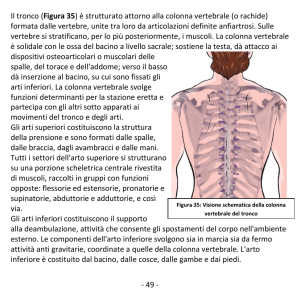
La colonna vertebrale è composta da 24 vertebre e 110 articolazioni. Le vertebre sono divise in tre sezioni principali.
La zona cervicale, o sezione del collo, è formata da 7 vertebre ed è la parte più mobile. Ognuna delle 12 vertebre
toraciche (porzione centrale della schiena) si articola lateralmente con una costola.
Infine la colonna lombare, o porzione inferiore della schiena, è composta da 5 vertebre. La porzione lombare si continua
con il sacro che si incastra nella pelvi (detto anche bacino) ed in questo modo la colonna vertebrale viene ad articolarsi
con le parti inferiori del corpo. Le articolazioni sacro-iliache congiungono la parte laterale del sacro al resto della pelvi.
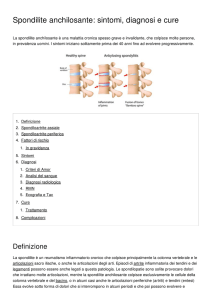
La SA di solito esordisce con un’infiammazione delle articolazioni sacro-iliache che causa dolore nella zona lombare e ai
glutei. Sebbene la SA colpisca inizialmente la colonna vertebrale, è comune il coinvolgimento di spalle, anche, ginocchia
e piedi. Poiché la SA è una malattia sistemica, altri organi, come gli occhi, e più raramente il cuore e i polmoni, possono
venire colpiti.
Nelle fasi iniziali della malattia si ha un’infiammazione a carico delle articolazioni sacro-iliache, quelle articolazioni che
collegano la colonna vertebrale al bacino, con conseguente dolore e rigidità nella porzione lombare della schiena e ai
glutei.
I sintomi di rigidità e dolore peggiorano durante la notte e nelle fasi di riposo mentre tendono a migliorare con l’esercizio.
Col passare del tempo, il dolore diventa continuo, persistente e si manifesta da entrambi i lati del corpo.
Si riduce la mobilità della colonna vertebrale con conseguente aumento della rigidità e nei casi più gravi anche
l'espansione del torace durante la respirazione. Questo accade perché la malattia ha determinato un aumento della
rigidità delle articolazioni costo-vertebrali, con conseguente sensazione di mancanza del respiro (dispnea).
Se la malattia progredisce, il paziente va incontro a una rigidità completa della colonna vertebrale, scomparsa della
lordosi lombare (la normale curvatura della porzione inferiore della schiena, verso l’interno), aumento della cifosi
(incurvamento della porzione superiore della schiena, verso l’esterno) della colonna vertebrale, atrofia dei glutei,
irrigidimento completo del collo, infiammazione dei tendini e dei legamenti.
Nei casi lievi, si possono avere minimi cambiamenti strutturali, mentre nei casi gravi, la colonna vertebrale all’esame
radiografico, viene visualizzata come un unico blocco rigido denominato “canna di bambù”. Inoltre, in alcuni pazienti, si
può sviluppare un’infiammazione delle articolazioni delle anche, delle spalle, del tendine di Achille e delle articolazioni
della pianta del piede.
L'atrofia delle articolazioni sacroiliache può causare anomalie nello svolgimento del parto per cui le donne in gravidanza
potrebbero avere bisogno del taglio cesareo. Trattandosi di una malattia sistemica ci può essere l’interessamento di altri
apparati dell’organismo.
Apparato visivo
A livello oculare si possono sviluppare diverse complicazioni tra cui: l’uveite acuta anteriore, l’irite acuta o l’iridociclite.
Queste patologie secondarie di solito colpiscono prima un occhio e poi l’altro e si manifestano con arrossamento, dolore
e fotosensibilità (fastidio alla luce).
Apparato cardiovascolare
In casi rari, si può avere un rischio maggiore di sviluppare le malattie cardiovascolari (disturbi che influenzano il cuore e il
flusso di sangue), tra queste ad esempio alcuni soggetti hanno riportato un’ictus, una trombosi venosa profonda.
Quest’ultima condizione determina l’aumento della formazione di coaguli di sangue a livello delle gambe. Altra patologia
secondaria a livello cardiovascolare può essere l’insufficienza aortica caratterizzata da una condizione che determina
un’alterazione della valvola aortica cardiaca che non è più in grado di chiudersi completamente. Infine si può avere una
riduzione della conduzione elettrica del cuore con alterazione del ritmo cardiaco (aritmia).
Apparato gastrointestinale
A livello intestinale, nel 60% dei casi si sviluppa una rettocolite ulcerosa, un’infiammazione dell’intestino con formazione
di ulcere uniformi e continue, polipi non tumorali, sangue e pus nelle feci e diarrea. Ci sono dei casi in cui si può
sviluppare il morbo di Crohn, una malattia infiammatoria cronica dell’intestino che nei casi più gravi può coinvolgere
anche lo stomaco e la vescica. E’ caratterizzata dalla presenza di ulcere alternate a zone sane, localizzate inizialmente a
livello della parete intestinale e si estendono a quella dello stomaco e della vescica qualora vengano interessate anche
queste zone, diarrea, incontinenza e disidratazione.
Come si cura
Terapia farmacologica
• FANS (farmaci antinfiammatori non steroidei)
L’Indometacina, il Diclofenac, il Naprossene, il Piroxicam e più recentemente gli inibitori della Cox-2, quali Etoricoxib e
Celecoxib sono tra i farmaci più utilizzati. Spesso è necessario un trattamento a lungo termine e ad alte dosi per
ottenere un effetto soddisfacente nel controllo della malattia. Questo può determinare l’insorgenza dei principali effetti
collaterali di questi farmaci quali: l’irritazione della mucosa gastrica con bruciore di stomaco, gastrite, ulcera e possibile
sanguinamento gastrico e duodenale.
• Corticosteroidi
Sono farmaci più attivi dei FANS nel controllo di queste malattie, ma il loro utilizzo è limitato dallo sviluppo di effetti
collaterali correlati al lungo tempo del trattamento, quali osteoporosi e diabete.
• Farmaci Anti-Reumatici (DMARDs)
Impiegati nelle forme più gravi e maggiormente efficaci nelle forme che coinvolgono le articolazioni periferiche. In
particolare la Sulfasalazina. Tra gli effetti collaterali che si possono manifestare abbiamo: mal di testa, gonfiore
addominale, nausea, ulcere orali ed infertilità reversibile nell’uomo.
• Un’altro farmaco utilizzato è il Metotrexate, molto attivo nel trattamento delle artriti, ha come effetti collaterali ulcere
orali, nausea. E’ assolutamente controindicato in gravidanza.
• Anticorpi Monoclonali
Farmaci biotecnologici di ultima generazione come l’Infliximab, l’Etanercept e Adalimumab, sono inibitori del TNFα, in
grado di determinare un miglioramento dei sintomi clinici e contrastare i danni provocati dalla cronicità
dell’infiammazione.
Trattamenti non farmacologici
• Fisioterapia
L’esercizio fisico costante e quotidiano è fondamentale per mantenere una postura corretta e l’elasticità delle
articolazioni. La pratica di sport aerobici come il nuoto facilitano il movimento della colonna vertebrale senza aumentare
lo stimolo dolorifico. Le tecniche alternative come la Tecnica di Alexander ed il Feldenkrais Training si basano
sull’esecuzione di esercizi dolci al fine di incrementare l’elasticità e la forza muscolare. Infine, tecniche antiche come il
Tai-Chi possono contribuire ad aumentare l’elasticità ed il rilassamento.
• Intervento Chirurgico
Si può ricorrere all’intervento chirurgico esclusivamente quando alla SA è associata un’artrite severa che causa gravi
danni a carico delle ginocchia e dell’anca, in quanto l’introduzione della protesi può essere risolutiva per quel che
riguarda il dolore e la funzionalità. Sarebbe possibile anche una chirurgia della colonna vertebrale in caso di grave cifosi,
ma questa rappresenta una procedura molto rischiosa per le possibili complicanze a carico del midollo spinale con
conseguente paralisi degli arti.
Le malattie reumatiche