LEZIONE FISIOPATOLOGIA 14/10/2013
Dr. F. Famà
FISIOPATOLOGIA DELLE MALATTIE DELLO STOMACO
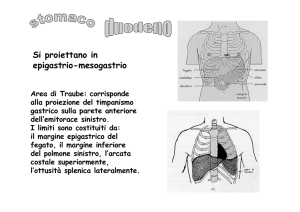
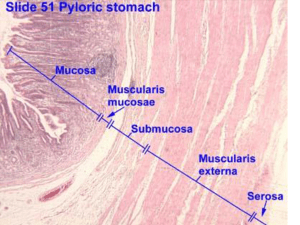
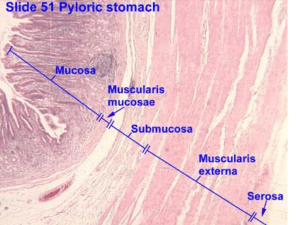
Un rapido cenno di anatomia: ricordate com’è la struttura del gastrio, con una sierosa dall’esterno all’
interno muscolare, una sottomucosa, muscularis-mucosae e una mucosa che distingue vari tipi di cellule
produttrici di acido cloridrico, di mucosaccaridi e di proenzimi pepsinogeni e di gastrina. Vi sono varie
cellule mucose, cioè le parietali, le principali, quelle antrali e quelle endocrine enterocromaffini. Qui
distinguiamo, come già sapete,chiaramente, un cardias, un fondo, un corpo,un antro e un piloro. La regione
cardiale e fundica, quindi, è prevalentemente ricca di ghiandole cardiali e fundiche a prevalente secrezione
mucosa, la regione del corpo invece è ricca di ghiandole oxintiche e quindi a prevalente secrezione di HCl e
pepsinogeno 1° e 2° e quella antro-pilorica ricca di ghiandole piloriche a prevalente secrezione mucosa,
frammista alle cellule G secernenti gastrina, di cui vedremo il meccanismo. Rapidamente, la parte arteriosa:
l’arteria gastrica sn e l’arteria gastrica dx, la gastroduodenale e gastroepiploica sn e i vasi gastrici brevi; il
drenaggio venoso, più o meno parallelo a quello arterioso, il drenaggio linfatico dei linfonodi perigastrici ed
extragastrici, principalmente i perigastrici della piccola e grande curvatura, i cardiali e i pilorici.
L’innervazione è sia parasimpatica, mediante il nervo vago, il X paio, e simpatica, mediante il plesso celiaco.
Questi sono cenni soltanto di richiamo. Passiamo all’argomento che interessa maggiormente: la
fisiopatologia della secrezione acido-peptica. È secreto un succo gastrico di quantità variabile tra 500 e
3000 ml al giorno, ricco di muco, d’acqua, di elettroliti, principalmente idrogenioni e ioni di cloro,
pepsinogeno 1° e 2° e fattore intrinseco. Ha una funzione di barriera acida-gastrica e della digestione,
chiaramente. La secrezione dell’ HCl è regolata dal controllo nervoso del vago e anche ormonale della
gastrina, secreta dalle cellule G, come dicevamo in precedenza. In maniera particolare abbiamo l’istamina
che stimola la secrezione acida, mediante recettori H2, l’ipoglicemia, l’uso di alcool, la caffeina stimola la
secrezione acida anch’essa; il Gastric inhibitory Peptide (GIP) ne inibisce la secrezione e i grassi e i
carboidrati ne inibiscono la secrezione acida. Quindi distinguiamo una fase cefalica, in cui le fibre vagali,
eccitate da stimolazioni visive olfattive o ideative, stimolano le cellule parietali e principali alla secrezione
acido-peptidica, appunto. La fase gastrica: l’ingresso del bolo alimentare nello stomaco stimola la
secrezione di acido cloridrico. La fase intestinale è un meccanismo analogo alla fase gastrica, ma
d’importanza minore. L’inibizione della secrezione comprende anch’essa tre fasi: la fase cerebrale,quella
antrale, in cui la diminuzione del pH nell’antro determina l’inibizione della liberazione di gastrina dell’antro
gastrico, e la fase intestinale, in cui la distensione dell’intestino tenue, determinata dagli alimenti, evoca un
riflesso inibitorio. Sempre un rapido riepilogo della secrezione ormonale e fisiologico (?): le parti
evidenziate sono quelle che interessano maggiormente lo stomaco, la gastrina della mucosa antrale e
duodenale stimola la secrezione di acido cloridrico e aumenta la motilità antrale. La secretina in maniera
particolare è secreta dalle cellule endocrine-duodenali e inibisce la secrezione acida-gastrica. La
colecistochinina-pancreozimina inibisce lo svuotamento gastrico. Il GIP, come abbiamo detto poc’anzi, il
Gastric inhibitory Peptide, è secreto dalla mucosa intestinale, duodenale-digiunale, ne inibisce la motilità e
la secrezione acida-gastrica. Sarò un po’ più rapido: la bombesina, meno importante, stimola l’increzione
gastrinica, è secreta dalla mucosa gastrica e duodenale; La somastotina, che è importante, stimola la
secrezione acida-gastrica, anche la motilità. Gli altri sono meno rilevanti. Quindi il fondo e il corpo, la
porzione più prossimale dello stomaco ha una funzione più di reservoir, di serbatoio, quindi con pareti
gastriche che sono distensibili, quindi la plasticità, con contrazioni toniche prolungate ma di frequenza
ridotta; mentre l’antro-piloro e il corpo, che è la porzione più caudale, svolge principalmente la funzione di
rimescolamento e propulsione del chimo gastrico, con contrazioni di rimescolamento, onde peristaltiche,
che percorrono le viscere ogni 10-20 secondi in direzione dell’antro ed aumentano d’ampiezza verso il
piloro. Per quanto riguarda la fisiopatologia della digestione, nello stomaco, quindi, si esplica una fase
importante della digestione, operata dal succo gastrico. I pepsinogeni sono secreti come proenzimi, quindi
sono inattivi al momento della loro secrezione, ma nell’ambiente acido-gastrico si trasformano in pepsine e
si occupano quindi dell’azione proteolitica nei confronti delle proteine, dando luogo a peptidi più semplici: i
peptoni. La gelatinasi determina la liquefazione della gelatina ,chiaramente. La lipasi gastrica ha un’attività
lipolitica, quindi sui grassi, chiaramente di modesta entità rispetto a quella pancreatica,non c’è paragone.
Passiamo all’aspetto patologico, la patologia infiammatoria: le GASTRITI. Per gastrite s’intende una flogosi
della mucosa gastrica. I fattori fisiologici possono essere esogeni, quindi di abitudini alimentari, quali il
fumo, l’alcool, il caffè, l’abbiamo detto precedentemente. Fattori psico-sociali, stress, in modo particolare
l’ambiente lavorativo, negli ultimi tempi in maniera particolare. L’abuso di farmaci, di FANS, o di
corticosteroidi, oppure l’infezione da parte di un batterio: l’Helicobacter Pylori, che predispone alla gastrite
acuta, ma può anche condurre alla gastrite cronica. Il meccanismo quindi consiste in un’alterazione da
barriera mucosa con una retropenetrazione del succo gastrico, quindi un aumento di velocità di
desquamazione delle cellule, superiore al tempo di rigenerazione, perché ricordiamo che un tempo del
turnover delle cellule è di 3-4 giorni, delle cellule gastriche. Dal punto di vista anatomopatologico, possiamo
distinguere una gastrite semplice, ovvero una irritazione edematosa, quindi con un po’ di ritenzione liquida
associata; una gastrite emorragica, con una flogosi con coinvolgimento della lamina propria, quindi perdita
dell’epitelio e sanguinamento frequente. Una gastrite erosiva, con presenza di erosioni sanguinanti della
mucosa gastrica, limitati in genere alla lamina propria, però possono anche approfondirsi oltre la muscularis
mucosae e si configurano delle vere e proprie ulcere acute, in questo caso. Alcuni esempi di gastriti acute,
quindi, l’erosione emorragica da disordine alimentare per esempio, da disvitaminosi, da allergopatie, da
caustici, nel tentare suicidi con la candeggina, l’ipoclorito di cloro [forse voleva dire ipoclorito di sodio], da
ustioni oppure flemmonosa da agenti piogeni. Quelle croniche: la cronica aspecifica e quella alcalina dovuta
ad un pH troppo elevato, l’iperplastiche, quelle connesse alla tubercolosi, alla sifilide, alla .. (micosi ?), in
maniera particolare actinomiceti, quelle eosinofili, oppure quelle autoimmuni la sarcoidosica ,la linite
plastica, o sempre autoimmune ma su base infiammatoria, la crohniana quindi la malattia di Crohn, o nel
caso dei diuretici, delle persone affette da insufficienza renale cronica in sé terminale, o infine da corpi
estranei. Quindi la definizione di ulcera peptica si può riassumere in una soluzione di continuo di vecchia
data, torbido, che però non tende alla guarigione. In genere interessa la mucosa esposta all’azione del
secreto acido con tendenza ad andare in profondità, superando la muscularis mucosae sino alla tonaca
muscolare o addirittura negli strati sottostanti, fino alla perforazione (??). La localizzazione più frequente
dell’ulcera è gastro-duodenale, ma può anche manifestarsi a livello esofageo o a livello digiunale,
prossimale o distale rispettivamente. Le abitudini di vita, come abbiamo detto poc’anzi, influiscono, quindi
fumo, alcool,caffè e stress, i farmaci, li ripetiamo, FANS e corticosteroidi. Le patologie preesistenti quindi la
gastrite cronica da infezioni da Helicobacter Pylori o reflusso duodeno-gastrico. Altri fattori sono la
diminuzione dei fattori citoprotettivi, le disvitaminosi, che dicevo prima: la vitamina B1 – B2, folati e zinco e
la sindrome di Zollinger-Ellison, in cui c’è un’aumentata secrezione gastrinica. Più rara è la sindrome di
Cushing, in cui c’è un aumento dell’ACTH ipofisario, lo vedrete meglio in endocrinologia probabilmente
questo. Quindi il target dell’ulcera peptica, in genere in soggetti di sesso maschile con rapporto 3 a 1
rispetto alle donne,età 50-60,più o meno ammontano al 2% della popolazione. L’ulcera duodenale, anche in
questo caso, rapporto 3 a 1, sempre in sfavore dei maschi, target di età un po’ inferiore, 40-50 anni, molto
più frequente rispetto all’ulcera peptica-gastrica. Quindi si manifesta, in pratica, per la formazione
dell’ulcera peptica, un disequilibrio tra fattori aggressivi e difensivi. Fattori aggressivi, che si possono
riassumere in: acido cloridrico, enzimi proteolitici e fondo gastro lesive ed infezioni da Helicobacter Pylori.
Difensivi per la mucosa si possono riassumere in: strato di muco bicarbonati, flusso ematico intramucoso e
turnover cellulare di 3-4 giorni, come abbiamo detto precedentemente. Quindi, quando si altera uno di
questi fattori, si crea un disequilibrio, quindi, di conseguenza, c’è una esposizione maggiore alla formazione
di un’ulcera. Quindi la prima linea di difesa della mucosa gastro-duodenale contro l’acido è la secrezione
chiaramente del muco e dei bicarbonati. Il gel mucoso è uno strato protettivo, ricco di bicarbonati,
stabilizza il pH tra il lume e le cellule epiteliali. Il gel mucoso in prossimità delle cellule epiteliali è prossimo
alla neutralità, ovvero prossimo al 7, inibisce che gli idrogenioni refluiscano, si diffondano nel sistema
sanguigno e persino verso la superficie mucosa, minimizza gli insulti meccanici e chimico-fisici sulla mucosa
gastro-duodenale. E’ importantissimo lo strato di muco come fattore protettivo. Nei pazienti con ulcera
peptica, il gel mucoso è in corrispondenza dell’ulcera quindi è eterogeneo strutturalmente quindi debole. In
maniera particolare, l’Helicobacter Pylori ha un ruolo spesso fondamentale nel destrutturare questo strato
mucoso bicarbonato, quindi nel ridurre le normali difese della mucosa, perché questo batterio si indova
proprio all’interno dello strato di muco e, producendo delle ureasi, può destrutturarlo e limitarne
l’efficacia, appunto, in base all’abbondanza di secrezione d’ureasi, che viene ricercata chiaramente nelle
biopsie e nel test sierologico, per vedere se il paziente è Hb positivo o no. Il secondo fattore [è la] a difesa
intrinseca da parte delle cellule epiteliali e in particolare della membrana apicale delle cellule e delle
giunzioni tra le cellule, le paracellulari. Il terzo fattore è il flusso di sangue, che è molto ricco, della mucosa e
quindi il sangue controlla la retrodiffusione di idrogenioni attraverso l’epitelio, mediante un sistema
tampone del sangue circolante. Il mantenimento di un flusso ematico adeguato e un aspetto d’integrità
della parete mucosa è la difesa gastro-duodenale oltre che nella riparazione delle micro e macrolesioni
ulcerative. Quindi è di fondamentale importanza che ci sia. Non abbiamo detto in precedenza che l’ulcera
peptica è una sostanza tondeggiante o ovalare che non tende alla guarigione spontanea, quindi è torbida, a
margini in genere netti. Generalmente è singola, talora può essere anche presente sia nella faccia anteriore
che nella faccia posteriore del viscere, quindi si chiamano ulcere combinanti e l’esempio è questa. Allora
quando le ulcere combacianti tendono a confluire con la mucosa gastrica, si ha l’ulcera a farfalla. Mentre
quella callosa è quella un po’ più di vecchia data, con un bordo che è un po’ più rilevato e fibrotico di
conseguenza, appunto, fibrosa. Si localizza prevalentemente a livello della piccola curvatura, della zona
antrale o prepilorica e della prima porzione duodenale e della faccia anteriore del viscere globalmente.
Questi sono alcuni esempi della piccola curvatura, quella duodenale. La mucosa è erosa, comprensiva della
muscolaris mucosae sino alla muscolare. Dal punto di vista clinico, si differenziano per un differente timing
del dolore. Il dolore epigastrico postprandiale precoce, in 3-30 minuti fino ad un’ora e mezza, è tipico
dell’ulcera gastrica, è un dolore urente, che viene descritto come un bruciore crampiforme, localizzato
lungo la linea xifo-ombelicale. L’assunzione dei cibi peggiora i sintomi, quindi in genere i pazienti vanno
incontro ad un calo ponderale. Poi si verifica un’anemia sideropenia, per vari sanguinamenti subclinici e la
nausea e il vomito se c’è anche una stenosi cicatrizzata a seguito di ripetuti eventi infiammatori. L’ulcera
duodenale invece è un dolore post-prandiale tardivo, superiore ai 90 minuti dal pasto quindi un dolore più
sordo, crampiforme e costrittivo, un dolore da fame, localizzato in sede (??) [epigastrica] e con irradiazione
all’ipocondrio di destra. L’assunzione di cibo, come sapete, migliora i sintomi. In questo caso l’anemia
sideropenica, la nausea e il vomito, spasmo riflesso del piloro. E’ frequente l’insorgenza della dolenzia nelle
ore notturne. E’ tipica la recrudescenza stagionale in primavera e autunno. I pazienti affetti dalla malattia
ulcerosa non hanno generalmente una sofferenza continua, ma presentano la stessa patologia a cicli,
possono essere di giorni, o possono seguire appunto i periodi equinoziali, primavera e autunno. Quindi
l’esame obiettivo è abbastanza (?), durante i periodi di accentuazione del dolore è possibile trovare la
sintomatologia dolorosa, quindi localizzare il sintomo dolore. La localizzazione precisa di questi punti sulla
parete addominale varia a seconda della topografia della lesione. Sono due immagini endoscopiche di
un’ulcera peptica di forma ovoidale inferiore ai 2 cm con i margini netti, una convergenza delle pliche
mucose e un vallo rilevato, soffice ed elastico, quindi non con la componente fibrotica, di cui avevamo
parlato precedentemente. Si differenzia da un’ulcera carcinomatosa, con una forma irregolare, maggior
dimensione, irregolarità delle pliche mucose, che non convergono tutte in maniera concentrica, e un vallo
rigido e ad elastico, quindi questo deve far pensare a qualcosa di peggio. Anche la DIAGNOSTICA, che in
passato si faceva,si può fare tutt’oggi, qualora non si hanno altri strumenti, come la tac, a disposizione, l’RX
con astrografi, per vedere appunto dei segni diretti per il flusso radiologico, che vediamo in questo caso,
dove il mezzo di contrasto va all’interno dell’ulcera e si manifesta in questo modo, radiologicamente; o
fenomeni discinetici sono segni indiretti della presenza di una regione infiammatoria. Si può anche ricercare
il sangue occulto nelle feci, per valutare questa (?) dovuta ai sanguinamenti ripetuti, o la ricerca
dell’Helicobacter Pylori, mediante test sierologici o endoscopici, o con l’endoscopia, più recentemente. La
TERAPIA principalmente è medica: H2 antagonisti, (??)della pompa protonica [forse si riferiva al PPHI], o
citoprotettivi o antibiotici nei casi dell’eradicazione dell’infezione da Helicobacter Pylori. La terapia
chirurgica ormai è molto rara, è riservata più che altro alle complicanze o alle forme non responder. Le
principali COMPLICANZE dell’ulcera peptica sono rappresentate dall’ emorragia massiva, dalla
fistolizzazione, dalla perforazione, dalla stenosi, dall’ostruzione e, molto raramente, dalla cancerizzazione.
L’emorragia è una complicanza frequente. La causa dell’emorragia è da attribuire ad un progressivo
approfondirsi dell’ulcera nello spessore della parete gastrica o duodenale e il sangue può essere emesso sia
con il vomito, quindi con ematemesi, e poi il sangue è rosso vivo quando non è digerito completamente o
vomito caffeano quando è parzialmente digerito; oppure con le feci, sottoforma di sangue digerito, perché
il gruppo eme dell’emoglobina viene convertito in ematina, viene ossidato in ematina, quindi le feci
assumono un colore simile alla pece, quindi nero piceo, quindi lo manifesta con queste feci maleodoranti,
che devono far pensare ad un sanguinamento alto, gastro-duodenale appunto. Questo qua è l’esempio che
vi dicevo prima, l’ ematemesi, l’ulcera gastrica sanguinante, oppure il sangue si raccoglie nello stomaco,
viene digerito e poi viene eliminato con le feci. Altre complicanze: la stenosi medio gastrica, dovuta a
ripetuti eventi infiammatori e poi fibrotici, e poi l’ altro esito può essere la gastro(?) [forse gastrectasia?]
dovuta a fenomeni fibrotici importanti del bulbo duodenale e conseguente ristagno del materiale gastrico
all’interno del(??). L’altra complicanza è la fistolizzazione, una caratteristica particolare dell’ulcera è quella
di essere una patologia penetrante, quindi è capace di approfondirsi negli strati sottostanti la mucosa,
inducendo la formazione di aderenze tra i visceri contigui. In genere può approfondirsi in alcuni organi
come il pancreas, il legamento gastroepatico, la colecisti o, più raramente, il lobo sinistro epatico. La
perforazione è una grave complicanza, in cui l’ulcera si apre in cavità peritoneale, determinando quindi una
soluzione di continuo, che interessa la parete gastrica-duodenale e il suo spessore. In questo caso si
instaura una peritonite, che inizialmente è di ordine chimico, perché l’ HCl rappresenta un insulto di tipo
chimico della mucosa peritoneale, successivamente diventa peptico, perché dopo 24-48 ore si instaurano
delle sovrainfezioni batteriche. La perforazione avviene maggiormente a livello della piccola curvatura,
appunto perché le ulcere sono più frequenti a livello della piccola curvatura o della parete duodenale, che è
un po’ meno spessa. Si può verificare una perforazione coperta dall’epiploon, cioè praticamente il grande
epiploon va a tamponare, per evitare delle lesioni ulteriori, quest’ulcera. Questa qua si chiama ulcera
tamponata, che può, per fenomeni fibrotici, restare tamponata o può anche (?) in un secondo momento.
Poi c’è l’ esempio della trasformazione carcinomatosa, che è molto rara. Questo è un esempio di
perforazione: la presenza di falce aerea, appunto, diaframmatica, che in questo caso è evidenza di una
perforazione di un viscere (parete ulcerosa prevalentemente gastrica). Quindi le altre complicanze sono la
stenosi e l’ostruzione: la stenosi rappresenta spesso l’esito della guarigione cicatriziale della malattia
ulcerosa e può evolvere verso l’ostruzione, quando è particolarmente serrata. La sintomatologia è
rappresentata da un dolore gravativo epigastrico con frequenti (?) [episodi?] di vomito alimentare, anche a
breve distanza l’uno dall’altro. All’esame obiettivo si rileva una gastrectasia con rumori liquidi all’interno.
Infine la cancerizzazione: l’ulcera peptica del duodeno non cancerizza praticamente mai. La maggior parte
delle lesioni sono già nei cancri ab initio, cioè già all’inizio, sono rare le trasformazioni a furia di avere
flogosi ripetute croniche. Comunque, l’ 1,5-2 % delle ulcere peptiche possono, a seguito di episodi cronici,
cancerizzare. Questo è un esempio di ulcera gastrica della piccola curvatura, che tende alla cancerizzazione.
E una rapida patologia neoplastica, il discorso della classificazione di Bormann, in cui classifica (?) [tra le
malattie neoplastiche?] il polipoide vegetante, ulcerato ed infiltrante o più diffusamente infiltrante. Perché
le lesioni precancerose sono rappresentate dalla displasia, mentre le condizioni precancerose sono la
gastrite cronica atrofica, i processi cronici prolungati, la metaplasia intestinale, l’infezione da Helicobacter
Pylori, l’ulcera peptica anche in piccola parte, i polipi con componente ghiandolare adenomatosa, il
moncone gastrico dei (?) e la malattia di Menetrier. Questi, molto più rapidi, sono: il linfoma gastrico, i
tumori mesenchimali, i tumori epiteliali benigni. Avete dubbi ragazzi? Qualche domanda? Andrea Turano:
possiamo avere le slide? ( xD) Prof: è troppo facile così! Il professore Cucinotta addirittura fa i lucidi, per
non dare neanche le slide, quindi posso stamparvele se volete, se volete passare dalla mia stanza posso
anche darvele stampate.
Quindi il cardine di tutta la lezione in pratica è questo: dovete conoscere, perché questa è fisiopatologia,
non è né gastroenterologia, né chirurgia né nulla. Quindi la melena ecc le incontrerete in altre patologie, le
emorragie digestive sicuramente [?? si mangia tutte le parole!!]. Qua è un discorso fisiopatologico: come si
viene a instaurare un’ulcera peptica, c’è un disequilibrio tra fattori aggressivi e [????? Forse avrà detto
‘difensivi’] già se mi dite così io mi riprendo agli esami. Fattori aggressivi della mucosa sono: l’HCl, la
pepsina, che vengono secreti come precursori e poi vengono attivati dal pH acido, (?)[fattori?] gastrolesivi,
quindi anche i farmaci e le infezioni da Helicobacter Pylori; le abitudini di vita, lo stress, il fumo, l’alcol e
fattori difensivi: lo strato di muco e bicarbonati, il flusso ematico intramucoso, che rimuove rapidamente gli
idrogenioni col sistema tampone ematico e il rapido turnover cellulare che è di quanti giorni? 3-4 giorni.
Quindi questo è il cardine e ricordandovi questo già in fisiopatologia questo qua è il discorso, poi, se siete
particolarmente loquaci e raccontate meglio il discorso che l’Helicobacter Pylori si indova nello strato di
mucobicarbonati, che tende a ristabilizzarlo, a ristrutturarlo per la secrezione di ureasi è ancora meglio. Ne
parlate rapidamente e poi dei segni sulla clinica, come si differenzia il dolore dell’ulcera gastrica da quella
duodenale, dove si localizzano prevalentemente e quali sono le complicanze principali, vi ricordo la
perforazione, l’emorragia ecc. Va bene, vi lascio andare un po’ prima,così siete più contenti!
Arianna Mancini