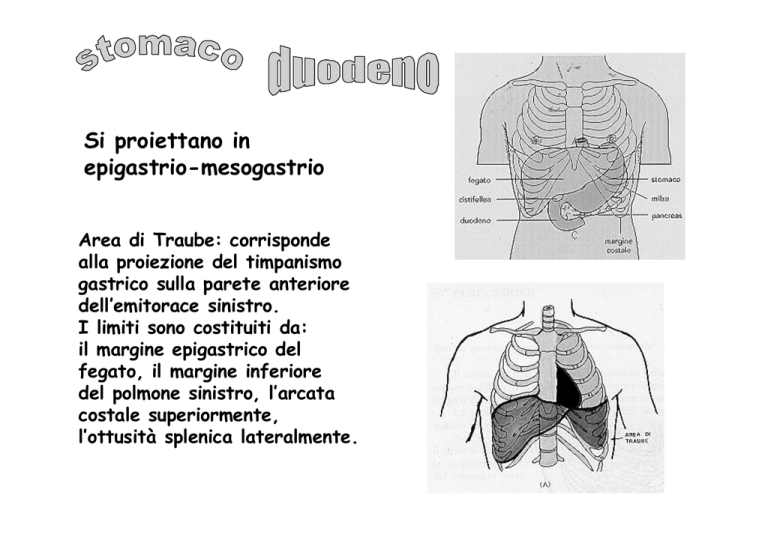
Si proiettano in
epigastrio-mesogastrio
Area di Traube: corrisponde
alla proiezione del timpanismo
gastrico sulla parete anteriore
dell’emitorace sinistro.
I limiti sono costituiti da:
il margine epigastrico del
fegato, il margine inferiore
del polmone sinistro, l’arcata
costale superiormente,
l’ottusità splenica lateralmente.
Topograficamente sulla
superficie anteriore del
torace l’area di Traube
si estende tra:
la VI cartilagine costale
la IX cartilagine costale
la regione della punta del cuore
la linea ascellare lateralmente
Il timpanismo dell’area di Traube
si riduce o scompare:
nella splenomegalia
nel versamento pleurico sinistro
nella cardiomegalia
nel versamento pericradico
Le cellule parietali secernono
acido cloridrico:
ogni H+ secreto
è accompagnato da uno
ione Cl-.
Per ogni H+ secreto uno ione
HCO3- è rilasciato
nella circolazione venosa.
Il bicarbonato viene rilasciato
dall’acido carbonico generato
dalla CO2 ed acqua ad opera
dell’anidrasi carbonica.
La secrezione d H+ avviene
mediante l’utilizzo di una
pompa protonica
(ATPasi dipendente)
che scambia H+ con K+
La secrezione acida è
stimolata dalla
gastrina e dalle fibre
vagali attraverso i
recettori
colinergici muscarinici.
La secrezione di gastrina
è inibita dalla
somatostatina ed è
attivata dalla presenza
nello stomaco delle
proteine ingerite.
La stimolazione vagale
contribuisce al
rilascio di gastrina.
L’istamina viene liberata
dalle mast-cells e dalle
cellule enterocromaffini
(cellule spesso in contatto
con le cellule parietali)
dopo stimolo gastrinico
sulle cellule enterocromaffini.
Le cellule parietali possiedono
recettori per la gastrina e per
l’istamina oltre che recettori
colinergici.
Le cellule principali secernono
pepsinogeno che viene
attivato a pepsina da parte
dell’acido cloridrico.
Il muco è costituito da
una proteina polimerica,
da PGE1 e da bicarbonati.
Lo scopo è quello di creare
una barriera impermeabile
alla pepsina.
Lo spessore del muco
è incrementato
dalla PGE1 e diminuito
dai FANS (anti-infiammatori
non steroidei ed aspirina
che inibiscono la
sintesi di PGE1).
La bile e l’etanolo possono
interrompere la barriera
mucosa permettendo
la retro-diffusione degli H+.
Gastriti
gastrite acuta erosiva
responsabili: FANS, aspirina
ed alcool.
erosioni
Clinica: il sanguinamento può
variare grandemente (dalla
presenza del solo sangue occulto
nelle feci ad importanti
emorragie gastriche
(ematemesi e melena) che
possono indurre
uno shock emorragico
(tachicardia, ipotensione,
pallore, sudorazione algida).
Sono presenti emorragie sottomucose spesso confluenti (petecchie
od ecchimosi) ben visibili con l’endoscopia.
Il dolore è generalmente assente, possono essere presenti, nausea e
vomito
GASTRITE CRONICHE
(caratterizzate alla fine da acloridria)
Gastrite cronica di tipo A:
dovuta ad autoanticorpi nei
confronti delle cellule parietali.
Vi può essere un’atrofia
della mucosa, scomparsa delle
cellule parietali.
Il fattore intrinseco è ridotto
(viene prodotto dalle cellule
parietali) e quindi in almeno
3 anni può instaurarsi un’anemia
perniciosa (elevato MCV) dovuta alla carenza di assorbimento di
vit B 12 (che normalmente deve complessarsi con il FI per essere
assorbita) a livello dell’ileo.
Gastrite cronica di tipo B
Dovuta all’azione lesiva dell’Helicobacter Pylori,
dell’alccol e dell’abuso di aspirina e FANS
L’HP è un batterio Gram-,
spiraliforme, che
colonizza soprattutto
la mucosa dell’antro.
E’ disposto tra le cellule
epiteliali ed il muco.
Viene protetto dall’HCl da
un’atmosfera di ammoniaca
in quanto produce
ureasi che agisce nei
confronti del’urea gastrica.
Urea
NH3
H 2O
2CO2
Induce la desquamazione
delle cellule epiteliali.
Determina una flogosi
cronica costituita
da infiltrazione
di granulociti neutrofili
(produzione dell’anione
superossido), linfociti e
monociti.
Induce aumento della
secrezione di Gastrina ed è
implicato nella patogenesi
dell’ulcera duodenale
e gastrica.
Glicoproteine
del muco
Reclutamento di monociti
lipopolissaccaride
Reclutamento
di neutrofili
Clinica (o l’anamnesi)
Le gastriti croniche sono caratterizzate
da disturbi dispeptici:
dolore sordo, spesso urente, epigastrico,
spesso continuo, che si esacerba dopo
un pasto abbondante, sensazione di bocca
amara, flatulenza, distensione addominale
post-prandiale.
L’anemia è presente nelle fasi avanzate
della malattia.
Ulcera duodenale
(perdita di sostanza molto ben demarcata che può
approfondirsi fino alla muscolare)
La nicchia evidenziava
la perdita di sostanza.
Oggi non si usa più questo
metodo radiologico.
Si utilizza la gastro-duodenoscopia
Può esservi:
a) familiarità
b) più frequente almeno 3 volte nei parenti stretti
c) una storia di fumo di sigaretta (la nicotina aumenta lo
svuotamento dello stomaco ed inibisce la secrezione di bicarbonato)
d) colonizzazione gastrica da parte dell’HP nel 90-95 % dei casi.
L’HP nel duodeno si ritrova solamente nelle aree del bulbo duodenale
sedi di metaplasia gastrica nella maggior parte dei pazienti con ulcera
duodenale.
Clinica
Il paziente racconta di accusare
un dolore in epigastrio (a destra),
urente, come qualcosa che
rode, talvolta acuto,
talvolta come un
senso di peso,
2-4 ore dopo il pasto.
Il dolore può comparire in piena notte,
viene temporaneamente risolto
dall’ingestione di cibo (latte) od
antiacidi (idrossido di Al).
Ha un ritmo stagionale
(autunno-primavera)
Penetrazione nel pancreas: il dolore diventa
continuo,mal sopportabile,
irradiato posteriormente al dorso.
Perforazione: (talvolta l’esordio clinico):
dolore acuto in epigastrio,esteso a tutto l’addome,
accompagnato dall’addome a tavola.
Sanguinamento: ematemesi
e melena
(bastano 60 ml per annerire
le feci)
sono possibili ma anche
un sanguinamento cronico
occulto può
essere presente.
L’anemia sideropenica
dovrà far sospettare la
presenza di
un’ulcera peptica
Dovuta al danneggiamento
della barriera mucosa da
parte della bile
rigurgitata nello stomaco,
dall’utilizzo di FANS
(compresa l’aspirina)
o dall’utilizzo combinato di
FANS e cortisone (aumenta di
7 volte il rischio di ulcera).
L’H:P: è presente nella mucosa
dello stomaco nel 60-70 %
dei casi.
Clinica:
dolore che inizia
precocemente dopo
i pasti (30 min-1h)
che spesso non
regredisce dopo ingestione
di cibo od antiacidi.
A volte l’assunzione
di cibo peggiora il dolore.
Anche l’ulcera gastrica
è spesso asintomatica.
Può esservi nausea e vomito,
associati ad anoressia.
Il sanguinamento è
presente nel 25-30 %
dei pazienti.
La perforazione è meno
frequente rispetto all’ulcera duodenale.
La maggior parte sono
adenocarcinomi.
Possono essere secondari
a gastriti croniche o a
metaplasia intestinale.
La maggior parte si rivela
clinicamente quando sono
avanzati.
Tutte le ulcere gastriche
devono essere guardate
con sospetto e biopsiate.
Spesso sono vegetanti ed ulcerati.
Le metastasi possono
diffondersi per
continuità
(pancreas, colon e
fegato),
a distanza (ovaio,
linfonodi
sovraclaveari).
Può esordire,
come altri
tumori solidi,
con una trombosi
venosa profonda.
Clinica:
Anoressia spiccata, specie
per i cibi carnei.
Dimagramento progressivo
importante.
Pallore (dovuto all’anemia
da carenza di ferro, talora
severa).
La nausea ed il vomito sono
presenti quando il piloro
è interessato.
Talora vi può essere solo un
vago senso di peso epigastrico.
Talvolta il tumore
interessa l’intera
parete gastrica.
All’endoscopia si
può notare una massa
che protrude nel
lume. Occorre un
esame TC per
esaminare la parete.
Molto raramente
vi possono essere
metastasi al midollo
osseo con quasi totale
sostituzione (nostra
esperienza).