Review
PLACEBO E NOCEBO
PLACEBO AND NOCEBO
Luana Colloca
Dipartimento di Neuroscienze
Facoltà di Medicina, Università degli Studi di Torino
RIASSUNTO
Nelle ultime due decadi, l’effetto
placebo e nocebo è diventato
un promettente modello di ricerca
scientifica
della relazione mente-corpo-cervello,
piuttosto che un fastidioso elemento
della ricerca clinica.
Infatti, il suo interesse scientifico
e il suo recente successo risiedono
nei suoi molteplici significati
che coinvolgono la scienza moderna
e che vanno fondamentalmente
dalla neurobiologia alla filosofia,
dall’etica alla psicologia sociale,
dal disegno dei trial clinici
alla pratica medica.
Dunque l’effetto placebo, che è stato
a lungo ignorato e negletto
dalla comunità scientifica, è oggi
considerato un reale e investigabile
fenomeno scientifico e la domanda
“se l’effetto placebo funzioni”, è stata
riformulata “come l’effetto placebo
funziona”.
Il proposito di questa review
è introdurre il lettore alla natura
e all’estensione del fenomeno placebo
e nocebo, presentando le implicazioni
che derivano dalla recente ricerca
nel campo del dolore.
Parole chiave
Placebo, nocebo, dolore
10
SUMMARY
Over the past two decades the placebo
and nocebo effect has shifted from being
a nuisance in clinical research to a
promising model
of an emerging neuroscience
of mind-brain-body interactions.
In fact, the interest in and the success
of placebo research resides
in its multifaceted meaning, which
involves key issues in modern science –
from neurobiology to philosophy, from
ethics to social psychology, and from
clinical trials design to medical practice.
Thus, the placebo effect, which has
long been neglected by the neuroscience
community, is today considered a real
and detectable biological phenomenon,
and the question of whether placebos
work has been reframed as to how
they work. The aim of this review
is to introduce the reader
to the nature and extent of the placebo
and nocebo phenomenon and to present
the interesting implications
of the new evidence that arises
from recent research in the field of pain.
Key words
Placebo, nocebo, pain
Volume 16 PATHOS Nro 2, 2009
Conoscere la natura dell’effetto placebo in termini neurofisiologici può
gettare le basi per nuovi approcci metodologici e clinici. Il campo in cui
sono stati apportati maggiori contributi è rappresentato dal dolore.1 La
ricerca scientifica animata a capire se
e come aspettative, attitudini ed esperienze precedenti del paziente, possono
sostanzialmente influenzare la risposta
a un trattamento analgesico, sta aprendo un’intrigante finestra sulla relazione
mente-corpo-cervello con importanti
implicazioni teoretiche e cliniche.
La parola placebo, apparsa originariamente nella frase di apertura del
Salmo 116, versetto nono, Placebo
domino in regione vivorum, entra nel
lessico medico per indicare un trattamento inerte o una simulazione di
trattamento che il medico somministra deliberatamente allo scopo di
compiacere o lenire pazienti ansiosi.
Infatti, il Medical Dictionary (Hooper 1811), definiva il placebo come
“un epiteto dato al posto di una medicina adatto più a compiacere che
a beneficiare il paziente”. Si trattava
di una sorta di moral-boosting therapy
che, sebbene non avesse un principio
farmacologicamente attivo, serviva a
fornire conforto e rassicurazione al
paziente mentre vis medicatrix naturæ
faceva il suo corso di normalizzazione
della salute.
Dalla metà del ventesimo secolo, il
termine placebo viene applicato a
specifici ambiti della medicina per
denotare un trattamento farmacologicamente inerte o una simulazione di
trattamento da usare come controllo
nei trial clinici randomizzati disegnati per validare l’efficacia di un nuovo
farmaco. Infatti, tradizionalmente e
storicamente, l’effetto placebo è noto
come un fattore critico della struttura
stessa dei trial clinici randomizzati, il
cui scopo è quello di identificare gli
effetti specifici del trattamento somministrato, gli effetti aspecifici che
sono i prevedibili effetti collaterali,
le serendipità del trattamento cioè gli
effetti che derivano dal solo fatto di
essere in terapia, e gli effetti non intenzionali che rappresentano le risposte placebo.2 Il termine nocebo viene
introdotto negli stessi anni per indicare gli effetti negativi di un placebo.3
LA STORIA DEL PLACEBO
NON È LA STORIA
DELL’EFFETTO PLACEBO
La storia dei placebo è complessa: ci
sono stati alcuni tentativi di analizzare scientificamente l’uso dei placebo
nella medicina, ma referti incompleti,
varietà culturali, periodi storici diversi, difficoltà di traduzione sottolineano il fatto che si sa veramente poco
circa l’efficacia dei rimedi antichi.
Guardando alla storia dell’effetto placebo, è interessante soffermarci su
William Cullen (1710-1790), prestigioso e influente medico, docente di
chimica, teoria della medicina e della
pratica clinica presso l’Università di
Edinburgo. Egli faceva un uso sofisticato dei placebo, ne calibrava le dosi
preferendo dosi basse di componenti
attivi verso la patologia trattata, alle
sostanze inerti. Egli aveva postulato
una sofisticata teoria delle interazioni mente-corpo-cervello, centrata
sull’intenzione terapeutica del medico
e la sua capacità di entrare in relazione
(armonizzarsi) con quella che defini-
Volume 16 PATHOS Nro 2, 2009
va costituzione nervosa del paziente.
Cullen è da un lato il precursore della
moderna farmacologia e chimica analitica, per lo sforzo di scoprire componenti farmacologicamente attivi e
distinguerli da quelli inattivi e tossici; dall’altro, quasi paradossalmente,
suggeriva che il paziente dovesse essere guardato nella sua complessità
soggettiva, psicosomatica e costituzione simpatetica, fattori considerati
influenti nella determinazione della
risposta a un trattamento terapeutico.
“Sympathy” è un termine specifico
della medicina del diciottesimo secolo, diffuso tra gli anglo-americani
ma prettamente scozzese che, anticipando le più tarde idee sul sistema
nervoso, rappresentava un precoce e
peculiare riferimento alle interazioni
tra i costrutti mentali e i meccanismi
fisiologici capaci di influenzare le interazioni tra gli organi (comunicazione personale Catherine Kerr). Infatti,
con questo termine si indicava una
sorta di principio vitale (vital principle) che animava il corpo umano, ne
coordinava le funzioni e trasmetteva
sensazioni agli organi bersaglio. In
questo contesto, Cullen riconosceva
nell’uso dei placebo la perdita dell’intenzione curativa da parte del medico
e la necessità di trattare il paziente
in conformità con una visione in cui
compiacere e placare il paziente non
era né blandizia né inganno, piuttosto un reale obiettivo terapeutico.
Medici di ogni tempo sono stati sempre consci che i loro pazienti si sentivano meglio dopo la somministrazione di farmaci inerti. La letteratura è
piena di studi che indicano come le
aspettative circa un trattamento pos-
11
sano giocare un ruolo saliente nella
salute dell’uomo. Per esempio, è noto
che la somministrazione per via parenterale di un placebo è più efficace della somministrazione orale; che
placebo presi quattro volte al giorno
sono più efficaci di placebo presi due
volte al dì; compresse rosse e gialle
vengono associate a proprietà di natura stimolante, mentre compresse
blu o verdi a proprietà tranquillizzanti. Viene messo in risalto il concetto
antropologico del significato insito
nelle caratteristiche dei medicamenti,
nelle azioni del medico e dell’ambiente in cui il processo di guarigione ha
luogo.4
Sulla base di queste osservazioni si
inizia a parlare di effetto placebo. Arthur K. Shapiro (1997) suggerisce di
definire l’effetto placebo come qualcosa di aspecifico, un effetto psicologico o psicofisiologico prodotto dalla
somministrazione di un placebo, o
comunque una remissione spontanea
che erroneamente verrebbe attribuita
al placebo.5
Il concetto di aspecificità si perde nelle definizioni più recenti. “If a placebo
is prescribed by a physician because it
is thought that it will help the patient,
then it is a specific [remedy] and therefore not a placebo”.
Howard Brody (2000) descrive l’effetto placebo come un cambiamento
nella salute del paziente o nello stato
del suo corpo attribuibile al significato simbolico che uno attribuisce a un
evento o a un oggetto nell’ambiente
che lo circonda.6
Al contesto psicosociale viene riconosciuto un ruolo cruciale nella
formazione di una risposta placebo.
Qualunque trattamento (inerte e/o
attivo) viene somministrato in certo
12
ambiente che è fatto di parole, attitudini, comportamenti degli operatori
sanitari e più in generale da stimoli di
varia natura (suoni, odori, colori) che
contribuiscono alla genesi dei processi psicologici capaci di interferire con
i meccanismi di guarigione.
Il peso del contesto psicosociale nel
favorire la modulazione cognitiva ed
emotiva di una risposta terapeutica
emerge da recenti studi che adottano un paradigma open-hidden. Stessi
dosaggi di analgesici, oppioidi e nonoppioidi vengono somministrati con
il paziente completamente consapevole che sta ricevendo il trattamento
(somministrazione open) o attraverso
pompe d’infusione (somministrazione hidden) che somministrano il farmaco senza segnalare l’inizio e la fine
del trattamento.7,8
La somministrazione di un farmaco
secondo il paradigma open-hidden,
mette in luce una sostanziale riduzione del beneficio clinico nel caso in cui
il farmaco viene somministrato senza la consapevolezza del paziente di
esser trattato. In queste circostanze,
potremmo definire l’effetto placebo
come la differenza tra beneficio terapeutico osservato quando la somministrazione è aperta (open) rispetto
alla somministrazione nascosta (hidden). Questo approccio permette di
separare la componente psicosociale
dall’attività propria del trattamento
attivo. È un’opportunità peculiare dal
momento che consente di identificare
la componente placebo senza tuttavia
ricorrere alla somministrazione di un
trattamento inerte, evitando importanti limitazioni etiche.8
La controparte dell’effetto placebo è
l’effetto nocebo, cioè lo studio delle
modificazioni sintomatologiche e dei
Volume 16 PATHOS Nro 2, 2009
sottostanti circuiti, derivanti da un
contesto psicosociale negativo, da comunicazioni verbali di peggioramento o di prognosi infauste che creano
nel paziente aspettative negative.
Lo scenario del fenomeno placebo/
nocebo è alquanto complesso. Come
sottolineato da Fabrizio Benedetti
(2008) nel suo recente libro “Placebo
effects: understanding the mechanisms in
health and disease” non c’è un singolo
effetto placebo, ma molti e il nostro
cervello può anticipare un beneficio
clinico (o un peggioramento) attraverso differenti meccanismi, che agiscono nei diversi sistemi e apparati.9
TENTATIVI DI QUANTIFICARE
L’EFFETTO PLACEBO
Negli anni, molti ricercatori si sono
rivolti alla letteratura dei trial clinici per quantificare la proporzione
di effetto placebo che accompagna
qualunque trattamento. Il primo
tentativo di quantificare le proprietà
terapeutiche di un placebo risale al
1955, quando Henri Beecher rivedeva 15 trial controllati che coinvolgevano 1802 pazienti. In questa review
intitolata “The powerful placebo”,
Beecher riportava una percentuale di
sollievo da uso di placebo pari al 35
per cento.10 La nozione che circa il 30
per cento dei pazienti rispondono a
un trattamento placebo permeerà i
testi di medicina.
Rispetto ai limiti metodologici, il lavoro di Beecher rappresenta una valida
dimostrazione della presenza dell’effetto
placebo in clinica e in chirurgia. Infatti
nel 1950, Beecher suggerisce che anche
la chirurgia potrebbe essere modulata
da componenti cognitive.
In quegli anni, veniva effettuato il
prolungamento dell’arteria mammaria per il trattamento dell’angina pectoris.
Nel 1959, Cobb e collaboratori usano
questa tecnica secondo un protocollo
in doppio cieco.
Il chirurgo eseguiva l’incisione della cute con la successiva suturazione
in tutti i pazienti, ma il gruppo notreatment non veniva sottoposto alla
legatura dell’arteria.
Tutti i pazienti mostravano un miglioramento drammatico, con un
trend a favore dei pazienti che ricevevano solo l’incisione della cute.11
Questi risultati vennero replicati confermando l’intuizione di Beecher che
gli outcome dei trattamenti chirurgici
risentono della modulazione placebo.
Seguirono altre meta-analisi che riesaminando un’ampia letteratura di
trial clinici costantemente hanno trovato un netto effetto placebo nel caso
della modulazione del dolore.12-14
Questi contributi sono meritevoli di
considerazione perché rappresentano
un possibile scenario di studio dell’effetto placebo, tuttavia le maggiori
informazioni sulla natura di questo
fenomeno provengono da studi specificatamente disegnati per scoprire
i meccanismi fisiologici alla base dei
cambiamenti indotti dal placebo nella percezione del dolore o di altri sintomi in differenti patologie.
Studiare l’effetto placebo nei setting
sperimentali permette di controllare
alcuni fattori psicologici e di quantificare parametri fisiologici con la possibilità di escludere possibili fattori
confondenti che potrebbero portare a
errate interpretazioni del fenomeno.
Infatti è necessario non interpretare
come effetto placebo risposte legate
a: remissione spontanea del sintomo
(storia naturale della malattia); regressione dalla media, per cui un evento
biologico tende a mostrarsi più basso
quando vengono effettuate numerose
e ripetute misurazioni; falsi positivi che possono derivare dal medico
valutatore o dal paziente che riporta
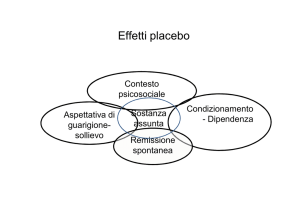
i sintomi; effetti derivanti da trattamenti contemporanei15 (Figura 1).
Nell’ambito dei setting sperimentali
si è sentita l’esigenza di interessarsi
allo studio dei meccanismi fisiologici
e dei circuiti neuroanatomici alla base
dell’effetto placebo e nocebo.
BASI NEUROBIOLOGICHE
DELL’EFFETTO PLACEBO
E NOCEBO
I primi pionieristici studi nell’ambito dell’effetto placebo sono stati
effettuati nel campo del dolore negli
anni Settanta. L’analgesia da placebo
riceveva considerevole legittimità da
due distinte ma convergenti linee di
ricerca.
Levine e collaboratori (1978) e Grevert e collaboratori (1983) per primi
hanno dimostrato che l’effetto anal-
Figura 1
Fattori confondenti e risposta placebo reale
Remissione spontanea
Aspettative
Regressione dalla media
Falsi positivi
Risposta
placebo
reale
Condizionamento
Co-interventi
Fattori confondenti e risposta placebo reale.
La risposta placebo è generalmente legata a meccanismi di aspettativa e/o condizionamento
piuttosto che a storia naturale del sintomo, regressione dalla media, falsi positivi e co-interventi.
Volume 16 PATHOS Nro 2, 2009
13
gesico da placebo è antagonizzabile dal naloxone, antagonista degli
oppioidi.16,17
Si è trattato di un approccio farmacologico indiretto che ha suggerito che
l’analgesia da placebo è mediata dal
rilascio di oppioidi endogeni.
Il concetto che l’analgesia da placebo
sia fondata sul rilascio di oppioidi endogeni trova conferma in numerosi
altri studi.18
Per esempio, sono state trovate alte
concentrazioni di endorfine nel liquido cerebrospinale di pazienti che
rispondevano al trattamento placebo
(placebo responders) ma non in quelli
che non rispondevano (placebo non
responders). Di recente, il team di
Jon-Karl Zubieta ha dimostrato in
vivo l’attivazione del sistema oppioide nell’analgesia da placebo usando la
Tomografia a Emissione di Positroni
(PET) e il tracciante carbon-11-carfentanile, che si lega selettivamente ai
recettori oppioidi di tipo µ. I recettori
degli oppioidi sono ampiamente distribuiti nel nostro cervello a livello
di alcune regioni corticali e subcorticali che includono la corteccia cingolata anteriore, il nucleo accumbens,
l’amigdala e la sostanza grigia periacqueduttale.
Il gruppo di Zubieta ha chiaramente
dimostrato l’attivazione del sistema
oppioide endogeno durante la somministrazione di un placebo a livello della regione prefrontale dorsale,
dell’insula, del nucleo accumbens,
della corteccia cingolata anteriore.
Questo studio mette direttamente in
evidenza come una procedura placebo sia in grado di attivare gli oppioidi
endogeni.19
Oggi sappiamo che gli oppioidi che
vengono rilasciati nel nostro cervello
14
mimano l’azione di un farmaco oppioide.18
Infatti, a livello dei centri respiratori
e cardiovascolari la risposta fisiologica del corpo è assimilabile agli effetti indotti da un trattamento di tipo
morfinico dato in modo esogeno.
Per esempio, è stato dimostrato che
dopo ripetute somministrazioni di
buprenorfina per il trattamento del
dolore post-operatorio in pazienti toracotomizzati, la sostituzione del farmaco attivo con placebo induce una
riduzione della ventilazione analoga
a quella indotta dal trattamento attivo. Questa alterazione della ventilazione viene completamente bloccata
dalla somministrazione di naloxone,
indicando che la modulazione della
risposta ventilatoria è mediata dal rilascio di oppioidi endogeni. Il coinvolgimento del sistema oppioide endogeno è anche supportato da studi
che dimostrano modificazioni della
risposta cardiaca (attività simpatica e
parasimpatica) in relazione a una procedura placebo. In un setting clinico è
stato osservato che durante una risposta analgesica da placebo si verifica la
riduzione della frequenza cardiaca. La
somministrazione di naloxone antagonizza sia l’effetto analgesico che la
riduzione della risposta cardiaca.
Di contro, la somministrazione di
un beta-bloccante come il propanololo, antagonizza la riduzione della
frequenza cardiaca ma non l’effetto
analgesico.
La risposta placebo è presente durante il blocco dei recettori muscarinici mediante la somministrazione di
atropina indicando l’assenza del coinvolgimento del sistema parasimpatico. L’attività simpatica β-adrenergica
è ridotta durante l’analgesia placebo,
Volume 16 PATHOS Nro 2, 2009
un effetto che è peraltro antagonizzabile dal naloxone, indicando che gli
oppioidi rilasciati in modo endogeno
modulano attivamente l’attività cardiaca.
Pazienti trattati per l’emicrania con
sumatriptan, agonista dei recettori
serotoninergici (5H-T1B-1D) presentano livelli di ormone della crescita
(growth hormone, GH) e di cortisolo
modificati quando un placebo viene
dato dopo ripetute somministrazioni
dell’agonista sumatriptan, suggerendo un possibile coinvolgimento delle
vie serotoninergiche. La figura 2 riassume gli studi qui descritti.
La seconda linea di ricerca indaga il
ruolo giocato da un secondo sistema
di neurotrasmettitori, quello delle
colecistochinine (CCK) che si lega
a livello del sistema nervoso centrale
ai recettori CCKA/B, antagonizzando
l’azione degli oppioidi endogeni.
È interessante come la somministrazione di proglumide, antagonista delle CCK, sia in grado di indurre un
aumento dell’effetto placebo. Dunque l’analgesia da placebo è il risultato di un fine bilancio tra oppioidi e
CCK rilasciati endogenamente.
E’ importante sottolineare che le
CCK hanno un’azione pro nocicettiva e antioppioide il cui ruolo è determinante nella iperalgesia da nocebo.
Un nocebo (per esempio una pillola
di talco data con la suggestione verbale di farmaco capace di aumentare la percezione del dolore) induce
ansia anticipatoria che è in grado di
attivare due distinte vie biochimiche:
le vie CCKergiche e l’asse ipotalamoipofisi-surrene (rilascio di cortisolo e
ormone adrecorticotropo, ACTH).
La somministrazione di proglumide
blocca selettivamente l’iperalgesia da
Figura 2
Cascata di eventi biochimici che si verificano
dopo la somministrazione di un placebo
Placebo/Nocebo
(contesto psicosociale)
Mediatori
non-oppioidi
Dolore
CCK
Condizionamento/suggestioni
verbali
Oppioidi
endogeni
Ghiandola
pituitaria
GH, ACTH
Centri
respiratori
Cortisolo
Sistema simpatico
β-adrenergico
Ghiandola
surrenalica
Cuore
nocebo ma non i livelli di cortisolo e
ACTH, mentre la somministrazione
di diazepam inibisce sia l’iperalgesia
che il rilascio di cortisolo e ACTH,
suggerendo l’azione facilitatoria delle
CCK specifica sulla modulazione del
dolore.20-21
L’iperalgesia da nocebo è prodotta
prevalentemente nel sistema mediale
responsabile delle componenti emotive e cognitive della percezione del
dolore con un ruolo chiave svolto
dall’ippocampo.22
Altri mediatori endogeni potrebbero
essere coinvolti nella modulazione del
dolore. Recentemente è stato dimostrato che i soggetti placebo responders
sono caratterizzati dall’attivazione del
sistema dopaminergico insieme al sistema oppiode.
I soggetti che rispondono a una procedura analgesica di tipo placebo
mostrano un sostanziale rilascio di
dopamina e oppioidi a livello del nucleo accumbens, circuito tipicamente
implicato nelle risposte motivazionali
di ricompensa.23
IMPLICAZIONI CLINICHE
Cascata di eventi biochimici che si verificano dopo la somministrazione di un placebo.
La somministrazione di un placebo, mediante processi di aspettativa e/o condizionamento,
riduce il dolore attraverso l’attivazione del sistema oppioide e l’inibizione del sistema CCKergico. Gli oppioidi endogeni agiscono a livello dei centri del respiro e del sistema beta adrenergico
cardiaco esercitando un’azione inibitoria. La riduzione dell’attività beta adrenergica può essere
legata alla riduzione del dolore in sé o ad un’azione diretta degli oppioidi endogeni. I placebo
possono anche mimare l’effetto di alcuni farmaci. Per esempio, dati dopo ripetute somministrazioni di sumatriptan agiscono a livello delle vie serotoninergiche modulando la secrezione
del GH e del cortisolo analogamente al principio attivo (Modificata da Colloca e Benedetti,
2005).18
Volume 16 PATHOS Nro 2, 2009
Da quanto qui riportato, emerge
come l’uso dei placebo nella pratica clinica sia stato una costante nella storia della medicina e quanto sia
vivo l’interesse della ricerca medica
intorno al fenomeno placebo.
Dunque i placebo, da mero mezzo per
compiacere il paziente, sono passati
nelle mani dello sperimentatore quale
strumento per conoscere importanti
tasselli dell’affascinante circuito che è
alla base della modulazione placebo e
nocebo della percezione del dolore.
I recenti progressi nell’ambito della
15
ricerca ci hanno insegnato che:
– qualsiasi trattamento ha una componente placebo;
– trattamenti analgesici dati in modo
open, in una sorta di contesti arricchiti, mostrano risposte maggiori rispetto agli stessi dosaggi somministrati
senza che il paziente sia consapevole
di quanto sta accadendo;
– i placebo attivano, mediante meccanismi di aspettativa e/o condizionamento, risposte neurobiologiche che
possono essere obiettivamente quantificate a livello cerebrale e/o sistemico.
Sebbene restino da chiarire questioni
chiave nel fenomeno placebo/nocebo,
come la ragione per cui nella popolazione generale si osservano placebo
responders e placebo non responders, le
recenti evidenze possono avere importanti ricadute cliniche.
Gli sforzi futuri dovrebbero favorire la
ricerca che sposti molte delle conoscenze
ottenute nei setting sperimentali al letto
del paziente promuovendo strategie per:
1. potenziare le risposte terapeutiche
rafforzando la componente placebo;
2. mantenere una risposta terapeutica riducendo l’intake farmacologico e
quindi gli effetti collaterali;
3. ottimizzare il contesto psicosociale
e la relazione medico-paziente esaltando la buona pratica medica;
4. arginare negligenza e attitudini
incorrette che favoriscono le risposte
nocebo e riducono l’efficacia degli
agenti terapeutici.
Perché i placebo possano essere adeguatamente recuperati nella pratica clinica
è necessario che i bioeticisti rivolgano
la loro attenzione a questo fenomeno,
cogliendo gli aspetti più critici per la costruzione di un utile dibattito bioetico
che chiarisca l’eticità del ricorso ai placebo
nell’ambito di una condotta terapeutica.
16
BIBLIOGRAFIA
1) Hoffman GA, Harrington A, Fields HL. Pain
and the placebo: what we have learned. Perspect
Biol Med 2005; 2: 248-265.
2) Wolf S. Effects of suggestions and
conditioning on the action of chemical agents in
human subjects: The pharmacology of placebos.
J Clin Invest 1950; 29: 100-109.
3) Kennedy WP. The nocebo reaction. Med
World 1961; 95: 203-205.
4) Shapiro AK, Shapiro E. The Placebo: Is it
much ado about nothing. In: H. A (Ed.), The
Placebo Effect, An Interdisciplinary Exploration.
Harvard University Press; 1997.
5) Brody H. 2000. The placebo response. New
York: Harper Collins.
6) Moerman DE. Meaning, medicine and the
placebo effect. Cambridge University Press: 2002.
7) Amanzio M, Pollo A, Maggi G, Benedetti
F. Response variability to analgesics: a role for
non-specific activation of endogenous opioids.
Pain 2001; 90: 205-215.
8) Colloca L, Lopiano L, Lanotte M, Benedetti
F. Overt versus covert treatment for pain,
anxiety, and Parkinson’s disease. Lancet Neurol
2004; 11: 679-684.
9) Benedetti F. 2008. Placebo Effects:
Understanding the Mechanisms in Health and
Disease. Oxford: Oxford University Press.
10) Beecher HK. The Powerful Placebo. JAMA
1955;159: 1602-1606.
11) Cobb LA, Thomas GI, Dillar DH, Meendino
KA, Bruce RA. An evaluation of internalmammary-artery ligation by a double-blind
technique. N Engl J Med, 1959; 269(22): 115118.
12) Ernst E, Resch KL. Concept of true and
perceived placebo effects. BMJ 1995; 311: 551553.
13) Hróbjartsson A, Gøtzsche PC. Is the
placebo powerless? An analysis of clinical trials
comparing placebo with no treatment. N Engl J
Med 2001; 344: 1594-1602.
14) Vase L, Riley JL 3rd, Price DD. A comparison
of placebo effects in clinical analgesic trials
versus studies of placebo analgesia. Pain 2002;
99: 443-452.
15) Colloca L, Finniss D, Benedetti F. Placebo
and Nocebo. In the: Textbook of Clinical Pain
Management 2E, edited by Rice A, Howard
R, Justins D, Miaskowski C, Newton-John T.
Hodder Arnold, vol. Practice & Procedures,
London NW1 3BH, 2008, 499-513.
16) Levine JD, Gordon NC, Fields HL. The
mechanism of placebo analgesia. Lancet 1978;
23; 2(8091): 654-657.
17) Grevert P, Goldstein A. Endorphins:
naloxone fails to alter experimental pain or mood
Volume 16 PATHOS Nro 2, 2009
in humans. Science 1978; 199: 1093-1095.
18) Colloca L, Benedetti F. Placebos and
painkillers: is mind as really as matter? Nature
Rev Neurosci 2005; 6 (7): 545-552.
19) Zubieta JK, Bueller JA, Jackson LR, Scott
DJ, Xu Y, Koeppe RA, Nichols TE, Stohler C.
Placebo effects mediated by endogenous opioid
activity on μ-opioid receptors. J Neurosci 2005;
25: 7754-7762.
20) Benedetti F, Amanzio M, Vighetti S, Asteggiano
G. The biochemical and neuroendocrine bases of
the hyperalgesic nocebo effect. J Neurosci 2006;
26(46): 12014-2022.
21) Colloca L, Benedetti F. Nocebo hyperalgesia:
How anxiety is turned into pain. Curr. Opin.
Anaesthesiol. 2007; 20(5): 435-439.
22) Kong J, Gollub RL, Polish G, Kirsch I,
LaViolette P, Vangel M, Rosen B, Kaptchuk
TJ. A functional magnetic resonance imaging
study on the neural mechanisms of hyperalgesic
nocebo effect. J Neurosci 2008; 28(49): 1335413362.
23) Scott DJ, Stohler CS, Egnatuk CM, Wang
H, Koeppe RA, Zubieta JK. Placebo and nocebo
effects are defined by opposite opioid and
dopaminergic responses. Arch Gen Psychiatry
2008; 65(2): 220-231.
IL MANIFESTO CONTRO
IL DOLORE
Secondo l’OMS il dolore cronico è uno
dei maggiori problemi di salute pubblica
nel nostro Paese; colpisce oltre 12 milioni di persone, posizionando l’Italia al
terzo posto in Europa, dopo Norvegia e
Belgio, ma al primo posto per quanto riguarda la prevalenza del dolore cronico
severo. Interessa tutte le fasce di età, in
particolare le donne: ne soffre infatti circa un terzo di tutte le casalinghe europee.
Le persone che soffrono di dolore cronico,
secondo i dati Istat, in Italia corrispondono
a circa il 20% della popolazione attiva, ma
le strutture preposte alla cura sono poco
più di 200. E di queste, soltanto una decina
ha gli strumenti adeguati per affrontare in
modo efficace i problemi posti dai pazienti.
La Fondazione Isal ha lanciato i progetti
“Cento città contro il dolore” e “Manifesto
contro il dolore” per sensibilizzare la classe medica e l’opinione pubblica sul tema.
Per informazioni: www.fondazioneisal.it