MALATTIE INFETTIVE
Prof.ssa Tamburrini
11 – 11 – 2006
11:00 – 13:00
VARICELLA E VARICELLA ZOSTER
Sono manifestazioni cliniche legate allo stesso evento eziologico che è il virus della varicella Zoster
(VZV).
Famiglia: Herpesviridae.
Come tutti gli herpes danno un'infezione primaria ed una possibile riattivazione.
La varicella è l'infezione primaria che si manifesta soprattutto in età infantile. La riattivazione da
virus latente è tipica dell'età adulta.
La varicella è una malattia ubiquitaria, endemica, con un'incidenza maggiore in inverno e in
primavera.
Dà delle epidemie ogni 2-3 anni.
Si trasmette per via aerea.
La varicella ha una contagiosità molto elevata: o si hanno gli anticorpi o ci si ammala.
La durata della contagiosità è: da prima della comparsa, quindi dal giorno antecedente, fino a 5-6
giorni dopo, tanto che le norme di contumacia dei casi di varicella sarebbero di 15 giorni.
Il virus latentizza nei neuroni dei gangli dorsali, c'è una modifica nell'immunità virus-specifica.
Il virus percorre all'indietro il ganglio e si ha una manifestazione dello Zoster.
I fattori scatenanti sono:
Età
Immunodeficit
Terapia steroidea
citostatici
Irradiazioni
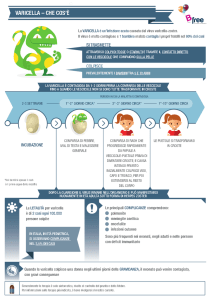
Incubazione:15 giorni ( 12-23 come limite).
Si hanno i sintomi prodromici prima e poi c'è la comparsa della malattia.
La malattia è particolarmente caratteristica e febbrile quasi sempre.
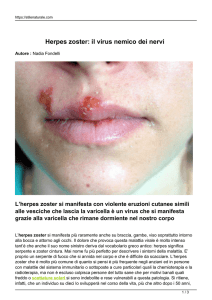
I prodromi sono: malessere generale, astenia, può avere un minimo di rush poi compare la febbre e
viene l'eruzione cutanea della varicella che è tipica perché ha un suo decorso particolare:
Macule - papule rosee
Vescicole a contenuto limpido (dopo 24 ore)
Vescicole a contenuto torbido
Essiccazione con formazione di croste nerastre (dopo 48-72 ore)
Caduta delle crosta e senza lasciare cicatrici (8 giorni)
La varicella non lascia cicatrici se la crosta non cade in anticipo.
Una delle caratteristiche della varicella è la presenza di lesioni in fasi diverse e prende nome di
"esantema a cielo stellato".
Le lesioni non hanno un ordine particolare anche se generalmente è piuttosto centripeta come
evoluzione, non c'è un ordine particolare, non c'è una distribuzione particolare, le lesioni possono
essere da pochissime ad una quantità enorme.
La caratteristica è che vanno a poussèes successive, a intervalli di due o tre giorni, l'evoluzione
asincrona è importante.
Quanto dura la varicella?
La varicella dura 1-2 settimane in totale.
Da notare la presenza contemporanea dei tre tipi di lesioni:
Macula (parte eritematosa)
Vescicole
Crosta
Nel bambino le manifestazioni sono principalmente a carico del volto, poi del torace.
Il rush interessa anche le mucose, dalla mucosa orale alle mucose genitali.
La localizzazione caratteristica,che è poi quella di esordio,è il cuoio capelluto.
il viso è più coinvolto rispetto al tronco.
Le complicanze sono:
superinfezioni batteriche
Encefalite
Meningite
Laringite
Polmonite
cheratite
porpora (fenomeno legato alla coagulazione intravascolare)
varicella disseminata con interessamento dei visceri (varicella emorragica)
Sono importanti le polmoniti causate dalla varicella Zoster.
La varicella è una malattia benigna nel bambino e invece dà potenziali problemi nell'adulto.
È una malattia pessima nel neonato con madre non profilassata e nell'immunodepresso.
Sono infezioni che durano tutta la vita, si mantengono in uno stato di latenza, e la latenza è
controllata da uno stato immunitario efficace.
la varicella e la gravidanza
Nei vari esami di laboratorio effettuati sulle donne in gravidanza viene anche verificato se la donna
è entrato in contatto con il virus.
Teoricamente una donna non immune, non protetta nei confronti della varicella, può acquisire la
varicella nei primi mesi di gravidanza per cui è possibile un'alterazione congenita.
Ci possano essere delle alterazioni congenite, ma la cosa veramente importante è l'infezione della
madre immediatamente prima del parto o immediatamente dopo.
Il tasso di infezione congenita è del 2% se si verifica prima della XIII-XX settimana, cioè vale dire
un tasso abbastanza basso e se si verifica prima della dodicesima settimana il tasso ancora più basso
(0, 4%).
Abbiamo, quindi, un primo trimestre (prima della tredicesima settimana) con un tasso di infezione
congenita dello 0, 4%; 2% se andiamo tra la tredicesima e la ventesima settimana, il periodo
seguente non è interessante mentre il periodo interessante torna ad essere quello del parto.
Dopo la ventesima settimana non è che il bambino non sia a rischio di infezione, ma la varicella ha
la stessa evoluzione che nell'adulto e il bambino potrà avere delle cicatrici legate alla varicella.
In conclusione, cosa occorre fare ad una donna in gravidanza che è venuta a contatto con il virus?
Se si è a meno di una settimana dalla data prescritta per il parto, quella donna va trattata in ogni
caso, come se esordisse l'esantema. Se l'esantema esordisce dopo il parto, la donna avrà bisogno
comunque di un trattamento assoluto se questo si è verificato entro sette giorni.
I periodi critici sono i sette giorni prima del parto e i sette giorni dopo il parto e ancora più critico il
periodo che va da 24 giorni prima 24 giorni dopo il parto, nel senso che non ci deve essere in
prossimità del parto una viremia e una malattia assolutamente attiva.
C'è sempre da considerare l'espletamento con il cesareo.
Tenete conto che esistono rischi per il bambino, ma sono rischi modesti perché lo 0, 2% per alcune
patologie neonatali è meno del rischio random.
VARICELLA ZOSTER
L'incidenza è bassa perché il virus varicella Zoster va incontro ad una frequenza di riattivazione (lo
Zoster è una ricorrenza classica della varicella) molto minore rispetto al simplex.
Quando si verifica?
Si verifica nel soggetto immunodepresso oppure si verifica nel soggetto anziano.
Da che cosa è caratterizzato questo virus?
La ricorrenza di Zoster può essere accompagnata, al di là della manifestazione esantematica , in
particolare nel paziente anziano,da una sintomatologia dolorosa.
L'anziano è a maggior rischio di persistenza rispetto al soggetto giovani, infatti il 95% dei pazienti
con lo Zoster soffrono di questa sintomatologia dolorosa soprattutto a livello di localizzazioni
particolari o manifestazioni particolari per cui il virus dà una sintomatologia diversa e sono
frequenti le complicanze.
La complicanza più comune è la sovrainfezione della lesione cutanea e quindi la necessità del
trattamento addizionale per la sovrainfezione che si può verificare.
Non esiste prevalenza di razza (si dice essere meno frequente nei soggetti di origine africana) o di
sesso (è più frequente nei destrimani; nelle donne è più frequente che si verifichi sulla sinistra).
Teoricamente qualsiasi età potrebbe avere la recidiva e l'incidenza è con l'età.
La latenza è ovviamente nei gangli dorsali, la ricorrenza è abbastanza rara e si verifica dopo anni.
Anche lo Zoster è accompagnato da una sintomatologia generale : il soggetto non si sente bene, dice
di essere stanco, qualche volta ha un pochino di febbre.
Il paziente,poi, potrà avere anche per giorni un dolore che precede l'esordio delle lesioni vescicolari
quindi avrà dolore, prurito nella zona corrispondente al territorio di innervazione del ganglio o dei
gangli interessati.
Dopo 4-5 giorni compaiono le lesioni a gruppetto.
La distribuzione è generalmente metamerica.
L'evoluzione verso la crosta si ha in 5-10 giorni e spesso qui resta una cicatrice discromica su tutta
la lesione e si possono avere parestesie e persistenza del dolore una volta che le croste cadono.
Quanto dura in totale?
Può durare anche a lungo, va incontro a risoluzione spontanea.
La localizzazione più comune è il torace.
Ci possono poi essere delle sindromi particolari come la Sindrome di Ramsay-Hunt: si ha
interessamento del ganglio genicolato con paralisi del settimo nervo cranico.
Si può verificare anche la manifestazione dello Zoster senza lesione herpetica (Zoster sine herpete).
In alcune situazioni si tratta di dolore a distribuzione metamerica come la terapia antierpetica.
Zoster multidermatomerico
Generalmente si manifesta in dermatomi non contigui (cioè il torace con la coscia, il volto con il
torace). Può essere uni-bilaterale.
Generalmente si manifesta nell'immunodepresso in quanto l'immunità cellulare è particolarmente
rilevante.
Ci sono anche le mieliti, caratteristiche sempre del soggetto immunodepresso. All'inizio si
manifesta come herpes che sembrava uno Zoster normale, 2-3 settimane dopo compare la
sintomatologia e questa è una condizione severa che richiede la terapia in vena. E' raro che lo Zoster
dia l'encefalite.
Le cheratiti si verificano quando c'è il coinvolgimento della branca oftalmica del trigemino.
Generalmente queste sono lesioni severe che vanno dalla congiuntivite all'ulcera corneale fino alla
cecità. Il paziente ha una distribuzione delle lesioni che segue una linea diritta sul naso e deve
essere sempre valutato dall'oculista.
Zoster sine herpete
E' lo Zoster senza vescicole cutanee, per verificare la diagnosi va ricercato il DNA del virus
nell'orofarinfe anche se non tutti pazienti lo hanno.
Poiché la ricerca del DNA della varicella Zoster non è routinaria, voi non riuscirete a definire
questa entità.
Neurite del plesso brachiale
E' una lesione caratteristica a carico del plesso brachiale, è abbastanza frequente.
Ricordatevi bene che lo Zoster è da deficit dell'immunità.
Le manifestazioni più severe a livello neurologico sono legate alla ricorrenza e sono quindi più
comuni nell'immunodepresso.
Le complicanze, soprattutto nell'anziano, sono: nevralgie zosteriane ,le turbe trofiche (discromie);
meningite,meningoencefalite,Zoster disseminato solo nel paziente immunodepresso.
Dal punto di vista diagnostico le lesioni sono abbastanza caratteristiche, però bisogna fare degli
esami di laboratorio quando avete una manifestazione atipica o complicata.
Il virus può essere estratto dalla lesione e coltivato, si può cercare l'antigene oppure si può cercare
la risposta anticorpale. La lesione va chiarificata.
Mentre la ricerca degli antigeni può essere effettuata nel tempo di due ore, la PCR richiede più
tempo.
A cosa serve fare gli anticorpi contro la varicella?
Si può ricercare l'infezione acuta o una precedente esposizione, la cosa importante è verificare una
pregressa immunità alla varicella quindi vi dà quella condizione in cui voi dovete trattare il soggetto
in maniera diversa.
Bisogna sapere se il paziente è stato già esposto alla varicella perché ci possano essere delle
condizioni in cui il paziente va profilassato dopo un contatto o vaccinato.
Questo esame di laboratorio è particolarmente importante per le donne in gravidanza con la
varicella e in questo caso occorre richiedere subito il trattamento della madre, la profilassi del
bambino e anche un'eventuale trattamento del bambino. Il bambino con l'infezione della varicella
Zoster neonatale rischia la vita.
Nel caso di zoster sine herpete dovrebbe essere ricercato il DNA tramite PCR perché è l' esame
assolutamente più sensibile.
Nello Zoster qual è il problema per il paziente a rischio?
Vi imbarcate su una diagnostica strumentale quando vi viene il dubbio che ci siano delle
compromissioni neurologiche, la diagnostica di laboratorio deve essere giustificata da una
condizione clinica.
Può essere effettuata una risonanza magnetica o una puntura lombare in seguito a varicella zoster .
La varicella non complicata non necessita di trattamento anche se c'è una tendenza al trattamento; il
trattamento va iniziano molto precocemente.
Che cosa comporta fare il trattamento?
Il trattamento abbrevia e accelera il decorso e ne diminuisce la severità,ma se la varicella non è
severa, se non è complicata, se non abbiamo un neonato o un adulto con febbre elevata,
teoricamente non dovremmo fare niente. Se la varicella è complicata o ne è affetto un neonato o un
soggetto immunocompromesso, il trattamento deve essere precoce e ovviamente se è contagiosa il
soggetto deve essere tirato fuori dall'ambiente comunitario quindi i bambini devono non stare a
scuola e i soggetti,qualora vengano ospedalizzati, devono avere rispettate tutte le misure
dell'isolamento respiratorio in quanto la varicella si trasmette per via respiratoria.
La trasmissione nosocomiale di questo virus è veramente frequente: chi non ce l'ha o non ce l'ha
avuta, se la prende.
I bambini devono essere esclusi dall'ambiente scolastico fino a che tutte le lesioni siano in fase
crostosa e secondo alcuni dovrebbero essere circa 5 giorni dall'ultima vescicolare.
Per lo Zoster vengono prescritti farmaci come Aciclovir,Valaciclovir,famciclovir che servono
fondamentalmente per migliorare il dolore e quindi devono essere iniziati con estrema rapidità
soprattutto in presenza di compromissione neurologica .
L'occhio va sempre trattato qualunque sia il tipo di manifestazione.
L'aciclovir è il farmaco di preferenza in quanto prevede3 somministrazioni invece di 5.
È importante sapere che l'aggiunta di corticosteroidi non ha valore per migliorare la nevralgia postherpetica.
Tenete conto che spesso la nevralgia post-herpetica necessita di un trattamento antidolorifico puro
cioè con farmaci fino agli anestetici locali e agli oppiacei.
La prevenzione:
Che ad un bambino venga la varicella non è un problema, ma nei soggetti immunocompromessi,
negli anziani, nelle donne in gravidanza, nei neonati prematuri, l'uso delle immunoglobuline può
essere efficace.
I soggetti a rischio, che sono quindi più suscettibili, devono essere trattati o quanto meno
profilassati.
esiste anche un vaccino che si può utilizzare in singola dose nei bambini piccoli o con due
somministrazioni negli adulti o nei soggetti immunocompromessi. E un vaccino abbastanza efficace
contro la varicella che non porta complicazioni.
In conclusione, il paziente può avere dolore severo e persistente dopo lo Zoster, quindi la terapia
anti virale ha indicazione empirica appena compaiono le lesioni e più il paziente ha dolore in
anticipo e più noi possiamo pensare che il paziente permarrà con la sua sintomatologia dolorosa.
La conferma del dato di laboratorio è indicata solo quando c'è un dubbio sul parametro clinico.
Generalmente possiamo dire che entrambi i tipi di varicella si possono diagnosticare clinicamente,
ovviamente lo possiamo confermare con indagini virologiche come la coltura o la PCR per mettere
in evidenza l'acido nucleico, si può utilizzare il cavo orale così come le lesioni (fondo delle ulcere)
e infine il titolo degli anticorpi ( di classe IgM o IgG).
La terapia anti virale dovrebbe essere considerata se la varicella presenta sintomi di particolari
gravità oppure se sono presenti le complicanze o qualora il paziente sia immunocompromesso,
altrimenti non c'è ragionevolezza.
Per lo Zoster la terapia va effettuata entro 72 ore specialmente nei pazienti anziani con dolore o
malattia neurologica per ridurre la frequenza e la durata della nevralgia post-herpetica.
MONONUCLEOSI INFETTIVA
non è una malattia che presenta particolari problemi, è una malattia contagiosa e generalmente ha
un decorso acuto.
Eziologia: virus di Epstein-Barr (EBV)
La caratteristica particolare di questo virus è la sua associazione con particolari neoplasie:
linfomi cerebrali primitivi in HIV (addirittura nella diagnosi delle masse cerebrali che viene
fatta nelle infezioni da HIV si andrà a cercarne il genoma per fare la frequenza)
linfoma di Burkitt
carcinoma rinofaringeo anaplastico
Interessa le cellule linfoblastoidi all'interno delle quali si replica in vitro e nell'uomo interessa sia i
linfociti B che i linfociti T.
Essendo un herpesvirus è latente.
Morfologicamente si presenta di forma sferica, icosaedrico,possiede una doppia catena di DNA e
dell'Epstein-Barr sono stati isolati diversi ceppi con diverse espressioni antigeniche.
È una malattia ubiquitaria, non ha un andamento stagionale particolare, caratteristico, può
interessare tutte le età però chiaramente è più frequente nei giovani che negli adulti anche perché il
90% dei soggetti di età adulta presenta gli anticorpi contro questo virus.
Mentre la contagiosità della varicella è alta,quella dell'Epstein-Barr è bassa .
Non ci sono contagi tra i familiari, l'espressività clinica è la stessa nei diversi soggetti.
Il periodo di persistenza è particolarmente lungo.
La trasmissione si verifica sia nel contatto diretto che per contatto indiretto.
La sorgente di infezione è la saliva (malattia del bacio).
L'escrezione del virus persiste per circa un anno dopo l'infezione acuta.
Nel 90% degli adulti sono presenti anticorpi contro questo virus.
Il 10-20% di studenti suscettibili sviluppano gli anticorpi durante il periodo universitario,
progressivamente il numero aumenta fino a raggiungere il 90% nell'adulto.
Persiste nell'orofaringe anche per 18 mesi.
Può essere isolato, quindi coltivato dalle secrezioni del cavo orale nel 10-25% degli adulti normali,
sani.
Può essere isolato in più del 50% dei soggetti immunodeficienti.
Da un punto di vista patogenetico,la mononucleosi infettiva è la malattia classica dei linfociti B, c'è
una attivazione policlonale dei linfociti B con la produzione di anticorpi eterofili.
I linfomonociti risultano essere atipici che sarebbero soprattutto dei linfociti T attivati (cellule di
Downey o virociti) .
L'Epstein-Barr resta latente nei linfociti B dell'orofaringe.
Si ha un'infezione primaria che si verifica al contatto dei linfociti B del tessuto linfatico
dell'orofaringe, il virus si replica e i linfociti B infettati hanno delle trasformazioni.
L'incubazione dura 30-60 giorni (il periodo è estremamente variabile e di difficile definizione
perché non è possibile individuare la sorgente ovvero il portatore che ci ha dato la mononucleosi).
L'esordio può essere di diversi tipi, di solito è brusco e sempre con febbre che ha, però, una durata
diversa, malessere, cefalea, angina, faringotonsillite nella 70-90% dei casi. È frequente a livello
clinico una linfoadenopatia (90-100%). Obbiettivamente si ha splenomegalia con milza
caratteristicamente molle (50-60%) ,epatomegalia (5-10%) e talvolta ittero.
Ci può essere anche un esantema rubeoliforme, meno frequentemente morbilliforme o
scarlattiniforme (maculo-papule) 3-12% oppure c'è un caratteristico rush dopo assunzione di
ampicillina (69-98%) ed è definito "esantema del quinto giorno" (il soggetto incomincia a prendere
l'antibiotico in seguito alla comparsa del mal di gola e dei linfonodi).
Si può verificare anche un enantema : piccole petecchie suo palato molle e duro.
Il quadro clinico dura circa dieci giorni e la linfoadenopatia può persistere anche per 2-3 settimane
(il linfonodo dove si verifica un processo anatomo-patologico non torna mai ad essere un linfonodo
erfetto).
Il quadro clinico è quindi caratterizzato da:
Febbre
Angina
Linfonodi
Tenete conto che nella fase iniziale il quadro clinico è particolarmente impegnativo,il paziente
lamenta difficoltà nella deglutizione a causa di un senso di ingombro e difficoltà a respirare.
Le complicanze sono :
- Sindrome di Guillom-Barrè
- Virus herpetico (può andare nel SNC)
- Rottura della milza
- Anemia emolitica con piastrinopenia
- Pericardite (rara)
- Miocardite (rara)
Da un punto di vista di laboratorio cosa si ha?
Teoricamente conviene considerare la mononucleosi,il Cytomegalovirus e la toxoplasmosi insieme
perché tutte danno sindromi mononucleosiche e quindi sono caratterizzate da linfoadenocitosi.
Possiamo avere decorsi diversi anche a livello temporale : quando la mononucleosi esordisce spesso
ha ancora una leucopenia e poi si comincia ad evidenziare una leucocitosi. Questa presenza dei
linfociti attivi,di cellule mononucleate attivate dalla mononucleosi in un soggetto giovane,viene
rilevata tramite emocromo che viene poi letto direttamente dall’amatologo che può apprezzare
alterazioni anche di rilievo.
Perché si normalizzi un emocromo di una mononucleosi infettiva,devono passare settimane.
Da un punto di vista di frequenza delle alterazioni di laboratorio aspecifiche ci sono sempre le
transaminasi alte.
Mettendo insieme tutti i diversi quadri clinici,la mononucleosi ha la febbre,l’angina e i
linfonodi,mettete insieme il dato di laboratorio,la linfomonocitosi e l’ipertransaminasemia,EpsteinBarr,Cytomegalovirus e mononucleosi e potete studiare la maggiore o minore frequenza di ciascuno
di questi parametri:
- L’angina fa pensare poco al Cytomegalovirus e poco alla Toxoplasmosi
- La febbre fa pensare poco al Toxoplasma,ma piuttosto al Cytomegalovirus e alla
mononucleosi infettiva
- L’ipertransaminasemia fa pensare sia alla mononucleosi che al Cytomegalovirus e
poco al Toxoplasma
Diagnosi e sierologia
Gli anticorpi anti-VCA di tipo IgM sono tipici della fase acuta,poi compaiono gli anti-VCA di tipo
IgG che raggiungono il picco nella III – IV settimana di malattia e persistono per tutta la vita.
Gli anti-EBNA compaiono più tardi (dopo 6 mesi dall’esordio dell’infezione) e persistono anche
loro per tutta la vita.
Poi c’è la reazione di Paul Bunnel per gli esterofili e infine la PCR (solo se si sospetta una
complicanza o una patologia particolarmente impegnativa).
Gli anti-VCA sono i marcatori più importanti per la diagnosi di infezione da Epstein-Barr perché
appaiono entro la prima settimana,quelli di classe IgM (durano circa 3 mesi), e 4-7 giorni dopo
l’esordio dei sintomi quelli di classe IgG.
In una fase estremamente iniziale si possono trovare :
- Anti-VCA di classe IgM
- Anti-VCA di classe IgG (a basso titolo)
- Anti-EBNA di classe IgM
Gli anticorpi anti-Epstein-Barr di classe IgM e gli anti-EBNA possono presentarsi anche prima
della comparsa degli anti-VCA.
In conclusione :
- Infezione primaria : anti-VCA di classe IgM
- Infezione pregressa : anti-EBNA di classe IgM
Riattivazione e cronicizzazione
Può esserci una persistenza di sintomi per 4 mesi o anche di più,esiste un’infezione con un decorso
particolarmente prolungato.
La riattivazione è data da ripositivizzazione agli anti-VCA di classe IgM.
Ci sono una serie di patologie che sono state indagate come legate in qualche modo a sequele di
infezioni herpetiche.
Quando noi vediamo una sindrome mononucleosica dobbiamo teoricamente ammettere che
potrebbero esserci altre sindromi mononucleosiche.
La febbre,l’angina e l’adenopatia cervicale sono i 3 elementi importanti.
Linfocitosi
Atipica
Sensibilità
66%
74%
Specificità
80%
80%
Gli eterofili sono caratteristici della mononucleosi infettiva.
Se avete un quadro clinico associato ad anticorpi anti-VCA di classe IgM la diagnosi è di
mononucleosi infettiva.
Una sindrome mononucleosica può essere data da :
- Epstein-Barr virus : nell’ 80 – 90% dei casi
- Cytomegalovirus : 5 – 7% dei casi
- Toxoplasma gondii : infrequente
- Infezione acuta da HIV : infrequente
- Virus herpes umano 6 : infrequente
Quindi le diagnosi differenziali sono :
- Cytomegalovirus
- Toxoplasma
- Leucocemia acuta
- Angina batterica
- La retrovirale acuta
Terapia :
la terapia è sintomatica.
Si può utilizzare una terapia corticosteroidea come terapia di supposrto poiché migliora i sintomi e
interviene su questa reazione immunitaria particolarmente importante che si sta verificando con
quelle manifestazioni cliniche che noi pensiamo essere immuno-mediate (piastrinopenia,anemia
emolitica).
Si utilizza nei casi con essudato faringo-tonsillare,tumefazione ghiandolare voluminosa.
Ci sono delle norme generali che un soggetto con la mononucleosi deve rispettare per almeno 1
mese :
- Deve avere un periodo di riposo
- Deve sospendere le attività sportive
- Deve evitare traumatismi
La complicanza più grave associata alla mononucleosi è la rottura della milza.
Altre complicanze sono di natura :
- Ematologia
- Neurologica
- Cardiaca
- Respiaratoria
- Dermatologica
- Renale
- Epatica
- Splenica
- Immunologia
La mononucleosi in assoluto è una malattia benigna,non è data da un alto rischio di complicanze.
La prevenzione dell’unica grossa complicanza che è la rottura della milza,riguarda l’indagine
ecografica.
Si tende a non ricoverare quasi più i pazienti affetti da mononucleosi..
In presenza di un quadro clinico sospetto vengono effettuati :
- Emocromo (accertamento che non sia una malattia ematologia)
transaminasi
- LDH (elevate nella mononucleosi infettiva)
- Ecografia della milza
- ECG (esclusione della miocardite)
- Esami per confermare la causa eziologia :
- anticorpi anti-Epstein-Barr (anti-VCA e anti-EBNA di classe IgM e
IgG)
- anticorpi anti-Cytomegalovirus
- anticorpi anti-HIV
L’Epstein-Barr è correlato con molti tumori,soprattutto con le neoplasie B come il linfoma di
Burkitt,alcune forme di leucemia,di linfomi come anche il carcinoma nasofaringeo e alcune
neoplasie dello stomaco.
Il linfoma di Burkitt esiste come tale ed esiste legato all’HIV,però soprattutto nel paziente africano
trovate il DNA del virus di Epstein-Barr.
Noi conosciamo che l’Epstein-Barr ha un ruolo causale nell’immortalare le cellule B.
Esiste tutta una patologia legata all’Epstein-Barr,esiste una patologia dell’immunodeficit che è
l’infezione da HIV ma che è anche il trapianto.
Nell’infezione da HIV si può trovare il linfoma,compreso il linfoma primitivo del cervello in cui si
cerca l’EBV nel liquor.
Si può avere una polmonite interstiziale di tipo linfocitico,la leucoplachia orale (leucoplachia
capelluta della lingua).
Ci sono correlazioni con la sclerosi multipla.
Germana