Cancro e terapie.
Consigli per curarsi senza dover soffrire
Il dolore,
un problema
importante.
Ogni anno milioni di persone al mondo
affrontano una diagnosi di tumore. La
scienza lotta costantemente per sconfiggere
il cancro e in essa sono riposte le speranze
dei pazienti e dei loro familiari.
Sono molti i problemi che un malato di
tumore deve affrontare ma il dolore
è una sfida che il paziente può vincere.
Non tutti i pazienti provano dolore, nella
maggioranza dei casi esiste però la
possibilità di controllarlo.
L’Organizzazione Mondiale della Sanità
raccomanda un approccio multidisciplinare,
che miri a migliorare sia il sintomo dolore
s i a l ’ a s p e t to p si cologi co del malato
e dei familiari. Per la buona riuscita della
terapia del dolore occorre una costante
collaborazione tra gli operatori sanitari,
il malato e i familiari.
Cosa c’è dietro il dolore
Un’esperienza spiacevole, sensoriale ed emotiva, associata a un danno tessutale reale o potenziale.
Possiamo definirlo come vogliamo, ma in ogni caso il dolore resta un’esperienza soggettiva, influenzata
da fattori culturali e da altre variabili psicologiche.
Il dolore cronico è lo stato di sofferenza che si protrae oltre il normale decorso di una malattia acuta
o al di là del tempo di guarigione previsto e può causare effetti negativi gravi a livello psicologico
e sulla qualità di vita.
Il dolore può limitare in tutto o in parte le attività quotidiane: il paziente può non essere più in grado
di mangiare o dormire.
Con dolore cronico si intende quel dolore che si protrae oltre il normale decorso di una malattia acuta
o al di là del tempo di guarigione previsto. Protraendosi nel tempo, il dolore cronico può causare
effetti negativi gravi a livello psicologico e sulla qualità della vita della persona. Per familiari e amici
non è semplice comprendere lo stato d’animo del paziente, che tenderà a sentirsi solo frustrato
e depresso.
Controllare il dolore.
Il dolore può essere trattato e controllato garantendo al paziente il riposo notturno e una vita il più
possibile normale. È molto importante inoltre che i soggetti con dolore cronico oncologico siano
informati e istruiti sul dolore e sui principi della sua gestione.
Si può valutare il dolore?
Perché la cura del dolore cronico da tumore abbia successo, è necessario effettuare una valutazione
corretta del dolore. A tale scopo è fondamentale il ruolo di chi soffre quel dolore: deve essere
il malato a descrivere il proprio dolore. È solo grazie a un’attenta descrizione che si può fare
una valutazione accurata e di conseguenza scegliere la terapia migliore.
Per descrivere il dolore in genere si utilizzano scale apposite che possono essere numeriche oppure
analogiche visive. Con le scale numeriche viene chiesto al malato di fissare il proprio dolore da un
minimo di zero (nessun dolore) a un massimo di 10 o di 100 (massimo dolore immaginabile). Quando
si utilizza una scala analogica visiva, invece, viene chiesto al soggetto di indicare il suo dolore su una
linea che va da assenza di dolore a massimo dolore possibile.
Definita l’intensità del dolore è importante anche analizzare la durata e più in generale le caratteristiche
temporali del dolore.
Chi assiste il malato ha il compito di valutare il dolore più volte nell’arco della giornata così da
comprenderne la durata, la frequenza e un eventuale andamento ciclico (per esempio si manifesta
soprattutto la notte).
Tutte le scale approvate sono ugualmente valide, la scelta dipende dal singolo caso. Quando
si sceglie una scala però è bene continuare a mantenere la stessa senza cambiare.
È fondamentale, nella valutazione del dolore, fare una misurazione del livello di ansia e di depressione
del soggetto, cercare di comprendere le credenze del soggetto e aiutarlo a superare la condizione
di dolore anche con un sostegno psicologico ed eventualmente spirituale.
E chi non può comunicare?
Il dolore può essere valutato anche nelle persone che non sono in grado di comunicare, tramite una
scheda di valutazione del dolore per le persone colpite da forme di demenza senile, per traumatizzati
gravi che non hanno la possibilità di comunicare verbalmente, per i pazienti colpiti dal morbo di
Alzheimer, per i malati oncologici in fase terminale. È importante codificare, valutare e monitorare
il dolore anche dei pazienti che non riescono a esprimerlo per poterlo affrontare con tempestività
ed efficacia.
Alleati contro il dolore.
Anche se non è possibile eliminarlo completamente, le terapie del dolore offrono programmi
speciali per aiutare i pazienti con dolore cronico a riprendere una vita il più normale possibile
e a vivere in modo più attivo e produttivo. Un traguardo possibile grazie a un team multidisciplinare
che comprenda, oltre a medici e infermieri, anche altri professionisti sanitari come psicologi
e fisioterapisti.
Esistono centri specializzati nella gestione e trattamento del dolore cronico. Collegandosi al sito
dell’Associazione Italiana per lo Studio del Dolore (AISD) è possibile scaricare un elenco dei centri
di terapia del dolore presenti in Italia. Inoltre, il sito della Società Italiana Cure Palliative offre
indicazioni sugli eventi che le singole regioni organizzano per informare cittadini e addetti ai lavori
sulla gestione del paziente.
Le strutture sanitarie che offrono cure palliative e terapia del dolore devono assicurare
un programma di cura individuale per il malato e la sua famiglia, nel rispetto dei principi
fondamentali della tutela della dignità e dell’autonomia della persona, senza alcuna discriminazione.
Grazie a una legge del 2010 è facilitato l’accesso alle cure
palliative, alla prescrizione degli oppioidi e a una gestione
semplice del malato a domicilio. Sempre grazie a questa
legge, medici di medicina generale possono prescrivere gli
analgesici oppioidi utilizzando il semplice ricettario
del Servizio Sanitario Nazionale.
Gli obiettivi della terapia.
Personalizzare sì, ma con disciplina.
Quando ci si ammala, il recupero della normalità è il primo obiettivo. In particolare, quindi, la terapia
deve mirare a ridurre il dolore durante la notte, per favorire il riposo, e durante il movimento
e la stazione eretta in modo da consentire le normali attività.
Nella fase terminale della malattia, seppur con modalità diverse, la terapia non mira alla sola
riduzione del dolore fisico, ma deve prendere in cura anche l’aspetto psicologico. In questi casi
si parla di “dolore totale”, che non può essere affrontato con la sola terapia farmacologica ma attraverso
un approccio multidimensionale, che tenga conto dei bisogni psicologici, spirituali e sociali, che
devono essere considerati con attenzione e affrontati contemporaneamente alla cura del dolore fisico.
Ogni paziente è un mondo a sé, ma tutti rispondono allo stesso approccio, al dosaggio
e alla somministrazione. Il dosaggio degli analgesici deve essere individuale e la somministrazione
va eseguita a orari stabiliti per mantenere le giuste concentrazioni terapeutiche.
È bene programmare dosi di emergenza che possono essere somministrate al bisogno, in aggiunta
alla copertura di base (circa il 20% delle dosi di oppioide nelle 24 ore).
Diversi i pazienti, diversi i farmaci.
In caso di riacutizzazione del dolore, anche quando si assumono i farmaci a intervalli regolari, è
importante confrontarsi col medico perché potrebbe essere necessario modificare la terapia.
Ogni paziente è un mondo a sé, e la scelta degli analgesici deve essere personalizzata, considerando
vari fattori, tra cui: il tipo di dolore, l’intensità, la potenziale tossicità del farmaco, le condizioni
generali del malato.
La prescrizione deve essere fatta dal medico. L’Organizzazione Mondiale della Sanità raccomanda
di personalizzare la terapia e di avere un approccio a scala crescente, partendo dalla terapia
con farmaci analgesici non oppioidi, passando successivamente alla terapia con gli oppioidi deboli,
fino a giungere alla terapia con gli oppioidi forti. Il passaggio da un tipo di trattamento al successivo
o l’aumento delle dosi deve permettere di controllare i sintomi in modo soddisfacente per il paziente.
Per capire se il trattamento debba essere o meno modificato, è importante tenere sotto controllo
le dosi aggiunte e capire se e quando sono davvero necessarie, per non cadere nella trappola
della somministrazione di una dose aggiuntiva a richiesta.
Antidolorifici: tolgono i dolori
ma possono dare qualche fastidio.
La terapia analgesica porta con sé alcuni effetti collaterali avversi che conviene conoscere
per poterli gestire meglio: stitichezza, nausea, vomito, sedazione e bocca secca. In particolare
l’effetto sedativo associato all’uso di questi farmaci può causare rischi durante la guida o durante
il lavoro con mezzi meccanici.
Ognuno di questi effetti può essere prevenuto o attenuato.
Con il medico si potrà valutare inoltre, per prevenire la stitichezza da oppioidi, di somministrare
dei lassativi. Se necessario, si può anche somministrare un farmaco contro il vomito. Ma se gli effetti
negativi sono molto fastidiosi bisognerà valutare con il medico l’opportunità di modificare il dosaggio
ed eventualmente la terapia.
Tolleranza e dipendenza.
I farmaci oppioidi possono causare tolleranza (cioè la necessità di incrementare con il tempo le dosi
di farmaco per poter ottenere lo stesso effetto antalgico) e dipendenza (si intende la comparsa
di sindromi specifiche alla improvvisa sospensione del principio attivo) ma non sono stati trovati
problemi clinici tali da limitarne l’utilizzo.
Ritardare la terapia per la paura di sviluppare dipendenza non farebbe altro che aumentare la sofferenza
nel soggetto, occorre quindi tranquillizzare la persona sui rischi della terapia tenendo presente quali
sono gli obiettivi della terapia stessa.
Il trattamento di ogni persona deve iniziare dal gradino della scala OMS più appropriato per il suo dolore.
Per il dolore da lieve a moderato sono indicati i farmaci non oppioidi come il paracetamolo o gli
antinfiammatori non steroidei (FANS).
Questi farmaci possono essere acquistati senza ricetta medica ma è bene chiedere sempre consiglio
al proprio medico perché potrebbero essere controindicati.
Per il dolore da moderato a grave invece sono somministrati gli oppioidi da soli o eventualmente
associati a un antidolorifico non oppioide.
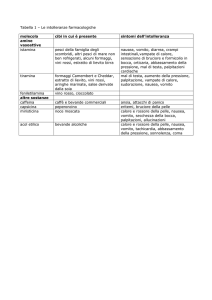
Chemioterapia e qualità della vita
Quando si combatte un tumore, la cura può avere degli effetti che si riflettono sulla qualità della
vita: nel caso della chemioterapia, nausea e vomito sono tra quelli collaterali più temuti dai pazienti e
possono anche influenzare l’andamento della cura perché, se non sono controllati in modo adeguato,
possono spingere il soggetto a interrompere la terapia e a non fare i cicli successivi che invece sono
fondamentali.
Nausea e vomito possono causare anoressia e disidratazione con un calo delle riserve nutritive e di sali
minerali: per evitarlo, è fondamentale un trattamento antiemetico adeguato preventivo.
Quando possono comparire
nausea e vomito da chemioterapia?
La nausea e il vomito da chemioterapia possono comparire in tre momenti diversi:
prima della somministrazione dei farmaci (si parla allora di sintomi anticipatori);
pochi minuti dopo la somministrazione dei farmaci e regredire nell’arco di 24 ore (sintomi acuti);
da 2 a 5 giorni dopo la somministrazione dei farmaci (sintomi ritardati).
Quando la nausea e il vomito non rispondono al trattamento antiemetico si parla, invece, di sintomi
refrattari.
Il vomito è una reazione naturale del corpo per espellere le sostanze nocive dallo stomaco.
È controllato da un’area del cervello chiamata, appunto, “centro del vomito”. Le pareti dello stomaco
inviano a questo centro dei segnali chimici che provocano senso di malessere e reazione fisica.
A oggi il tasso di nausea anticipatoria è intorno al 10% e quello di vomito anticipatorio intorno al
2%. Invece, la nausea che si manifesta tre o quattro giorni dopo la chemioterapia può essere causata
da una ridotta motilità dello stomaco e da un riassorbimento delle sostanze tossiche dalla mucosa
intestinale.
Quali fattori possono favorire la comparsa
di nausea e vomito da chemioterapia?
L’insorgenza di nausea e vomito da farmaci antitumorali può essere influenzata da molti fattori
legati alle caratteristiche del paziente e al trattamento scelto per la cura.
Il rischio è più alto nelle donne (in particolare in quelle che in gravidanza hanno sofferto di nausea
e vomito), nei soggetti ansiosi, nei pazienti già sottoposti a trattamenti chemioterapici e che
hanno sofferto di nausea e vomito, in persone con storia di cinetosi (mal di mare, mal di macchina),
negli astemi o quasi.
È molto importante cercare di prevenire da subito la nausea e il vomito perché averne durante il
primo ciclo di chemioterapia può aumentare le probabilità di soffrirne anche nei cicli successivi.
In ogni caso non tutti i tipi di chemioterapia provocano nausea e vomito e l’entità dei sintomi
può dipendere dal farmaco che si prende, dal tipo di somministrazione, dal dosaggio e dalla frequenza
dei cicli di terapia. Per questo, alcuni farmaci causano i sintomi soprattutto nelle prime ore successive
al trattamento mentre con altri nausea e vomito compaiono giorni dopo.
In linea generale terapie con cicli brevi e dosaggi più alti hanno un rischio maggiore di causare effetti
negativi, così come la somministrazione per via endovenosa può causare nausea e vomito prima,
rispetto alla somministrazione per via orale.
Ci sono farmaci utili per il controllo
di nausea e vomito da chemioterapia?
I farmaci per il trattamento della nausea e del vomito sono molto utili sia perché migliorano
la qualità di vita generale del soggetto in terapia sia perché migliorano i risultati del trattamento.
In generale i farmaci usati per il trattamento della nausea e del vomito si chiamano antiemetici
ma esistono diversi tipi di antiemetici (antagonisti della dopamina, antagonisti della serotonina,
antagonisti dei recettori della neurochinina).
Il medico consiglierà il farmaco più indicato in funzione della chemioterapia, della frequenza e del tipo
di sintomi (anticipatori, acuti, ritardati).
I farmaci antiemetici vanno assunti sia prima sia dopo la chemioterapia; la durata e la modalità
di assunzione dipendono dal tipo di farmaco antiemetico assunto e dal tipo di trattamento
chemioterapico. È molto importante assumere i farmaci antivomito agli orari e secondo le modalità
indicati dal medico. Se i farmaci non dovessero essere efficaci occorre segnalarlo al medico.
La regolarità è un’arma importante: conviene consumare i pasti possibilmente alla stessa ora,
mangiare lentamente masticando con cura, prendendosi tutto il tempo necessario.
Bisogna poi affrontare il pasto più abbondante quando si ha meno nausea ed evitare dolci, spezie,
grassi o cibi fritti ed evitare di bere abbondantemente durante il pasto, ricordandosi invece
di sorseggiare liquidi durante la giornata.
Se gli odori della cucina provocano fastidio, chiedete aiuto a parenti e amici perché cucinino per voi.
Cibi secchi come grissini, fette biscottate o toast, prima dei pasti aiutano, ma evitate di sforzarvi
di mangiare con la nausea. Se nel contempo si è affamati, conviene iniziare il pasto, prima che
il malessere cresca.
Caro diario.
È importante tenere un diario dove ricordare informazioni su periodicità, tipo e gravità dei sintomi,
nonché il tipo di chemioterapia e gli eventuali antiemetici usati, così da comprendere e valutare
l’efficacia della terapia antiemetica somministrata. I pazienti che seguono una cura antiemetica
dovrebbero essere visitati regolarmente, per assicurarsi e rassicurarli sulla sua efficacia.
Nota bene.
È importante sapere che i sintomi anticipatori sono difficilmente controllabili con metodi
farmacologici anche se le linee guida più recenti consigliano anche i farmaci antiemetici insieme
a terapie comportamentali e agli esercizi di rilassamento. I farmaci ansiolitici e in particolare
le benzodiazepine sono in grado di controllare i sintomi anticipatori ma l’efficacia tende a ridursi
progressivamente.
Altrettanto importante: gli antiemetici, come tutti i farmaci, possono causare effetti collaterali
fortunatamente non gravi. A seconda del farmaco usato i disturbi più comuni sono: stitichezza,
controllabile con l’uso di lassativi anche a scopo preventivo e bevendo molti liquidi; mal di testa
che risponde ai più comuni antidolorifici; sonnolenza o insonnia, che possono essere regolate
con farmaci specifici di uso comune.
Anche l’alimentazione aiuta.
Una corretta alimentazione è un buon punto di partenza per prevenire la nausea e il vomito da
chemioterapia.
Di seguito, piccoli e utili consigli per aiutare la terapia antiemetica a fermare nausea e vomito.
Conviene consumare cibi facilmente digeribili – quindi meglio, per esempio, verdure cotte e non
crude – specialmente in prossimità dei trattamenti e fare pasti piccoli e frequenti (5-6 volte in
sostituzione dei 3 pasti principali).
Per aiutare la digestione è bene non coricarsi per almeno due ore dopo aver mangiato. Piuttosto,
è meglio adottare l’abitudine di camminare dopo pranzo, per evitare reflussi, nausea e vomito
e praticare con regolarità esercizi di respirazione: il rilassamento può prevenire la nausea.
Bere è importante.
Bere molto nel giorno della chemioterapia e nei successivi favorisce l’eliminazione del farmaco
e riduce i suoi effetti tossici. Oltre all’acqua si possono bere succhi di frutta, bibite analcoliche, tè
o tisane. In caso di nausea, non conviene bere cose calde, piuttosto è utile masticare qualche
pezzettino di ghiaccio oppure sorseggiare lentamente un po’ di cola sgasata. Man mano che la nausea
migliora si possono assumere cibi liquidi ma più consistenti (per esempio succo di frutta) per poi
tornare gradualmente a una dieta normale.
Pazienti:
prima di tutto
persone.
è in sperimentazione allo IEO (Istituto
Europeo di Oncologia) un caschetto contro la
caduta dei capelli durante la chemioterapia,
effetto collaterale tra i più frequenti di
questo trattamento e fonte di grande
disagio soprattutto per le donne.
Come funziona? Vengono usate le basse
temperature per raffreddare il cuoio
capelluto e ridurre così la caduta dei capelli:
un casco refrigerante in sostanza. Il freddo
diminuisce la perfusione del sangue e il
metabolismo, rallentando a livello locale
l’azione sui bulbi piliferi dei farmaci
chemioterapici.
Come viene usato? Viene indossato prima,
durante e dopo il trattamento. Attualmente
è in fase di sperimentazione: per il momento
lo usano solo un numero limitato di pazienti.
I risultati? Sembrano essere incoraggianti
e il suo uso sarà ulteriormente studiato
per perfezionarne l’applicazione.