![[Numero 16 - Articolo 2. Luglio 2007] Ruolo dei](//s1.studylibit.com/store/data/003228219_1-0deb49611b23d89727e3864553fb8786-768x994.png)
[Numero 16 - Articolo 2. Luglio 2007] Ruolo dei cannabinoidi
nella gestione della nausea e vomito da chemioterapici e del
dolore oncologico
Titolo originale: "Cannabinoids in the Management of Intractable Chemotherapy-Induced Nausea and
Vomiting and Cancer-Related Pain"
Autori: I. R. Sutton, P. Daeninck
Rivista e Riferimenti di pubblicazione: J Support Oncol Volume 4, Number 10 –
November/December 2006; 4:531-535:
Recensione a cura di: Renato Seller, Area Dolore SIMG
Indirizzo dell'articolo: http://linkinghub.elsevier.com/retrieve/pii/S0885392406004416
Keyword: Cannabinoidi, Effetti collaterali da Polichemioterapia, Dolore difficile
Introduzione
Circa 11 milioni di persone nel mondo – Stati Uniti compresi - hanno una diagnosi di tumore
ogni anno. Molti di questi pazienti soffriranno per i sintomi della malattia e/o per gli effetti
collaterali della terapia che spesso peggiora la qualità di vita e ne compromette la prosecuzione
della cura. I sintomi e gli effetti collaterali più importanti, come è noto, sono la nausea e il
vomito indotti dalla chemioterapia ( CINV ) e il dolore neoplastico. La nausea e il vomito sono
indotti in più del 90% di pazienti sottoposti a chemioterapici emetogeni come il cisplatino e il
65% - 85% dei pazienti in fase avanzata di malattia soffre di dolore neoplastico severomoderato. I clinici hanno due importanti sfide da affrontare. 1 - nonostante siano disponibili
diverse classi di farmaci per la prevenzione e il trattamento, una considerevole parte di
pazienti non riceve nessuna terapia o nonostante sperimenti tutte le terapie disponibili,
continua a soffrire per il dolore o per gli effetti collaterali. 2 - molti pazienti neoplastici ricevono
differenti farmaci; l’uso di un solo farmaco per controllare i diversi sintomi e i molteplici effetti
collaterali, semplificherebbe la terapia e ridurrebbe la possibilità di insorgenza di effetti
collaterali e d’interazione tra farmaci. La recente approvazione da parte della FDA americana di
un secondo cannabinoide, il nabilone, mette in risalto il ruolo di questi farmaci nel trattamento
della nausea e vomito refrattari, e fornisce i dati preliminari per un potenziale ruolo dei
cannabinoidi nel trattamento di altri sintomi come il dolore. L’introduzione da più di 20 anni dei
cannabinoidi nell’armamentario clinico, ha fatto emergere diverse informazioni sul loro
meccanismo d’azione, sulla farmacocinetica e farmacodinamica, sulla loro sicurezza e
tollerabilità così come sull’efficacia.
Meccanismo d'azione dei cannabinoidi
Le ricerche sulla fisiopatologia della CINV e del dolore, in particolare del dolore neuropatico,
hanno focalizzato l’attenzione sui siti recettoriali specifici. Nel 1988, quando Devane e colleghi
individuarono i cannabinoidi radiomarcati legati alle membrane cellulari, i recettori cellulari per
i cannabinoidi iniziarono ad essere conosciuti. Due anni dopo, fu individuato il primo recettore
per i cannabinoidi ( CB1 ). Ad oggi sono stati identificati e caratterizzati due recettori per i
cannabinoidi nell’uomo (CB1 e CB2 ). Ciascun recettore ha un’unica distribuzione anatomica. Il
CB1 è presente nel sistema nervoso centrale ed ha un’azione neuromodulatrice, mentre il CB2
è stato individuato nelle cellule del sistema immunitario, in particolare nelle mastcellule e nella
milza. Il controllo della nausea e del vomito è mediato da diversi neurotrasmettitori, inclusi la
serotonina, la dopamina, la sostanza P, l’istamina, l’endorfine, l’acetilcolina, l’acido
aminobutirrico e i cannabinoidi. Il termine “omnineuromodulation” è stato utilizzato per
descrivere il meccanismo d’azione dei cannabinoidi nella CINV, giacché si è pensato che essi
agiscano tramite una inibizione diretta, o una modulazione, neurotrasmettitoriale di tipo
agonistico sui recettori CB1. Per controllare il vomito, e forse la nausea, può essere necessario
bloccare più di una via. I cannabinoidi non solo interagiscono con i recettori CB ma anche con il
sistema dopaminergico, serotoninergico, monoaminergico, noradrenergico e oppioide, tutti
coinvolti sia nel vomito che nel dolore.
Cannabinoidi nella gestione di nausea e vomito indotti dalla
chemioterapia
Sia il Nabilone che il Dronabinolo sono indicati per il trattamento della nausea e il vomito
indotti dalla chemioterapia in pazienti in cui la terapia antiemetica convezionale non ha fornito
un’adeguata risposta. Una review sistematica di 30 trials clinici in cui è stata valutata l’efficacia
, la sicurezza, la tollerabilità dei cannabinoidi ( nabilone per os, 16 studi; dronabinol per os, 13
studi; levonantradol intramuscolo, 1 studio ) comparata con placebo o controllo attivo (
proclorperazina, metoclopramide, cloropromazina, aloperidolo, domperidone e alizapride ) ha
dimostrato l’utilità di questi farmaci nei pazienti con CINV. I dati hanno mostrato che i
cannabinoidi sono superiori sia al placebo che agli altri farmaci di controllo, nell’ottenere un
completo controllo della sintomatologia acuta, definita come assenza di nausea e di vomito
nelle prime 24 ore dopo chemioterapia. Sebbene gli effetti collaterali fossero significativamente
più frequenti nei soggetti trattati con i cannabinoidi, tuttavia i pazienti preferivano
maggiormente questi farmaci rispetto al placebo e agli altri farmaci antiemetici. Tra il 38% e il
90% dei pazienti hanno preferito i cannabinoidi, contro il 4%-22% del placebo e il 3%-46%
degli altri antiemetici. Inoltre alcuni degli effetti collaterali, come la sedazione, sarebbero stati
di beneficio per i pazienti. I due cannabinoidi disponibili per la CINV refrattaria in USA pur
condividendo lo stesso uso, differiscono notevolmente per la durata d’azione: mentre la durata
d’azione del nabilone ne permette l’uso due volte al giorno, il dronabinol può essere necessario
somministrarlo anche più di sei volte al giorno. Il nabilone inoltre ha sostanzialmente pochi
metaboliti, il che si traduce in un minor rischio di effetti collaterali. I cannabinoidi sono noti per
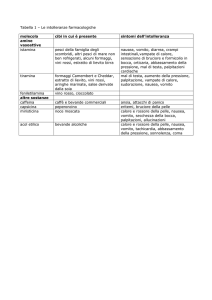
la loro sicurezza ( tab. 1 ). Non è stato sinora documentato nessun caso di morte da overdose
di cannabinoidi assunti isolatamente. I pazienti lamentano principalmente sonnolenza,
vertigini, bocca secca, euforia, atassia, cefalea e difficoltà di concentrazione. La possibilità di
dipendenza fisica è conosciuta. Però i pazienti che hanno assunto nabilone per più di 5 giorni
nei trial clinici, non hanno mostrato nessun sintomo di astinenza alla sospensione del farmaco.
Caso Clinico: Nausea e Vomito intrattabili
Una donna di 63 anni a cui era stato diagnosticato un tumore al polmone allo stadio III B,
veniva sottoposta ad un ciclo di chemioterapia con Cisplatino e Gemcitabina, previo
trattamento antiemetico con Granisetron e Desametazone ( l’Aprepitant non era ancora
disponibile in Canada ) che era efficace nel prevenire la nausea e il vomito della prima dose di
chemioterapia. Dopo tre giorni dalla chemioterapia, tuttavia, la paziente sviluppò nausea e
vomito incoercibili. Un’ulteriore terapia con desametazone orale, metoclopramide e
proclorperazina non ottenne alcun effetto nell’alleviare la sintomatologia. Fu quindi ricoverata
in clinica per i segni di disidratazione e venne trattata con soluzione salina e desametazone
e.v.; una radiografia diretta dell’addome evidenziò una costipazione che venne trattata con
successo con terapia aggressiva. Benché avesse presentato, a 8 giorni di distanza dalla
chemioterapia, solo un minimo senso di nausea, tuttavia la paziente aveva timore ad iniziare
un nuovo ciclo di chemioterapia. La figlia chiese che venisse cambiata la premedicazione
antiemetica prima del nuovo ciclo ed espresse la sua preoccupazione per la ridotta
alimentazione e per la perdita di peso della madre. Con l’accordo dei familiari e della paziente,
tre giorni prima della chemioterapia fu iniziata la terapia con nabilone da 1 mg, una dose la
sera, seguita da 1 mg la mattina della chemioterapia. Alla paziente fu somministrata inoltre la
consueta terapia con granisetron e desametazone senza accusare vomito ma solo una modesta
nausea. Il dosaggio del nabilone fu titolato a 1 mg due volte al giorno con un buon controllo
della nausea e un miglioramento dell’anoressia della paziente. La paziente concluse i 6 cicli di
chemioterapia con pochi problemi di nausea e di vomito.
Cannabinoidi e gestione del dolore
Recenti lavori clinici hanno dimostrato che i cannabinoidi sembrano avere un effetto antalgico
su diversi tipi di dolore, compreso il dolore post-operatorio, il dolore neoplastico e il dolore
neuropatico. Nel 2003, Zajicek e collaboratori hanno riportato un miglioramento del dolore e
dei disturbi spastici soggetivi in 630 pazienti affetti da sclerosi multipla. Successivamente
questo gruppo ha riportato i risultati di uno studio a lungo termine, in terapia open-label, in
questi pazienti e hanno potuto mostrare un miglioramento della spasticità mediante
misurazioni obiettive e un miglioramento duraturo del dolore nei pazienti in trattamento
continuato con tetraidrocannabinoidi ( THC ). Altri autori hanno descritto i benefici dei
cannabinoidi in varie forme di dolore cronico compreso il dolore neuropatico cronico, il dolore
viscerale e quello derivante da lesioni del midollo spinale. Di per sé i cannabinoidi presentano
un effetto antalgico modesto quando usati da soli, mentre il loro potere analgesico sembra
manifestarsi soprattutto in associazione con gli oppioidi. I cannabinoidi, infatti, agiscono su
molti recettori per gli oppioidi, come i recettori µ, κ, λ, e questo spiega la loro spiccata sinergia
con queste sostanze. L’utilizzo di dosi ridotte di ciascun farmaco, permette di aumentare
l’analgesia con una riduzione dei potenziali effetti secondari di ciascun farmaco.
Caso Clinico: Dolore intrattabile
Una donna di 56 anni con una pesante storia familiare di cancro al seno, veniva elettivamente
sottoposta a mastectomia profilattica bilaterale. Dopo l’ìntervento veniva dimessa dall’ospedale
senza complicazioni chirurgiche. Successivamente all’intervento, iniziò a lamentare un
fastidioso e lancinante dolore lungo la ferita chirurgica, di intensità 8 su una scala numerica di
10 punti. L’intensità del dolore le creava difficoltà nello svolgimento delle attività giornaliere e
ne comprometteva il ritorno al lavoro dopo l’intervento. La paziente lamentava inoltre disturbi
del sonno, riuscendo a dormire al massimo 4-5 ore per notte. La valutazione clinica iniziale
evidenziava una marcata allodinia e iperalgesia lungo l’incisione chirurgica, bilateralmente.
Veniva pertanto diagnosticato un dolore neuropatico e le veniva prescritto una dose serale di
10 mg di amitriptilina per migliorare il sonno e ridurre il dolore. Nonostante l’aumento del
dosaggio dell’amitriptilina, sino a 150 mg in monosomministrazione serale, la paziente non
riferiva alcun miglioramento e pertanto venivano aggiunti alla terapia gabapentin ( 1.200 mg
tre volte al dì) e carbamazepina (400 mg tre volte al dì). La paziente riferiva una modesta
variazione della sintomatologia. Veniva, quindi, aggiunto un analgesico oppioide: la dose
iniziale di morfina a rilascio controllato – 15 mg due volte al giorno – veniva aumentata
gradualmente sino a 100 mg tre volte al dì, con una modesta variazione della sintomatologia.
La dose di oppioide non fu ulteriormente incrementata a causa degli effetti collaterali della
morfina, in particolare per l’obnubilamento del sensorio. Il curante provò allora con la rotazione
degli oppiodi, quali idromorfone, ossicodone, fentanyl, senza alleviare i sintomi della paziente.
Si aggiunse infine alla terapia in atto il nabilone al dosaggio iniziale di 1 mg la sera che
lentamente fu incrementato sino a 2 mg due volte al giorno. Il dolore della paziente migliorò in
modo drammatico, sicché fu possibile eliminare tutti gli altri farmaci, ad eccezione di una
piccola dose di amitriptilina (20 mg la sera) per il sonno. L’intensità del dolore valutata con la
scala numerica a 10 punti era scesa a 2 o 3. Attualmente la paziente continua a prendere 2 mg
di nabilone due volte al giorno con un buon controllo del dolore. La paziente non ha lamentato
problemi di sonnolenza diurna, vertigini o obnubilamento del sensorio. Con l’introduzione del
nabilone in terapia, la paziente si è sentita abbastanza bene da riprendere il proprio lavoro a
tempo pieno. La signora non è stata costretta a lasciare il lavoro o le proprie occupazione per
una ripresa del dolore neuropatico.
Approccio clinico ai cannabinoidi: Nausea e Vomito
Gli autori dell’articolo usano i cannabinoidi nella loro clinica ( Cancer Pain and Sympton Clinic
di Winnipeg, Manitoba, Canada ) nei casi in cui i pazienti con nausea e vomito da
chemioterapici non rispondono alla terapia antiemetica standard, basata sulle linee-guida della
terapia antiemetica: un’associazione di un antagonista della 5idrossitriptamina (5-HT3) con
desametazone (l’aprepitant non è disponibile, attualmente, in Canada), a cui si associa la
metoclopramide o la proclorperazina nei casi resistenti. La prescrizione è preceduta da
un’attenta valutazione della sintomatologia incluso l’esordio della nausea e/o del vomito, le
caratteristiche aggravanti, la durata della nausea e l’efficacia dei farmaci prescritti. Viene
inoltre indagato l’uso di farmaci di autoprescrizione o alternativi, compreso l’uso di marijuana.
Pazienti con ipotensione posturale costituzionale o vertigini non sono idonei all’utilizzo dei
cannabinoidi, perché possono veder peggiorare i propri disturbi ed avere ulteriori complicanze.
La dose iniziale è generalmente quella più bassa possibile e la titolazione sino al
raggiungimento dei benefici richiede un periodo di diversi giorni. Si raccomanda di iniziare la
somministrazione di nabilone o dronabinol la notte prima della chemioterapia, con la
ripetizione della stessa dose da 60 a 90 minuti prima della dell’infusione. Questi farmaci sono
poi somministrati due volte al giorno, il nabilone, o tre volte al giorno, il dronabinol, per i
successivi 2-3 giorni per prevenire la nausea e il vomito ad insorgenza tardiva. Il più frequente
effetto collaterale riportato è la sonnolenza., mentre pochi pazienti presentano euforia o
disturbi disforici. Gli autori riferiscono di non aver avuto pazienti con disturbi psicotici indotti
dai cannabinoidi, e ne attribuiscono il motivo all’accurata selezione cui sottopongono i pazienti
da trattare. Un altro gruppo di pazienti che, a parere degli autori, beneficiano della terapia con
cannabinoidi sono quelli che presentano nausea e vomito cronici da altre malattie o farmaci.
Molti di questi pazienti sono in fase di avanzata malattia neoplastica e richiedono un buon
controllo dei sintomi per migliorare la qualità di vita. In questo caso i cannabinoidi possono
essere efficaci per i diversi sintomi come il controllo della nausea, la stimolazione dell’appetito
e gli effetti adiuvanti sul dolore. Anche in questi pazienti gli autori tendono ad usare il nabilone
per la sua più lunga durata di azione e per la minor incidenza di interazioni con altri farmaci. Si
parte con la dose più bassa possibile al momento di andare a letto e si titola la dose ogni 3-5
giorni alternando l’aumento della dose serale con quella del mattino sino a che non compaiono
i benefici o sino al dosaggio massimo di 2 mg due volte al giorno. Molti pazienti beneficiano di
un dosaggio di 1 mg due volte al giorno, mentre alcuni pazienti con una storia di utilizzo di
marijuana richiedono dosaggi più alti, ma senza superare mai i 4 mg due volte al giorno.
Approccio clinico ai cannabinoidi: Dolore
Come analgesici i cannabinoidi vengono usati soprattutto in associazione con gli oppioidi per il
trattamento dei pazienti sofferenti di dolore neuropatico, sia di origine centrale ( trauma al
midollo spinale, dolore neuropatico post ictus ) che periferico ( plessi radicolari infiltrati da
tumori, neuropatie da radiazioni o da chemioterapici; neuropatie diabetiche; pazienti con
sclerosi multipla, sindromi regionali complesse o infezioni da HIV ). Tipicamente questi pazienti
hanno sperimentato un gran numero di altri farmaci, quali triciclici, antiepilettici, adiuvanti
delle terapie analgesiche come clonidina, ketamina, e analgesici oppioidi senza risultati
apprezzabili. Le controindicazioni assolute all’utilizzo di cannabinoidi sono rappresentate dalla
gravidanza, ipertensione non controllata, malattie ischemiche cardiache, un’anamnesi positiva
per aritmia o schizofrenia. Controindicazioni relative sono considerate un’anamnesi positiva per
disturbi di panico e ansia. Al paziente devono essere chiaramente illustrati sia i potenziali
benefici che gli eventuali effetti collaterali di questi farmaci prima dell’inizio della terapia, come
sintetizzato nella tab. 2
Non è stata notata nessuna differenza tra i diversi oppioidi usati di volta in volta in
associazione con i cannabinoidi, sebbene gli autori preferiscano usare il fentanyl in quanto
maggiormente specifico per i recettori µ. Nell’esperienza degli autori l’associazione dei
cannabinoidi con gli oppioidi determina un marcato aumento dell’analgesia rispetto all’utilizzo
degli oppioidi da soli, soprattutto nel dolore neuropatico severo. La terapia in associazione
porta ad una riduzione della nausea e vomito indotta dagli oppioidi e ad un aumento
dell’appetito soprattutto nei pazienti neoplastici in cure palliative.
Rilevanza per la Medicina Generale
Il recente decreto del ministro della salute, pubblicato nella G. U. n° 98 del 28 aprile 2007,
inserisce alcuni cannabinoidi, tra cui il Nabilone e il Dronabinol nella tabella II, dell’ art. 14 del
D.P.R. n° 309 del 1990, noto anche come testo unico delle leggi per la disciplina degli
stupefacenti e sostanze psicotrope, e pone i presupposti per l’introduzione e l’utilizzo anche nel
nostro paese, di questi farmaci. Il razionale del loro uso, così come riportato nello stesso
decreto, ne prevede l’impiego come adiuvanti nella terapia del dolore e per il trattamento di
alcune patologie neurodegenerative quali la sclerosi multipla. La FDA americana ha peraltro di
recente approvato l’utilizzo del Nabilone, in aggiunta al Dronabinol già in uso, per il
trattamento della nausea e vomito indotto dai chemioterapici emetogeni. Si rende pertanto
necessario per noi MMG iniziare a “conoscere” questi farmaci, valutarne le potenzialità e le
effettive necessità di impiego nella gestione dei pazienti oncologici e di quelli affetti patologie
neurodegenerative quali la sclerosi multipla.
Commento del revisore
Gli autori, dopo una succinta analisi di una review di 30 studi pubblicati sull’efficacia dei
cannabinoidi come antiemetici nella cura della nausea e vomito da chemioterapici, descrivono
la loro esperienza clinica con questi farmaci nella loro attività professionale presso la Cancer
Pain and Sympton Clinic di Winnipeg, Manitoba, Canada, riportando in dettaglio dosaggi,
modalità di somministrazione e incidenza di effetti collaterali. A testimonianza dell’efficacia di
questi farmaci, vengono inoltre riportati due casi clinici esemplari per gli effetti eclatanti
ottenuti. Da quanto riportato, questi farmaci avrebbero una reale efficacia terapeutica nella
gestione della nausea e vomito refrattari alle solite terapie standard, e nel controllo del dolore
neuropatico, associati perlopiù agli oppioidi. Vengono inoltre citati degli studi sull’efficacia di
questi farmaci nel controllo dei disturbi spastici dei pazienti con sclerosi multipla, senza
peraltro una valutazione dettagliata degli stessi. Ovviamente sarà necessario acquisire ulteriori
esperienze e valutare ulteriori studi per comprendere l’effettiva portata dell’introduzione dei
cannabinoidi nella pratica clinica del nostro paese, senza peraltro sottovalutare l’importanza di
avere comunque degli ulteriori farmaci, potenzialmente efficaci, per i pazienti refrattari e per i
casi di difficile controllo con le terapie standard.
© 2007 Progettoasco.it
![[Numero 16 - Articolo 2. Luglio 2007] Ruolo dei](http://s1.studylibit.com/store/data/003228219_1-0deb49611b23d89727e3864553fb8786-768x994.png)