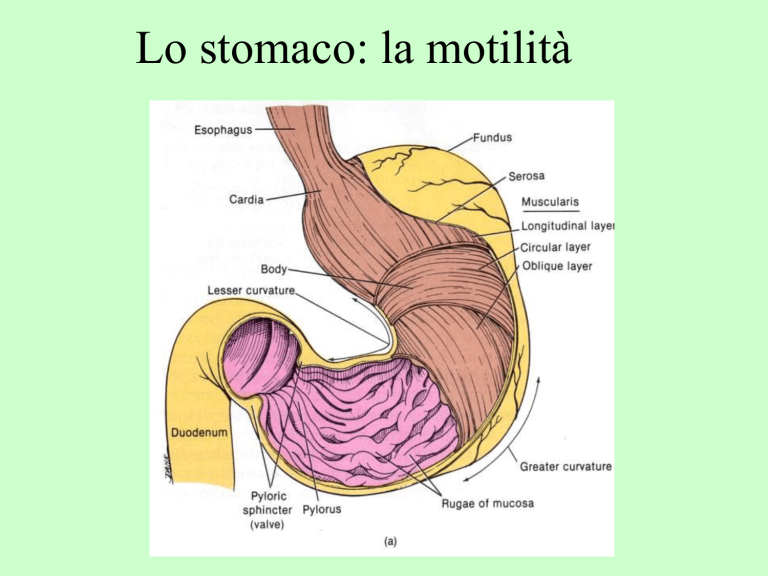
Lo stomaco: la motilità
Il pacemaker gastrico
Onda lenta
Le onde lente sono generate dalla zona pacemaker (cellule longitudinali).
Le cellule muscolari lisce dello stomaco si contraggono quando il livello di
depolarizzazione dell’onda lenta supera il livello soglia
Fasiche
Fino a 30 mmHg
Toniche
Fino a 10 mmHg
Attività elettrica di cellule muscolari lisce appartenenti a diverse
regioni gastriche
La frequenza delle onde elettriche gastriche è di circa 3/min, ma diminuisce verso il piloro
Controllo della motilità gastrica
Costrizione pilorica e
Lo stomaco: le ghiandole
Ghiandole gastriche: i diversi tipi cellulari
Cellule indifferenziate
Le secrezioni
Funzioni della secrezione gastrica
• Diluizione del chimo
Funzioni dell’HCl
• Lubrificazione del chimo
• Scinde tessuto connettivo e fibre
muscolari
• Protezione della mucosa
gastrica
• Modifica l’osmolarità gastrica
portandola a livello isoosmotico
• Digestione enzimatica
delle proteine
• Attività biologiche di
vario tipo (es. quella del
Fattore intrinseco di
Castle)
• Formazione di HCl
• Attiva il pepsinogeno in pepsina
• Abbassa il pH al livello al quale è
attiva la pepsina
• Impedisce la crescita batterica
• Stimola la produzione duodenale di
secretina e pancreozimina che, a
loro volta, inducono la secrezione
pancreatica di bicarbonati ed
enzimi
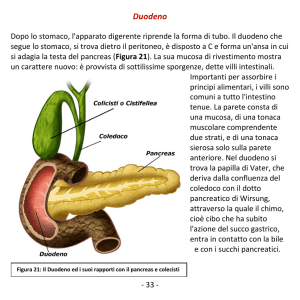
La suddivisione fisiologica dello stomaco
Area cardiale
Area del fondo e del corpo
Area di transizione
Area pilorica
Caratteristiche delle diverse aree fisiologiche
• Area cardiale (5%): ghiandole tubulari
ramificate e spirali con cellule quasi
esclusivamente mucose (muco, bicarbonato,
pochi elettroliti)
• Area del fondo e del corpo (75-80%):
ghiandole tubulari semplici con cellule
mucose, cellule principali, cellule parietali
ed enterocromaffini
• Area pilorica (15-20%): ghiandole tubulari
ramificate con cellule mucose (poche),
cellule D e cellule G
Principali caratteristiche del succo
gastrico
• Acqua (oltre il
99,5%)
• Cloro
• Idrogeno
• Sodio
• Potassio
• Calcio
• Fosfati
• Proteine (glicoproteine,
mucoproteine)
• Pepsine
• Lipasi
• Fattore intrinseco
Il volume secreto è circa 2-3 L/dì, il pH è intorno a 2/3
Barriera mucosale gastrica
(capacità di impedire la retrodiffusione di H+ dal lume al sangue)
Fosfolipidi ad azione tensioattiva
1) Strato di muco/bicarbonato 2) Strato di cellule mucose di superficie
3) Flusso ematico microvascolare
Il muco: struttura
Lesione della barriera mucosale gastrica
(da parte di antinfiammatori non steroidei, ad es. acido
acetilsalicilico, o per disidratazione, ad es. da eccesso di alcool, o per
ipersecrezione di HCl)
1) retrodiffusione di H+
in scambio con Na+
2) diminuzione pH della
mucosa
3) morte cellulare e
liberazione di K+
nel lume
4) danno ai mastociti
mucosali
5) liberazione di
istamina
6)danno alla
microvascolatura
7) ischemia, ipossia, stasi
vasale, diffusione
nel lume di proteine
plasmatiche e
sangue
Lesione della barriera mucosale da parte
dell’Helicobacter pylori
• L’H.p. colonizza lo strato
mucoso di stomaco e duodeno
di circa il 40% degli individui
• Secerne proteine che inducono
l’invasione della mucosa da
parte di macrofagi ed altre
cellule immunitarie
• Determina gastrite cronica
superficiale ed è responsabile
praticamente di tutte le ulcere
gastriche e duodenali non
provocate da farmaci
• Può svilupparsi in ambiente
acido perché contiene elevati
livelli di ureasi, enzima che
catalizza la conversione di urea
in CO2 e ammoniaca che
tampona l’acidità circostante
Le cellule parietali o ossintiche
Cellula a riposo
Cellula in attività
Secrezione di HCl
Consumo energetico = 1500 KCal/L
Attivatori della secrezione di HCl
Istamina (II messaggero
= cAMP), Gastrina e
Ach (II messaggero =
Ca++) promuovono:
Cl
cAMP
Ca++
1) la fusione delle
membrane
tubulovescicolari con
formazione dei
canalicoli
2) l’aumento dei canali per
il Cl- e per il K+
Ca++
Controllo della secrezione di HCl - I
Cellula
EC
+
Istamina
_
Controllo della secrezione di HCl - II
_
H+
_
SS
+
Sintesi del ruolo dell’Ach nella
secrezione di HCl
• Agisce sulle cellule parietali: a) direttamente,
tramite il sistema nervoso enterico b)
indirettamente, tramite cellule di tipo endocrino
• Nel fondo: attiva le cell. parietali ( recettore M3) e
le cell. enterocromaffini (EC) che, tramite
l’istamina, stimolano a loro volta le cell parietali
(recettore H2)
• Nell’antro: 1) attiva le cell. G aumentando la
produzione di Gastrina che andrà nel fondo ad
attivare sia le cell parietali sia le cell EC; 2)
inibisce le cell D riducendo la produzione di
Somatostatina impedendo l’inibizione delle cell G
Fase cefalica
Ingresso di cibo nello stomaco
Controllo della secrezione gastrica
corteccia
Esperimenti di Pavlov: il falso
pasto nel cane esofagostomizzato
Lo svuotamento gastrico
•
•
•
•
Deve essere compiuto ad una velocità
ottimale affinché l’intestino tenue possa:
a) neutralizzare il pH
b) equilibrare l’osmolarità
c) digerire il materiale alimentare
d) assorbire i prodotti della digestione
Velocità di svuotamento gastrico
• E’ regolata per via nervosa e ormonale e
dipende da:
• Volume
• Composizione
• Stato fisico del contenuto gastrico
Fattori che influenzano lo svuotamento gastrico
- Lo svuotamento è direttamente proporzionale al volume del contenuto
gastrico (Maggiore volume = maggiore svuotamento)
- Il materiale liquido viene svuotato più velocemente di quello solido
- Il ritardo di svuotamento del materiale solido (fase di latenza) corrisponde
al tempo necessario per lo sminuzzamento da parte della pompa antrale
- Nel duodeno passano prima le particelle di diametro inferiore
- Le particelle con diametro superiore ai 7 mm passano nel duodeno
grazie ai complessi motori migranti (MMCs) che caratterizzano il
periodo interprandiale. ( I MMCs sono stimolati dalla Motilina, liberata
dalle cell M di duodeno e digiuno)
- I liquidi ipo- ed iper-tonici sono svuotati più lentamente degli isotonici
- Alimenti ad alto contenuto calorico passano nel duodeno a minore
velocità rispetto a quelli ad basso contenuto calorico
- Lo svuotamento diminuisce al calare del pH gastrico e all’aumentare di
quello duodenale
Inibitori dello svuotamento gastrico
• L’acidità del chimo che arriva nel duodeno causa la liberazione di
secretina che sia inibisce la motilità antrale sia aumenta la
costrizione pilorica
• La presenza di prodotti della digestione lipidica nel duodeno
determinano la liberazione da parte di duodeno e digiuno di
Colecistochinina (CCK)
• La presenza di ac. grassi nel duodeno causa la liberazione da parte
delle cellule K del duodeno del Peptide inibitore gastrico (GIP)
• La presenza di prodotti della digestione proteica causa inibizione
sia in via riflessa (riflesso enterogastrico) sia perché determina
liberazione di Gastrina, CCK, GIP
• Le soluzioni iperosmotiche in duodeno inibiscono liberando un
enterogastrone non ancora identificato