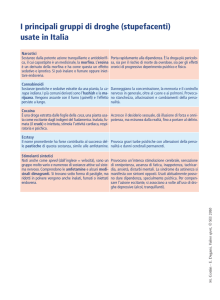
Allegato
2
Dott. Simeone Liguori
U.O. Cure Palliative e Terapia del Dolore-HOSPICE Azienda Ospedaliera Ospedali riuniti di
Bergamo. Direttore: Dott. G. Battista Cossolini
PROTOCOLLO PER IL CORRETTO USO DEGLI OPPIOIDI
NELLA TERAPIA DEL DOLORE
Il dolore, nei pazienti neoplastici, è presente già al momento della diagnosi nel 20-30% o in fase
terminale di malattia nel 70-80%, sia per meccanismi legati alla malattia (70-75%) che a causa delle
cure stesse (25-30%). Quasi tutto il dolore oncologico risponde alle terapie farmacologiche a base
di analgesici e adiuvanti somministrati per via orale. La terapia attuale si fonda sul concetto della
“scala analgesica” (OMS), che presuppone un approccio graduale all’uso dei farmaci analgesici e
che può essere definito un insieme di principi piuttosto che un rigido protocollo.
I farmaci oppioidi rappresentano, nei paesi industrializzati avanzati, la principale risorsa antidolore
nel 75-85% dei casi. Alcune barriere, nella prescrizione di tali farmaci, sono di ordine culturale,
ovvero legate a pregiudizi di medici, pazienti ed istituzioni, sulle conseguenze legate all’uso degli
oppioidi, come la depressione respiratoria, disturbi della coscienza o, addirittura, la
“tossicodipendenza”; in realtà, l’esperienza clinica accuratamente documentata ha dimostrato che
queste paure sono assolutamente infondate. Dosi regolari di oppioidi possono essere prescritte e
somministrate in tutta sicurezza nei stadi precoci di malattia e possono essere continuate per molti
mesi (soggetti trattati con i farmaci che manifestano un miglioramento del dolore possono ridurre il
dosaggio e sospendere senza alcuna difficoltà).
Sebbene siano riconosciute a livello mondiale le qualità analgesiche degli oppioidi, tali farmaci,
purtroppo, hanno ereditato una nomea fortemente negativa, sia nella cultura del medico che del
paziente, essendo considerati farmaci da utilizzare come “ultima spiaggia”.
I farmaci oppioidi sono sostanze che, una volta introdotte nell’organismo, tendono a legarsi con
recettori specifici che vengono denominati recettori per gli oppioidi, i quali sono abitualmente
occupati da altri composti normalmente prodotti e secreti dal S.N.C., noti come oppioidi endogeni
(β-endorfine, enkefaline, dinorfina). I recettori per gli oppioidi sono i seguenti:
1. μ – sede sovraspinale, attività analgesia, oppioidi endogeno β-endorfina, effetti collaterali
depressione respiratoria ed effetti gastroenterici;
2. κ – sede spinale e corticale, attività analgesia, oppioide endogeno dinorfina,, effetti collaterali
sedazione e miosi;
3. δ – sede spinale, attività analgesia, oppioide endogeno enkefaline;
4. σ – la sede e l’oppioide endogeno sono ignoti, attività ed effetti collaterali disforia, allucinazioni
e stimolazione respiratoria.
Gli oppioidi possono avere, sui recettori, azione agonista (attivazione) e/o azione antagonista
(blocco); a loro volta gli oppioidi agonisti possono essere suddivisi in:
agonisti puri. Attivazione massimale dei recettori (morfina)
agonisti parziali. Attivazione submassimale del recettore, presentando effetto tetto (codeina)
agonisti – antagonisti. Agiscono su più recettori, come agonisti su alcuni e come antagonisti su
altri (buprenorfina).
Gli antagonisti si legano al recettore bloccandone l’attività, o spiazzando un’agonista che lo sta
occupando (farmaci per il trattamento del sovradosaggio).
1
L’oppiaceo di prima scelta per il dolore oncologico moderato-forte è la morfina. La via di
somministrazione è quella orale; teoricamente sono richiesti due tipi di formulazioni: quella a
rilascio pronto (per la titolazione della dose corretta) e quella a rilascio modificato (per il
trattamento di mantenimento). Il metodo più giusto per calcolare il dosaggio prevede una dose di
morfina a pronto rilascio ogni 4 ore e la somministrazione della stessa dose per le riacutizzazioni
dolorose improvvise; questa dose di soccorso può essere data secondo le necessità (anche ogni ora)
e il dosaggio totale nelle 24 ore di morfina deve essere valutato attentamente ogni giorno, di
conseguenza la dose regolare può essere aggiustata sommando la quantità totale di morfina di
“soccorso”. Se il dolore ritorna consistentemente prima del momento stabilito per la
somministrazione della successiva dose regolare è probabile che quest’ultima vada incrementata. I
pazienti stabilizzati con la morfina orale regolare devono avere accesso continuo a una dose di
“soccorso” per trattare le riacutizzazioni improvvise del dolore.
Se il paziente non è in grado di assumere la morfina per os, la via di somministrazione alternativa
più efficace è la sottocutanea, più semplice e meno dolorosa di quella intramuscolare nel dolore
cronico oncologico. La somministrazione sottocutanea, rispetto alla via orale, evita l’ampia
variabilità individuale, evita il metabolismo epatico di primo passaggio, aumenta la biodisponibilità
dei farmaci >90%, è una valida alternativa per i pazienti intolleranti, minore tossicità acuta. Il
rapporto della potenza relativa media della morfina orale rispetto a quella sottocutanea (parenterale)
è di 1:2, 1:3. La via sottocutanea dà, inoltre, l’opportunità di una infusione continua farmacologica.
L’inizio dell’azione della morfina è: <1’ e.v., 1-5’ i.m. e s.c., 30-60’ per os, 15-60’ in spinale. Il
picco effetto: e.v. 10-20’, i.m. e s.c. 30-60’, os 30-60’, spinale 90’. Durata d’azione: e.v., i.m., s.c.,
os 3-6 ore, spinale 8-24 ore, os retard 6-12 ore.
La codeina, alcaloide dell’oppio, ha potenza farmacologica 1/10 della morfina; buono
l’assorbimento gastrointestinale. L’emivita plasmatica è di 2-3 ore con durata di efficacia analgesica
di 4-6 ore, l’analgesia è ottenuta in 20’ con il suo massimo grado in 60-120’. L’azione prevalente la
esplica sui recettori μ ed è considerato un oppioide agonista debole.
Il metadone è un oppioide di sintesi, agonista dei recettori μ e κ, antagonista dei recettori NMDA;
buono l’assorbimento gastrointestinale, dopo circa 30’ dalla somministrazione orale è presente nel
plasma con il picco di concentrazione plasmatica dopo 4 ore; l’emivita media è di 24-36 ore, lo
steady state (concentrazione di equilibrio plasmatico) è raggiunto in 7-14 giorni. Per via e.v. la
latenza è <1’, il picco d’azione 5-20’, la durata d’azione 6 ore; per via i.m. la latenza è <1-5’, il
picco d’azione 45’, la durata d’azione 6 ore. Il metadone è 4 volte più potente della morfina nei
pazienti in trattamento con dosi di morfina <100 mg; è 8 volte più potente della morfina nei pazienti
in trattamento con dosi di morfina <300 mg; è 12 volte più potente della morfina nei pazienti in
trattamento con dosi di morfina >300 mg.
La buprenorfina, derivato sintetico della tebaina, è un agonista parziale sui recettori μ, 30 volte più
potente della morfina, ha effetto tetto ad alte dosi (>1-2 mg.). essendo più potente può
antagonizzare gli effetti del farmaco agonista sui recettori μ ed, inoltre, avendo un effetto tetto, avrà
efficacia minore; in pazienti già trattati con oppioidi può provocare una crisi d’astinenza, il
sovradosaggio non è antagonizzato dal naloxone. Ha una lunga durata d’azione (6-9 ore), essendo
inattivata per l’80% a livello della mucosa intestinale ed a livello epatico, viene utilizzata per via
sublinguale o iniettabile (per via i.m. e sublinguale la cinetica è simile).
Il fentanyl, potente oppioide agonista con potenza farmacologica 100 volte la morfina; l’inizio
dell’azione è di 30’’ e.v., <8’ i.m., 8’ spinale, 12-18 ore transdermica; la durata d’azione è di 45’
e.v., 1-2 ore i.m., 1-2 ore spinale, 3 giorni transdermica.
L’ossicodone, oppioide agonista derivato sintetico con azione importante sui recettori per oppioidi
della corteccia limbica e corticale. In Italia è presente come preparato galenico per via orale;
strutturalmente simile alla codeina, ma circa 10 volte più potente, per tale motivo e per l’assenza di
effetto tetto, andrebbe correttamente collocato tra i farmaci del terzo gradino della scala analgesica
dell’OMS; la potenza farmacologica rispetto alla morfina è simile o superiore nella formulazione
orale, ma lievemente inferiore in quella parenterale.
2
L’idromorfone, oppioide agonista (non in commercio in Italia), è 7 volte più potente della morfina;
per il resto è molto simile alla morfina sia in termini strutturali, sia per quanto riguarda le proprietà
farmacocinetiche e dinamiche.
La “responsività” degli oppioidi è il grado di risposta analgesica raggiunto con un incremento della
dose di oppioide sino al raggiungimento di effetti avversi intollerabili o di un’accettabile analgesia;
non è un fenomeno “tutto o nulla”, ma un continuum di risposte determinate da un bilancio tra
analgesia ed effetti collaterali (Mercadante).
L’opioid switching o rotazione degli oppioidi viene effettuata quando un trattamento con un
oppioide porta ad effetti collaterali incontrollabili o quando si verifica una elevata tendenza
all’incremento delle dosi con scarso profitto analgesico. La sostituzione della via di
somministrazione viene presa in considerazione quando si hanno effetti collaterali specifici per la
via di somministrazione (nausea e vomito), tolleranza farmacocinetica e farmacodinamica (elevata
tendenza all’incremento delle dosi con scarso profitto analgesico).
Rapporti di equianalgesia con la morfina.
1. Morfina-Metadone: il rapporto di equianalgesia dipende dalla dose precedente della morfina
(Bruera; Ripamonti) 4:1 (<90 mg) – 8:1 (90-300 mg) – 12:1 (>300 mg). La sostituzione
dovrebbe avvenire con una progressiva riduzione della dose di morfina ed introduzione
progressiva di metadone per raggiungere il livello precedente di analgesia con minori effetti
collaterali. Con la sostituzione morfina-medatone si ottiene una riduzione della stipsi con
probabile sindrome d’astinenza intestinale per minore presenza sui recettori intestinali
(Mercadante; Daeninck).
2. Fentanyl: equipotenza 100:1 (Donner) – 25 mcg/h = 0,6 mg/die/ = 60 mg morfina – 50 mcg/h =
1,2 mg/die/ = 120 mg morfina - 75 mcg/h = 1,8 mg/die/ = 180 mg morfina - 100 mcg/h = 2,4
mg/die/ = 240 mg morfina. Riduzione degli effetti gastrointestinali (Ahmedzai; Donner; Payne).
3. Idrossimorfone: l’equianalgesia è di 1:5, ma il rapporto rimane costante indipendentemente dal
dosaggio precedente.
4. Ossicodone: equipotenza è di 3:2 (Heiskanen, 1997), 1:1 (Glare, 1993), 1.2:1 (s.c.) (Gagnon,
1999); minore è l’incidenza di vomito e allucinazioni (Heiskanen; Kalso).
Gestire con successo il dolore utilizzando gli oppiacei, significa realizzare un’analgesia adeguata
senza eccessivi effetti indesiderati. In base a questi criteri, l’applicazione delle linee-guida
dell’OMS e della EPAC (con l’utilizzo della morfina come farmaco di prima scelta del 3° step),
permette un’efficace controllo del dolore oncologico cronico nella maggior parte dei malati.
In una piccola minoranza di soggetti l’analgesia si può ottenere, senza eccessivi effetti collaterali,
con l’utilizzo degli oppioidi alternativi, la somministrazione spinale di analgesici o con metodi non
farmacologici di controllo del dolore.
Naturalmente, l’uso appropriato delle varie terapie analgesiche, è condizionato sempre dalla buona
conoscenza dei concetti di fisiopatologia del dolore unitamente ad un’accurata raccolta anamnestica
che porta ad una diagnosi corretta sul tipo ed intensità del dolore, contemporaneamente ad una
profonda conoscenza della farmacocinetica e farmacodinamica che indirizzano verso un giusto
percorso terapeutico per un miglioramento della qualità di vita del malato.
Bibliografia:
1. De ConnoF., Groff L., Brunelli C., Zecca E. Ventafridda V., Ripamonti C. (1996). Clinical
experience with oral methadone administration and the treatment of pian in 196 advanced
cancer patients. J Clin Oncol 14:2836-2842;
3
2. De Stoutz ND, Bruera E., Suarez-Almazor M. (1995). Opioid rotation for toxicity reduction in
terminal cancer patients. J Pian Simptom Manage 10:378-384;
3. Expert Working Group of the European Association for Palliative Care (1996). Morphine in
cancer pain: modes of administration. BMJ 312:823-826;
4. Expert Working Group of the Research Network of the EAPC (2001). Morphine and alternative
opioids in cancer pain: the EAPC recommendations. BJC vol 84 No.5:587-593.
5. Glare PA, Walsh TD (1991). Clinical pharmacokinetics of morphine. Ther Drug Monit 13:1-23;
6. Kalso E., Vainio A. (1990).Morphine and oxicodone hydrocloride in the management of cancer
pain. Clin Pharmacol Ther 47:639-664;
7. Ripamonti C., Groff L., Polastri D., Stavrakis A., De Conno F.(1998). Switching from morphine
to oral methadone in treating cancer pain: what is the equianalgesic dose ratio? J Clin Oncol
16:3216-3221;
8. Twycross RG (1988). The therapeutic equivalence of oral and subcutaneus/intramuscolar
morphine sulphate in cancer patients. J Palliat Care 4:67-68;
9. Word Health Organisation (1996). Cancer Pain Relief. WHO: Geneva;
4