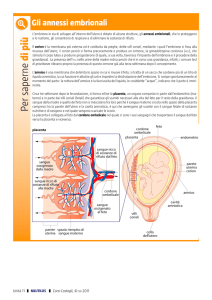
Semeiotica ostetrica
Indice degli argomenti:
1. cause di morte materna
2. cosa offre la tecnologia oggi
3. cosa abbiamo a disposizione nei paesi poveri
a. anamnesi
b. diagnosi di gravidanza
4. primo trimestre
a. minaccia d’aborto/aborto interno
b. gravidanza ectopica
c. mola vescicolare
5. durante la gravidanza
a. peso, pressione arteriosa, albuminuria
b. distanza sinfisi fondo
c. movimenti fetali e battito cardiaco fetale
d. anemia
6. terzo trimestre
a. gravidanza gemellare e polidramnios
b. situazione, presentazione, impegno (manovre di Leopold)
c. presentazione podalica e rivolgimento per manovre esterne
d. pre-eclampsia, eclampsia, coagulazione vascolare disseminata
7. travaglio
a. placenta previa e distacco intempestivo di placenta
b. dilatazione, posizione, impegno
c. condizioni fetali (liquido amniotico e battito cardiaco fetale, caput e
moulding)
Semeiotica ginecologica
1. Che cosa abbiamo a disposizione nei pesi poveri
2. Che cosa cerchiamo
3. Come lo cerchiamo
a. Mani e occhi
b. Speculum
c. Visita ginecologica
4. Dalla semeiotica alla diagnosi
5. Che cosa NON possiamo trovare
6. Che cosa possiamo fare dopo (cenni)
Cause di morte materna (per sapere perché alcune cose ci interessano di più di altre)
Dal 25 al 30% emorragia (80% del post partum), 15% infezioni, 12% crisi ipertensive
(eclampsia), 12% aborto insicuro: nel 2015 (dati OMS) 303.000 morti materne al
mondo. Nel 1990 erano 580.000. Oggi 303.000. Il calo minore in Africa e India
Che cosa ci offre la tecnologia oggi in ostetricia:
ultrasuoni (presenza e sede di una gravidanza, alterazioni della gravidanza,
presenza di versamento liquido, per es sangue, in peritoneo, dimensioni fetali,
vitalità fetale, morfologia, presentazione, situazione, benessere fetale,
posizione e condizioni della placenta, sesso del nascituro, lunghezza del collo
dell’utero…)
cardiotocografia (benessere fetale a termine di gravidanza, reazione fetale alle
contrazioni, frequenza delle contrazioni)
esami ematochimici (determinazione di betaHCG sul sangue per diagnosi precoci
di gravidanza e per diagnosi di aborto interno/minaccia d’aborto, eventuali
infezioni virali della madre costituenti rischio per il feto, funzionalità renale,
epatica e coagulatoria nelle gestosi, valutazione Hb glicosilata nelle diabetiche,
rischio di minaccia di parto prematuro nelle batteri urie asintomatiche)
Che cosa abbiamo usato fino a ieri (quando io ho iniziato a lavorare, e continuiamo a
usare nei paesi poveri):
anamnesi (UM, storia clinica, presenza di sintomi di gravidanza o di gestosi, tipo
di sanguinamento, dolore e andamento dello stesso)
auscultazione (bcf e PA)
ispezione (portio cianotica in grav. iniziale, tipo di sanguinamento, secrezioni
vaginali anomale)
palpazione (forma e consistenza dell’utero, grandezza dell’utero, distanza
sinfisi-fondo, situazione, presentazione, posizione, impegno e livello della parte
presentata, ritmo e qualità delle contrazioni)
visita ostetrica (dilatazione e progressione della parte presentata nel canale da
parto)
esami ematochimici (emocromo, glicemia, esame urine, tempo di coagulazione)
Ci sono informazioni che non potremmo ottenere se non con la tecnologia, ma
dobbiamo chiederci a che cosa ci servono e se sono davvero indispensabili per fare una
diagnosi utile per la paziente.
Che cosa possiamo sapere di una gravidanza
e che cosa è importante che sappiamo
La differenza non è da poco, perché tante informazioni che oggi si richiedono non sono
poi così fondamentale per la vita della donna e per la salute del feto.
Anamnesi. Come per tutte le persone ci interesserà la storia familiare, in particolare
diabete, ipertensione, anemia falciforme o talassemia, o altre malattie che possano
essere ereditarie, oltre alla tubercolosi, per il rischio infettivo in caso di particolare
vicinanza. Le patologie pregresse che ci riguardano in particolare sono la poliomielite
(ovviamente) gli interventi chirurgici, soprattutto se riguardano l’addome, oltre alle
malattie croniche e le infezioni. Una buona idea è sempre quella di chiedere se
assumono farmaci. Poi viene la storia ostetrica pregressa: numero gravidanza e loro
esito, aborti, modalità di parto e bambini morti, e soprattutto morti endouterine o in
travaglio o neonatali; sarebbe bello avere il peso neonatale. Importante sapere se
hanno allattato e che tipo di contraccettivo hanno usato (SE lo hanno usato!).
Primo problema: diagnosi di gravidanza: di fronte ad un ritardo mestruale in donna in
età fertile bisogna sempre pensare ad una gravidanza, ma in genere non c’è la
possibilità di fare un test. La semeiotica della gravidanza iniziale (utero di volume
aumentato, soffice) è abbastanza tardiva e aleatoria, poco specifica, occorre che
siano passate almeno 8 settimane dall’ultima mestruazione. Un test di gravidanza sulle
urine invece può essere positivo circa una settimana dopo la mancata mestruazione.
Oggi ne vendono in farmacia alcuni più precoci, ma non a caso ne vendono due insieme,
per poterlo ripetere qualche giorno dopo se è negativo. In ogni caso è difficile avere
test di gravidanza … l’unica cosa che possiamo fare è … aspettare! Cosa che per altro
le donne africane sono molto capaci di fare.
I trimestre: le diagnosi più importanti sono quella differenziale fra minaccia d’aborto
e aborto, quella di gravidanza extrauterina e quella di mola vescicolare.
Il primo trimestre sembra quello in cui l’importanza dell’informazione ecografica è
massima, ed in effetti in un utero piccolo e prima di 8/9 settimane è difficile capire
qualche cosa con la visita e basta. Ma si può fare molto, a patto di non avere fretta.
Minaccia d’aborto e aborto interno hanno identici segni clinici: perdita ematica in
genere non eccessiva e dolore in genere non importante, e non abbiamo, senza un
ecografo, nessun mezzo per sapere se la gravidanza sta andando avanti o no. Però
possiamo aspettare, perché la donna non corre grossi rischi. Se le perdite
diminuiscono e l’utero cresce (ma ci vuole almeno un mese per capire la differenza) la
gravidanza va avanti, se aumentano e l’utero resta abbastanza piccolo, meno soffice,
probabilmente si è interrotta. Se avete un ecografo attenzione a non essere
desiderosi di fare diagnosi precoci: una camera ovulare senza embrione potrebbe
essere semplicemente una gravidanza in evoluzione che fra un paio di settimane
mostrerà l’embrione. Mai pretendere di vedere qualche cosa prima di 6/7 settimane
dall’ultima mestruazione e sempre pensare che la gravidanza potrebbe essere iniziata
in ritardo … se aspettiamo un po’ di tempo non corriamo nessun rischio.
Con la gravidanza ectopica è un po’ diverso, perche se il sanguinamento in peritoneo è
eccessivo la donna veramente corre pericoli. Vedere la gravidanza ectopica in eco non
è così semplice, mentre sicuramente suggestivo è un emoperitoneo con un utero senza
segni di gravidanza. Come faccio senza ecografo a sapere che c’è un emoperitoneo? Si
può fare la puntura esplorativa del Douglas e se viene sangue siamo autorizzati ad
andare in sala operatoria. Si raccomanda il recupero del sangue! Bastano un cucchiaio e
un imbuto sterili e una bottiglia da sangue con l’anticoagulante…
La mola vescicolare è una diagnosi semplice anche clinica: in genere un utero più
grande del dovuto e molto molle. Spesso al donna ha iperemesi per la maggiore
produzione di gonadotropine corioniche. Possono esserci perdite ematiche e potremmo
anche vedere piccole vescicole. In questo caso la diagnosi è fatta. Con l’ecografo
vediamo un utero con immagine a tempesta di neve, molto spesso senza embrione.
Senza ecografo dobbiamo aspettare … Mi è capitato di vedere una donna con una
gravidanza di 6 mesi, ricoverata per “minaccia d’aborto” a cui tutte le mattive veniva
sentito il battito … peccato che era solo una immensa mola. Ma con la palpazione non si
sentiva dentro un feto, e soprattutto non c’era nessun battito! E se invece il collo si
apre e la donna perde sangue va revisionata con CAUTELA (rischio di perforazione
uterina)
Durante la gravidanza: occorre controllare la crescita dell’utero se possibile in modo
non invasivo, con la palpazione addominale. L’utero è palpabile sopra la sinfisi verso il
quarto mese. Al quinto mese il fondo dell’utero arriva all’ombelicale trasversa: ne
possiamo misurare la crescita con la DSF (distanza sinfisi-fondo) fra il bordo
superiore della sinfisi e il fondo. Si è visto che questa misurazione, ripetuta nel
tempo, è un indice affidabile almeno quanto l’ecografia per valutare la crescita fetale.
Esistono delle curve di crescita che pare siano state confrontate con la crescita in
varie etnie e sono sostanzialmente sovrapponibili. È importante che durante la
misurazione la vescica sia vuota. Ovviamente nelle donne sovrappeso la misurazione
sarà più aleatoria, e soprattutto uscirà dalla curva di normalità, ma l’importante è che
la crescita sia armoniosa nel tempo secondo una linea parallela alla “normalità”,
esattamente come nelle misurazioni ecografiche.
ATTENZIONE che non venga in mente a nessuno di datare una gravidanza, sia con la
DSF che con l’eco, dopo il quinto mese!
Altre misurazioni importanti, soprattutto al terzo trimestre, sono: peso, albuminuria,
Pressione Arteriosa, che dovrà rimanere sotto i 140/90, che se si alterano possono
essere segni di rischio per la cosiddetta “gestosi del III trimestre”, ovvero la preeclampsia, che vedremo dopo. Una albuminuria lieve e degli edemi pure lievi sono
presenti in molte donne gravide, ma un peggioramento improvviso va notato. Edemi
diffusi possono notarsi poco, ma un incremento ponderale di due chili in una settimana
è difficilmente attribuibile ad un’abbuffata, soprattutto in un pese povero, mentre è
più facilmente legato ad un aumento generalizzato dell’edema.
L’unica altra cosa che possiamo sapere del feto, oltre al fatto che cresce, è che è vivo,
e non è da poco. In genere basta chiedere alla madre se lo sente muovere, oppure
possiamo mettere una mano sull’utero e sentire a nostra volta i movimenti fetali, ma
esiste anche lo stetoscopio ostetrico di Pinard, praticamente perfetto (il migliore in
legno di ciliegio, ma esiste anche in alluminio…) per auscultare il battito cardiaco
fetale ATTENZIONE: il battito cardiaco fetale è più veloce di quello degli adulti!
Andiamo fra i 120 e i 160 battiti/minuto. Se è più lento i casi sono due: o stiamo
auscultando il battito della donna o il ragazzino non sta bene!
Altrettanto importante è la valutazione dell’eventuale stato anemico: possiamo
guardarle le congiuntive e valutare “a occhio”, ma guardiamole le mani: se i
dermatoglifi sono pallidi il valore di Hb è < 7. In linea di massima comunque è meglio
sempre supplementare con ferro.
Riassumendo, per tutta la durata della gravidanza (o comunque dal quinto mese in
poi) controllare ogni volta: DSF, PA, edemi (peso), anemia, bcf.
ATTENZIONE suggerire sempre una alimentazione equilibrata e consigliare di
partorire in una struttura sanitaria e non a casa, coinvolgendo, se necessario, i
familiari “che comandano” (in genere marito e suocera)
Terzo trimestre: verso la fine della gravidanza diventa importante, oltre a tutto ciò
che è stato detto prima, valutare il feto. Ci interessa particolarmente distinguere le
gravidanze gemellari; si palpano in genere due teste, più dure e relativamente più
piccole rispetto al podice, cosa abbastanza semplice se non siamo troppo vicini al
termine. Più difficile è essere sicuri della vitalità di entrambi i feti, perché
bisognerebbe auscultare i due battiti contemporaneamente (due operatori) ottenendo
due frequenza diverse. Anche una anomala grandezza dell’utero ci può mettere sulla
strada, ma occorre escludere un polidramnios, cercando di capre se abbiamo una sola
testa che ballotta eccessivamente per il troppo liquido o se si tratta di due feti.
Poi ci sono gli feti con ritardo di sviluppo endouterino. La domanda fondamentale è:
sono davvero più piccoli o sono semplicemente più “giovani”? anche qui è fondamentale
non avere fretta di arrivare ad una diagnosi e dipende da dall’epoca di gravidanza e
quello che c’è stato prima. Ma misurazione sinfisi–fondo (DSF) è abbastanza specifica
(se un utero smette improvvisamente di crescere ha sicuramente un significato) ma
con una sensibilità variabile operatore dipendente, problema che a volte si presenta
anche con l’ecografia.
Patologia tipica del III trimestre e solo marginalmente prevenibile è la pre-eclampsia,
sindrome di cui si ignora l’origine, caratterizzata da ipertensione edemi e proteinuria
e sovente accompagnata da iposviluppo fetale. La diagnosi precoce è abbastanza
importante, perché aggravandosi può condurre all’eclampsia, malattia grave che può
costare la vita della donna. È caratterizzata da dolore a barra epigastrico, che si
accentua con la palpazione in ipocondrio dx, con alterazione della funzionalità epatica,
emoconcentrazione e riduzione delle piastrine. Si possono presentare contrazioni
tonico-cloniche generalizzate, oliguria con anuria, e si può arrivare alla coagulazione
intravascolare disseminata. Questa patologia è gravissima anche nei paesi ricchi e non
a caso l’eclampsia è la seconda causa di morte materna ovunque. Ovunque è
importante:
1) sapere che esiste,
2) saperla diagnosticare (triade PA, edemi proteinuria, ridotta crescita fetale)
3) conoscere i segni di sospetto per riferire la donna
Possiamo solo cercare di arrivare prima ed eventualmente indurre il travaglio (unica
VERA terapia risolvente)
Capire come è messo il feto a termine di gravidanza è importante per affrontare il
travaglio. E qui ci vuole esercizio e pazienza. Utilizziamo per questo le manovre di
Leopold che trovate in tutti i libri. Possiamo così determinare la situazione fetale
ovvero come è messo l’asse maggiore del feto rispetto all’asse maggiore dell’utero
(longitudinale, trasversa o obliqua). Sempre con le manovre di Leopold identifichiamo
la presentazione (cefalica, podalica, spalla) e possiamo comprendere se la parte
presentata ha iniziato a scendere nel bacino o è ancora alta (Questo non è
particolarmente importante se non all’inizio del travaglio)
La diagnosi di presentazione podalica, fatta verso a 36° settimana ci consente di
ridurre i rischi per il feto. Infatti il parto podalico è gravato da una mortalità e
morbilità fetali maggiori rispetto al cefalico (e il taglio cesareo ancora di più!), rischi
che possono essere prevenuti riportando il feto in presentazione cefalica. Si tratta di
una manovra chiamata “rivolgimento cefalico esterno” ed è abbastanza semplice e
priva di rischi, anche se un po’ fastidiosa per la madre (italiana!). Dopo aver
identificato testa, podice e dorso fetali si cerca di afferrare il podice e di spostarlo
verso l’alto mentre con l’altra mano si accompagna la testa nella discesa (senza
spingerla!) facendo fare al feto una capriola in avanti o indietro.
Se la parte presentata resta alta anche dopo che sono iniziate le contrazioni
dobbiamo farci delle domande: c’è qualcosa in mezzo che ne impedisce la discesa?
Potrebbe essere un fibroma previo (cioè nella parte bassa dell’utero che impedisce la
discesa, evento raro) o una placenta previa, che si è impiantata nel segmento uterino
inferiore. Quando inizierà la dilatazione potrebbe rompersi e dare inizio ad una
metrorragia particolarmente pericolosa per la madre. In genere le donne con placenta
previa hanno sanguinamenti a intermittenza nelle ultime settimane, non accompagnati
da dolore. Si sta distendendo il segmento uterino inferiore, ma la placenta non può
distendersi con lui, per cui qua e là si hanno piccoli distacchi che generano il
sanguinamento. Si tratta in genere di perdite ematiche rosso vivo non accompagnate
da dolore, l’utero non è contratto, e inizialmente si risolvono spontaneamente. Ma
quando inizieranno le contrazioni e la dilatazione la placenta si lacererà e la perdita
diventerà importante. Le condizioni generali della madre saranno in relazione con la
quantità di sangue perso. L’unica cosa da fare in questi casi è il taglio cesareo prima
che la perdita sia molto importante. Per questa ragione le donne in travaglio con
perdita ematica vaginale dovrebbero essere visitate in sala operatoria e con
particolare precauzione, a meno che la posizione della placenta non sia stata già
identificata. Questo è uno dei pochi problemi veramente evitabili con la tecnologia:
l’ecografo ci può mostrare se la placenta è inserita in basso, consentendoci di tenere
la donna vicino all’ospedale e intervenire immediatamente in caso di necessità e
programmare un taglio cesareo presso il termine. Comunque una perdita ematica
abbondante che possa compromettere la vita della donna DEVE portarci in sala
operatoria. Poi penseremo a capire perché perdeva così tanto.
La diagnosi differenziale della placenta previa si pone con il distacco intempestivo di
placenta normalmente inserta, che dà sintomi simili: perdita ematica, ma in genere la
perdita ematica è scura e la sintomatologia generale è sproporzionata rispetto ad
essa. Il sangue si accumula nello spazio retro placentare e solo una parte di esso
fuoriesce dal collo dell’utero. In genere la donna ha dolore e l’utero è contratto.
Dietro la placenta si forma un coagulo che a volte infiltra la parete uterina
scompaginando le fibre muscolari, generando altro dolore. Nei casi più gravi si può
avere un’apoplessia uterina con alla fine un utero che non è più in grado di contrarsi.
Ovviamente se il la parte di placenta distaccata è vasta il feto sarà sofferente e
potremmo avere anche morte endouterina. Oggi in caso di perdite ematiche con dolore
a termine di gravidanza, con l’ecografia possiamo vedere l’area di distacco e con la
cardiotocografia possiamo accorgerci della sofferenza ed eventualmente decidere se
e quando eseguire un taglio cesareo. Ovviamente in mancanza di questi mezzi non
abbiamo modo di sapere se la situazione è importante o lieve. Per altro i casi di
distacco importante sono veramente rari e generalmente non si fa in tempo ad
intervenire e perdiamo il feto, a volte anche la madre.
Per quanto riguarda il travaglio, con le mani possiamo valutare la contrazione uterina
(orologio alla mano si contano numero e durata di ogni contrazione per 10’) in modo
forse più preciso di un cardiotocografo. Allo stesso modo possiamo valutare la discesa
della parte presentata (vedi dispensa sul partogramma), possiamo valutare la presenza
di perdita di liquido amniotico e il suo colore (un liquido che prima era chiaro e poi si
tinge di verde ci dice che il feto, per lo stress, ha emesso meconio, praticamente si è
c----o sotto) e possiamo valutare, con la visita interna, la dilatazione e l’indice della
presentazione del feto che dipende dall’atteggiamento: flesso (presentazione di
vertice, sentiamo la fontanella triangolare), intermedio (presentazione di bregma,
sentiamo la fontanella quadrangolare), esteso (presentazione di fronte, sentiamo la
radice del naso), molto esteso (presentazione di faccia, sentiamo la bocca). Inoltre,
dopo aver riconosciuto l’indice della presentazione possiamo capire come la testa
fetale si rapporta con il bacino e prevedere se il travaglio di parto sarà rallentato o
no.
Il secondamento è il momento più pericoloso per la vita della donna: una perdita
ematica anomala (metrorragia del post-partum) è la causa del 25% della martalità
materna, ma da questo punto di vista la semeiotica non è molto diversa in un paese
povero: occorre valutare la perdita ematica (misurandola in qualunque modo sia
possibile) e intervenire appena possibile per limitarla esattamente come si fa nei paesi
ricchi.
Semeiotica in ginecologia
In ginecologia non abbiamo moltissimo da fare, ma c’è spazio per capire di più oltre ai
sintomi.
Fa le cose che abbiamo le più importanti sono i nostri sensi: tatto, vista olfatto. Non
mi spingo a dire il gusto … e poi abbiamo lo speculum, un termometro per misurare
temperatura ascellare e rettale, se siamo fortunati (e bravi) anche un vetrino e un
microscopio.
Cerchiamo alterazioni della vulva, della vagina e della portio, segni di infezione
vaginale o pelvica, masse uterine e pelviche, alterazioni addominali di origine
gineclogica.
Per prima cosa palpiamo l’addome, in particolare a livello pelvico, dove possiamo
avvertire masse che appunto sorgono dalla pelvi, osserviamo le reazioni dolorose della
donna ed eventualmente la positività del Bloomberg. Cerchiamo eventuali segni di
ascite. Poi passiamo in basso, osserviamo la vulva. Si tratta di una parte spesso
trascurata, anche perché la testa pensa subito al “dentro” e a volte non fa caso al
“fuori”. Occorre descrivere ogni lesione e alterazione, facendo attenzione che la
variabilità anatomica è enorme. Abbiamo vulve con piccole labbra ben sviluppate ed
altre con le stesse appena accennate. Dobbiamo controllare che il cappuccio clitorideo
si retragga regolarmente e gli eventuali segni che riguardano l’imene, la sua integrità o
le caruncole imenali, ulcere singole o vescicole a grappolo molto dolenti herpes
Fondamentale, rispettando l’anatomia della donna, è cercare di usare uno speculum
adeguato e non necessariamente il più piccolo a disposizione, guardando con attenzione
vagina e portio. Con lo speculum dovremo guardare la mucosa vaginale normalmente
rosea, prestando attenzione alla presenza di secrezioni anomale: bianche tipo ricotta
candida albicans, verdastre e schiumose tichomonas, verdastre gonorrea, in
presenza di lesioni ulcerate pensare sempre alla sifilide, soprattutto se non dolenti, se
secrezioni non particolarmente anomale ma maleodoranti vaginosi. Anche un piccolo
laboratorio può comunque fare uno striscio vaginale per vedere la presenza di batteri,
anche se sarà difficile fare una coltura. Poniamo attenzione alla portio, che può avere
neoformazioni, polipi che fuoriescono dal canale cervicale o avere perdite ematiche o
purulente dall’orifizio esterno. Poi c’è tutto il discorso sulla patologia pre-neoplastica
del collo dell’utero. Secondo il WHO la prevenzione/diagnosi precoce passa attraverso
la visualizzazione con acido acetico: con lo speculum si deterge la portio e si tampona
per almeno un minuto con un batuffolo imbevuto di acido acetico: se compaiono aree
bianche a margini definiti a contatto con la Giunzione Squamo Colonnare consigliano di
distruggerle con la criocoagulazione. È una cosa veramente intelligente? Io non lo
penso, ma il discorso è molto complesso.
Con la visita ginecologica possiamo palpare un utero più grande, duro e/o irregolare,
possiamo renderci conto se i fornici vaginali sono appiattiti o occupati da qualcosa
(pus? Masse?), poi possiamo sentire una tumefazione annessiale. La nostra possibilità
di avvertirla dipende molto dallo spessore delle pareti addominali e dalla reazione di
difesa della donna (in una donna cicciottella che tiene i muscoli contratti non
sentiremo nulla!). Se la palpazione risveglia vivo dolore dobbiamo chiederci se c’è
qualcosa che irrita il peritoneo: può essere sangue o pus, lo chiarirà la puntura del
Douglas.
Quello che resta fuori dalle nostre possibilità di diagnosi sono le patologie
endouterine che non alterano il profilo esterno dell’utero. In caso di sanguinamento
anomalo potremo eseguire un esame cavità uterina sperando di estrarre un eventuale
polipo endometriale, ma è abbastanza difficile. Con un aspiratore, sempre che si
abbiano delle cannule abbastanza piccole, potremmo avere più fortuna aspirandolo. Ma
nulla ci dice che il polipo non ricrescerà o che un eventuale endometrio iperplastico
non ricomincerà a crescere in modo anomalo. Allo stesso modo non potremo mai sapere
se c’è un mioma sottomucoso. Non possiamo anche sentire la presenza di cisti o masse
ovariche abbastanza piccole o in pazienti sovrappeso o non collaboranti.
Le cose che possiamo fare sono terapie locali o generali contro infezioni, altre
patologie hanno una terapia prettamente chirurgica, in caso di patologie del collo
dell’utero possiamo cercare di distruggerle, o con la criocoagulazione o con la
diatermocoagulazione. Sarebbe una bella cosa avere informazioni istologiche in
materia, ma gli anatomopatologi sono merce rara in un paese povero, e i citologi sono
ancora più rari. A volte la chirurgia viene prima della diagnosi (laparotomia esplorativa)
e generalmente consiste in una isterectomia o un’annessiectomia.