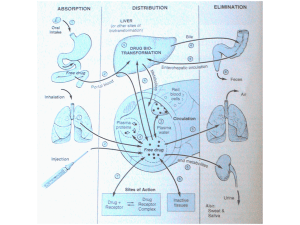
Metabolismo dei farmaci
Composti liposolubili
Composti idrosolubili
(polari)
Escreti principalmente
immodificati attraverso i
reni
Filtrati nei
glomeruli
Possono venire
riassorbiti
completamente a
livello tubulare
Devono essere metabolizzati a
composti più polari prima che
possano essere escreti
nell’urina
Metabolismo dei farmaci
Le sostanze lipofile non vengono eliminate
efficacemente dal rene => la maggior parte dei farmaci
lipofili viene metabolizzata a prodotti più polari che
vengono più facilmente allontanati dall’organismo
Le biotrasformazioni interessano in prevalenza
molecole poco dissociate (più facilmente entrano nelle cellule
epatiche)
• NB: nel plasma e nei liquidi intercellulari possono essere
metabolizzati anche farmaci non liposolubili
La biotrasformazione può dare origine a:
1. Metaboliti inattivi
2. Metaboliti farmacologicamente attivi
3. Metaboliti privi di attività farmacologica ma
dotati di attività tossica
4. Il farmaco non è di per sé attivo ma lo diventa
solo dopo biotrasformazione (profarmaci)
Esempi di conversione metabolica di farmaci a composti
con attività farmacologica simile o più specifica
Farmaco
Diazepam (BDZ)
Codeina, eroina
Imipramina (TCA)
Amitriptilina (TCA)
Tioridazina (antipsicotico)
Propranololo (b-AT)
Metabolita
Nordiazepam, oxazepam
Morfina
Desmetilimipramina
Nortriptilina
Mesoridazina
3-idrossipropranololo
Esempi di conversione di farmaci a prodotti
tossici
Farmaco
Metabolita tossico
Fenitoina (antiepilettico)
Derivato epossidico
(teratogeno)
Isoniazide (antitubercolare)
Paracetamolo
(analgesico/antipiretico)
Metossiflurano (anestetico
inalatorio)
Acetilidrazina (epatotossica)
N-idrossiacetaminofene
(epatotossico)
Ione floruro (nefrotossico)
Profarmaco
Farmaco attivo
Cloralio idrato (ipnotico)
Tricloroetanolo
Cloramfenicolo esteri (antibiotico)
Cloramfenicolo (scarsamente
solubile in H2O)
Glicosidi antrachinonici (lassativi)
Antrachinoni
Levodopa (anti-Parkinson)
Dopamina
Metildopa (antipertensivo
centrale)
a-metilnoradrenalina
Sulindac (solfossido) (FANS)
Metabolita solfito
Alcuni ACE inibitori (esteri
maleici) (antipertensivi)
Diacidi corrispondenti:
Enalaprilato, Quinalaprilato,
Ramiprilato, fosinoprilato
Prednisone, cortisone
Prednisolone, Idrocortisone
Siti di metabolismo dei farmaci
Fegato (sistema del citocromo P450 – CYP)
Parete intestinale (e Flora intestinale)
Polmoni
Reni
Cute
Sangue
Encefalo
Parete intestinale
• Esempi di farmaci metabolizzati a livello della
parete intestinale:
–
–
–
–
–
Isoprenalina
Paracetamolo
Etinilestradiolo
Ciclosporina
Acido ascorbico
• Processi metabolici implicati:
– Ossidazioni (CYP3A)
– Glucuronoconiugazione
– Solfoconiugazione
LE DUE FASI DEL METABOLISMO DEI FARMACI
Funzionalizzazione
REAZIONI DI FASE I:
Reazioni cataboliche
Ossidazione
Riduzione
Idrolisi
Funzionalizazione:
Inseriscono o mettono in
evidenza gruppi funzionali:
-OH, -SH, -NH2, -COOH
REAZIONI DI FASE II:
Reazioni di sintesi
Coniugazione con acidi:
Glicuronico
Solforico
Acetico
Coniugazione con aminoacidi:
Glicina
Cisteina
Glutammina
Usano i gruppi funzionali
inseriti o smascherati
nelle reazioni di fase I per
la coniugazione a vari
tipi di molecole
Le reazioni di fase I hanno luogo prevalentemente a livello epatico
Gli enzimi del sistema CYP sono presenti nel RE liscio e sono
definiti “microsomiali” (a seguito di omegeneizzazione e
centrifugazione frazionata il RE viene rotto in frammenti molto
piccoli che sedimentano nella frazione microsomiale).
Per raggiungere questi enzimi il farmaco deve attraversare la
membrana cellulare => deve essere sufficientemente lipofilo a meno
che non vi sia un sistema di trasporto specifico.
I farmaci polari vengono, almeno parzialmente, escreti in maniera
immodificata nelle urine.
Reazioni di ossidazione
Ossidazioni microsomiali:
Ossidazioni
extramicrosomiali:
• Ossidazioni di alcooli
alifalitici
• Ossidazioni di gruppi
alcolici legati a nuclei
aromatici
•
•
•
•
•
•
•
•
•
•
Ossidazioni di catene laterali
Solfossidazioni
N-ossidazioni
Deaminazioni ossidative
Idrossilazioni di anelli
aromatici
Idrossilazioni di atomi di azoto
N-dealchilazioni
S-dealchilazioni
Desulfurazioni
O-dealchilazioni
OSSIDAZIONE DEI FARMACI
SISTEMA ENZIMATICO
CITOCROMO P450 DIPENDENTE
Reticolo endoplasmatico liscio:
ossidasi miste microsomiali
Ossidasi a funzione mista
o monossigenasi
2 enzimi accoppiati:
NADPH CITOCROMO
P450 REDUTTASI
Flavoproteina (FMN +
FAD)
CITOCROMO P450
Emoproteina
Funziona da accettore di ee come ossidasi terminale
Idrossilazione alifatica
Ossidazione di catene alifatiche laterali
• Barbiturici:
– Amobarbitale, secobarbitale, pentobarbitale
• Ibuprofene, Fenilbutazone (FANS)
• Clorpropamide (sulfanilurea antidiabetica)
Idrossilazione aromatica
•
•
•
•
•
Fenitoina (antiepilettico)
Imipramina (TCA)
Lidocaina (anestetico locale)
Fenobarbitale
Fenilbutazone
Idrossilazione
e
Coniugazione
Dealchilazioni ossidative
• N-dealchilazioni (diazepam, imipramina,
morfina)
• O-dealchilazioni (codeina, fenacetina)
• S-dealchilazioni (6-metiltiopurina)
demetilazione
dealchilazione
idrossilazione
coniugazione
Escrezione urinaria
METABOLISMO DELLE BENZODIAZEPINE
CONIUGAZIONE
O-dealchilazioni
• Codeina a morfina
• Fenacetina a paracetamolo
Coniugazione con acido
glicuronico
Codeina:
Posiz. 3= -OCH3
Morfina
Coniugazione con acido
glicuronico
Morfina-6 glucuronide:
Principale metabolita della morfina
Attività farmacologica = morfina
Escreta dai reni
Reazioni di solfossidazione
(S-ossidazione)
• Clorpromazina (antipsicotico)
• Cimetidina (anti-ulcera/anti-H2)
Deaminazioni ossidative catalizzate da
deaminasi microsomiali
Amine a-metilate: amfetamina, efedrina
Ossidazioni miste non dipendenti dal
citocromo P450 e non presenti nel reticolo
endoplasmatico
Frazione solubile delle cellule di fegato, rene e
polmone
•
•
•
•
Alcool-deidrogenasi
Aldeide-deidrogenasi
Xantina-ossidasi (inattiva la 6-mercaptopurina)
Aminossidasi (es MAO per NA, 5-HT e tiramina)
Ossidazioni extramicrosomiali:
Ossidazione degli alcoli alifatici:
ETANOLO
RIDUZIONI
• Meno comuni delle reazioni di ossidazione
ma importanti per alcuni F (es Warfarin)
• Soprattutto a livello dei microsomi epatici
• Vi partecipano la NADPH citocromo P450
reduttasi ed il citocromo P450
• I substrati accettano gli e- ma non l’O2
Riduzioni
Riduzione di:
– nitrogruppi aromatici o alifatici con formazione
di amine:
•
•
•
•
cloramfenicolo
metronidazolo
nitrofurantoina
trinitroglicerina
– gruppi aldeidici con formazione di alcooli:
• cloralio idrato
– gruppi chetonici in idrossili:
• warfarin
• cortisone, prednisone
• naloxone
Reazioni di idrolisi
Enzimi presenti in fegato, plasma, flora batterica
intestinale
• Esterasi:
– acetilcolina,succinilcolina, aspirina, cocaina, procaina,
atropina, etc.
• Amidasi:
– procainamide, ftalil- e succinil-sulfatiazolo
• Glicosidasi:
– glicosidi cardioattivi, glicosidi antrachinonici
REAZIONI DI FASE II
Reazioni di fase II:
Catalizzate da diversi tipi di
enzimi
Consumo di energia per attivare il
cofattore
Trasformazione del substrato in un
prodotto più idrosolubile e più
ionizzabile a pH fisiologico
FACILMENTE ELIMINABILE
CON BILE O URINA
Glicuronoconiugazioni
• Cofattore: acido uridindifosfoglicuronico (UDP-GA)
• Enzima (varie isoforme): UDP-glicuroniltransferasi
• Substrati:
–
–
–
–
COOH
NH2
OH
SH
• Reticolo endoplasmatico di:
Fegato (+++)
Rene Intestino
Cute Cervello Milza
• Le isoforme microsomiali (ma non quelle solubili)
epatiche sono inducibili
Glicuronidi= substrati per b-glicuronidasi della flora
batterica intestinale
GLICURONIDI
b-glicuronidasi
FARMACO
(FUNZIONALIZZATO)
RIASSORBITO
[Ricircolo enteroepatico]
Pericoloso per farmaci
epatotossici (sulfamidici,
cloramfenicolo)
Acetilazione
•
•
•
•
•
N-acetiltransferasi (donatore: Acetil-Co-A)
Enzimi citosolici
+ Fegato
Substrati: arilamine (es. sulfanilamide e isoniazide)
Polimorfismo su base genetica: Acetilatori lenti e
rapidi
METILAZIONE
Donatore: S-adenosil-metionina
Biotrasformazioni extraepatiche
• Oltre al fegato anche altre sedi sono coinvolte
nel metabolismo degli xenobiotici
• Si tratta di sedi coinvolte anche nei processi di
assorbimento e escrezione di sost. chimiche:
polmone, rene, cute, mucosa G.I.
• In questi tessuti la velocità di biotrasformazione
è inferiore rispetto al fegato e la capacità totale
delle attività enzimatiche è di solito più bassa
• Gli enzimi di fase II sono più diffusamente
distribuiti nei tessuti di quanto lo sia il cit.
P450
• Nei tessuti extraepatici l’efficienza di alcuni
processi di fase II è pari o superiore a
quella delle reazioni cit. P450-dipendenti
Nel fegato insieme relativamente omogeneo
di cellule dove tutti gli elementi parenchimali
hanno capacità di biotrasformazione
• Nella maggior parte dei tessuti extraepatici
gli enzimi di biotrasformazione sono
concentrati in UNO o DUE TIPI CELLULARI
che rappresentano solo una piccola parte
della popolazione cellulare
SEDE
CELLULE
fegato
Epatociti
rene
c.Tubulo pross. (segm S3)
polmoni
cellule di Clara,
cellule di tipo II,
cellule nasali (di rivestimento
dei turbinati nasali)
intestino
cellule della mucosa
cute
cellule epiteliali
testicolo
cellule dei tubuli seminiferi,
cellule del Sertoli
PARACETAMOLO
Dopo assunzione di dosi
molto elevate:
A. Il pool dei solfati
endogeni diventa
insufficiente e si esaurisce
B. La coniugazione con ac.
glicuronico ha scarsa
capacità e si satura
rapidamente
via alternativa CYP450dipendente => N-acetil-pbenzochinone imina
•
Se il metabolismo da parte del cit P450 è
accentuato per pregressa esposizione ad
induttori e/o i pool dei solfati e del
glutatione sono ridotti per effetto del
digiuno o per assunzione di altri farmaci:
↑ tossicità paracetamolo
•
Rimedio: Somministrazione di composti
sulfidrilici (cisteamina, cisteina,
metionina)
Interazioni che modificano il
metabolismo
• Semplice competizione di più farmaci per un
sistema metabolizzante
• Inibizione degli enzimi microsomiali epatici
farmaco-metabolizzanti
• Induzione enzimatica
Induzione metabolica
Temporaneo aumento dell’attività di alcuni
enzimi delle vie di biotrasformazione per
somministrazione cronica di alcuni farmaci
Induzione farmaco-metabolica
Aumento della sintesi di enzimi biotrasformativi
Accelerazione del metabolismo dello stesso induttore
(Autoinduzione) o di altri farmaci somministrati concomitantemente
Conseguenze:
• Riduzione dell’efficacia terapeutica del farmaco induttore
e del farmaco somministrato concomitantemente
• Potenziamento dell’azione di un farmaco qualora il suo
prodotto sia più attivo di quello originario
• Aumento della tossicità se il metabolita è tossico
Induzione farmaco-metabolica:
Meccanismi
• Controllo trascrizionale
• Controllo post-trascrizionale
(Stabilizzazione mRNA)
• Controllo post-traduzionale (es.
stabilizzazione enzima attivo da etanolo)
Differenti meccanismi induttivi di alcuni
isoenzimi del citocromo P450
Isoenzima del
citocromo P450
1A1
Induttore
Diossine,
benzo(a)pirene,
idrocarburi policiclici
aromatici
Meccanismo di
induzione
Attivazione
trascrizionale
1A2
3-metilcolantrene
3A1
Desametasone
Attivazione
trascrizionale
2B1/2B2
Fenobarbital
Attivazione
trascrizionale
2E1
Etanolo, acetone,
isoniazide
Stabilizzazione mRNA
Stabilizzazione delle
proteine
Composti in grado di indurre il
metabolismo
Classe
Composto
Antiepilettici
Antibiotici
fenobarbital, fenitoina,
carbamazepina, primidone
barbiturici, glutetimide,
meprobamato
griseofulvina, rifampicina
Antidiabetici
tolbutamide
Antinfiammatori
fenilbutazone (cronico)
Sostanze d’abuso
Alcol (cronico), caffeina,
fumo di sigaretta
Ipnotico-sedativi
Esempi di interazione legata ad induzione
• Fenobarbital ed anticoagulanti orali
(gravi episodi emorragici alla sospensione del barbiturico)
• Fenobarbital e fenitoina
(tossicità da fenitoina alla sospensione del barbiturico)
• Barbiturici e/o fenitoina ed antidiabetici
• Carbamazepina e fenitoina, metadone, lidocaina,
tolbutamide, warfarina, contraccettivi orali
• Rifampicina e antidepressivi triciclici, antidiabetici,
griseofulvina, contraccettivi orali
Barbiturici:
induzione degli enzimi microsomiali epatici con
aumento del metabolismo di:
•
•
•
•
•
•
•
•
•
Beta-bloccanti
Calcio-antagonisti
Chinidina
Doxiciclina
Estrogeni
Fenotiazine
Glucocorticoidi
Itraconazolo
Ketoconazolo
Carbamazepina:
induzione degli enzimi microsomiali epatici con
aumento del metabolismo di:
•
•
•
•
•
Aloperidolo
Ciclosporina
Doxiciclina
Estrogeni
Glucocorticoidi
Fenitoina:
induzione degli enzimi microsomiali epatici con
aumento del metabolismo di:
•
•
•
•
Chinidina
Doxiciclina
Glucocorticoidi
Metadone
Rifampicina:
induzione degli enzimi microsomiali epatici con
aumento del metabolismo di:
•
•
•
•
•
Glucocorticoidi
Itraconazolo
Sulfaniluree ipoglicemizzanti
Teofillina
Estro-progestinici
Inibizione metabolica
• Riduzione temporanea o prolungata dell’attività
degli enzimi responsabili del metabolismo dei
farmaci
• Nella > parte dei casi essa determina:
– Un prolungamento della durata degli effetti del farmaco
il cui metabolismo è inibito
– Un aumento dell’intensità degli effetti
– Un aumento della tossicità (numero e gravità degli
effetti indesiderati)
Meccanismi di inibizione enzimatica
• Legame al ferro eme del citocromo P450 (es.
cimetidina e ketoconazolo)
• I metaboliti di alcuni farmaci (macrolidi quali
trioleandomicina, eritromicina) complessano il
ferro eme del citocromo
• Alchilazione della componente eme da parte di
metaboliti (es. cloramfenicolo)
• Alchilazione sia della componente eme che
proteica (es. secobarbitale)
Farmaci che si comportano da (potenti)
inibitori metabolici
•
•
•
•
•
Antifungini azolici
Eritromicina ed alcuni altri macrolidi
Chinidina
Cimetidina
SSRI (paroxetina, fluvoxamina, fluoxetina,
sertralina)
• Cloramfenicolo
• Fenotiazine
Inibizione metabolica:
esempi di maggiore rilievo clinico
Interazione tra:
ketoconazolo e terfenadina
eritromicina e terfenadina
• Terfenadina: antistaminico ben tollerato
metabolizzato da CYP3A4
• In presenza di ketoconazolo o eritromicina: il
metabolismo epatico si riduce e le conc.
plasmatiche della terfenadina aumentano di circa
20-30 volte
• La terfenadina a conc. elevate può provocare
disturbi della ripolarizzazione cardiaca e rischio di
“torsioni di punta”
Alcuni FANS
Chinidina
SSRI
Inibiscono il metabolismo di:
Warfarin
Tolbutamide
Metotrexate
Conseguente rischio di:
Episodi emorragici
Crisi ipoglicemiche
Mielosoppressione e danno renale
Cimetidina
inibizione degli enzimi microsomiali epatici farmacometabolizzanti con dimunuizione del metabolismo di:
• Warfarin
• Benzodiazepine (es. alprazolam,
clordiazepossido, diazepam, clorazepato)
•
•
•
•
Chinidina
Fenitoina
Lidocaina
Teofillina
Disulfiram
inibisce gli enzimi epatici farmaco-metabolizzanti
Inibisce l’aldeide-deidrogenasi
con diminuzione del metabolismo di:
• Alcool etilico (accumulo di acetaldeide)
• Benzodiazepine (clordiazepossido e diazepam)
• Fenitoina
Fattori in grado di modificare
il metabolismo dei farmaci
Fattori in grado di modificare il
metabolismo dei farmaci
• Fattori genetici
• Età
• Patologie
Polimorfismo genetico
•
1.
2.
•
Differenze fenotipiche nella quantità di farmaco escreta
tramite una via polimorficamente controllata comportano
una classificazione in:
Metabolizzatori rapidi (mancanza di efficacia => ↑ dosi e
frequenza di somministrazione)
Metabolizzatori lenti (↓ metabolismo => ↑ eff.collaterali
soprattutto con farmaci a basso IT => ↓ dosi)
Tutti i principali deficit nell’attività metabolica dei farmaci
sono ereditati come carattere AUTOSOMICO
RECESSIVO (solo gli omozigoti recessivi del tipo aa
esprimono il fenotipo metabolizzate alterato)
Polimorfismi metabolici
• Polimorfismo di acetilazione
• Polimorfismo ossidativo
Via polimorfica
• N-acetilazione:
ISONIAZIDE (antitubercolare)
PROCAINAMIDE (antiaritmico)
IDRALAZINA (VD antiipertensivo)
DAPSONE (antibatterico)
CAFFEINA
• Polimorfismo di acetilazione:
↓N-acetiltrasferasi epatica
(ACETILATORI LENTI)
INCIDENZA ACETILATORI LENTI
•
50 % USA (POPOLAZIONE BIANCA, NERA)
•
60-70 % NORD EUROPA
•
5-10 % ASIA
I metabolizzatori lenti sono più inclini a presentare neuropatie
periferiche quando trattati con l’antitubercolare isoniazide
(prevenzione con piridossina)
L'epatotossicità da isoniazide è invece più frequente nagli acetilatori
rapidi, presumibilmente come conseguenza di una maggiore
formazione di un metabolita acetilato tossico
ACETILAZIONE
IDROLISI
Polimorfismo di acetilazione
• N-acetiltransferasi
– Acetilatori rapidi (AR) - enzima normale
– Acetilatori lenti (AL) - > metaboliti idrossilati
• Isoniazide:
– AL: ↑ rischio neuropatie periferiche
(prevalgono reazioni di idrolisi)
• Idralazina e procainamide:
– AL: ↑ rischio di lupus eritematoso sistemico
• Sulfasalazina:
– AL: ↑ rischio di emolisi
Polimorfismo ossidativo
I 5 isoenzimi principalmente coinvolti nel metabolismo dei farmaci sono CYP1A2,
CYP2C9, CYP2C19, CYP2D6 e CYP3A4. L'attività di CYP2C19 e di CYP2D6 è
soggetta a polimorfismo genetico. Il polimorfismo del CYP2D6 è quello con le più
importanti implicazioni cliniche.
L'attività di questo isoenzima è distribuita bimodalmente nella popolazioni in cui è
possibile distinguere 2 fenotipi: metabolizzatori rapidi (MR) e lenti (ML). I ML (310% della popolazione) sono omozigoti per un carattere autosomico recessivo, non
posseggono l'enzima a livello epatico ed hanno una ridotta capacità metabolica per
numerosi composti.
Substrati del CYP2D6: farmaci cardiovascolari, fra cui antiaritmici (propafenone,
encainide, flecainide) e b-bloccanti (timololo, metoprololo, propranololo),
psicofarmaci, fra cui antidepressivi (nortriptilina, desipramina) ed antipsicotici
(perfenazina, tioridazina, aloperidolo, risperidone).
I ML sono più frequentemente esposti ad effetti indesiderati se trattati con dosi
standard: effetti a carico del SNC da propafenone, acidosi lattica da fenformina
antidiabetica e effetti dose-dipendenti da antidepressivi triciclici e neurolettici.
Polimorfismo ossidativo
• In circa il 5-10% della popolazione bianca
nordamericana ed europea, la
biotrasformazione ossidativa della
debrisochina è ridotta; se queste persone
assumono debrisochina per l'ipertensione,
vanno soggette a un aumento del rischio di
tossicità (per es. ipotensione ortostatica)
METABOLISMO DELL’ETANOLO
Circa il 50% dei giapponesi, dei cinesi e degli individui di altre
popolazioni asiatiche ha un deficit di aldeide deidrogenasi 2, un
enzima coinvolto nel metabolismo dell'etanolo. In queste persone,
l'ingestione di alcol provoca un aumento notevole dell'acetaldeide
ematica e la comparsa di effetti indesiderati (arrossamento del volto,
aumento della frequenza cardiaca, sudorazione, astenia muscolare); le
elevate concentrazioni di acetaldeide possono provocare una
vasodilatazione mediata dalle catecolamine con sintomatologia euforica
e distrofica.
In circa l'85% degli individui giapponesi, cinesi e di altre popolazioni
asiatiche, nel 5-10% degli inglesi, nel 9-14% dei tedeschi e nel 20%
degli svizzeri, l'alcol deidrogenasi (un altro enzima coinvolto nel
metabolismo dell'etanolo) agisce circa 5 volte più velocemente del
normale. Quando queste persone assumono alcol, l'acetaldeide si
accumula, con conseguente vasodilatazione estesa, arrossamento del
volto e tachicardia compensatoria.
Età
• Neonato:
– Carenti gli enzimi ossidativi
– Scarsa la glucuronazione
• Anziano:
– Per molti farmaci la capacità di
biotrasformazione è ridotta:
• Riduzione delle reazioni ossidative
• Meno compromesse le reazioni di coniugazione
Età e biotrasformazioni
Nel neonato: enzimi non compiutamente formati;
maturità dopo diverse sett. dalla nascita
Es. reazione di ox e di coniug. (fase II):
glucuronidazione di morfina, bilirubina,
CAF: sindrome grigia neonatale
• La glucuronidazione rappresenta il 90 % del
metabolismo del CAF nell’adulto
Esempi di farmaci per i quali è stata
documentata una ridotta biotrasformazione
epatica nell’anziano
•
•
•
•
•
•
•
•
Amitriptilina
Imipramina
Mianserina
Trazodone
Diazepam
Flurazepam
Metoprololo
Propranololo
•
•
•
•
•
•
Piroxicam
Valproato
Verapamil
Digitossina
Disopiramide
Warfarina
Meccanismi?
• Gli studi in vitro non evidenziano differenze
biochimiche significative vs giovani
• Riduzioni della massa epatica
• Riduzione del flusso ematico
• Riduzione della portata cardiaca
• Riduzione dell’ossigenazione tessutale
Patologie
• Patologie che possono modificare la
funzionalità del parenchima epatico:
–
–
–
–
Cirrosi
Epatopatia alcolica
Epatite virale
Neoplasie