IL PAZIENTE CON
DIFFICOLTÀ RESPIRATORIA
FLAVIO BRUNETTI
Cause più frequenti di dispnea
Malattie polmonari (asma, B.P.C.O., bronchiolite)
Malattie cardiache (scompenso cardiaco, vizi cardiaci)
Obesità
Anemia
Iperventilazione funzionale
Paziente con dispnea:
cosa chiedere e cosa chiedersi
Modalità di esordio: improvviso o graduale?
Quale causa: polmonare o extrapolmonare?
Dispnea continua o accessionale?
Si verifica dopo sforzo o anche a riposo?
Si tratta di forma a prevalente componente
ostruttiva (ridotta pervietà delle vie bronchiali) o
restrittiva (ridotta superficie di scambio alv./cap.)?
MODALITA’ DI ESORDIO
IMPROVVISA
(secondi o minuti)
RAPIDA
(minuti o ore)
INALAZIONE DI CORPO ESTRANEO
COLLASSO POLMONARE
PNEUMOTORACE SPONTANEO
EMBOLIA POLMONARE
ASMA
EDEMA POLMONARE ACUTO
TAMPONAMENTO PERICARDICO
INTOSSICAZIONI
POLMONITE
CHETOACIDOSI DIABETICA
ALVEOLITE EMORRAGICA
BRONCHIOLITE
MODALITA’ DI ESORDIO
GRADUALE
(giorni o settimane)
LENTA
(mesi o anni)
SCOMPENSO CARDIACO CONGESTIZIO
VERSAMENTO PLEURICO
CARCINOMA BRONCHIALE O TRACHEALE
PNEUMOPATIE CRONICHE OSTRUTTIVE
INTERSTIZIOPATIE
PNEUMOCONIOSI
TUBERCOLOSI
DISPNEA
CAUSE CARDIACHE
CAUSE POLMONARI
Anamnesi di malattia
polmonare
Lenta evoluzione
Presente a riposo
Tosse produttiva
Aggravata da infezioni
respiratorie
Anamnesi di ipertensione,
ischemia cardiaca, valvulop.
Rapida evoluzione
Soprattutto durante lo sforzo
Tosse non frequente,
secca
Scarsamente modificata
da infezioni respiratorie
ASMA
CARDIACO
BRONCHIALE
Dispnea prev. espiratoria
Cianosi modesta
Tosse precede la dispnea
Espet. spesso e gelatinoso
Migliora dopo espettoraz.
Soprattutto sibili
Dispnea prev. inspiratoria
Cianosi evidente
Tosse segue la dispnea
Espet. rosa e schiumoso
Migliora alzandosi in piedi
Soprattutto rantoli e/o
crepitii
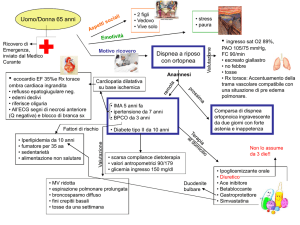
DIAGNOSI DI SCOMPENSO CARDIACO
STORIA CLINICA
o STANCHEZZA,FACILE AFFATICABILITA’, PALPITAZIONI
o DISNEA DA SFORZO E A RIPOSO
o ORTOPNEA, DISPNEA PAROSSISTICA NOTTURNA, TOSSE
NOTTURNA
o NICTURIA, OLIGURIA
o EDEMI DECLIVI
o STORIA DI IPERTENSIONE, PREGRESSO IMA
ESAME FISICO
o EDEMI DECLIVI
o TURGORE GIUGULARI
o PALLORE CUTANEO, CIANOSI FREDDA DELLE ESTREMITA’
o SUDORAZIONE, TACHICARDIA, TONI AGGIUNTI
o RUMORI DA STASI POLMONARE
o VERSAM. PLEURICO E/O ASCITE
o EPATOMEGALIA
INDAGINI NON INVASIVE
o ECG, RX TORACE, ECOCARDIO ed altre indagini complementari
o ESAMI EMATOCHIMICI
IN SINTESI I SINTOMI DI S.C. SONO:
ASTENIA
RIDOTTA TOLLERANZA ALLO SFORZO
DISPNEA
EDEMI
Derivano:
sia dal SOVRACCARICO DI VOLUME intravascolare ed interstiziale
(congestione)
sia dalla IPOPERFUSIONE TESSUTALE conseguente alla bassa portata
N.B. : GLI EDEMI DECLIVI POSSONO ESSERE L’UNICO SINTOMO,
PERCHE LA RIDOTTA TOLLERANZA ALLO SFORZO PUO’
INSORGERE LENTAMENTE DA NON ESSERE NOTATA.
ANCHE IL SINTOMO DISPNEA PUO ESSERE TARDIVO POICHE’ I
PAZ. TENDONO A LIMITARE L’ATTIVITA’ FISICA.
RIEPILOGO SINTOMI
DA CONGESTIONE
Dispnea da sforzo
Dispnea parossistica notturna
Ortopnea
Rumori da stasi polmonare
Nicturia / oliguria
Tensione addominale
Fegato da stasi
Edemi declivi
Turgore giugulare
Versamento pleurico / ascite
DA BASSA PORTATA
Stanchezza e facile affaticabilità
Pallore – segni di ipoperfusione periferica
Confusione mentale (anziani)
Dimagrimento
DISPNEA
patologie da non dimenticare
Scompenso cardiaco acuto da I.M.A. (diabete?)
Embolia polmonare (gravidanza, pillola, neoplasia, interv. chirurgico recente?)
Tachiaritmie (soprattutto d’esordio)
Dissezione aortica
Miocardite (malattie virali)
Pneumotorace
Versamento pleurico (mesotelioma)
Tamponamento pericardico
Neoplasie primitive, metastasi, linfomi, linfangite cr.
Nei bambini: epiglottite, croup, bronchiolite
DISPNEA
situazioni mascherate
Depressione (iperventilazione)
Tireotossicosi
Chetoacidosi diabetica
Anemia (causa esclusiva con Hb < 8 g/dl)
Farmaci (causa di interstiziopatie)
forme a prevalente componente ostruttiva
più comuni
Asma bronchiale
B.P.C.O. riacutizzata
Asma da sforzo
Corpo estraneo
Epiglottite
meno comuni
Asma da M.R.G.E.
S.O.A.
Crisi somatoformi
Bronchioliti
Croup
forme a prevalente componente restrittiva
Interstiziopatia diffusa
idiopatica
Connettiviti e vasculiti
sistemiche
Artrite reumatoide
Spondilite anchilosante
Polmoniti virali a lenta
risoluzione
Polmoniti eosinofile
Uremia
Sarcoidosi
Granulomatosi polmonare
Polmonite da raggi
Polmonite da farmaci
(bleomicina et alii, methotrexate,
amiodarone, nitrofurantoina, sali d’oro)
Inalazione di polveri, fumi e
vapori fibrosanti
(silice, talco, oli vari)
Deformazione del torace
Fase di ripresa successiva a
ARDS
SINTOMI
Senzazione di respiro ostacolato
Costrizione della gabbia toracica
Tosse non produttiva
A volte dolore per interessamento pleurico
Astenia ingravescente
Obiettività normale o limitata a fini fruscii
bibasilari
ARDS
(Acute Respiratory Distress Syndrome)
Quadro da insufficienza respiratoria acuta che si
verifica in corso di sepsi o shock o a seguito di
traumi gravi o inalazione di materiale gastrico
La lesione di base è rappresentata dall’edema
alveolare e interstiziale
L’inizio è brusco, a breve intervallo (a volte ore)
dall’evento acuto
Tachicardia, tachipnea, impegno della muscolatura
accessoria, cianosi, rantoli diffusi, confusione,
letargia -> morte (50% dei casi).
Terapia della ARDS
Mantenimento indici vitali (ventilazione meccanica)
Ossigenoterapia
Corticosteroidi (prednisone 1mg/kg/die)
Diuretici ? (furosemide e.v.)
Protezione dalle infezioni (antibiotici)
Inalazione di ossido nitrico (?)
Terapia dell’edema polmonare acuto
Posizione
seduta
Ossigeno 100% mediante maschera
Furosemide e.v.: 40-100 mg
Morfina e.v. lenta (2 mg/min.): 2-4 mg
(a dosi ripetute: max. di 5-10 mg)
Eventuale aggiunta: Nitroglicerina s.l.
Terapia dell’attacco d’asma
Salbutamolo: 1 puff (100mcg) ogni 20 m’ per la
prima ora poi 1 ogni 2-4 ore
Corticosteroidi e.v. : Idrocortisone 200-400 mg
o Betametasone 4-8 mg ogni 4-6 ore
Nei casi più gravi:
Adrenalina (soluz. 1:1000): 0,3-0,5 ml s.c.
ogni 15-30 m’ fino a massimo 1 ml
(nei bambini max. 0,01 ml/kg)
Ossigeno
Shock anafilattico
Reazione sistemica potenzialmente fatale da ipersensibilità nei confronti di un
allergene che può manifestarsi dopo pochi minuti dall’esposizione alla sostanza
scatenante
In teoria qualsiasi allergene può innescare una reazione anafilattica: nella maggior
parte dei casi si tratta di sostanze proteiche (antisieri, ormoni, pollini), veleno di
imenotteri, alimenti, farmaci (es. antibiotici), mezzi di contrasto.
Il tempo che intercorre fra esposizione all’allergene e comparsa dei sintomi può
essere variabile ma di solito si tratta di alcuni secondi o minuti
QUADRO CLINICO:
Insufficienza respiratoria, prurito, orticaria, edema delle
mucose, raucedine, stridore laringeo, sibili, vomito, diarrea,
tachicardia, ipotensione -> collasso cardiocircolatorio
Terapia dello shock anafilattico
Adrenalina (soluz. 1:1000): 0,3-0,5 ml s.c. ogni 15-30 m’ fino a
massimo 1 ml (nei bambini max. 0,01 ml/kg)
Antistaminici: es. clorfenamina (Trimeton) 10 mg
Ossigeno
Infusione e.v. di 2,5 ml di adrenalina in soluzione 1:10.000 ogni 5-10
minuti (100 mcg/min.) + soluzione fisiologica + farmaci vasoattivi
(es. dopamina)
Corticosteroidi e.v. (utili nel controllo dell’ipotensione e del
broncospasmo)
Se materiale antigenico iniettato in una estremità (es. puntura di insetto):
Applicazione di laccio emostatico in sede prossimale
Iniezione di 0,2 ml di adrenalina sul sito di puntura
Rimozione del pungiglione se presente