Principali tipi di studi
Principali studi quantitativi
Tipologia degli studi
Sulla base del trattamento delle variabili:
- Studi descrittivi: nessuna manipolazione
- Studi osservazionali: manipolazione indiretta
- Studi interventistici: manipolazione diretta
Sulla base della sequenza cronologica:
- Studi retrospettivi: gli eventi su cui si basa lo studio sono
già accaduti in un tempo precedente all’inizio dello studio
stesso
- Studi prospettici: gli eventi di interesse non sono ancora
avvenuti all’inizio dello studio.
Studi descrittivi
Sono utili per caratterizzare un problema e i suoi fattori di rischio, senza
tentare di farne un’analisi rigorosa.
Utilizzano spesso dati relativi ad ampie popolazioni, già disponibili in
fonti ufficiali.
Si prestano a valutare prevalenza e incidenza delle patologie.
Servono in genere a dare lo spunto e fornire un background a studi più
rigorosi.
Fra gli studi descrittivi vanno incluse anche le descrizioni di singoli casi
clinici e di “case series” in cui non sia possibile fare un’analisi rigorosa.
Gli studi descrittivi utilizzano in genere i metodi della
statistica descrittiva per riassumere i dati.
Possono utilizzare un approccio trasversale o
longitudinale (per coorte).
Rapporto fra quesito e tipo di studio
Quesito descrittivo: come dice il nome, si propone di descrivere
una determinata condizione. Si tratta per lo più di domande che si
occupano di prevalenza (numero di casi in un preciso momento) o
di incidenza (numero di casi in un determinato periodo di tempo).
Es.
Quale è la percentuale di adolescenti fumatori?
Quanti bambini vengono diagnosticati per leucemia ogni
anno?
Quale è la percentuale di bambini <10anni coinvolta in
incidenti stradali ogni anno?
Studi analitici
Sono studi che cercano di rispondere a un quesito preciso che riguardi
un’ipotetica relazione o un ipotetico rapporto di causa ed effetto fra almeno
due variabili.
La loro struttura è assai più precisa e definita di quella degli studi descrittivi,
e prevede un livello di controllo delle variabili assai più alto, per assicurare
che la risposta sia il più possibile rigorosa. Ciononostante, anch’essi sono
esposti ad errore.
Si dividono in osservazionali ed interventistici a seconda del tipo di
manipolazione della variabile indipendente.
Gli studi osservazionali sono chiamati anche studi non sperimentali, e gli
studi interventistici studi sperimentali.
Gli studi analitici utilizzano i metodi della statistica
inferenziale per derivare nuove affermazioni dai dati.
Rapporti fra quesito e tipo di
studio
Studi descrittivi
Studi analitici
Tipo di quesito
descrittivo
analitico
Metodologia di studio
non interventistica
osservazionale o
interventistica
Tipo di studio
trasversale, di coorte,
report clinico (case
series – case report)
RCT, coorte, caso
controllo, trasversale
Gruppo controllo
no
si
Obiettivo di studio
Descrivere un problema Analizzare il rapporto
clinico, quantizzare il
tra esposizione e
problema,
outcome
Ipotesi
Generare un ipotesi
Testare l’ipotesi
Rapporto fra quesito e tipo di studio
Quesito analitico: riguarda il rapporto fra variabili e implica la
presenza di una causa e di un effetto. Analizza la relazione tra un
fattore di esposizione/intervento (E/I) e un outcome (effetto)
(O).
Esempio:
La presenza attiva del tutor clinico migliora la capacità di coping
negli/lle studenti/esse infermieri/e?
Tipi fondamentali di studio
Studi
interventistici:
Variabile
indipendente
(“treatment”)
Misurazione
outcome
Gruppo A
No
treatment,
o
trattamento
alternativo
Popolazione
Gruppo B
Misurazione
outcome
Tipi fondamentali di studio
Studi
osservazionali:
Gruppo A
exposure +
Popolazione
Misurazione
outcome
Misurazione
variabile
indipendente
(“exposure”)
Gruppo B
exposure -
Misurazione
outcome
test di laboratorio
sperimentale
Disegno
dello studio
sperimentazioni cliniche
(clinical trials)
interventi di comunità
quasi-sperimentale
(o semi-sperimentale)
ecologico
di coorte
descrittivo
trasversale
(cross-sectional)
osservazionale
analitico
di coorte
(follow-up)
caso-controllo
Quesito
Disegno dello studio (quantitativo)
eziologia
Coorte
Caso controllo
Revisione sistematica
prognosi
Studi longitudinali di coorte
(senza concurrent coort)
diagnosi
Studi trasversali con confronto
indipendente e cieco con il gold standard
diagnostico
Revisioni sistematiche
efficacia
Studi sperimentali
Studi quasi-sperimentali
Per ogni domanda un disegno
Classificazione degli studi
OSSERVAZIONALI
Finalizzati a raccogliere osservazioni su malattie e su fattori di
rischio attraverso un processo sistematico. Gli studi osservazionali
possono essere:
Descrittivi
Analitici
Esempio:
Studiare la frequenza di reazioni locali in soggetti portatori di
sistemi di accesso venoso centrale (Port) a seguito dell’utilizzo aghi
di diverso calibro per l’infusione.
STUDI OSSERVAZIONALI
Descrittivi
Descrizione di un fenomeno sanitario, rappresentandone la sua
distribuzione in base a tre parametri:
Tempo – Spazio -Variabili individuali
Analitici
Finalizzati a verificare le ipotesi eziologiche e a quantificare
l’associazione causale tra una malattia e un fattore di rischio.
Studi che verificano l’eziologia
(danno)
Esempio
vogliamo verificare se avere un indice di massa corporea basso
(BMI) (l’esposizione) è un fattore di rischio per le lesioni da
decubito (l’esito).
Come posso rispondere a questa
domanda?
Attraverso tre disegni:
•
•
•
Gli studi cross sectional
Gli studi caso controllo
Gli studi di coorte
Studi cross sectional /trasversali
Sono studi che raccolgono informazioni relative all’esposizione ai fattori di
rischio e ai loro esiti (insorgenza della patologia) nello stesso momento e sullo
stesso paziente.
Raccolgono – elaborano – interpretano informazioni relative alla
distribuzione delle patologie in un determinato momento.
Tasso di prevalenza
Prevalenza del fattore di rischio
Studi cross sectional /trasversali
o di prevalenza
Uno studio osservazionale trasversale o cross-sectional (o di prevalenza) si basa
sull'osservazione di un fenomeno o di un evento clinico in un determinato periodo di
tempo. Viene usato per studiare la prevalenza istantanea di una malattia oppure per
misurare l’associazione tra il fattore di rischio di malattia/condizione e la malattia/
condizione.
I risultati, ovvero la prevalenza di una malattia, possono quindi variare tra 0 e 1 (oppure
tra 0% e 100).
La prevalenza è il rapporto tra il numero dei casi con una determinata malattia, in quel
momento, e il numero di componenti della popolazione in esame.
Gli studi trasversali possono essere pensati come una istantanea di una malattia in una
popolazione in un particolare momento. Questo tipo di studio può essere utilizzato per
misurare la prevalenza di condizioni acute o croniche nella popolazione. Tuttavia, visto
che l'esposizione e lo stato di malattia sono misurati nello stesso momento, non è quasi
mai possibile distinguere se l'esposizione precede o segue la malattia. Quindi il principale
inconveniente consiste nel fatto che la relazione temporale tra l’esposizione e l’esito non
può essere direttamente identificata
Studi cross sectional /trasversali
o di prevalenza
Questi studi offrono risultati immediati e sono economicamente
poco rilevanti in quanto non richiedono l'impiego di mezzi, tempo
e personale per lunghi periodi.
D'altro canto, però, essi non consentono di calcolare misure
d'incidenza (né tantomeno di associare con sicurezza un fattore di
rischio ad una malattia, in quanto non permettono di verificare
con certezza con quale fattore di rischio un "ammalato" sia entrato
in contatto.
Sono utili per:
Descrivere il carico di una malattia al "tempo 0".
Descrivere la distribuzione di una “variabile”.
Analizzare l'associazione fra una malattia ed un fattore causale.
Sono poco costosi e di breve durata.
Studi cross sectional /trasversali
o di prevalenza
Lo studio trasversale descrittivo ricerca la prevalenza di una
malattia nel tempo. Lo studio trasversale congela un momento
specifico nel tempo, mira a trovare lo stesso tipo di rapporti che
possono essere visualizzati con il "figure in movimento" dello
studio di coorte, ma a costi molto minori.
Studio trasversale analitico. In uno studio trasversale uno
specifico gruppo è osservato per vedere se una sostanza o
esposizione, come il fumo, è correlata agli eventi da investigare,
per esempio il cancro polmonare. Se un più grande numero di
fumatori hanno il tumore al polmone, rispetto a coloro che non
fumano, ciò supporta l'ipotesi che il tumore polmonare sia
correlato con il fumo. L'analisi trasversale (in generale) studia la
relazione tra differenti variabili in un determinato momento.
Studi cross sectional - esempio
Nel nostro esempio i dati potrebbero essere raccolti da un
campione di residenti provenienti da 5 case di riposo.
Gli operatori assistenziali dovrebbero compilare un
questionario per ogni residente, contenente informazioni sul
peso e l’altezza (per calcolare il BMI – Body Mass Index), alcuni
elementi sulla quantità e sulla gravità delle lesioni da decubito e
altri fattori che potrebbero essere loro collegati quali l’età, i
recenti ricoveri ospedalieri, le patologie croniche e la mobilità.
Questi dati, quindi, devono essere analizzati per vedere se i
residenti con un basso BMI hanno più probabilità o meno di
sviluppare almeno una lesione da decubito.
Studio caso controllo
Sono studi retrospettivi che partendo dalla presenza, o
meno, dell’esito (endpoint) raccolgono informazioni
relative all’esposizione ai fattori di rischio.
Studio caso controllo: caratteristiche
Esaminano l’associazione tra un fattore eziologico sospetto e una malattia
quantizzando il rischio di contrarre la malattia.
Gruppo di soggetti sani
Gruppo di soggetti malati
Il vantaggio degli studi caso controllo è quello di partire dall’outcome, e quindi
di potere studiare più facilmente patologie rarissime che altrimenti con lo
studio di coorte avrebbero bisogno di campioni di popolazione estremamente
grandi.
Peraltro, la tipologia di studio e la natura retrospettiva rendono questi studi
meno “validi”, almeno in linea di principio, di quelli di coorte.
Esempio: La posizione nel sonno può essere causa di SIDS nei lattanti? Poiché la
SIDS è un evento raro, si parte dai lattanti che l’hanno presentata (casi) e da un
gruppo di lattanti che non l’ha presentata (controlli), e si studia
retrospettivamente la possibile causa (exposure).
Studio caso controllo
Nota bene: La manipolazione qui è indiretta e atipica, nel senso
che si usa la variabile dipendente (outcome) per stratificare i
due gruppi, e poi si studia la variabile indipendente. Questa
procedura è resa possibile dalla natura retrospettiva dello studio.
Studio caso controllo - esempio
Nel nostro esempio il ricercatore dovrebbe identificare un gruppo
di residenti nelle case di riposo con lesioni da decubito, i casi.
Dovrebbe identificare anche un altro gruppo di residenti che non
hanno tali lesioni, i controlli.
Quindi, dovrebbe raccogliere informazioni sulle precedenti
esposizioni (cioè l’BMI al ricovero nella casa di riposo) per ogni
paziente del gruppo dei casi e di quelli dei controlli.
Dovrebbero quindi essere confrontate le differenze in termini di
prevalenza, rispetto all’esposizione (BMI), tra i due gruppi.
Studi di coorte
“Che cosa mi
succederà?”
Gli studi di coorte sono studi osservazionali che analizzano la
relazione tra una “exposure” e un “outcome”, stratificando i casi in
base all’exposure e, dopo adeguato follow-up, misurando
l’outcome.
Sono in genere prospettici, ma possono essere retrospettivi
(storici), quando l’exposure sia documentata e sia possibile al
momento dello studio misurare l’outcome.
Consentono di rilevare la comparsa di una malattia in gruppi
precedentemente indenni indipendentemente dal fatto che siano
esposti o meno a un fattore di rischio.
Studio di coorte: caratteristiche
E’ in genere prospettico, ma come abbiamo visto può essere retrospettivo
nella variante “storica”.
Il tipo prospettico è chiamato anche di follow up o longitudinale: i gruppi
infatti vengono seguite longitudinalmente, spesso per lunghi periodi di tempo,
per valutare uno specifico outcome.
In genere sono studi analitici, ma come già detto l’approccio di coorte può
anche essere utilizzato per studi soltanto descrittivi. In questo caso la
popolazione può essere una sola (per esempio: studio descrittivo di follow up
di bambini con diabete).
Il tipo analitico prevede la presenza di almeno due popolazioni (exposure e
controllo). Esempio: l’esposizione al fumo di tabacco causa l’asma nei
bambini?
Gli studi di coorte sono ottimi per misurare effetti di esposizioni rare e per
valutare le incidenze. Non sono adatti allo studio di outcome molto rari o che
insorgono molto lentamente. Sono in genere molto costosi, lunghi e difficili da
eseguire.
Studio di coorte
Sono studi prospettici che partendo dall’esposizione ai
fattori di rischio, o meno, verificano se insorge l’esito.
Studio di coorte
Manipolazione
Nota bene: La manipolazione della variabile indipendente
(exposure) è solo indiretta, nel senso che la si usa per
stratificare i due gruppi all’inizio dello studio.
Nella variante storica, la definizione delle due coorti viene fatta
retrospettivamente, sulla base di dati storici registrati, e la
misurazione dell’outcome viene fatta al momento dello studio.
Studio di coorte - esempio
In uno studio di coorte, il ricercatore dovrebbe identificare
un gruppo di residenti delle case di riposo, che non
presentano lesioni da decubito, e misurare il loro BMI.
Questo gruppo, poi, deve essere seguito nel tempo, per
determinare quanti di loro, e quali, sviluppano una lesioni
da decubito.
STUDI ANALITICI
VANTAGGI E SVANTAGGI
STUDI
COORTE
CASO TRASVERSALI
CONTROLLO
-
POSSIBILITA’ DI PERDITA AL FOLLOW UP
elevata
-
VALUTAZIONE SEQUENZA TEMPORALE
ESPOSIZIONE-MALATTIA
elevata
media
bassa
POSSIBILITA’ DI STUDIARE GLI EFFETTI
DI ESPOSIZIONI RARE
sì
no
no
POSSIBILITA’ DI IDENTIFICARE FATTORI
DI RISCHIO PER MALATTIE RARE
no
TEMPI
lunghi
COSTI
elevati
sì
intermedi
intermedi
no
brevi
bassi
CONFONDIMENTO
SI VERIFICA QUANDO UNA “VARIABILE ESTERNA”
MODIFICA (ANNULLA, RIDUCE, AUMENTA) L’ASSOCIAZIONE
TRA L’ESPOSIZIONE E LA PATOLOGIA
ESPOSIZIONE
(consumo di caffè)
MALATTIA
(mal. cardiovascolari)
VARIABILE DI
CONFONDIMENTO
(fumo di sigaretta)
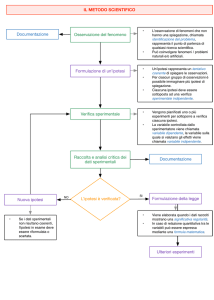
Ø Gli studi sperimentali (o esperimenti) sono indagini in cui la
distribuzione del fattore in studio viene decisa dallo sperimentatore,
attraverso una procedura denominata randomizzazione.
Ø Tale procedura consiste nell’assegnare in modo casuale il fattore
(ad esempio un trattamento rispetto a un placebo) nei soggetti in
studio.
Ø I principali studi sperimentali sono i test di laboratorio, le
sperimentazioni cliniche (clinical trials) e gli interventi di comunità.
Ø Il loro vantaggio principale risiede nella possibilità di isolare gli
effetti di interesse dai fattori estranei che possono influenzare le
stime osservate, persino nel caso in cui questi non siano
completamente noti.
Ø Tali fattori sono noti come fattori di confondimento o confondenti.
Ø Per tale motivo gli studi sperimentali sono considerati come
altamente probanti.
STUDI SPERIMENTALI
Misurano la modifica di una situazione sanitaria a seguito di
un’azione o intervento decisa e attuata.
Esempio: Dividere i pazienti portatori di sistema di accesso venoso
centrale in due gruppi, stabilire per ciascuno dei due, il calibro
dell’ago da utilizzare per l’infusione e valutare la frequenza di
reazioni locali.
Modelli di studio sperimentale
Trial Randomizato Controllato (RCT)
Individua:
la popolazione sperimentale
i criteri di inclusione nello studio
si estrae dalla popolazione un campione.
Deve presentare 3 elementi: randomizzazione, controllo e manipolazione diretta.
Trial di comunità
Studia un intero gruppo e non un singolo individuo.
Vengono attuati per individuare e testare misure a carattere
preventivo utili a intervenire su malattie riconducibili a
caratteristiche sociali-comportamentali.
Ø Gli studi quasi-sperimentali sono caratterizzati dalla possibilità di
manipolare il fattore in studio, senza però utilizzare la
randomizzazione.
Ø Ciò può avvenire, ad esempio, quando ogni soggetto in un solo
gruppo viene osservato prima e dopo un determinato trattamento
oppure quando il fattore in studio viene rilevato su volontari.
Ø Gli studi quasi-sperimentali comprendono alcune indagini di
laboratorio, clinical trials, e studi di valutazione degli interventi
TIPI DI INDAGINE
SPERIMENTALI
*RCT
QUASI
SPERIMENTALI
NON RCT
OSSERVAZIONALI
(OSSERVAZIONI PIANIFICATE)
STUDI
ANALITICI
*RCT= Randomised controlled trial
STUDI
DESCRITTIVI
OBIETTIVI DEGLI STUDI
STUDI SPERIMENTALI
Valutare gli effetti di un nuovo intervento su di un
gruppo di soggetti o in una comunità
STUDI ANALITICI (studi eziologici)
Ad es. analizzare associazioni tra fattori di rischio
(determinanti) o fattori protettivi e la patologia in
studio
STUDI DESCRITTIVI
Descrivere un fenomeno o una condizione di
interesse in una comunità
TIPI DI INDAGINE EPIDEMIOLOGICA
STUDI ANALITICI (studi eziologici)
Studi di coorte (studi longitudinali o di follow up)
Studi caso-controllo
Studi trasversali (studi di prevalenza)
Studi di correlazione geografica o temporale
STUDI DESCRITTIVI
Distribuzione spaziale
Andamento temporale
STUDI OSSERVAZIONALI
STUDI SPERIMENTALI (studi di intervento)
Trial controllati randomizzati (sperimentazioni cliniche)
Trial sul campo (field trial)
Trial di intervento di comunità (community intervention trial)
DISEGNO DELLO STUDIO IN BASE AL TIPO DI FATTORE
Fattore in studio
protettivo
Studi sperimentali e
quasi sperimentali
RCT
Braccio di
controllo
Randomizzazione
Studi
osservazionali
Non
RCT
Nessun braccio di controllo
Non randomizzazione
di
rischio
Studi
osservazionali
LA QUALITA’ DELL’EVIDENZA SCIENTIFICA NELLA
RICERCA MEDICA
META
ANALISI RCT
TRIAL (RCT)
STUDI EPID. COORTE
STUDI EPID.CASO-CONTROLLO
STUDI EPID. DESCRITTIVI
OSSERVAZIONI CLINICHE / CASE REPORT
STUDI SPERIMENTALI SULL’ANIMALE
SCIENZE “ DI BASE”
OBIETTIVI DEGLI STUDI SPERIMENTALI
Paragonare l'efficacia di due o più interventi
(Sperimentazione clinica).
Valutare l'efficacia di un intervento di prevenzione o di
rimozione di fattori di rischio su un gruppo di persone
(Sperimentazioni sul campo).
Valutare l'efficacia di un intervento di prevenzione o di
rimozione di fattori di rischio su intere popolazioni
(Sperimentazioni di intervento comunitario).
LE MISURE DI ASSOCIAZIONE IN MEDICINA
Un fattore è causa di una malattia se la sua presenza
aumenta il rischio (probabilità) di sviluppare la malattia =
fattore di rischio. Per le malattie infettive il fattore causale è
l’agente patogeno.
Un fattore di rischio può aumentare il rischio di sviluppare
una malattia solo in presenza di altri fattori (co-fattore o
concausa)
Un fattore è protettivo nei confronti di una malattia se la
sua presenza diminuisce il rischio (probabilità) di sviluppare
la malattia = fattore di protezione.
Un fattore protettivo può ridurre il rischio di sviluppare
una malattia solo in presenza di determinati fattori di rischio
LE MISURE DI ASSOCIAZIONE IN MEDICINA
Rapporto tra rischi = rischio relativo (RR)
Rapporto tra tassi di incidenza, mortalità,
sopravvivenza, ospedalizzazione, ecc. = rischio
relativo (RR)
Rapporto tra casi osservati e attesi = SMR (rapporto
standardizzato di mortalità/morbosità) = rischio
relativo
Odds ratio = rapporto degli odds (OR).
RISCHIO ASSOLUTO E RELATIVO: DEFINIZIONI
Rischio (assoluto) = incidenza cumulativa = esprime la
probabilità di sviluppare la malattia in un determinato arco
di tempo.
Es.: un individuo ha un rischio del 20% di sviluppare un evento
cardiovascolare ischemico in 10 anni (“rischio coronarico”) in
relazione alla sua età, sesso, abitudini fumatorie, pressione arteriosa,
presenza di diabete mellito e livello di colesterolemia totale.
Rischio relativo = esprime il rischio di sviluppare una
malattia in presenza di un determinato fattore di rischio (o
protettivo) rispetto alla sua assenza. I soggetti che hanno un
determinato fattore si dicono esposti, e quelli che non lo
presentano si dicono non esposti.
Es.: un individuo con il diabete mellito ha un rischio di sviluppare un
evento coronarico circa 2 volte maggiore rispetto a quello di un
soggetto senza diabete, a parità di tutti gli altri fattori.
RISCHIO ASSOLUTO E RISCHIO RELATIVO:
MODALITA’ DI CALCOLO
Rischio (assoluto) ( R) = (N° di eventi in un determinato
intervallo di tempo) / (popolazione a rischio all’inizio del
periodo di osservazione).
Es.: su 10 bambini suscettibili che vengono a contatto con un bambino
affetto da morbillo, 9 sviluppano la malattia entro 2 settimane: il rischio
di contrarre il morbillo tra i contatti non immuni è: 9/10 = 90%.
Rischio relativo (RR) = (Incidenza cumulativa o tasso di
incidenza negli esposti) / (Incidenza cumulativa o tasso di
incidenza nei non esposti).
Es.: il rischio di eventi coronarici a 10 anni è risultato essere del 20% tra
soggetti maschi di 50+ anni con il diabete mellito e del 10% tra soggetti
della stessa età e sesso, appartenenti alla stessa popolazione, non
diabetici ma confrontabili con i diabetici per tutti gli altri fattori di
rischio. RR = R1 / R0 = 20% / 10% = 2.
RISCHIO RELATIVO IN PRESENZA DI UN
FATTORE PROTETTIVO
Si consideri una popolazione di bambini alcuni dei quali sono
stati sottoposti ad una vaccinazione (= esposti, Esp +) per una
specifica malattia mentre gli altri non sono stati vaccinati (=
non esposti, Esp -). È stato quindi seguito l’eventuale sviluppo
della malattia in studio nel tempo. I risultati sono:
M+
M-
Esp +
2
998
1000
Esp -
20
980
1000
22
1978 2000
RISCHIO RELATIVO
La formula per il calcolo del rischio relativo (RR) è:
a / (a+b)
c / (c+d)
M+
M-
Esp +
a
b
a+b
Esp -
c
d
c+d
a+c b+d
e cioè
N
2 / 1000
= 0,1.
20 / 1000
Gli esposti alla vaccinazione si sono ammalati con una frequenza 10
volte minore rispetto ai non vaccinati.
INTERPRETAZIONE DEL RISCHIO RELATIVO
Il rischio relativo (RR) è il rapporto tra l’incidenza della
malattia tra gli esposti e l’incidenza tra i non esposti.
RR = 1 significa che non vi è differenza di incidenza di
malattia tra esposti e non esposti
RR = 2 significa che gli esposti hanno una incidenza (rischio)
doppia di malattia
RR = 1 / 4 = 0.25 significa che gli esposti hanno una
probabilità 4 volte minore di sviluppare la malattia
(l’esposizione è protettiva)
TIPI DI STUDIO SPERIMENTALE
TRIAL RANDOMIZZATI CONTROLLATI (randomized controlled trial, RCT))
Soggetti affetti da una malattia (malati)
Randomizzazione a livello individuale
Trattamento preventivo, diagnostico, terapeutico
Possibilità di cieco-doppio cieco
TRIAL SUL CAMPO
Soggetti non affetti da una malattia (sani)
Randomizzazione a livello individuale
Trattamento preventivo
Possibilità di cieco-doppio cieco
TRIAL DI INTERVENTO DI COMUNITA’
Soggetti affetti e non affetti da una malattia
In genere non effettuabile una randomizzazione, eventualmente a livello collettivo
Trattamento preventivo
Impossibilità di cieco
STUDI EPIDEMIOLOGICI SPERIMENTALI
Preventive Trials
Clinical Trials
A
B
Field Trials
A
B
Guariti
Guariti
Ammalat
i
Vivi
Morti
Ammalati
Community
Trials
Incidenza
A
Incidenz
aB
STUDI SPERIMENTALI IN
MEDICINA PREVENTIVA
PREVENZIONE PRIMARIA
Vaccinazioni
Dieta
Esercizio fisico
PREVENZIONE SECONDARIA
Screening neonatali
Screening oncologici
Screening dell’ipertensione arteriosa, del rischio cardiovascolare, del
diabete mellito, dell’ipercolesterolemia, ecc.
I TRIAL RANDOMIZZATI
CONTROLLATI (RCT)
popolazione in studio
potenziali
partecipanti
selezione con
criteri definiti
non partecipanti
invito
partecipanti
non partecipanti
PROGETTO
DI UN RCT
randomizzazione
trattamento
controllo
CARATTERISTICHE DEI TRIAL RANDOMIZZATI
CONTROLLATI (RCT)
• intervento dei ricercatori: controllo delle condizioni
sperimentali
(in particolare dell’esposizione)
• braccio di controllo: per confrontare gli esposti (trattati)
con un gruppo di non esposti (non trattati)
• randomizzazione: garantisce la confrontabilità tra i due
gruppi perché li rende simili tra loro quanto a composizione
dei fattori
noti e non noti: si minimizza così il possibile
confondimento
• disegno prospettico: intervallo temporale tra trattamento
e outcome
• cieco/doppio cieco: assenza di interferenze dovute alla
consapevolezza del trattamento somministrato o
ricevuto
Sperimentale perché:
I ricercatori, sottoponendo solo alcuni
soggetti all’intervento, hanno introdotto
una sperimentazione.
Controllato perché:
I due gruppi differiscono tra loro solo per il
fatto di essere sottoposti all’intervento
oppure no: quindi nessun altro fattore può
giustificare le eventuali differenze
riscontrate nei risultati. Le interferenze
sono quindi controllate.
Randomizzato perché:
La similitudine tra i due gruppi è garantita
solo quando l’assegnazione all’uno o
all’altro gruppo avviene tramite una
procedura casuale (random), senza
l’intervento del ricercatore
nell’assegnazione dei pazienti a ciascun
gruppo.
Proprietà degli Studi Sperimentali
Un vero esperimento è una indagine scientifica caratterizzata
dalle seguenti proprietà:
1. Intervento (manipolazione della variabile indipendente)
2. Controllo
3. Assegnazione randomizzata (randomizzazione)
4. Controllo nel tempo/a distanza (follow-up)
5. Mascheramento o cieco (blinding)
Gli studi clinici sperimentali non sempre possono garantire
tutte le 5 proprietà ma le prime 3 (manipolazione,
randomizzazione e controllo) devono essere sempre presenti. S
Esempi
Un infermiere vuole studiare l’efficacia dell’insegnamento preoperatorio sull’uso dei
farmaci analgesici nel postoperatorio. Quindi, un gruppo di partecipanti (gruppo
sperimentale) viene istruito su come tossire, respirare profondamente e stabilire delle
aspettative per il periodo postoperatorio, mentre, un altro gruppo viene assistito con
metodologie tradizionali. Su entrambi i gruppi, poi, vengono quantificati i farmaci
antidolorifici somministrati nelle prime 8 ore dopo l’intervento. In questo caso il
disegno di ricerca sperimentale va a testare se l’insegnamento preoperatorio ha un
effetto sull’utilizzo di analgesici. La ricerca sperimentale viene eseguita utilizzando
diversi tipi di disegno (sperimentale e quasi-sperimentale).
Dellerfield e McDougall (3), in uno studio sperimentale, sono andati a valutare l’effetto
di un intervento di gruppo in 4 sessioni, per 2 settimane, finalizzato al miglioramento
della memoria in un campione di145 anziani. Di questi, 74 ricevevano l’intervento
(gruppo sperimentale) e 71 no (gruppo di controllo).
Con opportune scale, poi, si è misurata la memoria nei due gruppi. Così facendo, i
ricercatori hanno manipolato la variabile indipendente (intervento di gruppo) per
testare i suoi effetti sulla variabile dipendente (memoria).
R.C.T. (Randomised Controlled Trial )
Pre test
Post test
INTERVENTO
eleggibilità
Randomizzazione
Post test
Pre test
CONTROLLI
4 gruppi di
Solomon
eleggibilità
Pre test
Post test
INTERVENTO
Randomizzazione
Post test
Pre test
CONTROLLI
INTERVENTO
eleggibilità
Post test
Randomizzazione
CONTROLLI
Post test
Disegno sperimentale solo secondario
Post test
INTERVENTO
eleggibilità
Randomizzazione
Post test
CONTROLLI
Disegno del gruppo di controllo non
equivalente
Pre test
Randomizzazione
Post test
INTERVENTO
eleggibilità
No
Randomizzazione
Pre test
Post test
CONTROLLI
Disegno del gruppo di controllo non
equivalente
Supponiamo che un ricercatore sia interessato a studiare gli effetti di un
nuovo programma di insegnamento per la gestione del diabete sui risultati
fisici e psicosociali dei soggetti cui è stata diagnosticata di recente tale
malattia.
Se le condizioni di ricerca fossero opportune, il ricercatore potrebbe
assegnare casualmente i soggetti a uno qualsiasi dei due gruppi (nuovo
programma e programma di routine).
Supponiamo che l’entusiasmo suscitato dal nuovo programma induce gli
infermieri a sottoporlo a tutti i pazienti. In tal caso, il ricercatore potrà
scegliere tra due strade: abbandonare l’esperimento o condurlo su base
quasi sperimentale. Qualora scegliesse quest’ultima strada, dovrà trovare un
reparto con caratteristiche simili dove non sia stato introdotto il nuovo
programma e dove sia possibile includere i pazienti ricoverati di recente
con la nuova diagnosi come gruppo di controllo. Lo studio, nel caso
prospettato, seguirebbe il disegno del gruppo di controllo non equivalente.
Disegno del gruppo di controllo non
equivalente
Il disegno del gruppo di controllo non equivalente vengono
utilizzati comunemente negli studi di ricerca condotti sul
campo. Il problema di base è che il ricercatore può porre una
fiducia ridotta nel presupposto che i gruppi sperimentale e di
controllo siano simili al momento dell’avvio dello studio.
Tuttavia il disegno regge relativamente bene poiché i dati
raccolti nel pre test consentono al ricercatore di confrontare
l’equivalenza dei due gruppi relativa a importanti variabili
antecedenti all’introduzione della variabile indipendente.
RCT: ASPETTI ETICI
Occorre chiedersi quale sia la possibile efficacia, innocuità e
costo di un nuovo trattamento in relazione ad un trattamento
già esistente o all’assenza di qualsiasi trattamento di provata
efficacia.
Non è etico sottoporre esseri umani a presunti fattori di
nocività: si possono studiare solo fattori protettivi
Ci deve essere un dubbio sufficiente sull’efficacia del presunto
fattore protettivo in studio per negarlo ai controlli.
Non è possibile sperimentare fattori per i quali esiste già
un’evidenza sufficiente di efficacia o di danno
PRINCIPI ETICI PER GLI STUDI SPERIMENTALI
Ø Devono esistere valide ragioni scientifiche per ritenere che il
nuovo trattamento sia più efficace di quelli impiegati fino a quel
momento, senza però un’evidenza conclusiva della superiorità
del nuovo trattamento.
Ø Deve esserci il consenso informato in forma scritta del
paziente
Ø Se durante lo svolgimento dello studio emerge (dallo studio
stesso o da altre fonti) che un trattamento sia
inequivocabilmente meglio di un altro, o che uno dei trattamenti
causi effetti avversi in misura superiore all’altro, la
sperimentazione deve essere interrotta immediatamente
RCT: BRACCIO DI CONTROLLO
Controlli casuali
I soggetti sono assegnati al gruppo di trattamento e al gruppo di
controllo in modo randomizzato, con o senza stratificazione per
importanti caratteristiche. Se non si effettua una stratificazione
prima di randomizzare sarà necessario misurare tutti i possibili
confondenti nei due gruppi per verificare che la loro distribuzione
sia simile nei due gruppi, all’inizio e al termine del trial.
Limite: la compliance a partecipare si riduce.
Alternativa: prerandomizzazione e quindi richiesta ai soggetti di
essere inclusi in un determinato gruppo dopo esservi stati assegnati
casualmente.
Limite: cross over da parte di quelli senza trattamento vs i trattati.
STUDI SPERIMENTALI NON RCT:
BRACCIO DI CONTROLLO
Controlli non casuali
Se esiste qualche impedimento alla randomizzazione è possibile
scegliere di utilizzare:
persone simili al gruppo sperimentale
per età/sesso/
occupazione/ classe sociale o una comunità simile (braccio di
controllo non equivalente)
lo stesso gruppo prima e dopo il trattamento o la misura
preventiva.
Limite: i controlli “storici” hanno il problema che eventuali
cambiamenti possono essere dovuti al tempo e non al trattamento,
per l’intervento di miglioramenti diagnostici, modifiche nello stile
di vita, invecchiamento della popolazione….
Crossover trial
Studio in cui i trattamenti vengono provati sullo stesso
paziente uno dopo l'altro con un ordine che deve essere
casuale; in questo modo ogni soggetto funge anche da
controllo di sé stesso. Per esempio, i soggetti vengono
assegnati in modo casuale al trattamento A o al trattamento
B. Successivamente i soggetti trattati con A verranno trattati
con B e viceversa. Tra un ciclo di trattamento e l'altro
intercorre un periodo di sospensione, detto lavaggio o
washout
Nei risultati dei due bracci è impossibile che
non vi sia una qualche differenza.
Tre sono le possibili cause:
• Variabilità
• Effetto
• Errori
casuale dei fenomeni biologici
dell’intervento sperimentale
metodologici (bias di sistema)
• Variabilità
casuale dei fenomeni biologici
Come valutare questa variabilità biologica o
stocastica* ?
Con i test di significatività
statistica.
*Legata alla probabilità (stocastico = dovuto al caso, aleatorio, dal
greco stochastikòs=congetturale)
RCT: CIECO E DOPPIO CIECO
La non conoscenza della composizione dei due gruppi
dello studio deve riguardare:
I soggetti stessi che partecipano allo studio, quando
possibile
Lo sperimentatore chi valuta gli esiti: sempre.
La valutazione dei risultati dovrebbe avvenire secondo
criteri diagnostici o test oggettivi
IL CIECO NEGLI STUDI SPERIMENTALI
Tipo di cieco
Fase dello
studio
Soggetto
Singolo
Assegnazione
Soggetto trattato
Doppio
Assegnazione +
trattamento e
follow-up
Soggetto trattato
+ Osservatore
Triplo
Assegnazione +
Trattamento e
follow-up +
analitica
Soggetto trattato
+ Osservatore +
Analista
End Point
Rappresenta il fine ultimo della sperimentazione, lo
scopo per cui la sperimentazione viene intrapresa.
La dimostrazione di questo indicherà la validità o meno
di un dato trattamento, di un dato comportamento ecc.
End Point vero
Deve esprimere un risultato in grado di determinare un
reale vantaggio per il paziente.
Per esempio la guarigione di una malattia, la riduzione
della mortalità, il miglioramento della qualità di vita ecc
PROBLEMI RELATIVI ALLA
COLLABORAZIONE DEI SOGGETTI
Non aderenti (rifiuti a partecipare): se sono numerosi ne va
della rappresentatività del campione
Uscite dallo studio (perdite al follow-up)
Interruzione del trattamento, o non perfetta adesione
Cross-over non dichiarato
* Nel valutare i risultati, vengono considerati tutti insieme i
soggetti assegnati a ciascun gruppo, compresi i persi e quelli
che hanno interrotto il trattamento, per evitare problemi di
“selezione dei migliori” (analisi di tipo “intention to treat”)
ASPETTI CRITICI
DI UNO STUDIO SPERIMENTALE
Compliance al trattamento assegnato
Modalità di accertamento dell’outcome
Inizio e conclusione dello studio (possibilità di una
conclusione anticipata)
Dimensione del campione (possibilità di selezionare i
soggetti ad alto rischio per rilevare un maggior numero di
casi
Analisi e interpretazione dei risultati
POSSIBILI FONTI DI ERRORE NEGLI STUDI
SPERIMENTALI (RCT)
Scelta del gruppo di controllo
Partecipazione dei soggetti (compliance)
Perdite al follow-up
Randomizzazione
Misurazione delle variabili in studio
Analisi dei dati
Interpretazione dei risultati
VANTAGGI E SVANTAGGI DEGLI RCT
Vantaggi
Svantaggi
• Miglior controllo del confondimento
• Si possono saggiare solo fattori protettivi
(randomizzazione): maggior validità
• Maggior potenza rispetto agli studi
osservazionali: possibile evidenziare anche
effetti modesti
• Possibilità di studiare insieme diverse
esposizioni
• Possibilità di studiare insieme diversi
effetti (outcome)
• Possibilità di dimostrare nessi di causalità
• Controllo delle condizioni sperimentali
• Possibilità di interrompere o modificare
l’esposizione prima della conclusione dello
studio
• Devono esserci validi motivi per supporre
il beneficio del trattamento
• Deve rimanere un dubbio sufficiente per
negare il trattamento al gruppo di controllo
(placebo)
• Costi elevati
• Possono valutare solo effetti a breve
termine
• Possono valutare solo effetti relativamente
frequenti
Validità di un esperimento
Validità interna
Minacce alla validità interna
La confusione tra le variabili è una delle maggiori minacce
alla validità interna.
Bisogna quindi eliminare variabili alternative come causa del
comportamento in esame.
Non è possibile escludere la confusione di qualsiasi variabile
con la VI, è importante controllare quelle che sono
potenzialmente importanti nell’influenzare il risultato, le
altre possono essere ignorate.
Il problema della confusione tra variabili è grave nelle
ricerche in cui lo sperimentatore non controlla la VI.
Minacce alla validità interna
Eventi esterni al laboratorio. Se l’esperimento prevede che i soggetti vengano
esaminati in tempi diversi è possibile che eventi esterni influenzino i risultati.
Maturazione dei soggetti (Mutamenti di ordine biologico, psicologico o sociale
imputabili al trascorrere del tempo e/o all’accumulo di esperienza e
conoscenza. Esempi: l’età; la confidenza con la situazione di ricerca; l’aumento
delle abilità cognitive / sensoriali
Effetto delle prove (Partecipare ripetutamente a ricerche organizzate in modo
simile (disegni sperimentali simili, tecniche di rilevazione simili, etc.) può
indurre un indesiderato effetto apprendimento.
Effetto della regressione sulla media (associato a un errore nella misura). Si
verifica quando i soggetti (o le risposte) vengono esaminati 2 volte rispetto alla
stessa variabile; coloro che hanno fornito prestazioni estreme tenderanno ad
ottenere un risultato più vicino alla media nella prova successiva. È causato da
un errore associato alla misura della variabile, cioè la prova non è una misura
perfetta di ciò che si vuole misurare. Può portare a conclusioni inadeguate.
Minacce alla validità interna
Strumentazione (interazione strumento sperimentatore e strumento-
soggetto)
Selezione (sbilanciamento dei gruppi). Sbilanciamento nella selezione
dei gruppi rispetto alla VD. Ad esempio in un esperimento il ricercatore
può creare il gruppo di controllo e il gruppo sperimentale in modo che
siano sistematicamente diversi in base a una caratteristica rilevante
rispetto alla variabile dipendente. Il rimedio è di assegnare sempre a caso
gli individui ai gruppi. È un problema quando si vogliono studiare gruppi
preesistenti, per cui bisogna studiare con attenzione la scelta di gruppi
che siano il più possibile confrontabili.
Mortalità (abbandono dell’esperimento). Parte dei soggetti
abbandonano l’esperimento e sono diversi da quelli che lo completano.
Gli effetti di selezione possono agire anche a ricerca iniziata; in questo
caso si parla di mortalità. In base ad alcune caratteristiche individuali,
alcuni soggetti sono esposti più di altri ad abbandonare la ricerca.
Validità interna
nesso causale tra VI e VD
Errore sperimentale
Validità esterna:
generalizzabilità delle conclusioni
alla popolazione
Minacce alla validità di costrutto
È la più difficile da ottenere, perché teorie diverse possono spiegare gli stessi risultati. Ci si
chiede se spiegazioni alternative sono meno plausibili.
Debolezza della connessione tra teoria ed esperimento: ad esempio cattive definizioni
operazionali delle variabili.
Effetto ambiguo delle variabili indipendenti
Effetto Hawthorne
Il ruolo del “buon soggetto”
L’apprensione da valutazione
Con effetto Hawthorne si indica l'insieme delle variazioni di un fenomeno o di un
comportamento che si verificano per effetto della presenza di osservatori . Con i soggetti
volontari c’è la tendenza a comportarsi secondo il ruolo del “buon soggetto”, agendo quindi sulla base
di quello che pensano lo sperimentatore si aspetti di ottenere. Altro frequente pregiudizio è
quello della desiderabilità sociale, cioè il soggetto si preoccupa che lo sperimentatore misuri le sue
capacità mentali o i suoi atteggiamenti ed opinioni più privati, il che da origine all’apprensione da
valutazione che fa sì che cerchi di comportarsi in modo da sembrare il più “normale” possibile
(problematico per gli studi in campo sociale e sugli atteggiamenti). L’apprensione da valutazione
ha l’effetto opposto della tendenza ad essere un buon soggetto.
Far corrispondere un indicatore a una nozione
latente, a un costrutto vuol dire
“operazionalizzare” ovverossia:"
"specificare gli elementi che legano il livello
astratto del costrutto al livello empirico
misurabile sperimentalmente"
Nella pratica sperimentale gli indicatori
prodotti sono le variabili indipendenti, gli
indicatori misurati sono le variabili dipendenti."
Validità esterna - minacce
La validità esterna di una ricerca riguarda la legittimità con cui è possibile estendere i risultati di
ricerca ad altri soggetti, situazioni o luoghi. Andrebbe testata ripetendo più volte la medesima
ricerca, variando in modo sistematico le condizioni di ricerca (soggetti, setting).
Validità di popolazione: rappresentatività del campione utilizzato rispetto alla popolazione da cui è
stato estratto
Validità temporale: stabilità temporale dei risultati
Minacce alla validità di popolazione: uso di campioni non rappresentativi (studenti come
approssimazione di tutti gli adulti!)
Evitamento/contenimento: uso di procedure di campionamento che garantiscano la
rappresentatività del campione rispetto ad alcune caratteristiche essenziali della popolazione
studiata
Minacce alla validità temporale: andamenti stagionali di alcuni fenomeni Ciclicità legate ad alcune
caratteristiche della popolazione studiata. Generalizzabilità dei risultati a tempi diversi (passati e
futuri) rispetto a quello in cui è stata condotta l’indagine. L’opportunità / possibilità di stimare la
validità temporale risente della natura dei fenomeni indagati; per quelli più volatili è difficile
distinguere tra situazioni di bassa validità temporale e situazioni di cambiamenti effettivi.
Evitamento/contenimento: impostare disegni che tengano sotto controllo o permettano di studiare
gli effetti del tempo, usare misurazioni non intrusive, controllare gli effetti del pre-test…
Validità ecologica
(2° forma di validità esterna)
Per validità ecologica si intende: generalizzabilità dei risultati a
contesti della vita quotidiana.
La validità ecologica non coincide con la rappresentatività:
a) si ha validità ecologica quando le condizioni si realizza la ricerca
sono equivalenti a quelle della vita quotidiana;
b) la rappresentatività è, invece, una caratteristica dei risultati di
una ricerca, non del suo processo.
2 concezioni a confronto:
1° concezione: gli esperimenti sono, per loro natura, situazioni artificiali e quindi tendono a
produrre risultati poco rappresentativi della vita reale (Brunswik 1956). A partire da questa
concezione, il ricercatore ha il compito di rendere la situazione sperimentale il più somigliante
possibile al contesto naturale.
2° concezione: al ricercatore non interessa la situazione sperimentale reale, ma quella percepita dai
soggetti studiati (Lewin 1943; Bronfenbrenner 1986). Quindi, non sono specifiche caratteristiche
dell’ambiente di ricerca a garantire la validità ecologica, ma la conoscenza / consapevolezza da
parte del ricercatore di ciò che il soggetto percepisce nella situazione sperimentale.
Validità statistica
Validità statistica - minacce
La validità statistica riguarda la bontà dei risultati ottenuti, la
loro significatività in termini statistici. Più nel dettaglio la
validità statistica dipende: dalla bontà delle ipotesi statistiche
formulate e dalla potenza dei test statistici impiegati (che
incide sulla probabilità di compiere degli errori di I e II tipo
nell’accettare o nel respingere l’ipotesi nulla di un test).
Minacce alla validità statistica: campioni piccoli, violazione
delle condizioni di applicabilità dei test o dei modelli di
analisi dei dati, ripetizione del medesimo test, scarsi livelli di
significatività, disegno troppo complesso (mancanza di ipotesi
specifiche per le varie interazioni e maggiori probabilità
errore di I tipo), presenza di fattori incontrollati (maggiori
probabilità errore di II tipo)
IPOTESI NULLA
Si parla di ipotesi nulla per indicare l’ipotesi
di base che considera che non vi siano
differenze tra i due gruppi.
Ipotesi sperimentale: quella che si intende mettere alla
prova
Ipotesi nulla: la negazione dell’ipotesi sperimentale
L’ipotesi nulla (zero) sostiene, quindi, che le relazioni
osservate fra le variabili e le differenze eventualmente
riscontrate fra i gruppi sono accidentali, cioè dovute al caso e
non attribuibili ai fattori ipotizzati (variabili indipendenti)
La ricerca sperimentale deve mirare alla falsificazione, ovvero
all’accettazione o alla falsificazione dell’ipotesi nulla, e non alla
conferma dell’ipotesi sperimentale. La falsificazione dell’ipotesi
nulla consente di rendere più probabile l’ipotesi sperimentale,
ma mai sicuramente vera.
La significatività statistica
IPOTESI NULLA (Ho)
non esiste alcuna differenza fra i gruppi
esaminati in base al parametro
considerato.
valore “p”
TEST DI SIGNIFICATIVITA’
accetto Ho
+
-
test “χ2 “
rifiuto Ho
Significatività statistica
Il controllo delle ipotesi statistiche viene effettuato tramite procedure di
statistica inferenziale: dalle caratteristiche di un campione cerca di
inferire le caratteristiche della popolazione di provenienza del campione
stesso.
In pratica occorre confrontare le distribuzioni dei valori rilevati sui
soggetti dell’esperimento (campione) con delle distribuzioni teoriche di
frequenza (distribuzioni campionarie) relative ai test statistici che il
ricercatore sceglie come più appropriati per il suo caso.
Esistono distribuzioni campionarie note di varie statistiche come medie,
varianze, proporzioni, differenze fra medie, correlazioni ecc.
All’interno di queste distribuzioni il ricercatore stabilirà il livello di
significatività che di solito viene chiamato α e corrisponde al rischio
(probabilità) di errore che il ricercatore si assume nel trarre le sue
conclusioni: ad es. un livello di significatività di α = .05 significa che il
ricercatore accetta di poter sbagliare 5 volte su 100.
Test di significatività
statistica
Valore di “ p “
Esprime la probabilità che un
evento sia avvenuto per caso.
P-value
Con il termine della P-value si indica la probabilità (compresa tra o e 1) che i risultati
osservati in uno studio possano essere ricondotti ad eventi casuali. I test di significatività
forniscono un valore p che misura la probabilità che una differenza o una associazione
osservata possano essere dovute a fluttuazioni casuali, ossia alla possibile variabilità tra
campioni, e possano quindi non corrispondere a fenomeni reali.
Quanto più p è piccolo, tanto più si può avere fiducia nel concludere che la differenza o
associazione è reale. Il livello di significatività più comune è 0.05; si conclude cioè che
una differenza non è dovuta al caso se p è uguale o inferiore a 0.05 (1/20).
Facciamo un esempio: Immaginiamo 2 trial che confrontino l' effetto di un farmaco A e
di un farmaco B con il placebo sul numero di articolazioni dolenti in un paziente con una
definita malattia X. Il farmaco A ha ridotto il numero di articolazioni dolenti più del
placebo con una p=0.0001; anche il farmaco B ha ridotto il numero di articolazioni
dolenti più del placebo ma con una p=0.05. Questi valori ti permettono di essere "più
sicuro" nell' affermare che la differenza osservata con il farmaco A non sia dovuta al
caso,ciononostante questi dati NON devono essere interpretati come una dimostrazione
di una maggiore potenza o maggiore efficacia del farmaco A rispetto al B.
P-value
Infine si ricordi che una p=0.05significa che vi è una probabilità del 5
per cent che la differenza osservata sia legata al caso ( e che quindi non si
osserverebbe di nuovo qualora l’esperimento venisse ripetuto nella
stessa pop e nelle stesse condizioni). Il 5 per cent è proprio il livello di
probabilità che viene convenzionalmente considerato come il limite della
significatività statistica. Se il valore di P è inferiore al livello prefissato
di alfa (per esempio P<0.05, 1 su 20) si rifiuta l’ipotesi (attribuendo le
differenze osservate al trattamento), altrimenti la si accetta (attribuendo
le differenze osservate al caso).
I test statistici parametrici presuppongono una particolare forma della
distribuzione delle variabili analizzate; gli assunti più frequenti sono la normalità
della distribuzione e l’uguaglianza delle varianza. I metodi statistici che valgono
per qualunque distribuzione si dicono non parametrici; sono consigliabili per il
trattamento di variabili nominali e ordinali.
Minacce alla validità statistica –
errori di inferenza
Errore di I tipo (alfa) = rifiuto dell’ipotesi Ho quando è
vera
Errori di tipo I: si rifiuta l’ipotesi nulla anche se il trattamento
non determina alcun effetto
Effetti potenzialmente gravi ad es. si conclude che un farmaco è
efficace quando in realtà non lo è
La probabilità di un errore di tipo I è determinata dal valore di alfa
Errore di II tipo (beta) = accettazione dell’ipotesi Ho
quando è falsa
Errori di tipo II: il ricercatore accetta l’ipotesi nulla quando in
realtà è falsa
Nella maggior parte dei casi le conseguenze di un errore di tipo II
sono meno gravi rispetto a quelle dovute ad un errore di tipo I
Selezione di alfa
Obiettivo: minimizzare probabilità di un errore di tipo I.
Massima probabilità ammissibile: 0,05 (valore convenzionale)
Altri valori usati: 0,01; 0,001
La riduzione del valore di alfa riduce la probabilità di un errore di
tipo I ma aumenta la probabilità di un errore di tipo II
Bilanciamento rischi e benefici