L’apparato digerente
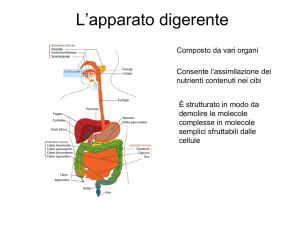
L’apparato digerente
Il tratto gastrointestinale
Bocca
Ghiandole e organi associati
Ghiandole salivari
Esofago
Stomaco
Fegato
Piccolo intestino
Pancreas
Colon
Appendice
Retto
Colecisti
Funzioni del tratto gastrointestinale
•
•
•
•
•
•
Demolizione meccanica
Solubilizzazione e miscelazione
Propulsione
Demolizione chimica
Assorbimento
Escrezione
Controllato da ormoni e sistema nervoso
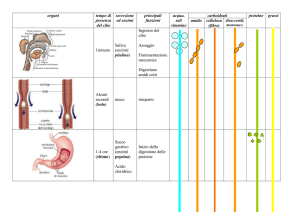
Organi
secrezioni esocrine
Funzioni
sali e acqua
muco; amilasi
Masticazione (digestione meccanica)
umidificazione del cibo
lubrificazione; digestione dei polisaccaridi
muco
Movimenti peristaltici
HCl
muco, pepsina
Immagazzina, mescola e diluisce il cibo
Solubilizza le particelle di cibo; uccide i microbi
Lubrifica e protegge la parete; proteasi
BOCCA E FARINGE
Ghiandole salivari:
ESOFAGO
STOMACO
PANCREAS
FEGATO
bicarbonato
Digeriscono carboidrati, proteine, grassi e acidi
nucleici;
Neutralizza l‟ HCl all‟ingresso del tenue
sali biliari
bicarbonato
prodotti di scarto
Tensioattivi:solubilizzano i grassi;
Neutralizza l‟HCl all‟ingresso del tenue
Eliminazione dal corpo
enzimi
Immagazzina e concentra la bile tra un pasto e
l‟altro: durante il pasto si contrae e rilascia la bile
CISTIFELLEA
INTESTINO:
Assorbimento della maggior parte delle sostanze,
rimescola e spinge avanti il suo contenuto
TENUE:
Enzimi
La maggior parte degli enzimi si trova nel succo
enterico: alcuni enzimi sono rilasciati dalla
disintegrazione delle cellule epiteliali
sale, acqua
muco
CRASSO/COLON:
RETTO
muco
lubrificazione
lubrificazione
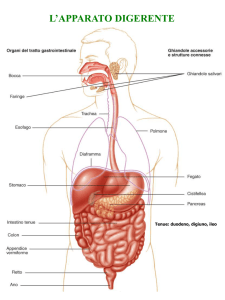
Organi gastrointestinali
Funzione nell’assorbimento degli alimenti
ghiandole salivari
produzione di fluidi ed enzimi digestivi:
amilasi e lipasi linguale
stomaco
secrezione di HCl e di proteasi per iniziare
l‟idrolisi delle proteine
pancreas
secrezione di bicarbonato, proteasi e lipasi, per
continuare la digestione di proteine e lipidi, e
amilasi per continuare la digestione dell‟amido
fegato/cistifellea
secrezione e accumulo di acidi biliari da
riversare nell‟intestino tenue
intestino tenue
digestione intraluminale finale degli alimenti,
digestione di membrana dei disaccaridi e
specifiche vie di assorbimento per il materiale
digerito
intestino crasso
assorbimento dei fluidi, degli elettroliti e dei
prodotti della flora batterica intestinale
La digestione delle proteine:
STOMACO
inizia nello stomaco con l'azione
della pepsina
(grazie al contributo delle secrezioni
gastriche)
secrezioni gastriche
• Muco: Protegge la parete intestinale
• HCl:
Uccide i batteri creando
un ambiente acido (pH 1-2)
• Pepsinogeno: Poi convertito in pepsina
attiva
• Fattore Intrinseco: Forma un complesso con la
vitamina B12 per
permetterne l’assorbimento
• Gastrina: ormone che stimola le secrezioni
gastriche e la motilità
Nello stomaco il cibo è
mescolato col succo
gastrico dai muscoli
concentrici.
Lo stomaco produce il
fattore importante per
l’assorbimento della
vitamina B12
Nello stomaco i batteri
vengono distrutti
Le cellule secernenti della mucosa gastrica
sono principalmente tre:
CELLULE PARIETALI: HCl e fattore intrinseco;
CELLULE PRINCIPALI: pepsinogeno;
CELLULE MUCIPARE: muco.
CO2 + H2O
lume
+
2H+
sangue
H2CO3
2K+
K+
Cl-
HCO-3
Cl-
CELLULA PARIETALE
L‟effetto della gastrina è 1500 volte
superiore rispetto a quello dell‟istamina
ATP*- ATPasi gastrica, attivata da potassio, si
trova soltanto nelle cellule parietali.
La membrana luminale è permeabile agli ioni
K+ e Cl-.
Il lume gastrico è fortemente acido per l’attività di una pompa protonica:
H+/K+-ATPasi, selettivamente espressa nelle cellule parietali.
Nella cellula parietale a riposo la pompa si trova in vescicole secretorie
intracellulari.
In seguito a stimoli, come istamina e gastrina, le vescicole si fondono
con la membrana e la pompa viene inserita nella stessa.
La pompa muove due H+ in un verso e due K+ nell’altro
Lo ione Cl- viene secreto attraverso un canale per il Cl-
La Gastrina e' un ormone secreto dalle cellule G
dell'antro gastrico, la cui funzione principale e' quella
di stimolare le cellule parietali gastriche a secernere HCl.
La secrezione di HCl a digiuno è di 1-5 mEq/h, ma con uno
stimolo massimale la secrezione può arrivare a 20-40 mEq/h.
Il primo stimolo per la secrezione di pepsinogeno e HCl è
determinato dall’attività vagale che agisce a diversi livelli:
stimola direttamente le cellule gastriche ed agisce anche sui
mastociti presenti nel connettivo della tonaca propria:
questa stimolazione provoca la liberazione di istamina
che interagendo con i recettori H2 provoca il rilascio di
HCl.
La stimolazione vagale agisce anche a livello dello stomaco
antrale dove induce il rilascio di gastrina.
La secrezione di gastrina è controllata anche ad altri livelli: i
peptidi e gli aa ne favoriscono il rilascio, mentre l’acidità tende
a frenarlo.
Una volta rilasciata la gastrina entra nel sangue dove funge
da ormone ed induce la produzione di HCl il quale a sua
volta inibisce il rilascio di gastrina.
IL SUCCO GASTRICO CONTIENE ANCHE:
• LIPASI GASTRICA , PRODOTTA DALLA CELLULE PRINCIPALI (FONDO E CORPO
DELLO STOMACO), CHE INIZIA LA DIGESTIONE DEI LIPIDI
•PEPSINOGENO, ZIMOGENO DELLA PEPSINA, ATTIVATO IN PEPSINA A pH
INFERIORE A 5. LA PEPSINA E’ UNA ENDOPEPTIDASI CHE PRODUCE UNA
SERIE DI PEPTIDI DI VARIE DIMENSIONI. E’ MASSIMAMENTE ATTIVA A pH 2 E,
UNA VOLTA FORMATA, CATALIZZA LA TRASFORMAZIONE DI ALTRO
PEPSINOGENO IN PEPSINA
•LO STOMACO PRODUCE UNO STRATO DI GEL MUCOSO RICCO IN
BICARBONATO CHE LO PROTEGGE DALL’AUTODISTRUZIONE.
Lo stomaco produce uno strato di gel mucoso ricco in bicarbonato che lo protegge dalla
autodistruzione. Il muco e’ fatto di mucine, glicoproteine ricche in carboidrati e contiene anche
fosfolipidi. Il muco ricopre e protegge la superficie mucosa dello stomaco e del duodeno.
-Il muco, secreto dalle cellule
superficiali della mucosa gastrica,
forma un gel di circa 0,6 mm di
spessore. In condizioni normali è
secreto in continuazione.
-E‟ costituito da grosse molecole
polimeriche di natura glicoproteica.
-Protegge, in sinergia con il
bicarbonato, anch‟esso secreto
dalle cellule epiteliali, la parete
addominale da acidità e proteasi.
-La secrezione di muco e
bicarbonati è stimolata dalle
prostaglandine (COX-1)
In assenza di muco, l‟acido comincerebbe ad attaccare il
primo strato del tessuto gastrico. In generale, questo non
sarebbe un problema dato che questo strato della mucosa
viene continuamente rinnovato. Tuttavia, se lo strato
epiteliale viene distrutto più velocemente di quanto possa
essere rinnovato può formarsi un‟ulcera. Con una continua
acidità ed una assenza continuata di muco, l‟ulcera potrà
approfondirsi a sufficienza da raggiungere i vasi. Qunado
ciò accade si dice che l‟ulcera ha perforato la parete
gastrica, consentendo all‟acido cloridrico ed agli enzimi
proteolitici (pepsina) di agire direttamente sui tessuti
sottostanti. A questo punto, la persona con la perforazione
corre un gravissimo rischio. Se l‟acido raggiungesse
un‟arteria, in assenza di intrervento medico immediato, il
paziente potrebbe morire.
SINTESI DEGLI EICOSANOIDI:
molecole segnale con azione a breve raggio
COX-1: sintesi di PG che
regolano la secrezione
di mucina gastrica
ER
trombossano
sintasi
via ciclica
COX-2: sintesi di PG che
regolano l‟instaurarsi di
Processi infiammatori,
del dolore e della febbre
Farmaci antinfiammatori
non steroidei
(NSAID)
L’ulcera gastrica origina dal danno della
parete dello stomaco e del duodeno
Il trattamento dell’ulcera si basa sulla
neutralizzazione dell’acido:
-- uso di sospensioni di alcali
-- uso di inibitori della pompa
--uso di farmaci che bloccano i recettori
dell’istamina
Farmaci antiulcera
•Farmaci antiacidi
•H2 antagonisti
•Inibitori della pompa protonica
•Farmaci vari (antimuscarinici, antigastrinici, proteggenti
della mucosa)
Farmaci Antiacidi
sodio bicarbonato, ossidi, idrossidi, sali inorganici ed organici
del calcio, del magnesio, del bismuto e dell’alluminio.
Es.: Magaldrato (Riopan®): [Al5Mg10(OH)31(SO4)2] idrato
Sono farmaci sintomatici, non curativi, usati per neutralizzare
l‟iperacidità gastrica.
Possibili limiti ed effetti indesiderati:
•Alcalosi sistemica
•Azione sulla peristalsi intestinale
•Formazione di anidride carbonica (NaHCO3) con eruttazioni gassose
e dilatazione della parete gastrica,
•“Ritorno acido”
Istamina:
molecola che provoca numerosi effetti biologici
(dolore, prurito, broncocostrizione, dilatazione delle
arteriole, ipotensione, aumento della secrezione gastrica),
attraverso il legame con particolari recettori chiamati H1 e
H2.
È presente in quasi tutti i tessuti;
particolarmente ricchi di istamina sono il polmone, la cute,
la mucosa gastrointestinale.
L’ISTAMINA DERIVA DALLA DECARBOSSILAZIONE DELL’ISTIDINA
CO2
ISTIDINA
ISTAMINA
farmaci antistaminici con effetto bloccante sui
recettori H1 che sono quelli che mediano la maggior parte
dei sintomi presenti nei disturbi allergici.
I recettori H2 mediano soprattutto la secrezione gastrica
I recettori dell'istamina sono recettori a
7 segmenti trans-membrana legati alle proteine G.
Sono presenti recettori H1 e H2
L'effettore delle proteine G nel caso del recettore H1
è la fosfolipasi C,
nel caso dei recettori H2 è invece l'adenilato ciclasi.
I recettori
H2 mediano soprattutto la secrezione gastrica
i farmaci
antagonisti dei recettori H2 esplicano sempre un'azione
antiacida
I recettori H1 sono quelli che mediano la maggior parte dei
sintomi presenti nei disturbi allergici.
Antagonisti H2
• I recettori H2 si trovano principalmente nelle cellule
parietali (localizzate nella mucosa del fondo e nel corpo
dello stomaco). I recettori H2 sono anche presenti nel
muscolo liscio vascolare e bronchiale, ma gli H2
antagonisti hanno effetti estremamente limitati in tali
distretti.
• La stimolazione dei recettori H2 della parete da parte
dell’istamina aumenta cAMP intracellulare che, a sua
volta, attiva l’enzima H+/K+ ATPasi (pompa
protonica). Ciò determina attiva secrezione di acido
cloridrico.
• Oltre all‟istamina, anche la gastrina e l‟acetilcolina (che
mobilitano entrambe il Ca+2 intracellulare) stimolano le
cellule parietali a secernere acido attraverso l‟attivazione
dell‟enzima H+/K+ ATPasi.
Antagonisti H2
• Secrezione di acido gastrico
• Gli antagonisti H2 inibiscono in maniera
competitiva e dose-dipendente la secrezione di
acido gastrico indotta dall’istamina.
• inibiscono sia la secrezione basale che quella
notturna, come pure quella stimolata dal cibo
• In minor misura questi agenti inibiscono anche la
secrezione acida indotta da gastrina e Ach
Antagonisti H2 : SAR
R1
R2
HN
R3
N
• La struttura degli antagonisti H2 è prevalentemente
idrofila e "istamino-simile"
• Vengono progettati e sintetizzati come modificazioni
strutturali dell‟agonista, istamina. La sintesi del primo H2
antagonisa, la Cimetidina (Tagamet) è stato uno dei
primi tentativi di vero rational drug design che ha avuto
successo
Antagonisti H2
H
N
H3C
S
HN
N
H
N
N
C
H3C
CH3
N
O
N
S
CH3
N
NH2
S
S
Famotidina
CH3
Ranitidina
NH2
N
H
N
NO2
Cimetidina
H2N
H
N
N
O2
S
H3C
NH2
H
N
N
N
CH3
S
H
N
CH3
S
NO2
Nizatidina
Antagonisti H2
1. Cimetidina (Tagamet)
H
N
H3 C
H
N
S
HN
N
CH3
N
C
N
• Interazioni farmaco-farmaco
• La Cimetidina inibisce il citocromo P450 (CYP450)
• Provoca un aumento significativo della durata di azione di
altri farmaci cosomministrati che vengono metabolizzati dal
CYP450
• L‟anello imidazolico è implicato in questo tipo di attività.
L‟atomo di azoto dell‟imidazolo complessa il Fe+2 dell‟eme
che è associato all‟enzima CYP450.
• Anche il CYP3A4 ed altre isoforme dell‟enzima vengono
inibite, aumentando il rischio di interazioni farmacofarmaco.
PPI: Chimica
• Derivati benzimidazolici sostituiti (e.g., solfinilbenzimidazoli) sono
il prototipo dei PPI. Tutti contengono un anello piridinico basico
che si protona nel fluido gastrico, permettendo il legame del
farmaco ai residui anionici dell’enzima.
• I PPI agiscono formando un ponte disolfuro con l’enzima. Per fare
ciò devono contenere un atomo di zolfo capace di formare tale
legame con un gruppo SH dell’enzima. Una volta che si è formato il
ponte disolfuro, l’ H+/K+-ATPasi è inattivata irreversibilmente, per
cui i PPI hanno una lunga durata di azione
• L’enzima H+/K+-ATPasi presenta 37 residui CYS, in particolare la
CYS813 che si pensa formi il legame covalente con i PPI si trova in
un loop extracitoplasmatico tra la 5° e la 6° regione
transmembranaria della proteina.
INIBITORI DELLA POMPA PROTONICA
L‟omeprazolo modifica
covalentemente residui di
cisteina localizzati nel
dominio extracellulare della
subunità alfa della pompa
protonica e la inibisce.
E‟ un pro-farmaco che viene
convertito a composto attivo
a pH acido.
A livello del duodeno e del digiuno sono rilasciati altri ormoni
come la secretina, il Gastric Ihibitory Polipeptyde e la
colecistochinina-pancreozima.
La secretina viene prodotta dalle cellule del duodeno in
seguito all’arrivo di materiale gastrico che, anche se in parte
neutralizzato dagli alimenti mantiene una acidità elevata (sono
di fatto gli ioni H+ che stimolano le cellule S a secernere la
secretina); il compito della secretina è quello di stimolare il
pancreas a secernere ioni bicarbonato: questi ioni
reagiscono con gli H+ portando alla formazione di CO2 ed H2O:
in questo modo viene neutralizzata l’acidità del materiale
gastrico.
Il risultato di questa reazione porta ad una neutralizzazione
del contenuto duodenale che può anche diventare basico in
quanto la produzione di HCO3- può essere eccessiva.
Neurotrasmettitori,
ormoni, agenti
farmacologici
interagiscono con
recettori posti sulla
superficie opposta al lume
Il risultato è la fusione dei
granuli intracellulari con la
membrana cellulare e la
liberazione del materiale
contenuto al loro interno
Pepsinogeno
(contiene una sequenza
extra di 44 residui con
6 residui di lisina e arginina
che interagiscono con domini
di Acido glutammico e aspartico
del sito attivo a pH neutro)
Formazione della pepsina
A pH acido (pH < 5) i gruppi acidi
del sito catalitico si protonano
e scalzano la sequenza basica
determinando così attivazione
del sito attivo e rimozione
della sequenza pre-.
La pepsina attiva
attraverso un processo
autocatalitico attiva le altre
molecole di pepsinogeno.
iniziata dalla pepsina
nello stomaco, viene
completata dalle
proteasi intestinali
dei succhi
pancreatici e quelle
poste sull‟orletto a
spazzola.
Le proteasi si
dividono in
endopeptidasi
(idrolizzano i legami
peptidici interni alle
Proteine) e
esopeptidasi
(idrolizzano
l‟aminoacido
terminale della
proteina).
Digestione delle proteine
La digestione delle proteine continua nell'intestino
tenue per azione degli enzimi pancreatici (tripsina,
chimotripsina e carbossipeptidasi) e degli enzimi di
membrana (inclusa 1'aminopeptidasi).
La maggior parte delle proteine è ridotta
completamente in aminoacidi che vengono trasportati
in circolo.
La pepsina contribuisce molto poco alla demolizione delle proteine. Il suo significato è
piuttosto quello di produrre grossi peptidi ed aminoacidi liberi che stimolano la
produzione di colecistochinina a livello intestinale.
I proenzimi prodotti dal pancreas vengono attivati dalla tripsina che a sua volta deriva
per attivazione del tripsinogeno catalizzata dalla enteropeptidasi .
Funzioni del pancreas
Produzione di ormoni:
insulina
Glucagone
Produzione del succo pancreatico, contenente enzimi
digestivi
Il succo pancreatico è composto da:
Acqua
Bicarbonato, Na+, K+
Enzimi:
Lipasi per la digestione dei grassi
Amilasi per la digestione dell‟amido
Enzimi per la digestione delle proteine:
tripsinogeno
tripsina
chimotripsinogeno
chimotripsina
procarbossilpeptidasi
carbossilpeptidasi
IL PANCREAS ESOCRINO SECERNE HCO3-
Secrezione pancreatica
• Componente proteica
– Enzimi proteolitici
• Endopeptidasi (Tripsina, Chimotripsina, Elastasi)
• Esopeptidasi (Carbossipeptidasi A e B)
– Enzimi glicolitici
• Alfa amilasi
– Enzimi lipolitici
• Lipasi pancreatica
• Tutti gli enzimi vengono secreti come proenzimi e
vengono attivati nel lume intestinale dalle
enterochinasi presenti sull’orletto a spazzola
PROTEASI PANCREATICHE
Protease
Source
Trypsin (endo-)
Proteas
e
family
Proenzyme
Activation
Specificity
pancrea serine
s
trypsinogen
enteropeptidas basic (arg, lys)
e
trypsin
Chymotrypsin
(endo-)
pancre
as
serine
chymotrypsinogen
trypsin
bulky aromatic
(trp, phe, tyr, met
Elastase
(endo-)
pancrea serine
s
proelastase
trypsin
small neutral
R groups
(gly, ser, ala)
Carboxypeptidas
e A (exo-)
pancrea zinc
s
procarboxypeptidase A
trypsin
aromatic
(tyr, phe, trp)
hydrophobic
(val, leu, ile)
Carboxypeptidas
e B (exo-)
pancrea zinc
s
procarboxypeptidase B
trypsin
basic
(arg, lys)
ormone
produttori
colecistochinina Cellule I, endocrine
dell’intestino e neuroni
enterici ed
extraenterici
secretina
funzioni
-Stimola la secrezione del succo
pancreatico e la contrazione della
cistifellea
-Induce senso di sazietà
Cellule S della mucosa -Stimola la secrezione di acqua e
bicarbonato da parte del pancreas
dell’intestino tenue
-Stimola la secrezione del
pepsinogeno
-rallenta la peristalsi
VIP
Neuroni enterici ed
extraenterici
-rilascio della muscolatura liscia
intestinale
-secrezione di acqua ed elettroliti
-stimolazione secrezione del
pancreas, dell’ipofisi e del surrene
enterocita
superficie luminale
lume
aa liberi (40%)
sangue
capillare
aa
polipetidi
pepsina
oligopeptidi (60%)
tripsina
chimotripsina
amminopeptidasi
elastasi
dipeptidasi
carbossipeptidasi
Ae B
dipeptidi
tipeptidi
pepsina: idrolizza legami alla cui formazione partecipa l‟NH di phe, tyr e trp
tripsina: idrolizza legami alla cui formazione partecipa il carbonile di arg e lys
carbossipeptidasi: idrolizzano legame peptidico a livello dell‟aa carbossiterminale. Cofattore: Zn++
amminopeptidasi, dipeptidasi; cofattori: Mg++ e Mn++
Assorbimento delle proteine
Assorbimento: le cellule
epiteliali intestinali assorbono
singoli aminoacidi, di- e tripeptidi
I singoli aminoacidi: entrano
nella cellula intestinale
mediante co-trasporto
facilitato dall‟entrata del Na+
e passano nel sangue per
diffusione facilitata
I di- e tri-peptidi: entrano
nella cellula intestinale
mediante specifici trasportatori
Na+ dipendenti. I peptidi
vengono idrolizzati a singoli
aminoacidi dalle proteasi del
citoplasma e passano nel
sangue per diffusione
facilitata. I peptidi residui
vengono assorbiti dalla cellula
L'assorbimento intestinale degli aminoacidi e il loro
trasferimento in circolo avviene con modalità molto simili
a quelle dell'assorbimento del glucosio.
Sono noti almeno sei differenti trasportatori.
La digestione dell'amido e del glicogeno:
inizia nella bocca con l'azione della amilasi salivare
Funzioni della saliva
• Intensificazione del gusto
spalmando l’alimento sulla
lingua
• Inizio della demolizione
enzimatica dell’amido
• Imbibizione dell’alimento, per
facilitare la deglutizione
• Protezione contro I microorganismi
prosegue nell'intestino tenue grazie all„azione dell„amilasi
pancreatica.
Gli enzimi dell'orletto a spazzola nell'intestino tenue
riducono i carboidrati in monosaccaridi, che vengono
trasportati lungo l'epitelio della mucosa e diffondono
in circolo.
Il glucosio ed i grassi a livello del duodeno stimolano la
secrezione di GIP che inibisce la secrezione e la motilità
gastrica. Gli enzimi digestivi provocano a livello del digiuno e
del duodeno la liberazione di aa e acidi grassi che stimolano
le cellule I a produrre colecistichinina e pancreozima: questi
ormoni, che sono probabilmente un’unica sostanza con duplice
azione provocano la contrazione della colecisti e la
liberazione da parte del pancreas di un secreto
particolarmente ricco di enzimi.
La digestione dei lipidi:
i grassi alimentari (principalmente trigliceridi)
vengono ridotti ad acidi grassi e monogliceridi dalle
lipasi pancreatiche. Questo processo è aiutato dai sali
biliari, che emulsionano le goccioline di grasso. I
prodotti della digestione dei grassi entrano nelle
cellule epiteliali per semplice diffusione e vengono poi
riassemblati in trigliceridi, che sono trasportati
(insieme ad altri lipidi) nel sistema linfatico sotto
forma di chilomicroni, un tipo di lipoproteine.
La digestione dei lipidi
Digestione: i lipidi della dieta comprendono trigliceridi, colesterolo e fosfolipidi. La
idrofobia dà luogo alle gocciole di grasso che devono essere emulsionate (bile) in
goccioline per aumentare la superficie utile per l’azione enzimatica. La digestione inizia
nello stomaco dalla lipasi linguale ed è completata nell’intestino tenue dagli enzimi
pancreatici: lipasi, colesterolo esterasi e fosfolipasi. I prodotti finali della digestione
lipidica si aggregano in micelle (dentro i grassi idrofobi e all’esterno i Sali biliari
idrofili). Lo svuotamento dello stomaco è rallentato dalla CCK, secreta dall’intestino
tenue quando i lipidi lo raggiungono. La digestione dei lipidi è praticamente completata
nell’intestino medio (digiuno)
L‟assorbimento dei lipidi
Fasi:
1-2) le micelle
accostano la membrana
apicale delle cellule epiteliali
intestinali e rilasciano i
prodotti digeriti (colesterolo,
monogliceridi, lisolecitina e
acidi grassi liberi) che
diffondono all‟interno
seguendo il gradiente di
concentrazione, 3)
ricostituzione di trigliceridi,
esteri e fosfolipidi nel reticolo
endoplasmatico liscio, 4)
formazione delle lipoproteine
chilomicroni nell‟apparto di
Golgi, 5) esocitosi dei
chilomicroni che, data la loro
grandezza, possono entrare
solo nei vasi linfatici
attraversando le cellule
endoteliali (pareti). Attraverso
il dotto toracico linfatico
entrano nel circolo ematico
LA COLIPASI FISSA LA LIPASI PANCREATICA SULLA SUPERFICIE DELLE
GOCCE LIPIDICHE A COSI’ FACILITA L’IDROLISI DEI TRIGLICERIDI
FORMAZIONE
DELLE MICELLE
DIFFUSIONE DAL LUME INTESTINALE NELL’ENTEROCITA, RISINTESI DI
LIPIDI, FORMAZIONE DI CHILOMICRONI E ESOCITOSI NEL VASO LINFATICO
Secrezione, regolazione e circolazione enteropatica degli acidi biliari
Note alla figura: le frecce ombreggiate in grigio indicano la via seguita dal flusso biliare; le frecce non
colorate indicano il movimento degli ioni e dell‟acqua. CCK colecistochinina, L‟entrata dei lipidi nel duodeno
stimola la produzione di CCK che determina l‟entrata di bile nel duodeno tramite la contrazione della cistifellea
e l‟apertura dello sfintere di Oddi
BIOSINTESI
DI SALI
BILIARI
I sali biliari sono le amidi degli acidi biliari
con la taurina e la glicina.
CIRCOLO ENTEROEPATICO DEI SALI BILIARI
Trasporto intestinale di sali minerali e
vitamine
Le vitamine e i sali minerali: vengono assorbiti chimicamente
inalterati
Le vitamine liposolubili: (A, D, E, K) arrivano a contatto con la
parete intestinale dentro le micelle di grasso e attraversano la
membrana delle cellule intestinali per diffusione. All‟interno della
cellula vengono incorporate nei chilomicroni per poi essere versate
nella linfa
Le vitamine idrosolubili: (complesso B, C, acido folico etc.) vengono
trasportate mediante cotrasporto Na+-dipendente. La vitamina B12
ha bisogno di un fattore intrinseco gastrico per essere protetta dalle
proteasi pancreatiche
PROCESSO DI ASSORBIMENTO
DELLA VIT B12
IL SUCCO GASTRICO CONTIENE
ANCHE IL
FATTORE INTRINSECO DI CASTLE,
UNA GLICOPROTEINA PRODOTTA
DALLA CELLULE PARIETALI CHE
LEGA LA VIT B12 E PRESIEDE AL
SUO ASSORBIMENTO
NELL’INTESTINO TENUE