Basi di chirurgia pancreatica
e principali malattie
pancreatiche di pertinenza
chirurgica
Paolo Buracco, Dipl. ECVS
Prof. ordinario, Clinica
Chirurgica Veterinaria
Facoltà di Med. Vet.
Università di Torino
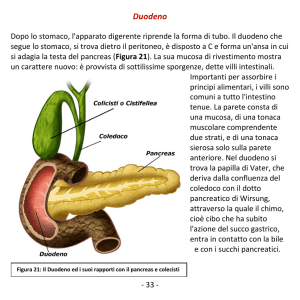
Anatomia del pancreas
• In stretta relazione
con il duodeno
• A forma di V o di L,
con l’angolo
adiacente al profilo
craniale del duodeno
• Più mobile nei
carnivori che in
altre specie
Anatomia del pancreas
• Lobo caudale destro o
parte duodenale, più
voluminoso e lungo
• Posto nel mesoduodeno,
fra colon ascendente
(dorso-medialmente) e
duodeno (ventrolateralmente)
• Mobilità associata alla
parte media, più
mobile, del duodeno
discendente
Anatomia del pancreas
• Lobo craniale sx o parte
gastrica o coda, più spesso
e corto
• Giace nel foglietto
profondo del grande
omento a ridosso della
grande curvatura stomaco,
obliquo caudalmente, a sx e
dorsale
• Inizia dal piloro
• Non correlato a un tratto
specifico del GE
• Tra stomaco, rene sx e
colon trasverso
Anatomia del pancreas
• Lobo craniale sinistro o
parte gastrica o coda
• Ventrale ai grossi vasi,
compresa la vena porta
• Lobi sx e dx si
incontrano all’apice Æ
CORPO, strettamente
correlato alla parte
craniale del duodeno
• Può essere scollato dal
duodeno
Anatomia del pancreas - dotti
• Parte esocrina: gh.
tubuloacinose
• Dotti interlobulari
sboccano nel duodeno senza
diventare visibili
• Dotto pancreatico: si
collega ad angolo retto con
il duodeno; TALVOLTA, può
essere palpato e
dissezionato per via smussa
• E’ circa a 5 cm dal piloro
• Il coledoco arriva obliquo
Anatomia del pancreas - dotti
• Nel cane ci sono in genere 2 dotti (Wirsung
e Santorini)
• Quello del Santorini è il più importante
• Nell’8% dei casi: 3 dotti, a 4 cm circa uno
dall’altro, ciascuno con uno sfintere
• Variabilità di localizzazione e forma Æ
problema per il chirurgo
• In quasi tutti i casi i dotti comunicano tra
loro all’interno della ghiandola per poi
connettersi a livello del corpo
Anatomia del pancreas - dotti
• Nel gatto il dotto principale c’è sempre ed è
in genere l’unico
• Drena solo il lobo sinistro e talvolta sbocca
nel coledoco
• Talvolta il dotto è dilatato (c.d. “ vescica
pancreatica”) Æ significato poco chiaro
• Quello accessorio presente solo nel 20% dei
gatti, a 2 cm circa dall’altro
Pancreas esocrino accessorio
• Può essere in forma nodulare nella
parete di stomaco, intestino e
cistifellea
• Deriva dalla migrazione degli abbozzi
primordiali
• Significato clinico in caso di patologia
Pancreas endocrino
• Parte esocrina: 98% dell’organo
• Isole di Langerhans immerse nella
componente esocrina
• E’ possibile trapiantarle
• Altri organelli endocrini connessi al
connettivo interlobulare e attaccati a
fasci nervosi
Pancreas: vascolarizzazione
• Diverse arterie di
piccolo calibro
• Il modello generale è
sempre lo stesso,
anche se le variazioni
sono possibili
• L’arteria celiaca
vascolarizza la
maggior parte della
ghiandola
• L’arteria mesenterica
craniale solo la parte
caudale del lobo dx
Pancreas: vascolarizzazione
• 2 dei 3 rami dell’arteria celiaca
• Rami dell’a. splenica: entrano nella parte
terminale del lobo sx
• Branche di un segmento distale dell’ a.
epatica (gastroduodenale) per il corpo
• La parte terminale dell’a. epatica diventa a.
pancreaticoduodenale craniale che entra nel
corpo e vascolarizza la parte craniale del
lobo dx. Da questo partono i rami duodenali
• A. pancreatico duodenale caudale dell’ a.
mesenterica craniale (parte caudale lobo
dx)
Pancreas: vasi e nervi
• Anastomosi intrapancreatiche fra i
diversi rami arteriosi
• Drenaggio venoso Æ vena porta
• Pochi nervi del sistema nervoso
autonomo
• Drenaggio linfatico nei LNF. duodenali
(se presenti) o mesenterici
Pancreas: funzione esocrina
• Regolazione ormonale (aumento acidità Æ
secretina Æ bicarbonato Å e colecistochinina
Æ catena digestiva Å ) e neurogena (vago)
• Produzione e secrezione enzimi digestivi
• Secrezione di bicarbonato per
neutralizzare acido gastrico
• Produzione di fattori per l’assorbimento di
Vit. B12, zinco, etc
• Inibizione proliferazione batterica
endoduodenale
Pancreas
• Indicazioni per chirurgia pancreatica
tumori
carcinomi
insulinoma
gastrinoma
adenocarcinomi
pancreatiti Æ ascessi e
pseudocisti
Pancreatite
• Poco capita
• Diagnosi difficile per la
mancanza di tests specifici
• Le forme sperimentali sono
fatali e non si prestano come
modelli
• Acuta: improvvisa e
reversibile (++ CANE)
• Cronica: spesso subclinica,
con modificazioni istologiche
irreversibili (++ GATTO)
Pancreatite: fattori di rischio
• Eccessiva assunzione di cibo
fat)
•
•
•
•
(low-prot./high
Obesità, iperlipidemia
Ipercalcemia
Somministrazione di corticosteroidi
Ischemia (iatrogeno chirurgico o ipotensivo –
anestesia; rara dopo biopsia o resezione neoplastica)
Pancreatite: fattori di rischio
• Farmaci (azatioprina, L-Asp., diuretici tiazidici,
furosemide, sulfamidici, tetracicline)
• Predisposizione genetica per
iperlipoproteinemia
• Ostruzione dotto pancreatico
• Traumi (incidenti, cadute dall’alto)
(++ uomo)
• Gatto: possibile concomitanza con malattie
intestinali e/o biliari o lipidosi epatica
Pancreatite: patogenesi
• Autodigestione per attivazione cascata degli
enzimi digestivi e degranulazione dei mastociti
• Neutrofili, macrofagi e mast cells liberano
mediatori dell’infiammazione (N2O, interleuchine, TNF,
IFN, PAF) e radicali liberi) Æ > permeabilità
capillare ed edema pancreas
• Infiammazione e necrosi, chemiotassi per
neutrofili, degranulazione mast cell,
aggregazione piastrinica, vasodilatazione,
degradazione surfattante e, talvolta, CID
Pancreatite: segni clinici
• Abbattimento, anoressia
• Vomito (++ nel CANE)
• Dolore addominale e,
talvolta, diarrea
• Possibilmente: shock e
collasso
• PU/PD
• Ematemesi e melena
• Anomalie neurologiche
Pancreatite: segni clinici
•
•
•
•
GATTO
Solo il 35-50% ha vomito
Solo il 25% ha dolore
In genere: letargia, anoressia,
disidratazione, ipoproteinemia
• Polifagia, costipazione, febbre,
ittero, PU/PD
Pancreatite: es. laboratorio
•
•
•
•
•
•
•
•
•
Nessuno specifico
> neutrofili ed ematocrito (disidratazione)
Anemia (talvolta dopo reidratazione)
> Crea e BUN (da disidratazione e/o insuff. renale
acuta)
> enzimi epatici (danno epatico da prodotti tossici)
> bilirubina (da ostruzione coledoco, ++ gatto)
> colesterolo e trigliceridi (iperlipidemia può
interferire per determinazione valori)
Ipocalcemia (per saponificazione grassi)
> glicemia (da > catecolamine e cortisolo Æ >
glucagone). Possibilità di diabete come esito dei danni
al pancreas endocrino
Pancreatite: es. laboratorio
• TLI (tripsina libera, tripsinogeno e tripsina legata a
inibitori sierici)
• Pancreas specifico
• Aumenta di più e più rapidamente di amilasi e lipasi
• Valori però variabili e non sempre significativi
• Serum canine pancreatic lipase immunoreactivity:
sensibilità dell’80% circa
• GATTO: TLI felino è il più specifico tra i diversi
test, ma i valori non sono sempre significativi
Pancreatite: es. laboratorio
• Amilasi, lipasi, fosfolipasi A: non specifici per
il pancreas (anche da intestino)
• Aumentano anche in caso malattie epatiche e
neoplasie
• Amilasi, lipasi, TLI > quando la escrezione
renale è disturbata (azotemia) da cause
diverse
• Lipasi aumentata: indice di pancreatite ma, ad
es., aumenta dopo desametazone
Determinazione della PLI (test
immunochimico al latice per la
pancreas-lipasi, con sensibilità
per la pancreatite del 67%
(assimilabile quindi a quella
dell’ecografia) e specificità
del 91%.
Test lipasi per pancreatite
Diagnostica pancreatica
• Rx: poco utile
• Più importante valutare gli organi
riferimento per l’organo, fasi acute
• Eco: difficile ma già più possibile rispetto a
Rx. Più agevole in caso di masse solide,
raccolte liquide (pseudocisti, ascessi)
• Il gas del GE interferisce
• L’iniezione IP di fisiologica può migliorare
visione (ad es. contestualmente a un
“lavaggio peritoneale”)
• TAC con contrasto: di scelta nell’uomo
Laparotomia
Esplorativa:
spesso l’unica
chance
diagnostica
Pancreatite: terapia medica
•
•
•
•
Fluidi/elettroliti
Non dare cibo e acqua
I casi di media gravità sono autolimitanti
Casi più gravi: anche alimentazione
parenterale o enterale (se il vomito non è
significativo) Æ diete ricche in zuccheri,
povere in grassi e proteine che stimolano
pancreas
• Tubo digiunostomico per bypassare il duodeno
Pancreatite: terapia medica
• Complicanze settiche rare: dare
comunque antibiotici
• Analgesia (butorfanolo, cerotti di
fentanyl)
• Insulina in caso di iperglicemia
protratta e significativa
• Corticosteroidi ??
• Dialisi peritoneale: da comprovare
efficacia
Pancreatite: terapia medica
• Se compaiono: difficoltà respiratoria, segni
neurologici, anomalie cardiache, dirsordini
coagulativi Æ prognosi sfavorevole
• Trasfusioni di sangue nei casi gravi:
- per > α-macroglobuline per legare le
proteasi pancreatiche e facilitarne
eliminazione
- > albumine (pressione oncotica)
Pancreatite: terapia chirurgica
•
•
Indicazioni per chirurgia limitate
- massa che si ingrandisce
- mancata risposta a terapia medica
- sepsi che non risponde a trattamento
- ittero persistente e iperbilirubinemia da
ostruzione Æ colecistoduodenostomia
Ittero 2ario a pancreatite acuta spesso si
risolve spontaneamente
Pancreatite: terapia chirurgica
•
In caso di diagnosi laparotomica
- lavare abbondantemente
- resecare, se possibile, il tratto
interessato
Colecistoduodenostomia
(digiunostomia)
Pancreatite: postoperatorio
•
•
•
•
•
Fluidi
Supporto nutrizionale (tubo
o per os se il vomito è
risolto)
Dieta simile a preop.
Prognosi favorevole
La gravità dei segni clinici
alla presentazione non si
correla con esito
Ascesso pancreatico
•
•
•
•
Raro
In genere è esito di pancreatite
Raccolta di pus e materiale necrotico
all’interno del pancreas o anche oltre
Negli animali in genere NON SONO
SETTICI (a differenza dell’uomo)
• D.d. con pseudocisti e tumori
Ascesso pancreatico
•
•
•
•
Si formano quando fallisce terapia
medica
Rx e eco: diagnosi di pancreatite
generalizzata o gas
intraparenchimale
Prognosi non favorevole
Lavaggio, tamponi, drenaggio
peritoneale aperto e terapia di
supporto
Pseudocisti pancreatica
•
•
•
•
•
•
Rara
Raccolta di secrezioni e detriti
pancreatici all’interno di una capsula
fibrosa
Comuni nell’uomo
Patogenesi non chiara
Cane e gatto
Segni clinici di pancreatite
Pseudocisti pancreatica
•
•
•
•
Diagnosi ecografica: massa a contenuto
liquido associata alla gh.
Livello di attività degli enzimi
pancreatici + elevato che nel siero
UOMO: monitoraggio ecografico per
lesioni < di 4 cm fino a risoluzione
Se ingrandiscono e compaiono segni
clinici Æ drenaggio ecoguidato
Pseudocisti pancreatica
• Chirurgia se la pseudoc. si riforma
e segni clinici persistono
• Diverse possibilità chirurgiche
• Drenaggio interno:
cistoduodeno(digiuno)(gastro)stomi
a
• Drenaggio esterno ed escissione
chirurgica
Tumori del pancreas esocrino
•
•
•
•
•
Carcinomi, dalla componente duttale o
dagli acini
Età media 8,5 anni
Perdita di peso, anoressia, vomito,
ittero
Versamento addominale da
compressione cava o metastasi
Difficile in molti casi dd con
pancreatite
Tumori del pancreas esocrino
• Talvolta lipasi molto aumentata
(fino a 25 volte)
• In molti casi necessaria
l’esplorazione chirurgica per
diagnosi
• Prognosi in genere infausta
• Chirurgia unica possibilità quando
fattibile
Pancreatic carcinoma
TUMORI del PANCREAS
ENDOCRINO
Attività pancreas endocrino
•
•
•
•
•
Cellule α: glucagone
Cellule β: insulina
Cellule δ: somatostatina
Cellule F: polipeptidi pancreatici
Cellule fetali delle isole di Langerhans:
gastrina
• Tutte cellule cromaffini (APUD)
• I tumori pancreatici possono
secernere uno o più di queste sostanze
Tumori pancreatici
• Insulinoma (dalle cellule β)
• Gastrinoma (sindrome di ZollingerEllison)
• Glucagonoma
• Polipeptidoma
INSULINOMA
• Eccesso di insulina
• Nel soggetto normale: regolazione da
parte del glucosio
• Insulinoma è indipendente da tale
regolazione Æ ipoglicemia
• Più frequente nel cane che nel gatto
(e furetto)
INSULINOMA
• Cani di media età-anziani (media 9
anni, 3-15)
• In genere taglie medie e grandi
• Nessuna predilezione di sesso
• Gatto: molto raro e sembra colpire
soprattutto il siamese
INSULINOMA
• Segni clinici esito di ipoglicemia Æ
neuroglicopenia e stimolazione del sistema
nervoso simpatico (> catecolamine circolanti
e glucagone prima e cortisoloe GH poi)
• Ipoglicemia vs. gravità segni clinici
• Sintomatologia intermittente con
convulsioni, debolezza, collasso, atassia,
paresi posteriore, depressione, etc
• Sintomatologia accentuata da esercizio,
digiuno, o assunzione del cibo (stimolo
postprandial)
INSULINOMA
• Possono precedere fascicolazioni,
agitazione e fame (da catecolamine)
• Obesità (effetto anabolico
dell’insulina)
• Talvolta anche polineuropatia
periferica (forse su base autoimmune)
INSULINOMA: diagnosi
• Dimostrare l’ipoglicemia
• Dd per ipoglicemia: produzione ectopica
neoplastica di insulina, overdose di insulina,
ipopituitarismo, carenza di GH, Addison,
shunt porto-cava, malattie glicogenetiche
genetiche, necrosi epatica, digiuno,
eccessivo esercizio, uremia, malnutrizione,
etc
• Tumori associati ad ipoglicemia: epatoma,
leiomioma e leiomiosarcoma, EMS splenico,
MM metastatico, adc gh. Salivari, etc
INSULINOMA: diagnosi
• Miglioramento a seguito della
somministrazione di zucchero Terzo segno
della triade di Whipple)
• E’ necessario dimostrare anche
l’iperinsulinemia (sullo stesso sangue su cui
si è dimostrata glicemia < 60)
• Insulina normale: 5-20 µUI/ml
• Prelievo a digiuno, monitoraggio ogniora
della glicemia
INSULINOMA: diagnosi
• Quindi: glicemia < 60 e insulina sui livelli
superiori e oltre Æ insulinoma probabile
• Se glicemia < 60 ma insulina normale o al di
sotto del range normale Æ insulinoma
improbabile o sangue non concomitante a
ipoglicemia
• Nei casi dubbi:
AIGR= insulina sierica (µUI/ml) x 100
glicemia (mg/dl) – 30
• Se AIGR > 30 Æ insulinoma
• Possibilità di risultati falsamente positivi
INSULINOMA: diagnosi
• Fruttosamine e emoglobina glicosilata Æ
entrambe diminuite ma non
costantentemente
• Rx torace in genere normale: metastasi
polmonari molto poco comuni
• Rx addome: significativo solo in caso di
masse addominali voluminose
INSULINOMA: diagnosi
• Metastasi: linfonodi regionali, fegato,
duodeno, mesentere, omento
• Eco addome: difficile visualizzare il
pancreas. Utile per masse e metastasi di
dimensioni non ridottissime
• CT RNM : lesioni primarie > 1 cm e
metastasi
• Scintigrafia: con octreotide Æ risultati
incostanti
INSULINOMA: trattamento
• Approccio medico e chirurgico
• Quello chirurgico è il
preferito
• Il trattamento MEDICO è
scelto in caso di rifiuto del
proprietario o quando la massa
e/o le metastasi non sono
asportabili
• Chirurgia: comunque palliativa
in quanto la recidiva è quasi
sicura, con un alta probabilità
di metastasi
INSULINOMA: trattamento
medico
• Zucchero nelle fasi acute o Infusione
continua di glucaone
• Per le convulsioni: diazepam ed
eventualmente barbiturici
• Cibo a piccole dosi e frequentemente (3-6
volte al giorno)
• Usare diete con carboidrati complessi
• Se necessario, prednisone (0,3-2,5-3
mg/kg os die). Iniziare da dose minima
INSULINOMA: trattamento
medico
• Se dieta e cortisone non efficaci per
controllare ipoglicemia Æ diazossido
(controllo nel 70% dei casi)
• Effetti collaterali: iperglicemia, soppressione
midollare, cataratta, vomito, diarrea,
anoressia)
• Somastatina (inibisce secrezione di iinsulina):
risultati poco costanti
• Octreotide (analogo somatostatina)
• Streptozotocina e allossano: più specifici
contro cellule beta ma molto tossici
INSULINOMA: trattamento
chirurgico
• Il giorno della chirurgia Æ infusione
continua glucosata 5% prima e durante e
dopo in modo che glicemia > 40 (non oltre
per non stimolare il pancreas)
• Ispezionare pancreas
• Il rischio di pancreatite può essere ridotto
togliendo cibo e acqua per 24-48 ore e
dando glucosata 5%
• Pancreatectomia parziale
Insulinoma
“tecnica per frattura”
Togliere tutte le
metastasi
INSULINOMA: trattamento
chirurgico
• E’ necessario rimuovere lesione
primaria e metastasi per risolvere
ipoglicemia
• Glicemia da controllare 2 volte al
giorno per i 3-4 gg post-op.
• Può esserci diabete transitorio o
definitivo
INSULINOMA: prognosi
• Tasso metastatico alto
• Sopravvivenza media (dall’inizio
dell’ipoglicemia) è 1 anno o più (fino ad un
max di 3 anni)
• Fattori prognostici:
età (se giovani, sopravvivenza + breve),
insulinemia (+ è alta più breve è la
sopravvivenza)
stadio clinico (se tumore confinato al
pancreas Æ sopravvivenza più lunga)
STADIO CLINICO (TNM) DELL’INSULINOMA
---------------------------------------------------------------------------------------------T
Tumore pancreatico primario
T1
tumore localizzato
T2
tumore a invasività intermedia
T3
tumore invasivo
N
N2
M
Linfonodi Regionali (LR) (portali, splenici, epatici, etc)
N0
nessuna evidenza di coinvolgimento linfonodale
N1
LR coinvolti
LR bilaterali coinvolti
Metastasi lontane
M0
M1
nessuna evidenza di metastasi lontane
evidenza di metastasi lontane - specificare sede ................
Stadio I
T(1)N0M0
Stadio II
T(1-3)N1M0
Stadio III
T(1-3)N0(1)M1
Da: Caywood DD, Klausner JS, O’Leary TP, Withrow SJ, Richardson RC et al. Pancreatic insulin-secreting neoplasms:
clinical, diagnostic, and prognostic features in 73 dogs. JAAHA 24 (12): 577-84, 1988
INSULINOMA: prognosi
• 80% degli insulinomi del cane sono
maligni
• 30-50% hanno metastasi in
presentazione
• Nell’uomo, 90% sono benigni
GASTRINOMA
• Eccesso di gastrina, con ipertrofia mucosa
gastrica, ulcere duodenali e maldigestione
Æ sindrome di Zollinger-Ellison
• Raro sia nel cane che nel gatto
• Vomito (anche ematemesi), perdita di peso,
anoressia, melena, ematochezia, polidipsia
• Anemia rigeneretiva e ipoalbuminemia da
perdita
• < elettroliti (Na, K, Cl)
GASTRINOMA
• Concentrazione di gastrina 10 volte il valore
normale
• Ma…. ipergastrinemia anche in caso di
insufficienza renale, GDV, stenosi pilorica,
malattie epatiche, etc
• Spesso già presenti metastasi a fegato e
linfonodi regionali Æ eco addome quindi
significativo
• Localizzazione e tipizzazione tumore:
laparotomia esplorativa ed esame istologico
• Localizzazioni non pancreatiche nell’uomo
GASTRINOMA
• Sucralfato e omeprazolo utili pre-op., da
continuare anche nel post-op.
• Anti H2
• Octreotide (analogo della somatostatina)
può essere di beneficio
• Prognosi infausta per l’alta percentuale di
metastasi
• Sopravvivenza mediana: 5-6 mesi
Gastrinoma
Glucagonoma
• Molto raro
• Cani presentati per dermatite cronica
(ipercheratosi cuscinetti, lesioni
crosto-erosive a muso, genitali
esterni, perineo, etc
• > enzimi epatici, iperglicemia
• Altro non si sa visto che i cani
descritti sono pochissimi
Chirurgia pancreatica
• Mantenere buona
perfusione per
prevenire la
pancreatite postoperatoria (da
manipolazione)
• Profilassi antibiotica
con cefazolina
(all’induzione)
Chirurgia pancreatica
• Possibile rimuovere i lobi e
non il corpo
• La pancreatectomia totale
è discutibile
Biopsia pancreatica
• Indicata per le malattie diffuse
• Sede ottimale: parte distale lobo dx perché
lontano da dotti e la vascolarizzazione in
questo settore non determinante per altri
organi
• Esporre il parenchmina dopo dissezione
dell’omento
• Tru-cut
• Tecnica di frattura per sutura Æ >
infiammazione ma non causa di segni clinici
• Dissezione per via smussa (utilizzabile in
ogni punto)
Tecnica di dissezione e
legatura di dotti e vasi
Dopo aver
aperto
il
mesoduodeno
Dissezione
anche con
piinza
Tecnica di “frattura per
sutura”
Dopo aver
aperto
il
mesoduodeno
Pancreatectomia parziale
• Possibile rimuovere i lobi e non il corpo
• Traumi focali, masse isolate, pseudocisti,
ascessi
• Possibile asportare fino al 90% della
ghiandola senza problemi esocrini o
endocrini MA PRESERVARE DOTTI
• Il pancreas può rigenerare (Insulin-like
growth factor indotto dopo chirurgia)
• Tecnica di dissezione e legatura dei dotti e
vasi
• Tecnica della “frattura per sutura”
• Stapling
Pancreatectomia totale
• Raramente eseguita per
sindromi cliniche
• Non indicata per
carcinomi (sono invasivi)
• Difficoltà obiettiva:
asportare il lobo destro
senza danneggiare la
vascolarizzazione al
duodeno
Pancreatectomia totale
• Lobo sx: legare e
recidere le branche
spleniche e, se del caso,
eseguire splenectomia
• Legare e recidere rami
delle a. epatica e
gastroduodenale
• Corpo: identificare e
preservare la a.
gastroepiploica dx (per il
duodeno prossimale)
Pancreatectomia totale
• Continuare dissezione
lungo il lobo dx fino
alla sua estremità
distale
• Legare e recidere le
branche dell’a.
pancreaticoduodenale
caudale MA
LASCIARE INTEGRA
L’ARTERIA Æ
CIANOSI
Pancreatectomia totale
•
Per terminare la dissezione del lobo dx 3
opzioni
1. Dissecare il parenchima mantenendo la
vascolarizzazione al duodeno
2. Preservare la branca duodenale ricorrente
dell’a. gastroepiploica (sperimentalmente c’è
vascolarizzazione dopo legatura dell’a.
pancreaticoduodenale craniale dove essa entra
nel pancreas)
3. Mantenere il più possibile le connessioni tra
aa. pancreaticoduodenale craniale e caudale
durante dissezione Æ si sviluppa comunque
cianosi
Pancreatectomia totale
•
•
•
•
•
•
Tagliare ma non legare i dotti
Chiudere il mesoduodeno
Lavare
Difficile eseguire questo intervento nelle
situazioni cliniche
Si sviluppano in genere aderenze, fibrosi,
edema importanti
TRATTAMENTO A VITA PER
INSUFFICIENZA PANCREATICA (esocrina)
e DIABETE MELLITO
Pancreaticoduodenectomia
•
•
•
•
•
•
Quando non è possibile preservare
vascolarizzazione al duodeno
Raramente eseguita Æ alto tasso complicanze
e mortalità
Si tolgono anche duodeno e piloro e si esegue
colecistoduodeno(digiuno)stomia
Anastomosi gastro-enterica
Ulcere nel punto di anastomosi Æ trattamento
a vita con antiacidi
TRATTAMENTO A VITA PER
INSUFFICIENZA PANCREATICA (esocrina)
e DIABETE MELLITO