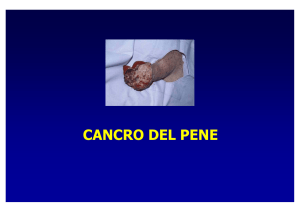
PECULIARITA’ ANATOMO - FUNZIONALI
DEL SISTEMA LINFATICO IN ETA’
I
PEDIATRICA
Nel neonato i linfonodi non sono in
genere palpabili, ma la quantità di
tessuto linfoide è notevole e aumenta
progressivamente
fino
alla pubertà
(come risultato di numerose stimolazioni
antigeniche)
per
poi
regredire
progressivamente in seguito.
PECULIARITA’ ANATOMO - FUNZIONALI
DEL SISTEMA LINFATICO IN ETA’
II
PEDIATRICA
Fisiologicamente i linfonodi presentano dimensioni
variabili da meno di 1 mm. a 2 cm.
La conoscenza dell’habitus linfatico del paziente aiuta
ad esprimere un giudizio corretto sul carattere
patologico della linfoadenomegalia.
La risposta linfoide agli stimoli antigenici è più
importante e più rapida rispetto all’adulto.
PECULIARITA’ ANATOMO - FUNZIONALI
DEL SISTEMA LINFATICO IN ETA’
III
PEDIATRICA
I linfonodi cervicali, ascellari, inguinali sono
più frequentemente palpabili nel bambino
rispetto
all’adulto,
senza
rivestire
obbligatoriamente un significato patologico.
I linfonodi preauricolari, epitrocleari,
sopraclaveari,
poplitei,
addominali,
mediastinici aumentati di volume sono
sempre patologici.
Drenaggio dei linfonodi regionali
Testa-collo
Linfonodi pre-auricolari: palpebre, congiuntive,
guancia,cuoio capelluto temporale
Linfonodi nucali: cuoio capelluto posteriore
Linfonodi sottomascellari: denti, gengive, lingua, mucosa orale
Linfonodi latero-cervicali:
lingua, orecchio esterno,
parotide, tessuti superficiali
testa-collo, laringe, trachea,
tiroide
Drenaggio dei linfonodi regionali
Torace
Linfonodi sopraclaveari
Destra
torace superficiale,
polmoni,mediastino
Sinistra: addome
Linfonodi ascellari: arto superiore, mammella
Linfonodi mediastinici: visceri toracici
Drenaggio dei linfonodi regionali
Addome
Linfonodi addominali e pelvici:
arti inferiori,
addome, organi pelvici
Linfonodi inguinali: cute addome inferiore, perineo,
glutei, canale anale, arti inferiori
scroto e pene
vulva e vagina
Linfonodi iliaci: addome inferiore, parte dei genitali,
uretra, vescica urinaria
Drenaggio dei linfonodi regionali
Arti
Linfonodi epitrocheali:
mano, avambraccio
Linfonodi poplitei: articolazione del
ginocchio, cute inferiore e laterale
dell’arto, piede
Stazioni linfatiche
MECCANISMI PATOGENETICI
DELLA LINFOADENOMEGALIA
INTRINSECO
ESTRINSECO
Proliferazione dei
linfociti o degli istiociti
normalmente presenti
nel linfonodo
Infiltrazione di
cellule estrinseche
nel linfonodo
MECCANISMO PATOGENETICO
INTRINSECO DELLA
LINFOADENOMEGALIA
Proliferazione dei linfociti e/o istiociti
•ingorgo linfatico per aumentato flusso afferente e
rallentamento del tempo di transito dei linfociti
•attivazione e proliferazione antigene-dipendente
dei linfociti: espansione aree B e T cellulari
•iperplasia ed alterazione delle cellule istiocitarie
MECCANISMO INTRINSECO:
ATTIVAZIONE E PROLIFERAZIONE
ANTIGENE-DIPENDENTE LINFOCITI
Iperplasia linfoide zone T e B dipendenti:
toxoplasmosi
mononucleosi infettiva
linfoadeniti dermatopatiche
Iperplasia follicolare e plasmocitosi (cellule B):
iperplasia follicolare artrite reumatoide
linfoadenite luetica
AIDS stadio precoce
Iperplasia paracorticale (cellule T):
adeniti virali
adeniti postvacciniche
adeniti iatrogene (idantoina)
MECCANISMO PATOGENETICO
ESTRINSECO DELLA
LINFOADENOMEGALIA
Infiltrazione da parte di cellule
estrinseche
•polimorfonucleati in
linfoadeniti batteriche
corso
di
•cellule leucemiche o di tumori solidi
metastatizzati.
LINFOADENOMEGALIE
Classificazione eziologica
Reattive
- infettive
- autoimmunitarie
- metaboliche
- tossico-medicamentose
- aspecifiche
Neoplastiche
LINFOADENOMEGALIE
inquadramento eziologico
Infettive
Cause virali
• mononucleosi infettiva (EBV)
• CMV
• adenovirus
• coxsachie
• HHV-6
• morbillo
• rosolia
• varicella
• infezioni vie respiratorie
• AIDS
Iconografia
LINFOADENOMEGALIE
inquadramento eziologico
Infettive
Cause
batteriche
• Staphilococcus aureus
• Streptococco β-emolitico gr.A
• Haemophilus influenzae tipo B
• Micobatteri T e NT
• Bartonella henselae (M. graffio di gatto)
• Corynebacterium diphtherie (difterite)
• Brucella melitensis
• Treponema pallidum (lue secondaria)
• Leptospira interrogans (leptospirosi)
• Francisella tularensis (tularemia)
Iconografia
LINFOADENOMEGALIE
inquadramento eziologico
Infettive
Cause
micotiche
• Histoplasma capsulatum
• Candida albicans
• Sporothrix schenckii
Cause
parassitarie
• Toxoplasma gondii
• Leishmania
• Plasmodi malarici
• Trypanosoma brucei
LINFOADENOMEGALIE
inquadramento eziologico
Autoimmunitarie
• Anemie emolitiche
• Artrite reumatoide giovanile
• Lupus eritematoso sistemico
• Malattia da siero
• Malattia da reazione contro l’ospite
LINFOADENOMEGALIE
inquadramento eziologico
Metaboliche
•M. di Niemann-Pick
•M. di Gaucher
•M. di Tangier
•Cistinosi
LINFOADENOMEGALIE
inquadramento eziologico
Tossico-medicamentose
•Difenilidantoina, primidone,
trimetadione, carbamazepina
•Pirimetamina
•Fenilbutazone
•Allopurinolo
•Isoniazide
LINFOADENOMEGALIE
inquadramento eziologico
Miscellanea
•M. di Kawasaki
•Iperplasia linfonodale benigna
•Difetti della funzionalità leucocitaria
•Disgammaglobulinemia primaria con adenopatia
•Ipertiroidismo
•Berilliosi
•Sarcoidosi
•Linfoadenopatia angioimmunoblastica con disprotidemia
•M. di Castelmann (iperplasia gigante linfonodale)
LINFOADENOMEGALIE
inquadramento eziologico
Neoplastiche
•M. di Hodgkin
•Linfoma non Hodgkin
•Leucemie acute
•Neuroblastoma
•Rabdomiosarcoma
•Istiocitosi
LINFOADENOMEGALIE
in sede ascellare
&
in sede inguinale
CASISTICA
della
CLINICA PEDIATRICA
Malattia di Castelmann (Iperplasia gigante linfonodale)
Eziologia: non nota
Età: 8 - 70 anni
Sedi:
Mediastino
LN: addome pelvi, collo, ascella
Tipo ialino vascolare:
più frequente, sede unica,
asintomatico
Tipo plasmacellulare:
multicentrico, pz meno giovani
febbre, anemia, ipergammaglobul.
ritardo di crescita, tendenza ad
emorragie, neutropenia, anemia,
febbre
In età pediatrica:
Evoluzione:
risoluz. dei sintomi dopo asportazione
chirurgica nelle sedi uniche
LNH segnalati dopo mesi / anni
Linfoadenopatia angioimmunoblastica con
disprotidemia
Eziologia: non nota (EBV)
Età: adulta, ma anche in età pediatrica
Sintomi:
febbre, linfoadenopatia
generalizzata, epatosplenomegalia
rash cutanei, ipergammaglobul.
policlonale, reaz. Ipersensibilità
fino a 2 anni prima: anoressia, linfoadenomegalie
Evoluzione:
variabile dalla risoluzione spontanea
al decorso aggressivo con SUR
mediana di 30 mesi
Progressione maligna:
sedi linfonodali multiple ed extralinfatiche (reni, stomaco, polmoni)
T-LNH, LNH immunoblastici,
M. Hodgkin
COMPORTAMENTO DI FRONTE AD UNA
LINFOADENOPATIA DI NATURA
I
IMPRECISATA
Linfonodo/i > 2 cm.
indipendentemente dalle
caratteristiche
semeiologiche
o dalla sede
Linfonodo/i < 2 cm.
con caratteristiche
semeiologiche patologiche
o sede sospetta
ITER DIAGNOSTICO
per linfoadenopatia
localizzata o generalizzata
COMPORTAMENTO DI FRONTE AD UNA
LINFOADENOPATIA DI NATURA
II
IMPRECISATA
Linfonodo/i < 2 cm. senza
caratteristiche semeiologiche
patologiche o sede sospetta
SORVEGLIANZA
ITER DIAGNOSTICO NELLE
LINFOADENOPATIE PERSISTENTI
LINFOADENOPATIE LOCALIZZATE: I livello
• Es. emocromocitometrico, VES, PCR
• Ig sieriche, GOT/GPT
• Anticorpi anti-toxoplasma, CMV, EBV, anti-Bartonella
Coxsachie, Adenovirus
• Test “doppia Mantoux” (PPD+MNT)
• Rx torace
• Ecografia loco-regionale
SOLO PER LOCALIZZAZIONI CERVICALI
• TAS, Streptozyme
• Tampone faringeo e/o nasale
• Consulenza ORL
Test alla Doppia Mantoux
ITER DIAGNOSTICO NELLE
LINFOADENOPATIE PERSISTENTI
LINFOADENOPATIE GENERALIZZATE: I livello
• Es. emocromocitometrico, VES, PCR
• Ig sieriche, GOT/GPT
• Anticorpi anti CMV, EBV, rosolia, toxoplasma
• Sierodiagnosi, sierologia per lue, VDRL
• Anticorpi anti-HIV
• Emocolture
• Anticorpi anti-organo e non organo specifici
• Fattore reumatoide
• Cellule LE
• Aspirato midollare
II livello
LINFOADENOPATIE
LOCALIZZATE
ITER DIAGNOSTICO
Linfoadenite
batterica
Acuta
minimamente
suppurata
Diagnosi
eziologica
non batterica
Nessun orientamento
diagnostico
Terapia specifica
(se possibile)
Terapia
antibiotica + FANS
per 10 giorni
Ago-aspirato
Es. colturale
TERAPIA MIRATA
Incisione e
Acuta suppurata drenaggio
e colliquata
chirurgico
Risoluzione BIOPSIA
adenopatia LINFONODALE
DIAGNOSI
Iconografia
Linfoma non Hodgkin
Linfoadenopatie: 50-80% LNH linfoblastici
Localizzate-sedi superficiali:
Generalizzate
latero-cervicali
sopraclaveari
ascellari
inguinali
Assenza segni di flogosi
Rapido accrescimento (fino a dimensioni imponenti)
Superficie irregolare.
Consistenza parenchimatosa, dura
Linfoadenomegalie
Neoplastiche
Malattia di Hodgkin
•Linfonodi di
di consistenza
consistenza dura
dura -parenchimatosa,
-parenchimatosa,
•Linfonodi
non dolenti,
dolenti, mobili
mobili
non
•Tendenza aa confluire
confluire ee ad
ad aderire
aderire ai
ai piani
piani
•Tendenza
circostanti ee alla
alla cute
cute
circostanti
•evoluzione lenta
lenta (mesi,
(mesi, anche
anche anni),
anni), talora
talora
•evoluzione
esplosiva
esplosiva
•riduzione spontanea
spontanea ee ricrescita
ricrescita successiva
successiva
•riduzione
Linfoadenomegalie Neoplastiche
Malattia di Hodgkin
Stazioni
Stazioni linfonodali:
linfonodali:
•• cervicali
cervicali
•• mediastiniche
mediastiniche
•• retroperitoneali
retroperitoneali
•• lomboaortiche
lomboaortiche
Stazioni
Stazioni sottodiafram.:
sottodiafram.:
•• milza
milza
•• paraortici
paraortici
•• iliaci
iliaci
•• ilo
ilo splenico
splenico
•• celiaci
celiaci
•• portali
portali
Linfoadenomegalie Neoplastiche
Malattia di Hodgkin
Prot. AIEOP-MH’96-CNR
Stazioni
Stazioni linfonodali
linfonodali (208
(208 pz):
pz):
n°
n°pz
pz
•• cervicali
cervicali
•• mediastiniche
mediastiniche
•• ilo
ilo polmonare
polmonare
•• paraortici
paraortici
•• ascellari
ascellari
•• ilo
ilo epatico
epatico
•• mesenterici
mesenterici
•ilo
•ilo splenico
splenico
139
139
140
140
58
58
37
37
25
25
19
19
19
19
15
15
67%
67%
67%
67%
28%
28%
18%
18%
12%
12%
9%
9%
9%
9%
7%
7%
Linfoadenomegalie Neoplastiche
Malattia di Hodgkin
Correlazione tra localizzazioni
e sottotipo istologico
SN • Mediastino
PL
• LN cervicali
• LN inguinali
DL
• LN sottodiafr.
• Milza
• LN cervicali
• Ilo polmonare
CM / DL
• LN cervicali
• Mediastino
• Milza
Leucemia Acuta Linfoblastica
Linfoadenomegalia localizzata o generalizzata
(a volte unico reperto obiettivo alla diagnosi)
Non dolenti, non caratteristiche flogistiche
Presenti da giorni a mesi prima della diagnosi
La presenza di voluminose masse extramidollari
(es. linfoadenomegalie imponenti) può rendere necessario
un trattamento chemioterapico più aggressivo
Leucemia Acuta Mieloide
Linfoadenomegalia localizzata o generalizzata
nel 14% dei casi globali
Linfoadenomegalia generalizzata massiva
in circa il 25% pts. M4 - M5
(componente monocitica)
Leucemia Mieloide Cronica Giovanile
JCML
Sindrome mielodisplastica caratterizzata da:
•monocitosi periferica >10%
•incremento dei precursori monocitari midollari
•blasti periferici < 5%
•blasti midollari < 30%
Linfoadenomegalia generalizzata importante
Neuroblastoma
ematogene BM, osso, fegato,cute
(rare polmoni, encefalo)
Metastasi
regionali (35% pts.)
linfatiche
a distanza = m. disseminata
NB.: in circa 1% dei casi non si trova tumore primitivo
(possibile solo riscontro di adenomegalia superficiale)
Linfoadenomegalie Neoplastiche
Istiocitosi
Classe I
Istiocitosi a cellule di Langerhans
Classe II
Linfoistiocitosi eritrofagocitica familiare
S. emofagocitica associata a infezione
Istiocitosi dei seni con linfoadenopatia massiva
Linfoadenopatia istiocitica necrotizzante
Xantogranuloma giovanile
Classe III
Leucemia acuta monocitica
Istiocitosi maligna
Sarcoma istiocitico vero
Linfoistiocitosi eritrofagocitica familiare
Trasmissione AR
Età: in genere < 3-4 anni
Segni clinici:
Laboratorio:
irritabilità, febbre, mancato accrescimento,
sintomi neurologici, eruzioni cutanee,
talora coagulopatie, linfoadenomegalie,
epatosplenomegalia
iperlipidemia, ipofibrinogenemia,difetti
immunità cellulare e umorale
Diagnosi:
istologica ed anamnesi familiare
Criteri diagnostici della Histiocyte’s Society
Evoluzione:
prognosi severa,
decorso rapidamente fatale
S. emofagocitica associata ad infezione
Eziologia: infezione virale, batterica,micotica, parassitaria in
soggetto immunocompromesso (trapiantati, malattie
linfoproliferative)
Segni clinici:
irritabilità, febbre, mancato accrescimento,
coagulopatie, linfoadenomegalie,
epatosplenomegalia, pancitopenia
Diagnosi:
aspirato midollare
Evoluzione:
possibile risoluzione col controllo
dell’infezione e dell’immunodepressione
Istiocitosi dei seni con linfoadenopatia massiva
Eziologia: non nota (EBV, virus morbillo, HHV-6)
Razza nera, 1° decade di vita, M:F = 2:1
Linfoadenopatia imponente cervicale bilaterale non dolente
stadio iniziale:
LN mobili ed ingranditi
stadio più avanzato:
adesione dei LN ---> massa
multinodulare
20-30% dei casi:
cute, palpebre, orbita, SNC, s
salivari, osso, app.respiratorio
Altri segni & sintomi:
10% dei casi:
Evoluzione:
febbre, leucocitosi con neutrofilia
VES, ipoalbuminemia, CD4/CD8
invertito, ipergammaglobulinemia
policlonale
autoAb ematologici, glomerulonefrite
artropatie (associato a alteraz imm.)
risoluz. spontanea 3-9 mesi
fatale 7% pz con alteraz immunol.
STRUTTURA DEL
LINFONODO NORMALE
Cellule B
follicoli primari
corticale esterna
midollare
(plasmacellule)
FASE
SECRETORIA
Fagociti mononucleati
follicoli secondari
funzione
T helper
FASE
PROLIFERATIVA
Cellule T
paracorticale