Dir. Gen. e Sede Amm.va: c/o “Villa Capitini” – Via Martiri 28 Marzo, 35- 06129 PERUGIA
Sede Legale: P.O. S. Maria della Misericordia in S. Andrea delle Fratte – 06156 PERUGIA
Partita IVA 02101050546 - Tel. 075 5781 - Sito Internet: www.ospedale.perugia.it
S.C. di Neurochirurgia
Direttore: Prof. Pierpaolo Lunardi
Informazioni per il paziente sul trattamento chirurgico dell’ernia del disco lombare
Gentile signore, gentile signora,
il suo medico, dott. ..........................................................., nel contesto delle cure a Lei rivolte, le ha
proposto di sottoporsi a trattamento chirurgico dell’ernia del disco lombare.
Il presente modulo ha lo scopo di informarla sulle caratteristiche dell’intervento a cui verrà sottoposto. La preghiamo pertanto di leggerlo attentamente e di chiedere qualsiasi spiegazione, informazione o ulteriori dettagli che desidera sapere ai medici che la stanno curando.
Perché mi devo sottoporre
dell’ernia del disco lombare?
a
trattamento
chirurgico
Definizione: l'ernia del disco lombare sintomatica, è una patologia degenerativa del disco intervertebrale che si manifesta con mal di schiena, sintomi da compressione del nervo sciatico o crurale e limitazione o impotenza funzionale.
L’ernia del disco associata a sintomi clinici si manifesta più spesso nelle persone di 30-50 anni.
Sono considerati fattori di rischio le occupazioni sedentarie e l’inattività fisica, il soprappeso, l’alta statura, la guida di veicoli a motore prolungata e costante, le vibrazioni, i lavori a elevato impegno fisico
soprattutto se comportano abitualmente il sollevamento manuale di carichi, e le gravidanze.
A questo proposito, il DM del Ministero del lavoro 27/4/2004 include l’ernia del disco lombare tra le
patologie professionali da segnalare al Dipartimento di prevenzione delle ASL. Il DM indica
un’elevata probabilità di origine lavorativa dell’ernia del disco lombare se connessa ad attività abituali
e prolungate di movimentazione manuale di carichi e una limitata probabilità di origine lavorativa se
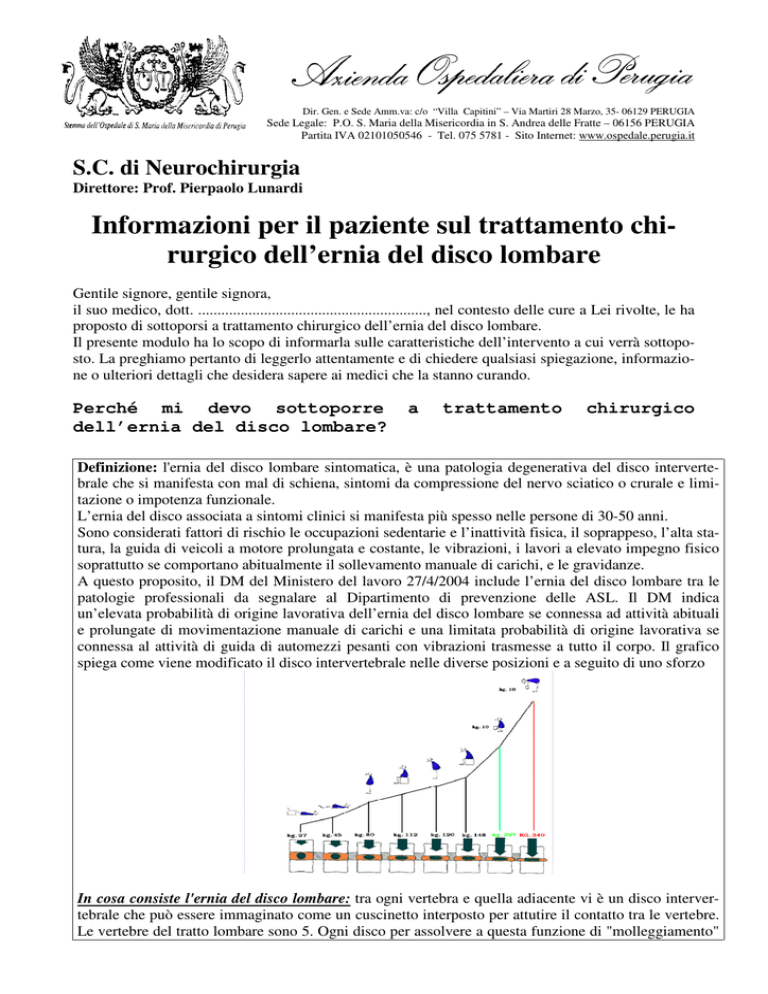
connessa al attività di guida di automezzi pesanti con vibrazioni trasmesse a tutto il corpo. Il grafico
spiega come viene modificato il disco intervertebrale nelle diverse posizioni e a seguito di uno sforzo
In cosa consiste l'ernia del disco lombare: tra ogni vertebra e quella adiacente vi è un disco intervertebrale che può essere immaginato come un cuscinetto interposto per attutire il contatto tra le vertebre.
Le vertebre del tratto lombare sono 5. Ogni disco per assolvere a questa funzione di "molleggiamento"
è costituito da una parte esterna duro-fibrosa di forma circolare, come un anello (contenente), costituita
da lamelle concentriche formate da fibre collagene e fibre elastiche (anulus), e da una parte interna all'anello, o "nucleo-polposo" di consistenza molle-elastica (contenuto), che è una massa gelatinosa costituita in gran parte di acqua con funzione di assorbire e di distribuire uniformemente alla periferia
(sulle superfici cartilaginee dei corpi vertebrali contigui) le sollecitazioni che riceve.
A causa delle continue sollecitazioni meccaniche, del deterioramento delle strutture osteoarticolari, di
microtraumi ripetuti ( lavori fisicamente impegnativi compiuti male, posizioni sbagliate in un fisico
predisposto, atteggiamenti posturali statici, flessioni o torsioni frequenti, sollevamento e movimentazione di pesi, movimenti ripetitivi, sollecitazione da parte di vibrazioni come avviene nella guida di
veicoli ) o per un trauma importante, il disco subisce deformazioni e pressioni che, qualche volta, anche in relazione a fattori di resistenza individuali, possono superare i limiti di elasticità e di tolleranza.
A questo punto può avvenire che l'anello fibroso si "sfianchi" deformandosi in quel punto sotto la spinta elastica del nucleo-polposo (ernia contenuta) o si "rompa" in quel punto così che il nucleo-polposo
fuoriesca (ernia espulsa) invadendo uno spazio non pertinente. L’ernia vera e propria, quasi sempre
compare nel momento in cui ci si rialza da una posizione in flessione anteriore, magari combinata con
una rotazione. In questo modo infatti si spinge posteriormente il nucleo del disco intervertebrale che si
infila nella lesione dell’anulus e fuoriesce.
Le ernie del disco lombari vengono distinte in base al livello del disco il cui nucleo è erniato (ad esempio L4-L5), alla posizione all’interno del canale vertebrale (mediana, paramediana, intraforaminale, extraforaminale), alla fuoriuscita dai limiti dell’anulus (espulsa) o meno (contenuta), alla rottura o meno
del legamento longitudinale posteriore (sottolegamentosa, translegamentosa, retrolegamentosa) e in base alla migrazione in senso caudale o craniale (migrata).
Lo spostamento del nucleo polposo nello spazio intervertebrale avviene usualmente nella parte posteriore centralmente (ernia mediana), lateralmente (ernia paramediana) o in una posizione ancora più laterale, all’origine del forame di coniugazione, nel quale passano le radici (ernia postero-laterale).
Quando il nucleo polposo invade il forame di coniugazione, si parla di ernia intraforaminale. Quando
invade lo spazio più laterale, fuori dal forame di coniugazione, si parla di ernia extraforaminale.
La posizione assunta dall’ernia all’interno del canale vertebrale ha un grande significato clinico, perché
determina sia il quadro di presentazione della patologia, sia l’eventuale approccio chirurgico. Un’ernia
laterale (intraforaminale o extraforaminale) comprime la radice che emerge dal livello del disco erniato. Un’ernia centrale (mediana) può comprimere radici che emergono da livelli sottostanti il disco erniato. Inoltre le ernie del disco laterali (intraforaminali ed extraforaminali) spesso necessitano di un
approccio chirurgico molto più laterale attraverso lo spazio tra i processi traversi delle vertebre.
Come si manifesta: l'ernia del disco lombare è frequentemente causa di disturbi che possono arrivare
ad intensità di dolore alla schiena e alle gambe così elevata da impedire non solo la deambulazione ma
anche i più piccoli movimenti degli arti inferiori sul piano del letto. Il paziente può restare bloccato dal
dolore ( lombalgia, cruralgia, sciatalgia) e presentare perdita di forza e di riflessi. Il dolore è generalmente accentuato dai movimenti del rachide, soprattutto dalla flessione, dai colpi di tosse, dallo starnuto, dal ponzare. La lombalgia è caratterizzata da dolore, contrattura muscolare e rigidità, localizzate fra
il margine inferiore dell’arcata costale e le pieghe glutee inferiori. La lombalgia è un problema di salute diffuso in tutto il mondo e rappresenta la più frequente malattia dell’uomo dopo il comune raffreddore. Tra il 65 e l’80% della popolazione mondiale è destinata a presentare un episodio di lombalgia ad
un cero punto della vita. Dal 60 al 90% dei lavoratori europei è affetto da disturbi lombari ( dati UE )
che rappresentano un frequente motivo di limitazione funzionale più o meno invalidante al di sotto dei
45 anni di età. La lombalgia non è un’entità clinica ma sintomo di affezioni diverse che hanno in comune la manifestazione dolorosa in sede lombare.
Quando si verifica irradiazione all’arto inferiore si parla di lombosciatalgia. La cruralgia è un dolore
che corre lungo la coscia sul davanti. La sciatica è un dolore posteriore lungo tutta la gamba, sino al
polpaccio o al piede.
L’ernia del disco lombare può provocare la perdita di forza agli arti inferiori; disturbi di sensibilità agli
arti inferiori che vanno dall’ anestesia (nessuna sensazione al tatto), all’ ipoestesia (poca sensazione al
tatto), alle parestesie (formicolio) o alla disestesia (sensazione irradiata di dolore urente-pungiforme alla palpazione delle zone cutanee di alterata sensibilità); disturbi del trofismo muscolare con diminuzione di volume di certi gruppi muscolari agli arti inferiori; alterazioni o perdita di riflessi e tono muscolare agli arti inferiori; disturbi urinari; disturbi fecali e disturbi della sfera sessuale.
Perché il dolore è quasi sempre intollerabile: sulla faccia posteriore dei dischi e dei corpi vertebrali,
all'interno del canale vertebrale lombare, sono contenute le radici nervose. Quest'ultime, dal collo all'osso sacro, fuoriescono a coppie (una radice a destra ed una a sinistra) in corrispondenza di ogni singola vertebra attraverso un proprio "forame di coniugazione" che costituisce il punto di uscita dal canale vertebrale. Le radici si prolungano formando i nervi e collegando quindi i centri nervosi del midollo
ai muscoli (possibilità di paresi) ed alle terminazioni sensitive degli arti (possibilità di dolore). Quando
una radice è contattata o compressa da un'ernia discale, che si comporta come un corpicciolo estraneo
in uno spazio rigido e chiuso (un sassolino nella scarpa), risponde "come un nervo scoperto" con violenti dolori nel territorio di pertinenza. Nei casi più gravi la compressione della radice determina difetti
di forza (paresi periferica).
La teoria più recente sostiene che il dolore non è dovuto alla compressione del nervo, ma ad un grosso
fenomeno infiammatorio del nervo, causato non tanto dallo schiacciamento, quanto dal rilascio di tutta
una serie di sostanze contenute nel nucleo discale che sono fortemente lesive per il nervo.
L’ernia vera, quella a rischio di intervento chirurgico, è quella che provoca una lesione delle radici
nervose. Quindi se non c’è dolore alla gamba, non c’è neanche un’ernia significativa.
Diagnosi: per una corretta diagnosi di ernia del disco lombare sono fondamentali l’anamnesi e l’esame
clinico del paziente che poi vanno correlati con gli esami neuroradiologici (TC o RMN).
Dal momento che è noto che circa il 25-30% delle persone che non hanno mai avuto un mal di schiena
in vita loro hanno un’ernia del disco documentabile ad un esame TAC o RMN, la vera diagnosi di ernia del disco significativa si può fare solo con una visita. La TAC e la RMN ci possono solo confermare quello che il medico vede al letto del malato. Quello che si vede è una perdita di forza, di sensibilità
o di riflessi a livello delle gambe. Se questi test sono negativi, anche se gli esami neuroradiologici dimostrano la presenza di un’ernia, non ci può essere l’assoluta certezza che questa sia la causa del dolore.
L’anamnesi e l’esame clinico del paziente con mal di schiena e/o dolore radicolare devono essere orientati a identificare i casi in cui i sintomi possono dipendere da malattie congenite, degenerative,
traumatiche, sistemiche, infiammatorie, neoplastiche, vascolari, infettive o neurologiche non neoplastiche che coinvolgono il rachide.
Considerata l’elevata frequenza di remissione del quadro clinico spontanea o a seguito di trattamenti
conservativi, nei casi in cui non vi siano deficit neurologici estesi o progressivi, anamnesi positiva per
tumore, calo ponderale non spiegabile, astenia protratta, febbre, dolore ingravescente continuo a riposo
e notturno, traumi recenti, assunzione protratta di cortisonici, osteoporosi, quadro clinico della sindrome della cauda equina con anestesia a sella in regione perineale, ritenzione o incontinenza urinaria e/o
fecale, ipostenia bilaterale degli arti inferiori, bisogna attendere almeno 4-6 settimane dall’insorgenza
dei sintomi prima di effettuare gli accertamenti neuroradiologici (TC o RMN). Le indagini eseguite
troppo precocemente potrebbero portare a indicazioni inappropriate al trattamento chirurgico. La TC e
la RMN si equivalgono in termini di accuratezza diagnostica, ma la RMN ha il vantaggio di non esporre il paziente al rischio radiologico. Non è necessario effettuare esami con l’impiego di mezzi di
contrasto endovenosi se non in pazienti già sottoposti ad intervento chirurgico e in rari casi in cui lo
studio senza contrasto sia risultato non conclusivo. La radiografia della colonna non è indicata come
esame di routine in pazienti con dolore radicolare, salvo in caso di sospetta frattura o crollo vertebrale.
In alcuni casi (per esempio se la RMN mostra una listesi), può essere indicato il completamento diagnostico con radiografie standard e/o dinamiche del rachide lombo-sacrale (radiogrammi in proiezione
laterale con flessione ed estensione), anche per una corretta pianificazione dell’intervento chirurgico. I
test neurofisiologici (EMG e PESS) possono essere utili come procedura addizionale alla diagnostica
per immagini se non è chiara la presenza di danno delle radici nervose, ma risultano dotati di bassa
specificità.
Prognosi: Gli studi di storia naturale indicano che le ernie del disco intervertebrale si riassorbono
spesso del tutto o in parte, e che la sintomatologia a esse associata regredisce di frequente spontaneamente o con i trattamenti conservativi in un gran numero di casi (ad eccezione della sindrome della
cauda equina e della perdita progressiva della funzione motoria). Le probabilità di riassorbimento aumentano con le dimensioni dell’ernia e con l’entità della migrazione dallo spazio discale. Di solito
l’ernia tende ad autorisolversi spontaneamente entro 4 settimane, salvo rare eccezioni, per cui in questo
lasso di tempo si deve evitare di intervenire chirurgicamente, per verificare se l’ernia segue il suo naturale corso positivo. Spesso questo richiede tempi più lunghi delle 4 settimane ed è molto importante
una visita di controllo in cui si possono vedere delle variazioni positive rispetto alla prima visita, anche
se magari i sintomi non sono migliorati. Il 95% dei pazienti con mal di schiena invalidante è in grado
di ritornare al lavoro entro tre mesi dall’insorgenza della sintomatologia senza ricorrere alla chirurgia.
Anche i deficit neurologici motori causati dall’ernia hanno una storia naturale favorevole. Si tratta
quindi di una patologia relativamente comune e a prognosi favorevole nella maggior parte dei casi. Il
miglioramento è rapido entro i primi 3 mesi con parziale o completa risoluzione dopo 6 mesi nei 2/3
dei pazienti. Solo meno del 10% dei pazienti presenta dolore dopo 6 settimane.
Indicazioni all’intervento: vi è 'indicazione all’intervento chirurgico di asportazione dell’ernia discale, restaurando la disponibilità di spazio per le strutture nervose compresse, esclusivamente in questi
casi:
• Quando è presente la Sindrome della cauda equina (indicazione assoluta all’intervento di discectomia da effettuarsi entro 24-48 ore dall’insorgenza dei sintomi). La cauda equina è un fascio appiattito di fibre comprendente l’ultima radice lombare e le radici sacrococcigee; essa si
prolunga oltre l’estremità inferiore del midollo, occupando da sola, al di sotto della seconda
vertebra lombare, il canale vertebrale. La sindrome della cauda equina è caratterizzata da dolori
lombosacrali, irradiati agli arti inferiori, al perineo, alla vescica e al retto, da anestesia e deficit
motorio con distribuzione varia a seconda delle radici coinvolte (caratteristica è l’anestesia “a
sella”), da disturbi sfinterici, impotenza e turbe trofiche.
• Quando compare un deficit motorio ingravescente (ma non rappresenta un’indicazione assoluta all’intervento chirurgico)
• Quando:
1. la durata dei sintomi è superiore alle sei settimane,
2. il dolore persistente non risponde al trattamento analgesico,
3. i trattamenti conservativi adeguatamente condotti non hanno portato alla
regressione della sintomatologia (questi tre criteri devono essere tutti presenti e deve
esserci corrispondenza tra sintomatologia, segni clinici e immagini diagnostiche).
Trattamento: i trattamenti utilizzati per l’ernia del disco lombare sintomatica sono classificabili in:
• Trattamenti conservativi (farmaci per via non epidurale, fisioterapia, massaggi, trazioni, manipolazioni vertebrali, scuola di educazione posturale)
• Procedure chirurgiche (discectomia standard, microdiscectomia, discectomia con endoscopio,
discectomia percutanea automatizzata o APD, discectomia con laser o con coblazione, sostituzione del disco intervertebrale)
• Interventi mini-invasivi (chemonucleolisi, iniezioni di steroidi epidurali, terapia elettrotermica
intradiscale o IDET, discolisi con ossigeno o ozono)
1) Trattamenti conservativi:
naturalmente, finché è possibile, si dovrà contare su una guarigione naturale che potrà essere favorita
da farmaci antinfiammatori e dal riposo, nonché da trattamenti fisici e di tipo biomeccanico e posturale
(chiroterapia, ginnastica medica, ecc) o alternativi (agopuntura, varie tecniche antalgiche, ecc).
Il mal di schiena, considerato l’alto numero di pazienti che ne sono affetti, è un’ "industria" nella quale
ogni anno nel mondo vengono profusi milioni di dollari alla ricerca di cure risolutive.
I farmaci antinfiammatori per via non epidurale, cioè utilizzati per via sistemica, sono il Paracetamolo, i FANS (farmaci antinfiammatori non steroidei), il Tramadolo, gli Oppioidi deboli e gli Steroidi.
Il Paracetamolo e i FANS riducono la sintomatologia dolorosa, ma devono essere utilizzati solo per periodi di tempo non prolungati. I FANS possono avere dei seri effetti collaterali, specialmente nei soggetti anziani.
Il Paracetamolo con Oppioidi deboli e il Tramadolo rappresentano un’efficace alternativa ai FANS o al
Paracetamolo da solo.
Gli Steroidi per via sistemica sono gli antinfiammatori più efficaci ma possono essere utilizzati per
brevi periodi, per cui vengono utilizzati solo quando i precedenti non hanno portato ad alcun miglioramento della sintomatologia e comunque in caso di dolore severo.
Non essendovi prove a favore dell’uso dei miorilassanti, questi non andrebbero utilizzati, in particolare
negli uomini anziani per il rischio di ritenzione urinaria acuta.
I trattamenti conservativi fisici e di tipo biomeccanico e posturale si associano generalmente alla
terapia farmacologia e precedono l’eventuale intervento chirurgico. Per molti di essi non esistono prove sull’efficacia, ma sono comunque senza rischi, tranne le manipolazioni, che hanno una remota possibilità di rischi e che quindi devono essere eseguite da professionisti qualificati.
Il riposo a letto deve essere limitato allo stretto tempo necessario e bisogna ritornare ad essere attivi
non appena possibile. Si devono alternare momenti di riposo al movimento, evitando le posizioni che
fanno aumentare il dolore e che caricano la schiena. In particolare spesso la posizione che fa più male è
quella seduta.
Apparecchi ortopedici o corsetti sono di poco valore e a lungo possono causare una perdita di tono
muscolare.
2) Trattamenti chirurgici:
la discectomia standard o la microdiscectomia rappresentano le tecniche chirurgiche di scelta (Linea
Guida PMLG 2005).
Secondo quanto riportato in vari studi, la risoluzione della sintomatologia lombo-sciatalgica, dopo discectomia standard va dal 90 al 95% e dopo microdiscectomia è del 95% nei controlli ad 1 anno. Ma
nei controlli a 10 anni, la frequenza di un reintervento per recidiva è del 3-4%. Dopo l’intervento chirurgico di discectomia i risultati migliori riguardano il miglioramento del deficit motorio, quello sensitivo è scarsamente responsivo.
E’ dimostrata una migliore efficacia, sebbene limitata nel tempo, della discectomia standard per la risoluzione del dolore rispetto al trattamento conservativo con fisioterapia. Risultati migliori sono presenti
a un anno, ma la differenza non è più significativa dopo 4 anni e si annulla a 10 anni.
Inoltre i benefici del trattamento chirurgico sono significativi solo nei pazienti con sintomatologia di
maggiore gravità.
Non vi sono studi che comparano la microdiscectomia con i trattamenti conservativi.
Non ci sono differenze tra discectomia standard e microdiscectomia né in termini di efficacia, né di effetti avversi come il sanguinamento perioperatorio o la formazione di fibrosi epidurale. Non cambia
nemmeno la durata della degenza. Alcune complicanze chirurgiche, come le infezioni della ferita e i
danni provocati alle radici nervose, sono invece meno frequenti con la microdiscectomia.
Controindicazioni:
• controindica la discectomia la concomitante presenza di gravi patologie degenerative diffuse
della colonna o di neuropatie periferiche.
• l’eventuale presenza di gravi patologie concomitanti della colonna (stenosi del canale, spondilolistesi, instabilità vertebrale) rappresentano elementi da considerare attentamente nella decisione di effettuare o meno la discectomia.
In cosa consiste il trattamento chirurgico?
Tecniche e modalità di esecuzione: il paziente viene posto in posizione genu-pettorale o prona. Dopo
il posizionamento è importante assicurarsi che l’addome sia libero, per ridurre la perdita di sangue intra-operatoria. L’intervento inizia con l’effettuazione di una piccola incisione cutanea di circa 2-3 cm,
posteriormente sul piano mediano (linea delimitata dai processi spinosi) a livello dello spazio intervertebrale interessato dall’ernia. L’intervento è possibile con una minima asportazione delle strutture osteolegamentose tale da preservare la stabilità del rachide lombare e minimizzare i rischi di una lombalgia futura. Una volta raggiunto il rachide lombare si asporta una minima quantità di tessuti dell’arco
posteriore (legamento giallo e piccoli frammenti di lamina superiore), visualizzando in questo modo il
sacco durale. Cautamente viene mobilizzato il sacco durale al fine di evidenziare l’ernia discale. Viene
quindi inciso il legamento longitudinale posteriore (nel caso di ernie sottolegamentose) ed asportata
l’ernia. Dopo l’asportazione dell’ernia, si procede allo svuotamento totale o parziale del nucleo polposo residuo. Vengono quindi applicati punti di sutura nei piani muscolari dissecati durante l’accesso, nel
tessuto sottocutaneo e sulla cute. All’inizio dell’intervento chirurgico viene effettuata al paziente la
profilassi antibiotica che mira a prevenire le infezioni superficiali e profonde della ferita chirurgica e la
discite.
La discectomia standard consiste nella rimozione chirurgica a cielo aperto, totale o parziale del nucleo polposo usualmente eseguita con l’ausilio di strumenti di magnificazione ottica (occhiali). La discectomia può essere eseguita previa rimozione del solo legamento giallo (flavectomia), rimozione
parziale della lamina (interlaminectomia) o totale della lamina (emilaminectomia). Eventualmente associabile a foraminotomia in caso di concomitante stenosi del forame di coniugazione.
La microdiscectomia consiste nella rimozione chirurgica, totale o parziale, del nucleo polposo eseguita con l’ausilio del microscopio operatorio. La microdiscectomia consente una minimizzazione del
trauma chirurgico e assenza di dolori post-operatori. La microchirurgia applicata all'ernia del disco
lombare è solo un modo più specializzato e raffinato per compiere l'atto chirurgico. Lo scopo dell'intervento, che è sempre l’asportazione dell'ernia e l'eliminazione delle cause di compressione sulle strutture nervose, viene raggiunto riducendo al minimo il traumatismo chirurgico. L’intervento viene eseguito con l’ausilio del microscopio operatorio.
L'intervento dura 30-40 minuti di solito; riduzione dei tempi di degenza (1-2 giorni) e convalescenza
(10-15 giorni); minima cicatrice cutanea, muscolare e periradicolare; deambulazione immediata; assenza di dolori nel post-operatorio, incidenza delle complicanze inferiore rispetto alla discectomia standard.
Questa “minimizzazione” dell'intervento chirurgico, e l'assenza di dolori post-operatori, hanno consentito, combinando una precisa tecnica microchirurgica con un'anestesia peridurale, specificamente puntualizzata, di effettuare la microdiscectomia lombare senza anestesia generale dimettendo il paziente
nella stessa giornata dell'intervento (one day surgery): il paziente inizia la deambulazione dopo 6 ore e
può tornare a casa, accompagnato, dopo 8-10 ore dall'intervento. L'eventuale programma rieducativo
post-operatorio è ampiamente facilitato da questa chirurgia per definizione mini-invasiva e pertanto
poco incidente sull'equilibrio biomeccanico delle strutture vertebro-articolari e muscolari.
Decorso post-operatorio: l’intervento di discectomia non è normalmente associato a dolore postoperatorio particolarmente significativo. Un semplice accorgimento analgesico è comunque costituito
da un decubito confortevole (semisupinato) già all’immediato risveglio. La degenza media per un intervento di discectomia standard è di 5-7 giorni, per un intervento di microdiscectomia è di 2-4 giorni.
Per la prima procedura il paziente resterà a letto in decubito laterale per 2 giorni, per la seconda procedura il paziente si potrà alzare il giorno successivo all’intervento chirurgico. Le complicanze specifiche
e generiche possono allungare i tempi di permanenza a letto e di degenza. Vengono effettuate medicazioni della ferita chirurgica in 1ª,3ª,5ª e 7ª giornata dall’intervento chirurgico. I punti di sutura vengono
rimossi in 7ª giornata, oppure metà in 7ª e metà in 9ª.
Complicanze: L’intervento di discectomia standard, in mani esperte, ha una percentuale di complicanze pari al 4-5%. La percentuale è inferiore nella microdiscectomia.
Le possibili complicanze specifiche sono:
• lacerazione della dura madre: è la lesione del sacco che riveste il midollo e le radici nervose e contiene liquor. Si manifesta con la fuoriuscita improvvisa di liquor. La frequenza è maggiore negli interventi chirurgici per recidiva di ernia discale. La maggior parte delle lacerazioni può essere riparata con
sutura. Nel post-operatorio viene trattata con riposo a letto per 5-7 giorni, sotto copertura antibiotica ed
eventualmente mettendo il paziente in posizione Trendelemburg (con i piedi ad un livello superiore rispetto alla testa). Se nonostante tali accorgimenti la fuoriuscita di liquor persiste, questa viene trattata
con un drenaggio spinale esterno temporaneo (che riduce la pressione liquorale nella sede della lacerazione e favorisce la cicatrizzazione) ed in caso di insuccesso con il reintervento.
• danno alle radici nervose;
• discite: è l’infiammazione del disco e delle vertebre adiacenti (spondilite) talora estesa anche ai tessuti molli circostanti. A volte può complicarsi con estensione dell’infiammazione alle meningi e alla
sostanza nervosa e può evolvere in un ascesso dello spazio epidurale tale da comprimere le strutture
nervose. La discite può determinare schiacciamenti e crolli vertebrali o interessamento neurologico
grave. In genere la discite post-chirurgica si manifesta a 3-4 settimane dall’intervento ed è più spesso
di origine infettiva: contaminazione in corso di intervento chirurgico dello spazio discale ad opera solitamente di batteri appartenenti alla flora batterica cutanea (Staphylococcus aureus ed epidermidis). Può
essere altresì dovuta al rimaneggiamento flogistico conseguente all’intervento. Il sintomo principale è
il dolore violento e continuo nella regione lombare. Il dolore è talora così violento da impedire il benchè minimo movimento. Il dolore inoltre è poco sensibile agli antidolorifici. Si associano di regola aumento di VES e PCR. Incostanti la febbre o la febbricola. Viene trattata con riposo a letto, mobilizzazione con corsetto, antibiotici per 2-3 mesi. L’incidenza di discite post-operatoria nei pazienti che non
sono stati sottoposti a profilassi antibiotica ammonta al 3% circa.
• ascesso epidurale: si tratta di una complicanza rara che può essere causa di deficit neurologici di
nuovo esordio che compaiono nelle 2-4 settimane successive all’intervento e che richiedono una de-
compressione urgente;
• meningiti;
• sindrome della cauda equina: è caratterizzata da dolori lombosacrali, irradiati agli arti inferiori, al
perineo, alla vescica e al retto, da anestesia e deficit motorio con distribuzione varia a seconda delle radici coinvolte (caratteristica è l’anestesia “a sella”), da disturbi sfinterici, impotenza e turbe trofiche). Il
rischio è più elevato in presenza di stenosi spinale congenita.
• fibrosi perineurale: dopo l’intervento chirurgico può verificarsi la formazione di tessuto fibroso a
livello epidurale, la cui entità è direttamente correlato al grado di invasività dell’atto chirurgico e che
causa trazione sul sacco durale (fibrosi perineurale) che può essere causa della recidiva del dolore
lombare e del mancato recupero della funzionalità. Nonostante i tentativi volti alla ricerca di sostanze
in grado di prevenire la formazione di tessuto cicatriziale, allo stato attuale esistono prove contrastanti
sull’efficacia dei trattamenti intra-operatori quali l’applicazione di grasso autologo o di molecole di origine sintetica (gel, schiume o membrane di interposizione) apposti lateralmente alla radice nervosa.
Casi recenti e di media-lieve entità possono essere risolti con terapie conservative, le forme ribelli ed
invalidanti necessitano di trattamento chirurgico.
• aracnoidite: ha un’incidenza dello 0,8%. Il quadro clinico è caratterizzato da interessamento multiradicolare, con dolori e parestesie ad entrambi gli arti inferiori;
• pseudomeningocele: è caratterizzata dalla continua perdita di liquor che forma un rigonfiamento dei
tessuti molli nella sede dell’intervento chirurgico, causata da una lacerazione della dura madre che può
verificarsi durante un intervento. L’incidenza è compresa tra lo 0,7% e il 2%. I pazienti presentano di
solito una cefalea che peggiora progressivamente e che, come il rigonfiamento dei tessuti molli, può
aumentare in posizione eretta. Più raramente può verificarsi un deficit neurologico causato dalla erniazione di una o più radici nervose che, uscendo dalla lacerazione durale, vengono intrappolate
all’interno dello pseudomeningocele. Il trattamento consiste nell’esplorazione chirurgica e la riparazione;
• complicanze vascolari: consistono nella lesione dell’aorta addominale, della vena cava inferiore,
dell’arteria iliaca comune e della vena iliaca comune. L’incidenza è dello 0-1,6%.
• lesioni viscerali: possono interessare il sigma, ileo, il ceco e gli ureteri. L’incidenza complessiva
delle complicanze vascolari viene stimata dello 0-0,05%;
• recidive: la frequenza di recidive nell'ernia del disco lombare è intorno al 3-4% nell’arco di 10 anni
e può riguardare il disco allo stesso livello o un'ernia ad un livello differente. La recidiva allo stesso livello è possibile perchè, intervenendo chirurgicamente da un solo lato, non si riesce mai a rimuovere
più del 70% del disco oltre alla parte erniata. Viene trattata con un re-intervento. La principale complicanza della recidiva allo stesso livello è la presenza di tessuto cicatriziale conseguente al precedente intervento;
• sindrome post-discectomia o sindrome da fallimento chirurgico spinale ( Failed-Back Syndrome): è
una lombalgia cronica che compare di solito dopo mesi o anni dall’intervento o dall’esordio della sintomatologia. Una delle cause più frequenti è rappresentata dalla fibrosi epidurale. Alcuni casi di lombalgia sono riconducibili ad interventi mal eseguiti con distruzione delle strutture stabilizzanti la colonna e conseguente instabilità vertebrale (iatrogena). La maggior parte delle lombalgie postdiscectomia sono riconducibili a fenomeni degenerativi di cui l’ernia ha rappresentato semplicemente
l’inizio e alla comparsa di una reazione cicatriziale perinervosa. Altre possibili cause sono inoltre le aracnoiditi, la sindrome della cauda equina e lesioni radicolari, la ritenzione di un frammento del disco
(più frequente nell’approccio microchirurgico), le recidive, simpathetic reflex dystrophy, spondilosi,
spondilolisi, spondilolistesi;.
• instabilità vertebrale: è caratterizzata dal movimento irregolare tra una o più vertebre che può causare compressione radicolare intermittente, rappresenta una delle cause principali di failed-back sindrome. Aumenta progressivamente di incidenza con i successivi reinterventi fino a oltre il 60% nei pazienti sottoposti a revisioni multiple.
• simpathetic Reflex Dystrophy
• spondilosi
• spondilolisi: ha un’incidenza dello 0,15%;
• peggioramento del deficit motorio, eventualmente transitorio
• peggioramento del deficit sensitivo
• lesioni nervose periferiche degli arti superiori (plesso brachiale, nervo ulnare, interosseo anteriore) e
degli arti inferiori (nervo peroneale e cutaneo femorale laterale) da stiramento e compressione dei nervi, legate alla posizione prona in cui viene mantenuto il paziente.
Le possibili complicanze generiche sono:
• infezioni della ferita chirurgica
• ematoma del focolaio operatorio: può essere è associato ad un sanguinamento intra-operatorio eccessivo o scarsamente controllato. Spesso i pazienti hanno pochi disturbi inizialmente, ma in seguito
si sviluppa un significativo dolore crescente alla schiena. Questo può progredire fino a un dolore costante alla gamba con deficit neurologici prima non presenti e nei casi gravi, a una sindrome della
cauda equina. La presenza di un ematoma del focolaio operatorio costituisce un’emergenza chirurgica, che richiede una decompressione;
• emorragia intra-operatoria: ha un’incidenza inferiore all’1% ma potrebbe essere così importante da
dover richiedere emotrasfusioni;
• ritenzione urinaria
• ritenzione di corpi estranei
• embolia polmonare
• tromboflebiti
• necessità di trasfusioni
• morte
Tra tutte queste le più frequenti sono: la lacerazione della dura madre, il danno alle radici nervose, le
infezioni della ferita chirurgica e la discite.
Efficienza ed idoneità della struttura: la nostra Struttura è munita delle attrezzature necessarie per
l’esecuzione di interventi di Discectomia e Microdiscectomia che insieme all’esperienza del personale
Sanitario garantiscono un elevato livello di efficienza ed idoneità.
Cosa comporta il trattamento chirurgico?
Prescrizioni post-intervento:
- dopo l’intervento di discectomia, non è opportuno limitare l’attività fisica del paziente.
- è consigliabile effettuare un programma di riabilitazione fisioterapica da iniziare entro 4-6 settimane
dall’intervento. Non vi sono prove per raccomandare una particolare tipologia o modalità di programma riabilitativo cioè domiciliare o in struttura specializzata. E’ fondamentale svolgere regolarmente
una ginnastica mirata a potenziare il tono dei muscoli paravertebrali ed addominali.
- nella prima convalescenza si deve minimizzare la postura seduta, aumentare progressivamente nei
giorni la durata delle camminate, inoltre il sollevamento dei pesi il flettersi e chinarsi vengono sconsigliati per le prime settimane. Tra la terza e la quarta settimana post-operatoria si inizia o riprende la
rieducazione vertebrale a condizione che il dolore sia minimo. La forza negli arti aumenta progressivamente dalle 8-12 settimane sempre in funzione dello stadio di gravità della radicolopatia (irritativo,
deficit, paralisi). Ai pazienti con un lavoro che richiede la postura seduta prolungata di solito è concesso il ritorno all'attività lavorativa entro 4-6 settimane, per i lavori pesanti o con lunghi periodi di guida
è concesso tornare al lavoro non prima di 6-8 settimane.
Followup: il paziente dovrà eseguire una visita di controllo ambulatoriale ad una settimana dalla dimissione. Nel caso in cui il paziente venga dimesso prima della rimozione dei punti di sutura, la visita
di controllo coinciderà con il giorno previsto per la rimozione dei punti di sutura. Un ulteriore controllo
ambulatoriale verrà effettuato ad 1 mese dall’intervento chirurgico.
Esistono alternative terapeutiche?
Alternative terapeutiche:
- Discectomia con endoscopio: consiste nell’asportazione del disco attraverso un’incisione cutanea
più piccola e meno dissezione del muscolo rispetto alla microdiscectomia e con l’ausilio di una sonda
(endoscopio). Il lato negativo è che la visibilità e la possibilità di rimuovere alcuni frammenti di disco
possono essere compromesse.
- Discectomia percutanea automatizzata o nucleoaspirazione o APD: consiste nella frammentazione e aspirazione del nucleo polposo e delle ernie contenute senza dissezioni tissutali attraverso incisioni cutanee minime (<3-5 mm) che permettono l’inserimento di cannule e strumenti sotto controllo radioscopico.
Non esistono studi che confrontino le tecniche di discectomia percutanea automatizzata con il trattamento conservativo né con la discectomia standard. Non vi sono prove sufficienti sull’efficacia della
discectomia percutanea rispetto alla microdiscectomia in quanti i risultati degli studi in cui si valuta
l’efficacia sono contraddittori.
- Discectomia con laser: è una procedura che utilizza il raggio laser diretto sul nucleo del disco con
vaporizzazione del nucleo erniato, eseguibile sotto controllo radiologico, usualmente con l’approccio
percutaneo.
- Discectomia con coblazione: è un intervento di ablazione fredda per trasmissione di energia ad alta
frequenza (radiofrequenza) in grado di vaporizzare una parte del nucleo polposo senza produrre calore,
attraverso l’inserimento di un ago, sotto controllo radiologico, nello spazio discale.
Sulla base dell’insufficienza delle prove disponibili, la Linea Guida PNLG 2005 non raccomanda
l’effettuazione della discectomia percutanea automatizzata con laser o con coblazione, se non
nell’ambito di studi clinici sperimentali. Data l’insufficienza delle prove esistenti, l’intervento di discectomia accompagnato da sostituzione parziale o totale del disco non è raccomandato nei pazienti
che sono stati sottoposti ad un primo intervento per ernia del disco lombare (Linea Guida PNLG
2005).
- Interventi mini-invasivi: Gli interventi mini-invasivi o di decompressione discale (disc debulding)
consistono nello svuotamento del disco dall’interno (nucleo polposo) in modo da ridurre la pressione
intradiscale, nel favorire il rientro di ernie sottolegamentose e protrusioni discali.
- Chemonucleolisi: è una tecnica percutanea di iniezione di un enzima proteolitico (chimopapaina o
collagenasi) nel nucleo polposo di un disco, con digestione chimica del materiale erniato.
- Terapia elettrotermica intradiscale o IDET: è una tecnica percutanea di introduzione del disco intervertebrale, tramite un ago-catetere sotto guida radiologica, di una spirale con elettrodo a radiofrequenza, che riscaldato a circa 90° distrugge i recettori del dolore sensibili al calore, rimodellando per
contrazione il collagene discale.
Non esistono studi di qualità adeguata per valutare l’efficacia clinica di tale procedura (Linea Guida
PNLG 2005).
- Discolisi con ossigeno-ozono: è una tecnica di discolisi che tramite iniezioni intradiscali o paravertebrali di una miscela di ossigeno e ozono ad azione antinfiammatoria e disidratante, comporterebbe una
riduzione delle dimensioni del nucleo polposo erniato.
Non esistono studi di qualità adeguata per valutare l’efficacia della discolisi con ossigeno e ozono per
cui la Linea Guida PNLG 2005 ne sconsiglia l’utilizzo al di fuori di studi clinici randomizzati e controllati per valutarne l’effetto.
Rischi se rifiuto o ritardo il trattamento chirurgico: in caso di rifiuto o ritardo dell’intervento chirurgico si possono verificare le seguenti situazioni:
• persistenza della sintomatologia dolorosa
• possibile perdita di forza agli arti inferiori ( deficit della flessione dorsale o plantare del piede )
• possibile comparsa di disturbi della sensibilità agli arti inferiori ( parestesie, disestesie, ipoestesia,
anestesia )
• possibili disturbi del trofismo muscolare con diminuzione di volume di certi gruppi muscolari agli
arti inferiori
• possibile perdita del tono muscolare agli arti inferiori
• possibili disturbi urinari, fecali e della sfera sessuale ( impotenza ).
Il sottoscritto/a......................................................nato/a a .............................................il ...................,
dettagliatamente informato dal Dott. .......................................... di essere affetto da............................
e di necessitare di essere sottoposto a .........................................., dichiara di aver ricevuto il presente modulo informativo, che si impegna a leggere attentamente prima di fornire il consenso al trattamento.
Firma e timbro del medico
che ha informato il paziente
________________________
Perugia............................
Firma del paziente
o del rappresentante legale
___________________________