Placebo: l'impossibile causa dell'effetto
di Massimo Biondi
Non è un farmaco, perché per definizione non esercita nessuna azione specifica
sulle malattie e sui disturbi di chi lo prende. Non è "acqua fresca", cioè senza attività,
perché può comportarsi come un farmaco e avere perfino effetti collaterali. Non è una
pozione magica, perché può essere anche un atto, un atteggiamento, la simulazione di
un intervento sanitario. Malgrado oltre 50 anni di studi intensi, malgrado l'uso
praticamente quotidiano che se ne fa, malgrado gli enormi progressi compiuti in tutte le
discipline scientifiche, il placebo o meglio l'effetto-placebo rimane uno degli "oggetti
misteriosi" della medicina.
Al principio, ovvero agli inizi del Novecento, tutto sembrava semplice e chiaro.
Nel corso degli studi clinici placebo era la sostanza inerte data al gruppo di pazienti che
dovevano servire da "controllo" dell'efficacia di un certo prodotto farmaceutico che si
voleva sperimentare. Placebo e farmaco attivo dovevano essere confezionati nella
stessa maniera, avere la medesima modalità di somministrazione ed essere
esteriormente indistinguibili: l'ideale era che tanto il medico quanto il paziente
ignorassero la vera natura del preparato utilizzato caso per caso, in modo da evitare
ogni pregiudiziale dovuta a suggestione. In un secondo momento, a ricerca conclusa,
gli effetti riscontrati nei pazienti che avevano ricevuto la vera sostanza terapeutica
sarebbero stati confrontati con le condizioni dei malati che avevano ricevuto il placebo:
e per semplice sottrazione numerica si sarebbe potuta dedurre l'azione benefica - se ce
n'era - del farmaco sotto esame. Tutto ciò secondo il presupposto che, trattandosi di una
sostanza biologicamente inattiva, il placebo non avrebbe potuto avere alcuna
conseguenza sulle condizioni cliniche del paziente. L'unico effetto, ovviamente
minimo, sarebbe stato quello psicologico della consapevolezza di curare o di essere
curato.
Con il tempo questo schema semplice si è andato complicando sempre più, per una
serie di motivi. In primo luogo ci si è accorti che in molte occasioni un atto medico non
può essere controllato con un placebo. Non lo si può fare, ad esempio, quando si tratta
di interventi chirurgici impegnativi (aprire e richiudere "per finta" una persona, allo
scopo di "vedere" che cosa succede dopo un'operazione vera, serve solo a farsi
denunciare dal paziente) o quando l'effetto del farmaco da sperimentare è immediato
(ad esempio nel provare una nuova compressa contro il mal di testa il paziente di solito
si accorge entro pochi minuti se sta meglio o se ha ingoiato una sostanza senza alcuna
attività terapeutica). Ci sono poi circostanze nelle quali l'uso di un placebo appare
moralmente riprovevole: quando si sperimenta un nuovo prodotto per una malattia già
curabile con altri farmaci, ogni controllo di efficacia andrebbe fatto rispetto alle terapie
esistenti e non rispetto al placebo, perché quest'ultimo caso corrisponde a un'omissione
di assistenza che nessun medico potrebbe condividere.
Di recente il caso dell'Aids ha prospettato una serie di problemi connessi alla
sperimentazione con il placebo che in precedenza si erano manifestati soltanto di rado.
Dopo i primi anni di disorientamento e disperazione, una prima, fievole speranza si è
accesa verificando in laboratorio le proprietà antivirali specifiche di una sostanza
divenuta nota come Azt. Iniziata la sperimentazione su un ampio numero di pazienti,
secondo il programma ci sarebbero voluti almeno un paio d'anni prima di completare lo
studio e decidere se la sostanza fosse davvero efficace: ma già a un controllo
preliminare dopo pochi mesi si vide che c'era una differenza notevole tra i malati che
seguivano il trattamento con Azt e quelli che invece prendevano il placebo. Nei primi la
gravità della malattia si attenuava, talvolta con un chiaro miglioramento delle
condizioni generali; tra i secondi tutto procedeva come prima, con i malati che
continuavano a peggiorare e a morire senza trarre alcun giovamento dall'essere stati
inclusi nella ricerca. La conseguenza fu che lo studio venne interrotto prima del tempo
e il farmaco dato a tutti i pazienti che ne avessero fatto richiesta: continuare a
somministrare placebo sarebbe stato come negare una speranza di vita a chi era
destinato a morire. Di fatto, emerse che l'Azt poteva solo attenuare e ritardare il decorso
della malattia, senza curarla: era un effetto chiaramente insufficiente a fini clinici ma
che risultava meglio di niente, anche perché allungando le prospettive di sopravvivenza
di un malato inguaribile gli si dava l’opportunità di beneficiare di eventuali cure efficaci
che fossero state ancora in sperimentazione ma poi approvate per l’uso.
Singolare comunque fu quello che accadde poco dopo nella comunità dei
sieropositivi, che cercavano in tutti i modi di partecipare ai nuovi studi clinici per
ricevere l'Azt e rallentare così il progresso della malattia. Effettuando analisi del sangue
dei loro pazienti, i medici si accorsero che quasi tutti i malati di Aids inclusi nelle nuove
sperimentazioni avevano preso il farmaco, il che era inspiegabile sapendo che soltanto
la metà di loro lo riceveva effettivamente, mentre agli altri veniva dato il placebo.
Facendo una rapida indagine, i ricercatori vennero a capo dell'enigma: poiché l'Azt era
molto amara e i malati se n'erano accorti, quando ricevevano le capsule del trattamento,
senza farsi vedere, le rompevano e le assaggiavano. Poi buttavano via quelle senza
sapore (il placebo) e si dividevano le dosi del farmaco. Un simile comportamento
rischiava di confondere i risultati degli studi, per cui i ricercatori furono costretti a
studiare nuove formule di placebo per renderlo davvero indistinguibile dall'Azt. Questo
però aveva posto in tutta la sua urgenza il problema del rispetto della terapia da parte
dei pazienti: in una ricerca che non si compie in ospedale, cioè teoricamente sotto il
controllo diretto dei medici, come si può essere sicuri che i malati si attengano alle
indicazioni ricevute? e che non prendano altre sostanze, oltre quelle che fanno parte
dello studio? Quando si tratta di malattie gravi e di disturbi gravemente debilitanti, l'uso
del placebo diventa molto problematico, con conseguenze che si ripercuotono sulla
valutazione dell'efficacia del farmaco.
Ciò che oggi lascia maggiormente perplessi è l'aver accertato che, a dispetto di ogni
buona intenzione, il placebo non è mai quella sostanza inerte che si crederebbe, bensì
un preparato che si accompagna sempre a una molteplicità di effetti. Andando a
riesaminare i lavori che hanno controllato i vantaggi terapeutici di nuovi farmaci, alcuni
autori si sono accorti che anche il placebo può avere conseguenze cliniche di opposta
natura, non diversamente da tutte le sostanze attive note. I malati che a loro insaputa
ingeriscono il placebo possono riceverne effetti benefici, come un'attenuazione dei
sintomi, un rallentamento del decorso della malattia, la guarigione totale. Effetti, come
si vede, molto diversi dalla sensazione soggettiva di star meglio e che corrispondono a
profondi cambiamenti biochimici e organici ben evidenziabili con analisi di laboratorio
o strumentali, cioè in maniera oggettiva.
Ma il placebo si associa anche ai cosiddetti effetti collaterali, altra conseguenza
paradossale che non dovrebbe manifestarsi. Sebbene di solito inferiori a quelli causati
dai farmaci attivi, questi disturbi possono essere di varia natura e colpire tutti i sistemi
del corpo, con una certa predominanza a carico degli apparati gastrointestinale e
nervoso. È stato calcolato che complessivamente il 14% degli individui giovani e il
24% di quelli anziani manifesta almeno un evento indesiderato dopo aver assunto una
sola volta una preparazione di placebo; mentre in seguito a un’assunzione ripetuta i
valori si modificano, rispettivamente, al 28% e al 32%. E' da specificare che tali effetti
negativi compaiono anche nei soggetti sani che si sottopongono volontariamente alle
sperimentazioni e che non sono legati a una particolare predisposizione alla
suggestione: persone che non lamentano eventi collaterali da placebo in una certa
occasione possono soffrirne mentre partecipano a un diverso studio.
Notevole poi è il fatto che gli effetti avversi legati alla medesima preparazione di
placebo cambino a seconda del tipo di farmaco che si sta controllando. Se questo è
specifico per problemi cardiaci, ad esempio, la maggior parte dei disturbi del placebo
consiste in un'accentuata sonnolenza, mentre se il prodotto è attivo sul sistema nervoso
centrale il placebo causa soprattutto mal di testa. E non meno straordinario è che
aumentando il dosaggio del placebo si abbia un aumento degli effetti negativi
conseguenti.
A livello di opinione comune, per effetto-placebo si intende una conseguenza
positiva che si produce a seguito di una causa aspecifica (cioè del tutto generale) che
non dovrebbe avere quella conseguenza. Di solito lo si attribuisce all'autosuggestione,
come ad esempio nel caso di un miglioramento della salute dopo un atto indifferente
che ha l'apparenza di essere significativo, quale potrebbe essere un rituale magico.
Questa però è una visione limitativa del fenomeno, che non tiene conto della
complessità di tutti i riscontri oggettivi che riguardano la questione. Il ricorso a
dinamiche psicologiche semplici non sembra in grado di chiarire la globalità delle
manifestazioni biologiche e cliniche osservate: ed è dalla constatazione di tale difficoltà
esplicativa che si è prodotto di recente un notevole fermento in campo medico con la
nascita di nuove, originali ricerche incentrate sul placebo. Considerato, forse per la
prima volta, un vero e proprio oggetto di studio e non soltanto elemento di fondo sul
quale misurare il valore e l'ampiezza di un altro effetto importante, come quello
terapeutico dei farmaci.
La clinica dell’effetto placebo
di Roberto Maggioni, M.D.
Storicamente, la ricerca sul placebo ha riguardato per lo più sintomi che in varia
misura afferiscono alla sfera psicologica, quali la condizione di depressione o il dolore,
ed è stato a causa di ciò che si è diffusa la tendenza a ritenere la risposta al placebo non
un processo concreto e oggettivo, ma solo una distorsione soggettiva della realtà
esperita dai pazienti. Una simile convinzione è del tutto errata, perché è ora chiaro che
la risposta al placebo non soltanto è in grado di indurre cambiamenti anche molto
evidenti nell’organismo, ma si basa su alterazioni fisiologiche e biochimiche ben
definite. Lo dimostra, ad esempio, il fatto che la somministrazione di placebo può
stimolare la produzione di endorfine contro il dolore, è in grado di indurre il rilascio di
dopamina nei soggetti con morbo di Parkinson, oppure riesce ad alterare il tono delle
fibre muscolari a livello bronchiale nei pazienti con asma. Le risposte al placebo, in altri
termini, sono reali e concrete come qualunque altra reazione dell’organismo, anche se a
produrle è un “agente” di natura diversa da ogni altro. Ciò spiega come mai la
definizione di risposta al placebo che si è andata maggiormente affermando negli
ambienti della ricerca clinica sia quella di una “attenuazione di un sintomo prodotta da
fattori connessi alla percezione che il paziente ha dell’intervento terapeutico”.
Nella valutazione sperimentale dei trattamenti farmacologici le risposte spontanee al
placebo costituiscono un vero e proprio “inconveniente”, nei cui confronti ci si
premunisce ricorrendo a studi controllati e randomizzati, che prevedono cioè
l’assegnazione casuale di pazienti con medesime caratteristiche a gruppi diversi,
sottoposti poi a trattamenti analoghi fondati su sostanze probabilmente efficaci o su
preparati fittizi (placebo). Confrontando ciò che si osserva nei due gruppi di pazienti e
sottraendo le risposte al placebo dall’effetto totale riscontrato nel gruppo del preparato
attivo, si definisce quella che dovrebbe essere la vera efficacia del farmaco. Nella
pratica clinica corrente, invece, la risposta al placebo può avere un impatto decisivo
sull’evoluzione di una malattia ed è per questo motivo che ha le potenzialità di
diventare uno strumento terapeutico importante sia per i medici che per i pazienti stessi.
In generale le risposte al placebo non sono uniformi, cioè identiche in qualunque
contesto, ma si modificano notevolmente per qualità, natura e percentuale di incidenza
in rapporto alla patologia verso la quale vengono sollecitate (tabella). In ogni caso
percentuali anche consistenti di pazienti dimostrano un miglioramento, un’alterazione
significativa della propria condizione fisiologica o perfino una guarigione completa,
dopo essersi sottoposti a quello che considerano un “trattamento”, anche se in realtà è
stato effettuato solo con placebo. Contrariamente a quanto si ritiene di solito, inoltre,
queste risposte possono mantenersi per mesi o anni, dimostrandosi dunque assai
durature.
Disturbo
Disturbi affettivi
Attacchi di panico
Disturbi di personalità
Demenza
Artrite reumatoide
Dolore
Cancro
% miglioramento
trattamento
placebo
65
46
49
23
65
35
32
10
45
23
68
21
37
33
Tassi di miglioramento in funzione del disturbo
Una difficoltà nella quale ci si imbatte nel valutare le conseguenze a lungo termine
del placebo nelle patologie croniche è rappresentata dalla possibilità, tutt’altro che
teorica, che questi casi vadano incontro a remissione spontanea. Per una stima corretta
dell’effetto del placebo, perciò, quest’ultimo va confrontato non con la situazione
registrata all’inizio di uno studio, ma con la storia naturale della malattia. Se si attuano
confronti di questo genere, di solito l’ampiezza della risposta al placebo si riduce. Una
metanalisi recente relativa a studi sperimentali su sostanze analgesiche ha paragonato il
placebo con la storia naturale delle patologie incluse in quei lavori, nei quali i pazienti
erano ben consapevoli di poter essere assegnati al gruppo del trattamento attivo o a
quello di controllo, e ha stimato l’entità dell’effetto placebo complessivo (effect size) in
un valore di 0,15, che è piuttosto modesto. Confrontando invece l’effetto placebo con la
storia naturale della malattia nei soli studi nei quali i pazienti erano convinti di subire un
trattamento con un farmaco vero, l’effetto è risultato molto maggiore, raggiungendo il
livello assai alto di 0,95. Una simile differenza non va sottovalutata, in quanto dimostra
che la risposta al placebo può cambiare a seconda del contesto nel quale la sostanza
“inerte” viene somministrata. In altri termini, dare il placebo nell’ambito di studi
sperimentali o nella pratica clinica corrente è molto diverso e può evocare risposte
sensibilmente differenti.
Tutte le metanalisi sugli studi clinici sono giunte alla conclusione che le risposte al
placebo sono molto frequenti, pur con differenze molto ampie legate al contesto della
somministrazione e alla specifica malattia da “trattare”. E risposte particolarmente
intense, inoltre, si hanno quando la componente psicologica nella condizione dei
pazienti è rilevante. Un’altra metanalisi di studi relativi alla depressione ha evidenziato
una dimensione globale di effetto placebo di 0,79; e secondo gli autori del lavoro il
25% dell’effetto attribuito al farmaco antidepressivo sarebbe in realtà dovuto
all’evoluzione spontanea della malattia, il 50% al placebo e solo il restante 25% al
farmaco stesso.
Un buon esempio della sostanziale imprevedibilità della risposta al placebo è fornito
da ciò che accade quando si somministrano questi preparati a soggetti con asma. In uno
studio recente sul salbutamolo, nel quale si misurava l’aumento del valore massimo del
flusso espiratorio, in alcuni pazienti gli inalatori caricati con placebo hanno mostrato
un’efficacia pari a 2/3 di quella esplicata dall’agente attivo, mentre in altri non hanno
avuto alcun effetto. Per di più, è da tener presente che negli stessi soggetti il placebo
talora suscita una risposta attiva, talaltra risulta del tutto inefficace: ed è tutt’altro che
facile predire quando si avrà l’una o l’altra reazione.
Nella pratica clinica quotidiana, in cui i pazienti si aspettano che venga loro
prescritto sempre un farmaco, le risposte al placebo, la storia naturale della malattia e
l’efficacia propria del trattamento si intrecciano e si confondono a formare un “mix”
inestricabile. Quando un paziente riferisce un miglioramento seguito alla terapia con un
agente attivo, è difficile distinguere i contributi relativi di ciascuno di questi fattori. I
medici tendono a valutare l’efficacia di un trattamento sulla base della propria
esperienza e sono naturalmente inclini ad attribuire i benefici al solo preparato
farmacologico. In parte questo è vero, in quanto una sostanza attiva è certamente
efficace, tuttavia non va sottovalutato che la sua azione può essere (e in genere è)
incrementata dall’effetto placebo.
Nei tempi passati, prima dell’avvento della medicina moderna basata su studi ed
evidenze, i medici più accorti si servivano consapevolmente dei loro atteggiamenti
verso il paziente per alleviare le sue sofferenze o per aumentare le probabilità di
suscitare reazioni specifiche. Questo approccio, almeno in parte, altro non era che un
modo per creare specifiche “percezioni” nel paziente in grado di alleviare i sintomi
della malattia. È chiaro, in altri termini, che non si può considerare il placebo efficace
quanto un sofisticato farmaco moderno, ma è altresì certo che anche questo strumento
può essere utile, quanto meno per potenziare le risposte di piccola entità indotte da un
trattamento poco attivo o addirittura pressoché inefficace. L’effetto aggiuntivo fornito
dall’effetto placebo è particolarmente importante nella pratica clinica corrente, e in
special modo nell’attività dei medici di famiglia, in quanto l’efficacia di qualunque
trattamento può venire incrementata quasi sempre, se si riesce ad agire in maniera
opportuna sui fattori che modulano la risposta al placebo.
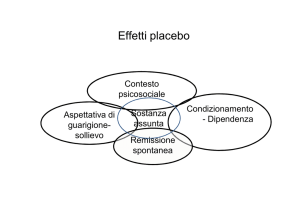
Quattro sono i meccanismi psicologici associati alla risposta al placebo: le attese dei
pazienti e dei medici stessi nei confronti del trattamento; una sorta di riflesso
condizionato che si instaura nei pazienti alla somministrazione/assunzione dei farmaci;
lo specifico rapporto terapeutico che si stabilisce tra medico e assistito; una speciale
responsabilizzazione del paziente nei confronti della sua cura. Conoscendo i termini
generali secondo cui si svolgono questi processi e sfruttandoli in maniera opportuna, il
clinico potrebbe incrementare anche in maniera notevole l’efficacia della propria
attività, sollecitando reazioni benefiche nei pazienti che porteranno (lo insegna
l’esperienza clinica) a un incremento dei tassi di guarigione e miglioramento.
In ciascuno di quegli ambiti il medico potrebbe in realtà determinare un
cambiamento fisiologico e una riduzione dei sintomi ricorrendo a effetti mediati
psicologicamente, tenendo presente che a effetti psicologici diversi si associano
meccanismi fisiologici differenti. In riferimento al fattore “attesa” da parte dei pazienti,
ad esempio, i mutamenti fisiologici sembrano quelli che si associano di norma alla
percezione di una riduzione della sintomatologia (come può accadere per un
incremento di endorfine o di dopamina) piuttosto che quelli in grado di ridurre la
patologia nel lungo termine. Gli inalatori con placebo, ad esempio, negli studi effettuati
hanno aumentato il picco massimo del flusso espiratorio dei soggetti con asma, ma non
hanno ridotto la sottostante infiammazione. Il che non significa che le attese non
possano produrre risoluzioni della patologia, ma solo che i meccanismi associati alle
aspettative causano più spesso altre cose.
Per contro, i cambiamenti fisiologici prodotti dal sostegno sociale e dalla
responsabilizzazione sembrano destinati ad avere effetti terapeutici a lungo termine. Un
incremento a livello immunitario può avere infatti conseguenze notevoli, quali una
riduzione nell’incidenza dei tumori. L’ampiezza e la durata di questo effetto dipendono
dal processo o dai processi psicologici stimolati dal medico. Il quale può determinare
un’attesa di salute che riduce i sintomi ma non la sottostante patologia, oppure
instaurare percezioni e atteggiamenti capaci di influire sui meccanismi fisiopatologici in
aggiunta alla sintomatologia.
Un modo per massimizzare la risposta al placebo è far ricorso a una comunicazione
di buona qualità con il paziente e a una corretta gestione della sua psicologia. Se qui è
in ballo qualcosa in più rispetto alle relazioni tradizionali tra medico è paziente, è la
necessità di fornire al paziente l’idea di essere seriamente coinvolti dal suo problema
ma anche fiduciosi nell’esito del trattamento consigliato. Un atteggiamento di questo
genere andrebbe tenuto nei confronti di tutti i pazienti, indipendentemente dalla natura
della loro patologia e dal loro temperamento: talvolta porterà a una netta riduzione dei
sintomi e/o della patologia sottostante, talaltra non mostrerà grandi effetti. Il placebo è
uno strumento delicato e volubile della pratica clinica; ma uno strumento utile, che si
dovrebbe imparare ad usare e a sfruttare al meglio.
Le attese dei pazienti
Le attese dei pazienti scaturiscono dalla loro cultura (intendendo con questo termine
l’insieme delle nozioni che si ricevono dall’ambiente, dalla famiglia, dai conoscenti),
dalle informazioni fornite dai medici, dal preparato fisico che viene usato per il
trattamento (compresse, inalatori, medicazioni ritenute efficaci). I pazienti talora si
attendono conseguenze negative, e ciò viene definito effetto nocebo. Casi di questo tipo
sono: la cosiddetta “morte per voodoo”, che si produce quando un soggetto che crede
nell’efficacia di tali riti viene informato che gli è stata effettuata una “fattura a morte”; e
l’isteria di massa (o “contagiosa”), che si sviluppa in un gruppo di persone che in
apparenza senza motivo presentano sintomi “enigmatici” quali svenimenti o nausea.
I medici dovrebbero essere in grado di gestire le aspettative dei pazienti e
considerare le opzioni terapeutiche solo dopo aver verificato quali sono le loro attese
iniziali. I pazienti che hanno una percezione negativa di un particolare trattamento
beneficeranno più raramente dei vantaggi di quel trattamento, rispetto a coloro che
hanno attese positive. Il clinico può anche cercare di indurre attese specifiche, in
particolare quando non sono ancora ben strutturate nel paziente: per esempio tentando
di trasmettere un’impressione di estrema fiducia nella terapia consigliata. Quando un
medico nutre dei dubbi sulle cause dei problemi del paziente e afferma cose del tipo
«non so bene di che si tratta», «non so se questo rimedio le farà bene», si dimostra
senz’altro molto onesto, però manca di creare una benefica attesa di miglioramento.
Il medico deve apparire al paziente assolutamente esperto nella questione che sta
trattando, per sviluppare la sua fiducia nella terapia prescritta: il che si ottiene
presentando spiegazioni accurate della situazione senza far ricorso a termini tecnici
incomprensibili. Gli individui che descrivono vantaggi e svantaggi di un particolare
trattamento vengono percepiti più veritieri di chi presenta solo un aspetto della
questione. In pari tempo, i pazienti amano avvertire che il loro medico ha davvero a
cuore la loro condizione, in quanto una giusta preoccupazione appare garanzia di una
prescrizione ottimale.
Il riflesso condizionato
Il fenomeno dei riflessi condizionati è stato scoperto un secolo fa da Pavlov, con il
famoso esperimento dei cani indotti a salivare con il suono di un campanello. Se un
paziente esperisce un sollievo da un sintomo dopo aver assunto un farmaco in
compresse, il suo sollievo sarà, nel tempo, condizionato dall’assumere compresse. Se
una compressa reale viene sostituita con una di placebo, si ottiene ugualmente
l’attenuazione del sintomo. Riflesso condizionato e attese si combinano tra loro, così
che per esempio l’attenuazione di un dolore diventa più intensa quando il paziente se
l’aspetta ed è stato condizionato alla riduzione del sintomo da una particolare terapia.
Il condizionamento dimostra anche quanto può essere importante illustrare una certa
terapia al paziente. Per capire come mai pazienti soddisfatti del loro tipo di trattamento
talvolta trovino che le stesse sostanze confezionate in altro modo esplicano effetti
farmacologici inferiori, si deve tener presente che la risposta condizionata a un certo
tipo di confezione si perde quando la confezione cambia. Il significato pratico di tutto
ciò è che un paziente abituato a un genere di terapia può incontrare difficoltà a passare a
un altro tipo: bisogna considerare attentamente questo problema, prima di prescrivere
un altro farmaco, o un preparato generico.
Il rapporto terapeutico
Molti dati sperimentali e osservazionali suggeriscono che i rapporti interpersonali
dei pazienti siano un buon indice predittivo di salute. Il sostegno sociale e l’empatia, ad
esempio, e in particolare la componente emotiva dei legami interpersonali, influiscono
su un’ampia gamma di parametri fisiologici, nei sistemi cardiovascolare, endocrino e
immunitario. Ciò è dovuto in parte al fatto che il supporto sociale agisce come una sorta
di barriera protettiva nei riguardi dello stress, ma anche che sembra avere effetti
fisiologici diretti con una riduzione a lungo termine dello stato di malattia. Il medico
rientra nel mondo di relazioni interpersonali del paziente: ed è una figura importante per
lui. Non sorprende, perciò, considerare che la qualità del rapporto tra medico e paziente
influisce sulla salute e sull’esito stesso della malattia. I medici che adottano un
atteggiamento empatico e amichevole, fornendo un sostegno emotivo e cognitivo al
malato, prospettano speranze maggiori di quelli che si attengono a uno stile più
formale. In particolare, l’approccio centrato sul paziente sembra molto importante ai
fini della soddisfazione e dell’esito clinico. Un colloquio ben condotto con un paziente
spesso lascia quel paziente molto meglio, anche se non gli è stata prescritta alcuna
terapia.
Responsabilizzazione
Quando gli esseri umani sono posti in condizioni di mancanza di controllo (quando
cioè le loro azioni non influiscono in alcun modo sull’esito di una situazione) possono
prodursi diversi cambiamenti negativi: sia psicologici, quali la comparsa di depressione,
demotivazione e così via; sia fisiologici, del genere associato a uno stress protratto. Non
essere indipendenti è una condizione che non fa bene alla salute ed è probabile che
perfino un trattamento medico diventi un’esperienza “depotenziante”. Quando i
pazienti vengono curati in ospedale, ad esempio dopo un intervento chirurgico, con il
passare del tempo le loro funzioni cognitive si abbassano in rapporto al fatto che tutte le
loro necessità vengono assolte dal personale infermieristico e di assistenza,
indipendentemente da ogni loro partecipazione attiva. Per contro, un’utile
responsabilizzazione e autonomia può essere sollecitata incoraggiando i pazienti a
operare le scelte per la propria vita. Depotenziante spesso è la malattia stessa. Il medico
può contribuire ad arginare il problema fornendo informazioni opportune ai pazienti e
coinvolgendoli attivamente nell’assunzione delle decisioni mediante la ricerca di un
accordo. In effetti, malgrado i pazienti siano in genere portati a prendere decisioni solo
sulla base delle informazioni fornite loro, è meglio dar loro quella opportunità piuttosto
che scegliere al posto loro, in quanto l’atto stesso di prendere una decisione favorisce
l’autonomia e la reazione, psicologica e fisiologica, dell’individuo.