MEDICINA E CHIRURGIA DEL GOMITO, POLSO E DELLA MANO
Patologia dei nervi periferici
•
•
•
•
•
•
sindrome del canale carpale
compressione del nervo ulnare al gomito
compressione del nervo ulnare al polso
altre compressioni dei nervi periferici
lesioni traumatiche dei nervi periferici
patologia tumorale dei nervi periferici
Patologia degenerativa osteo-articolare
• rizoartrosi
• artrosi del polso
• artrosi della mano
Patologia ossea
• fratture del polso
• fratture della mano
• patologia tumorale
Lesioni legamentose
• lesioni legamentose del polso
• lesioni legamentose della mano
Patologia traumatica tendinea
• dito a martello
• lesioni tendini flessori
• lesioni dei tendini estensori
Patologia infiammatoria tendinea
•
•
•
•
dito a scatto
malattia di De Quervain
epicondilite
epitrocleite
Patologia della fascia palmare ed altre forme morbose
• morbo di Dupuytren
• cisti sinoviali delle articolazioni oppure tendinee
Pag. 1
Le patologie di più frequente osservazione sono:
Sindrome del Tunnel Carpale (STC):
è una delle patologie più diffuse che interessano la mano. Colpisce prevalentemente il sesso femminile in
un’età compresa tra i 40 ed i 60 anni. Le cause di questa malattia sono molteplici. Pur esistendo una
predisposizione individuale, l’insorgenza della STC è principalmente riscontrabile in soggetti che si
occupano di lavori manuali pesanti e/o ripetitivi. Inoltre la si osserva frequentemente nelle donne
durante e appena dopo una gravidanza, oppure compare con la menopausa. La causa reale della STC è
l’aumento di pressione sul nervo mediano nel canale carpale, sostenuta da molteplici fattori: tra questi il
più importante è l’infiammazione del legamento trasverso del carpo o l’aumento di volume (ipertrofia)
del nervo e dei tendini vicini. Essendo il tunnel carpale una struttura anatomica a pareti rigide si crea
perciò un “conflitto fra contenitore e contenuto”.
I sintomi del tunnel carpale si presentano prevalentemente nello stato iniziale, durante la notte, con la
comparsa di uno strano formicolio alle prime 4 dita della mano, senza mai interessare il 5° dito; il
formicolio cede poi, nel tempo, il posto ad una forma di rigidità e gonfiore delle dita della mano
(soprattutto di mattina) con bruciore, e con progressiva e sempre più evidente perdita della sensibilità e
della presa della mano. Il paziente non è più in grado di prendere piccoli oggetti, come monete o l’ago
per cucire e diventa anche fastidioso tenere in mano la cornetta del telefono, il volante dell’auto o il
manubrio della bicicletta. Spesso si possono avvertire anche delle “scosse”. Negli stadi avanzati di
sofferenza del nervo mediano è frequente osservare un’ipotrofia dei muscoli del pollice con la
formazione di un vero e proprio ”buco”.
La storia clinica del/la paziente, l’età, le gravidanze, l’inizio o l’avvenuta menopausa, l’area in cui
appaiono i sintomi, sono già sufficienti per formulare una diagnosi clinica. A ulteriore certezza
diagnostica è opportuna l’esecuzione di un esame elettromiografico che serve ad evidenziare il
rallentamento della velocità di conduzione del nervo mediano.
Il trattamento delle forme iniziali prevede l’utilizzo di un tutore da polso per la notte, farmaci
antiinfiammatori e neurotrofici, e la FKT. Qualcuno effettua anche delle infiltrazioni con corticosteroidi che
io personalmente non eseguo per le possibili complicanze. Quando questi procedimenti non danno più il
beneficio desiderato si deve proporre il trattamento chirurgico.
L’intervento può essere eseguito con metodi diversi in base alla competenza e esperienza del chirurgo. Una
volta presa la decisione chirurgica sarà l’operatore a fornire al paziente tutte le informazioni sulla tecnica
chirurgica, sul tipo di anestesia, la durata dell’intervento, i rischi, la ripresa funzionale della mano, che in
genere sarà tanto più rapida quanto più veloce è stata la scelta chirurgica e attenta e diligente sarà stata la
condotta del paziente nel post operatorio.
Pag. 2
Dito a scatto o malattia di Notta (tenosinovite stenosante flessore):
Si tratta di una comune patologia dei tendini della mano. Chi ne è affetto riferisce un brusco “scatto” di
uno o più dita nel passaggio dalla posizione di flessione a quella di estensione. La forma più diffusa, di cui
non si conosce la causa, si riscontra nelle donne di media età, attive e in buona salute; minore è
l’incidenza nel sesso maschile. La malattia si associa frequentemente alla presenza di noduli nel palmo
della mano della malattia di Dupuytren, alla sindrome del Tunnel Carpale e alla tenosinovite di De
Quervain.
I sintomi: i tendini flessori (superficiale e profondo) scorrono all’interno di un canale o puleggia che è
rivestito da una membrana detta “guaina sinoviale” o sinovia. Microtraumi ripetuti nel tempo (l’uso di
forbici, cesoie, mazze da golf, ecc…) provocano l’infiammazione e la successiva formazione di un nodulo
sinoviale a carico di uno o di tutti e due i tendini flessori, che determina un blocco allo scorrimento
all’ingresso del canale digitale. In conseguenza di questo fatto meccanico, dopo la flessione del dito si
verifica un brusco arresto nella estensione per la impossibilità del nodulo o del rigonfiamento sinoviale a
superare l’ingresso del canale. Quindi, per riuscire ad estendere il dito, il paziente deve compiere con
forza e con dolore una trazione e una estensione forzata e brusca provocando uno scatto associato ad un
violento dolore. Il disturbo, oltre che doloroso, è molto fastidioso, poiché limita notevolmente la
funzione della mano. Le dita più frequentemente interessate da questa patologia sono: il I, il III e il IV
dito.
La diagnosi: la malattia si rende evidente già dal racconto del Paziente, all'esame obbiettivo la palpazione
di un nodulo sottocutaneo, spesso dolente, nel palmo della mano a livello della base dell’articolazione
metacarpo-falangea ne conferma l'esistenza. La tenosinovite stenosante può avere un andamento
cronico, fino a creare un vero e proprio blocco funzionale del dito; nello stesso tempo sono però possibili
dei miglioramenti spontanei in relazione alle variazioni stagionali, o al ridotto utilizzo della mano.
Un’ulteriore conferma diagnostica può arrivare da un esame ecografico.
La terapia: in fase iniziale, la terapia è di tipo medico, basata sulla somministrazione di farmaci
antinfiammatori protratta per non più di 3 giorni, mentre, se il disturbo, come spesso accade, non si
risolve, è consigliabile passare direttamente all’intervento chirurgico. È frequentemente praticata una
terapia locale mediante infiltrazione di cortisone. Questo trattamento, utile nelle forme acute, non è
esente da un certo rischio connesso all’infezione e soprattutto a possibili danni al tendine (rottura
patologica), non assicura la risoluzione completa della malattia, non può essere ripetuta, e dà risultati
solo temporanei. Sempre in fase iniziale si possono ottenere a volte benefici con le onde d’urto.
Pag. 3
L’intervento: eseguito in anestesia locale con piccolissime dosi di anestetico , consiste nell’apertura
dell’involucro fibroso (puleggia) e nell’eventuale asportazione del nodulo. Richiede la esecuzione di una
incisione cutanea minima, nella regione del palmo della mano. È essenziale ricordare l’importanza di una
precoce e ben condotta rieducazione funzionale. Infatti, la sola possibile complicanza post-operatoria
consiste, sul tendine appena liberato, nella formazione di aderenze cicatriziali che si possono prevenire
mediante una semplice rieducazione individuale. La mano riprende rapidamente la sua funzione in una
settimana.
Morbo o malattia di De Quervain:
La malattia di De Quervain è il risultato di una infiammazione della guaina di scorrimento di due tendini
diretti al pollice (abduttore lungo ed estensore breve del pollice) nel loro punto di passaggio nel primo
canale dorsale del carpo. Colpisce prevalentemente soggetti che, per attività lavorativa o per hobby,
eseguono ripetuti movimenti di pinza con il pollice o trascorrono lungo tempo con il polso in posizione
flessa o in deviazione ulnare. Quale esempio basti citare le ricamatrici, molti musicisti, le dattilografe, gli
addetti ai videoterminali (negli U.S.A. spesso la malattia viene indicata come "malattia da mouse"), le
neomamme che tengono a lungo il neonato in braccio, i pazienti affetti da tendiniti di origine reumatica o
reumatoide.
I sintomi: il paziente lamenta dolori assai intensi, inizialmente episodici e, successivamente persistenti,
localizzati al polso e alla radice del pollice. I dolori sono accentuati dai movimenti del polso e del pollice,
al punto che è difficile eseguire movimenti semplici quali il girare una chiave o svitare un tappo. Nelle
forme avanzate, sul margine radiale del polso, è visibile un’area tumefatta, dura e compatta, ma
estremamente dolente alla pressione, la cui durezza è spesso simile a quella dell’osso. In questi casi
l’esame radiografico non ha alcuna utilità, dal momento che la malattia interessa tessuti non visibili ai
raggi X. L’ecografia, al contrario, evidenzia con precisione le alterazioni infiammatorie dei tendini e i loro
rapporti con le pareti della guaina. Quando è presente un vistoso ingrossamento o quando la
sintomatologia è così persistente o intensa da interferire con le normali attività della vita quotidiana, è
indicato l’intervento chirurgico, che ha lo scopo di aprire la guaina, in modo da favorire lo scorrimento
dei tendini.
La diagnosi: la zona che corrisponde al primo canale del carpo si presenta tumefatta ed estremamente
dolorosa alla pressione. I movimenti del pollice saranno difficoltosi sempre a causa del dolore che sarà
vivissimo se si inclina il polso sul lato ulnare (cioè dalla parte del mignolo). Più progredisce la malattia più
i tendini, a causa della ristrettezza del canale, si infiammano andando incontro a una progressiva usura
(tendinosi). La diagnosi differenziale deve essere posta con la “Rizoartrosi”, che spesso è già presente o
con altre patologie del pollice: in questi casi è utile eseguire anche una radiografia.
Pag. 4
La terapia: si sconsigliano i trattamenti infiltrativi locali, da applicare con estrema prudenza e mai
ripetitivi solo in pazienti restii al trattamento chirurgico. È sempre indicato invece l’intervento chirurgico
che, attraverso una piccola incisione, ripristina il corretto scorrimento dei tendini infiammati. Si tratta di
un intervento delicato e risolutivo, con risultato funzionale immediato. Spesso questa patologia è
associata alla “sindrome del tunnel carpale”.
L’intervento: avviene in anestesia loco-regionale; la procedura non è dolorosa, è ottimamente tollerata e
non presenta rischi. Il chirurgo esegue un’incisione cutanea di 2,5 cm sul marginale radiale del polso,
asporta la guaina infiammata e ristabilisce il normale scorrimento dei due tendini. Al termine
dell’intervento il paziente viene istruito subito ad usare liberamente il pollice, perché non viene applicato
un apparecchio gessato, ma un semplice bendaggio che consente i movimenti del pollice e del polso. Il
recupero funzionale è già ottimale dal 3° - 4° giorno dall’intervento (il paziente è in grado di scrivere, di
guidare l’automobile e di usare abitualmente il pollice).
La malattia di Dupuytren:
È una tipica malattia del palmo della mano, che per mancanza di cultura o di informazione medica appare
tutt’oggi molto trascurata. Per malattia o contrattura di Dupuytren si intende un processo di
ingrossamento cordoniforme dalla fascia palmare (aponeurosi) della mano. Si rende evidente con la
comparsa di noduli e cordoni duri e compatti sempre più grandi, sul palmo della mano, più
frequentemente lungo l’asse del IV e del V dito, che nel tempo provoca una retrazione in flessione di
queste e altre dita con progressiva difficoltà nell'estensione. Questo stato di retrazione delle dita verso il
palmo della mano è causa di grande inabilità della mano stessa. L’origine di questa malattia è tutt’oggi
sconosciuta: è noto, infatti, che non esiste alcun rapporto tra attività lavorativa e malattia di Dupuytren
mentre è nota una certa ereditarietà della malattia. Molti metodi di cura si sono rivelati inefficaci e
l’unica concreta risorsa è un intervento chirurgico.
Le cause: la malattia di Dupuytren colpisce con prevalenza gli uomini (il rapporto uomo / donna è di 10 a
1), in età solitamente superiore ai 50 anni, sebbene non siano rari i casi di esordio più precoce. Sono più
frequentemente colpiti l'anulare e il mignolo. Esistono sicuramente alcune condizioni predisponenti:
precedenti casi in famiglia, il diabete, l’alcolismo e altre malattie.
I sintomi: si manifesta con noduli duri e compatti sulla pelle del palmo lungo l’asse del IV, V e, a volte
anche III dito. Questi noduli formano progressivamente dei cordoni che si rendono ben evidenti sotto la
pelle e che provocano la flessione progressiva del dito interessato. Tipico dei noduli è l’aderenza con la
pelle fino a costituire dei veri e propri ombelichi. La pelle va incontro ad un processo di fibrosi e di
Pag. 5
indurimento a causa della minore vascolarizzazione, condizione che rende poi più difficile l’intervento
chirurgico, e pertanto non è quasi mai sufficiente la semplice asportazione della fibrosi ma sono richieste
anche delle “plastiche cutanee” per poter richiudere la ferita chirurgica.
La diagnosi: l’indicazione al trattamento chirurgico e l'entità del trattamento chirurgico si pone
esclusivamente con l'esame clinico.
L’intervento: si esegue in anestesia locoregionale o al plesso in sede ascellare . L’intervento consiste
nell’asportare quella parte di aponevrosi palmare malata e retratta, avendo il massimo rispetto per la
pelle e per le formazioni anatomiche presenti nel palmo della mano. È assolutamente necessario
eseguire questo intervento mediante mezzi ottici adeguati e con l’ausilio di un bracciale pneumatico che
blocchi temporaneamente la circolazione sanguigna. La durata dell’intervento è mediamente di 1 ora.
Alla fine viene applicato un drenaggio e un bendaggio compressivo del palmo della mano che viene
sostenuta da una doccia gessata dorsale. In casi molto avanzati ed inveterati, soprattutto a carico del V°
dito, può essere presa in considerazione anche una “amputazione estetica” del dito.
Eccezioni: in casi limite di pazienti afflitti da grave diabete, problemi cardiaci o da altre condizioni generali
di salute precaria, si possono eseguire piccoli interventi con una semplice anestesia locale di cordotomia
(sezione dei cordoni con particolari aghi), che dà al paziente un notevole miglioramento senza però
correggere in modo completo la malattia.
Oggi viene proposta anche una terapia alternativa per via iniettiva con “Xiapex” (eseguita comunque
esclusivamente in pochi centri autorizzati).
La rizoartrosi:
Con il termine rizoartrosi (dal greco “rizos”, radice) si indica la localizzazione della malattia artrosica
nell’articolazione basale del pollice (articolazione tra il trapezio e la base I metacarpale). Questa
condizione è molto frequente dopo i 45 - 50 anni, ma spesso sottostimata e banalizzata, perché essendo
appannaggio della III.a età considerata come una condizione legata all’invecchiamento. La rizoartrosi è
una condizione invalidante, perché spesso è bilaterale, rende l’uso del pollice doloroso, limitato; infatti il
pollice è il dito principe della funzione di pinza e di presa della mano perché si oppone da solo alle altre
quattro dita. I pazienti affetti da rizoartrosi si vedono limitati nei gesti quotidiani, quali lo scrivere,
sollevare un piatto o un libro, girare una chiave, stirare, guidare, cucire: nella donna questa malattia può
rendersi evidente con la menopausa. Dato il crescente invecchiamento della popolazione italiana la
rizoartrosi si può considerare una vera e propria malattia sociale.
Le cause: le cause di questa malattia non sono da attribuire soltanto alla “generica” malattia artrosica,
ma vanno ricercate a monte in una congenita o secondaria lassità della capsula articolare trapezio - I
metacarpo. Questa lassità o elasticità capsulare è responsabile, nell’azione di pinza chiave, di uno
scivolamento della base del metacarpo e di una continua ed evolutiva azione di usura delle superfici
articolari tra trapezio e base del metacarpo.
Pag. 6
I sintomi: i sintomi più frequenti della rizoartrosi sono, inizialmente, un dolore vago e modesto alla base
del pollice, una debolezza dei movimenti del pollice e difficoltà ad eseguire le abituali azioni quotidiane
(sollevare un piatto, girare una chiave, guidare, scrivere, cucire, stirare…). Caratteristica importante del
dolore è quella di comparire anche durante le ore del riposo notturno, ossia con il pollice a riposo, cosa
che rende più reattivo il paziente. Con il tempo, alla base del pollice compare una tumefazione che
gradatamente si rende più evidente, dovuta al progressivo scivolamento laterale della base del I°
metacarpo che viene a perdere il suo rapporto con il trapezio fino alla sua completa lussazione.
Il tutore che salva il pollice: una diagnosi precoce e l’impiego di un tutore di stabilizzazione del pollice
consentono di alleviare i sintomi e, soprattutto, di arrestare l’evoluzione della malattia nel pieno rispetto
della funzione del pollice. Questo tutore è di materiale plastico, termo-modellabile che permette di
ristabilire l’equilibrio originale del pollice, di eliminare il dolore e di recuperare un’ottima funzione di
pinza e di presa. Si tratta di un tutore “ergonomico”, cioè che favorisce e migliora la funzione del pollice,
ridando quindi fiducia al paziente che può nuovamente tornare alle sue occupazioni quotidiane.
L’intervento: la moderna chirurgia della mano può sanare con un intervento rapido e brillante questa
malattia. Gli interventi chirurgici più utilizzati al giorno d’oggi sono principalmente di tre tipi che vengono
decisi in base ad alcuni varianti: età e sesso del paziente, grado di artrosi, attività lavorative e/o sportive,
ecc.
Artrodesi: consiste nella fusione del trapezio con la base del I° metacarpale in posizione funzionale, e
richiede l’utilizzo di mezzi di osteosintesi (cambre, fili metallici od altro), e dopo l’intervento
l’applicazione di un apparecchio in fibra di vetro oppure un tutore fisso per almeno 45 giorni. La perdita
di mobilità del pollice è minima, e viene restituita al paziente una mano forte e robusta.
Tenosospensione: consiste nell’asportare il trapezio malato e nel sostituirlo mediante un tendine dello
stesso paziente, che agisce come un cardine di sospensione del I° metacarpo. I tempi di recupero
normalmente sono più ridotti, ma la mano è meno forte e robusta.
Artroprotesi: la sostituzione dell’articolazione con una protesi (in commercio ne esistono vari modelli)
viene oggi eseguita sempre più raramente a causa della alta percentuale di complicanze (mobilizzazioni
o allentamenti della protesi, instabilità dolorose, rotture del materiale, ecc.) e della difficoltà chirurgica
di riprendere successivamente queste situazioni.
L’epicondilite:
L'epicondilite conosciuta anche come "gomito del tennista", è una condizione dolorosa del gomito causata
da un suo uso eccessivo. Tipicamente sport come il tennis o altri dove è previsto l'uso della racchetta,
possono causare questo problema. Anche se molti altri sport, ma soprattutto lavori o attività dove il gomito
è particolarmente sollecitato possono essere fattori predisponenti all'epicondilite. L'epicondilite è una
Pag. 7
infiammazione dei tendini che collegano i muscoli dell'avambraccio sulla parte esterna del gomito. I muscoli
dell'avambraccio e i tendini si danneggiano a causa di un uso eccessivo (ripetere più e più volte gli stessi
movimenti). Questo porta a dolore e gonfiore sulla parte esterna del gomito. Ci sono molte opzioni di
trattamento per l'epicondilite. Nella maggior parte dei casi il trattamento comporta un approccio di
squadra. Il vostro medico curante, il fisioterapista e in alcuni casi, il chirurgo ortopedico lavoreranno
insieme per fornirvi la cura più efficace.
L'epicondilite interessa i muscoli e i tendini del vostro avambraccio che quando funzionano contraendosi,
estendono il polso e le dita. Questi tendini si inseriscono all'epicondilo. Il tendine che più comunemente è
coinvolto nel gomito del tennista è chiamato Estensore Radiale Breve del Carpo (ERBC). I sintomi del
gomito del tennista si sviluppano gradualmente. Nella maggior parte dei casi, il dolore inizia come lieve e
lentamente peggiora nel corso di settimane e mesi. Di solito non esiste un trauma o un evento specifico
associato con l'inizio dei sintomi.
Segni e sintomi del gomito del tennista sono:
• Dolore o bruciore sulla parte esterna del gomito.
• Forza di presa debole.
• Difficoltà ad estendere il polso.
I sintomi spesso peggiorano con l'attività dell'avambraccio, come quella di tenere una racchetta, girare una
chiave, o agitare le mani. Il braccio dominante è interessato più frequentemente, tuttavia entrambi i gomiti
possono essere colpiti.
In genere la diagnosi di epicondilite viene fatta sulla base della visita medica. Talvolta però il vostro medico
può richiedere ulteriori test per escludere altre cause del problema.
I raggi X
Questi possono essere richiesti per escludere l'artrosi del gomito.
Ecografia tendinea
Permette di evidenziare lo stato di infiammazione tendinea.
Risonanza Magnetica
Se il medico ritiene che i sintomi siano collegati ad un problema di cervicale, una risonanza magnetica può
essere utile. Questo esame aiuterà il vostro medico se si soffre di una possibile ernia del disco cervicale o di
artrosi del collo. Entrambe queste condizioni spesso producono dolore al braccio.
Pag. 8
Elettromiografia (EMG)
Il medico può richiedere un EMG per escludere la compressione di un nervo. Molti nervi corrono intorno al
gomito, ed i sintomi di compressione di alcuni di questi nervi talvolta sono simili a quelli dell'epicondilite.
Trattamento non chirurgico
Circa l'80% - 95% dei pazienti guariscono senza avere bisogno della chirurgia.
Riposo: Il primo passo verso la guarigione è quello di dare al braccio il giusto riposo. Questo
significa che si dovrà smettere di fare sport o attività di lavoro pesanti per diverse settimane. In passato si
usava immobilizzare l’arto in un apparecchio gessato con il polso in posizione di estensione.
Farmaci anti-infiammatori non steroidei: Farmaci come il Nimesulide, Ibuprofene, Ketoprofene o analoghi
(sempre dietro prescrizione del proprio Medico curante e dopo aver letto attentamente il foglietto
illustrativo) aiuteranno a ridurre il dolore e il gonfiore. Si possono somministrare anche farmaci a base di
cortisone per via infiltrativa intorno ai tendini infiammati.
Equipaggiamento sportivo: Se si pratica uno sport dove è previsto l'uso di una racchetta, il medico può
consigliarvi di usare attrezzi adeguati.
La terapia fisica: Specifici esercizi sono utili per rinforzare i muscoli dell'avambraccio. Il vostro fisioterapista
può anche eseguire Tecarterapia, ultrasuoni, massaggi con ghiaccio, elettrostimoli, ecc. per migliorare la
guarigione del muscolo. Sempre maggiore spazio nel trattamento conservativo dell’epicondilite si sta
conquistando il cosiddetto Taping Neuro-Muscolare (ved. immagine).
Tutori: Utilizzare specifiche gomitiere con un cuscinetto centrato sul muscolo estensore (ERBC) del vostro
avambraccio può aiutare ad alleviare i sintomi. Questo dispositivo può ridurre i sintomi mettendo a riposo i
muscoli e i tendini.
La terapia ad onde d'urto extracorporea: La terapia ad onde d'urto consiste nel "bombardare" il gomito con
onde sonore tramite una speciale apparecchiatura. Queste onde sonore creano "microtraumi" che
favoriscono i processi di guarigione naturale del corpo.
Trattamento chirurgico
Se i sintomi non migliorano dopo 6 - 12 mesi di trattamenti non chirurgici, il vostro ortopedico può
consigliarvi un intervento chirurgico.
Pag. 9
La maggior parte delle procedure chirurgiche per il gomito del tennista comportano la rimozione della
porzione malata del muscolo e quindi la reinserzione del muscolo sano all'osso.
L'approccio chirurgico giusto per voi dipende da una serie di fattori. Questi includono la gravità dei sintomi,
la vostra salute generale, e le vostre esigenze personali. Parlate con il vostro medico delle varie opzioni
terapeutiche, chiedete i risultati che il vostro medico ha avuto con la terapia chirurgica, e gli eventuali rischi
associati ad ogni procedura.
L'intervento chirurgico aperto: L'approccio più comune per trattare un'epicondilite è la chirurgia aperta.
Questa comporta una piccola incisione sopra il gomito.
La chirurgia aperta è di solito in regime di Day Hospital e raramente richiede un pernottamento in
ospedale.
Dopo l’intervento l’arto superiore operato viene messo “a riposo” assoluto in una stecca di fiberglass
oppure un tutore per circa 4 settimane.
Nelle forme iniziali qualche volta si utilizza anche una tecnica mini-invasiva a base di radiofrequenze
(Topaz).
Rischi chirurgici: Come per qualsiasi intervento chirurgico, anche per l'epicondilite esistono rischi collegati
con la chirurgia. I rischi da considerare sono:
•
•
•
•
•
•
Infezione.
Danni ai nervi e ai vasi sanguigni.
Possibile riabilitazione prolungata.
Perdita di forza.
Rigidità.
Mancato beneficio oppure la recidiva con necessità di un reintervento.
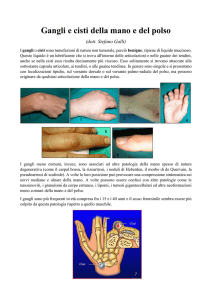
Cisti o Gangli sinoviali:
Le cisti sinoviali, dette anche gangli, sono tumefazioni di natura non tumorale ripiene di liquido sinoviale a
partenza dalle articolazioni o dai tendini. La cisti rappresenta il risultato del persistente accumulo di liquido
in eccesso nell'articolazione o nella guaina del tendine interessato conseguente a fenomeni di tipo
infiammatorio o di sovraccarico (microtraumatismi ripetuti conseguenti a certe attività lavorative o
sportive). Cause più rare sono i macrotraumi (distorsioni, fratture ecc.) o una lassità costituzionale del
tessuto connettivo. L’aumento di pressione che ne deriva “sfianca” la parete più debole della capsula
articolare o della membrana sinoviale che si “gonfia” verso l’esterno, formando così la cisti.
Le cisti possono causare dolore specialmente dopo uno sforzo, le dimensioni possono variare nel tempo e
talvolta possono transitoriamente scomparire. Nella maggior parte dei casi la cisti si sviluppa sul dorso del
polso, meno frequentemente sul palmo nel punto in cui si sente il battito cardiaco. Le cisti però possono
localizzarsi anche in altre sedi come le dita o il palmo della mano. Per la diagnosi è sufficiente la visita dello
specialista. Può essere utile un esame ecografico che confermi la natura della tumefazione, nei casi di cisti
voluminose o polilobulate una Risonanza Magnetica Nucleare può dare utili informazioni sull'estensione
della formazione per la rimozione chirurgica.
Pag. 10
Se la formazione cistica non causa problemi può non essere trattata e talvolta può scomparire
spontaneamente. Se causa fastidio può essere aspirata ed infiltrata con il cortisone. Quando invece le cisti
causano dolore, problemi funzionali, estetici o comprimono un nervo vanno rimosse chirurgicamente. Il
trattamento chirurgico consiste nella rimozione della cisti sinoviale dal peduncolo di origine. La maggior
parte delle cisti sinoviali può essere rimossa in anestesia locale oppure locoregionale di tutto il braccio
(plesso brachiale) in Day Surgery. Dopo la rimozione si può sviluppare una certa rigidità nei movimenti a
seguito dell'interessamento della capsula articolare dell’immobilizzazione più o meno prolungata della
mano. Il processo non è prevedibile, ma una volta diagnosticato, si può intervenire mediante fisioterapia.
La recidiva dopo l’asportazione di una cisti sinoviale è una evenienza possibile nel 10-15 % dei casi. Per
limitare al massimo la percentuale di recidiva si raccomanda di affidarsi comunque ad un chirurgo con
esperienza in chirurgia della mano o microchirurgia.
Pag. 11