Odontostomatologia
Introduzione:
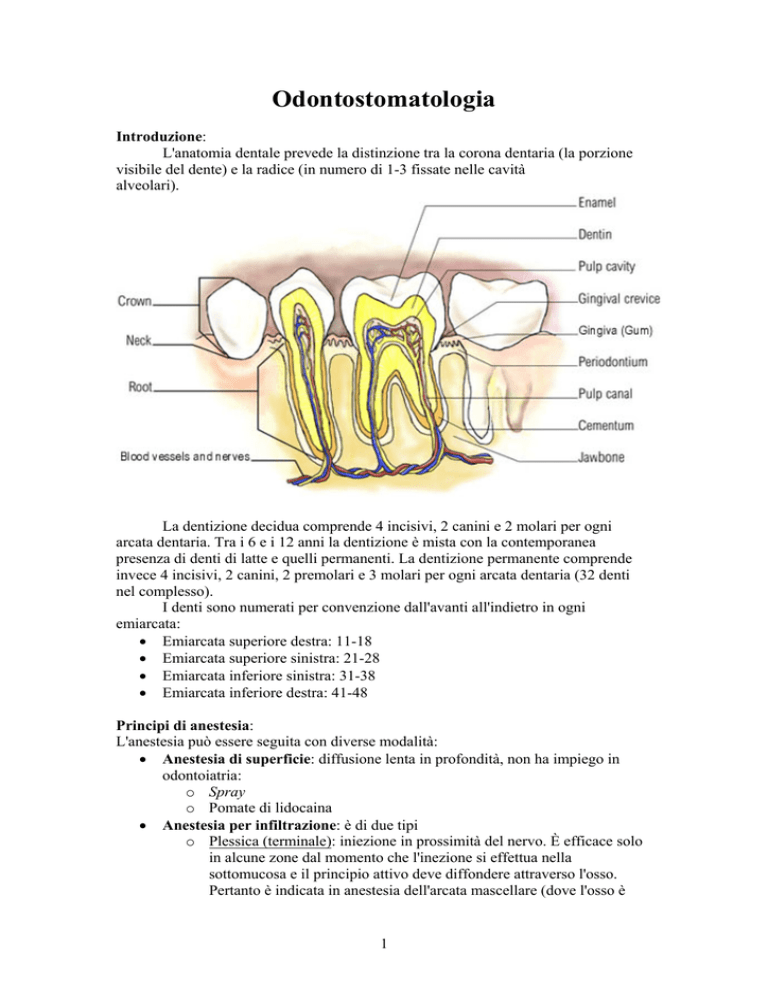
L'anatomia dentale prevede la distinzione tra la corona dentaria (la porzione
visibile del dente) e la radice (in numero di 1-3 fissate nelle cavità
alveolari).
La dentizione decidua comprende 4 incisivi, 2 canini e 2 molari per ogni
arcata dentaria. Tra i 6 e i 12 anni la dentizione è mista con la contemporanea
presenza di denti di latte e quelli permanenti. La dentizione permanente comprende
invece 4 incisivi, 2 canini, 2 premolari e 3 molari per ogni arcata dentaria (32 denti
nel complesso).
I denti sono numerati per convenzione dall'avanti all'indietro in ogni
emiarcata:
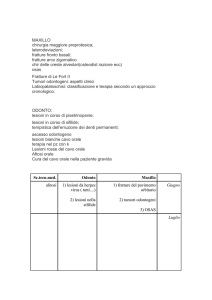
• Emiarcata superiore destra: 11-18
• Emiarcata superiore sinistra: 21-28
• Emiarcata inferiore sinistra: 31-38
• Emiarcata inferiore destra: 41-48
Principi di anestesia:
L'anestesia può essere seguita con diverse modalità:
• Anestesia di superficie: diffusione lenta in profondità, non ha impiego in
odontoiatria:
o Spray
o Pomate di lidocaina
• Anestesia per infiltrazione: è di due tipi
o Plessica (terminale): iniezione in prossimità del nervo. È efficace solo
in alcune zone dal momento che l'inezione si effettua nella
sottomucosa e il principio attivo deve diffondere attraverso l'osso.
Pertanto è indicata in anestesia dell'arcata mascellare (dove l'osso è
1
meno compatto) e nei soli denti frontali dell'arcata mandibolare. Dal
canino indietro la penetrazione dell'anestetico è scarsa.
o Di conduzione (tronculare): agisce su tutto il tronco nervoso a valle.
Può essere effettuata secondo le seguenti modalità:
Arcata mascellare: le emergenze dei tronchi nervosi per la
puntura sono:
• Foro infraorbitale: nervo alveolare superiore, anteriore e
medio. Anestetizza gli incisivi, i canini e parte dei
premolari.
• Forame incisivo: nervo nasopalatino – anestetizza la
parte anteriore del palato.
• A livello del 2° molare superiore: nervo palatino
maggiore. Anestetizza il palato posteriore.
Arcata mandibolare:
• Foro mentoniero: nervi mentoniero e incisivo,
anestetizza il labbro inferiore, gli incisivi, i canini e i
premolari.
• Spina di Spix (lingula della mandibola): nervo alveolare
inferiore, anestetizza tutti i denti dell'emiarcata, il
labbro inferiore e la lingua.
• Gow-Gates: nervo mandibolare a livello della sua
emergenza dal cranio. Anestetizza tutta l'emiarcata e la
gengiva linguale.
Malattie del Dente
Le patologie dentarie principali sono la carie dentale, le pulpopatie, le
parodontopatie e la disodontiasi del 3° molare (dente del giudizio).
Le malattie del dente hanno tutte eziologia infettiva da batteri della placca
dentale. Il biofilm (la placca) può essere
• Sopragengivale: attaccato alla corona, composto da circa 10 strati cellulari e
ospita batteri gram+, aerobi (80%) o aerobi/anaerobi facoltativi.
• Sottogengivale: 100 o più strati cellulari, popolazione anaerobia (40-80%
anaerobi obbligati), perlopiù (70%) gram-.
Le popolazioni diverse della placca riflettono eziologie diverse nelle patologie
superficiali e quelle profonde del dente.
Carie Dentale
Definizione:
Distruzione progressiva della componente inorganica del tesuto mineralizzato
del dente dovuta ad un aumento critico dell'acidità locale. Avendo inizio superficiale
la distruzione interessa dapprima lo smalto.
Eziologia e patogenesi:
Per il determinarsi della carie sono necessari tre fattori concomitanti:
• Alimentazione con saccarosio
• Contaminazione batterica
2
• Fattori dell'ospite
I batteri coinvolti nella patogenesi sono:
• Streptococcus mutans: è il batterio determinante della carie, possiede delle
adesine specifiche per lo smalto e riesce a sopravvivere in ambiente acido
mantenendolo.
• Lattobacilli: contribuiscono alla riduzione locale del pH.
• Actinomiceti: aderiscono bene alla dentina, sono di frequente riscontro nella
carie radicolare.
I fattori dell'ospite possono essere sintetizzati in
• Immunità
• Anatomia
• Flusso salivare
• Igiene orale
Alimentazione: il saccarosio è fondamentale per il metabolismo dello S. mutans
(metabolizzato in lattato). I fattori negativi legati all'alimentazione sono:
o Elevato consumo do zucchero
o Elevata frequenza di assunzione
o Viscosità dell'alimento
o Clearance orale individuale
Patogenesi:
La riduzione del pH al di sotto di 5,2 solubilizza la struttura portante dello
smalto – l'idrossiapatite interferendo nell'equilibrio di mineralizzazione e
demineralizzazione.
Clinica:
• Macchia bianca: smalto non penetrato, asintomatico
• Cavità non penetrrante nella polpa: dolore a stimoli termici e alla
masticazione.
• Cavità penetrante nella polpa: pulpite con dolore continuo
Prevenzione:
• Interventi sull'ospite/dente:
o Miglioramento dell'igiene orale
o Sigillatura dei solchi dentari nei bambini
o Applicazione locale di fluoro (riduce la solubilità dello smalto e ha
proprietà antibatteriche)
• Alimentazione:
o Riduzione della frequenza di assunzione di zuccheri
o Sostituzione di zucchero con mannitolo, xilitolo
o Fluoroprofilassi topica nei bambini
• Interventi sui batteri:
o Dentifrici con fluoro e sostanze antibatteriche
Pulpopatie
Le pulpopatie sono complicazioni della carie penetrata nella polpa (organo
complesso poco conosciuto che occupa lo spazio interno del dente circondato dalla
dentina). La superficie interna della cavità è tappezzata da odontoblasti i cui
3
prolungamenti si addentrano nella dentina arrivando fino allo smalto. Gli odontoblasti
nutrono lo smalto, hanno una funzione sensoriale e una di difesa in quanto capaci di
ricreare la dentina e rallentare la penetrazione della carie in profondità.
La pulpite (flogosi infettiva della polpa) si ha in diverse situazioni:
• Carie dentale: è la causa pricipale
• Trauma con esposizione della polpa
• Esposizione iatrogena della polpa
Patogenesi:
L'invasione della polpa da parte dei germi provoca una reazione di difesa
proporzionale alla quantità dei germi penetrati. In penetrazioni minime (o esposizioni
poco estese) si ha una tipica reazione flogistica a cui segue una rigenerazione di
dentina e guarigione entro 30 giorni.
In penetrazioni massive (o esposizioni estese) si ha la necrosi della polpa
accompagnata da un esagerato afflusso ematico che comporta un aumento della
pressione nella cavità dentaria che comprime i vasi riducendo così l'afflusso. In questo
modo le difese naturali vengono sopraffatte rendendo ragione della necrosi.
In caso di carie nelle prime fasi la penetrazione dei germi (e la diffusione delle
loro tossine) è lenta e cronica percui compare la pulpite cronica. In fasi successive
quando l'erosione della dentina diventa ampia si assiste ad una penetrazione massiva
dei germi con la conseguente pulpite acuta (unico caso di flogosi cronica che precede
la flogosi acuta).
Clinica:
La pulpite cronica può decorrere asintomatica o presentarsi con ipersensibilità
termica o dolore alla masticazione. La pulpite acuta in genere si presenta con un
quadro eclatante di dolore intenso e continuo esacerbato a stimoli pressori e termici.
La necrosi pulpare in sé è asintomatica ma può rendersi clinicamente evidente
con le sue complicanze. La necrosi della polpa esita nella formazione di un granuloma
(parodontite apicale cronica).
Granuloma
Il granuloma (o parodontite apicale cronica) è una reazione fisiologica di
difesa volta a limitare la diffusione dei germi dal canale apicale del dente nei tessuti
circostanti. Consiste in una reazione immunoallergica (di tutti i tipi di Gell Coombs)
che confina l'infezione.
Il tentativo di limitazione può fallire e provocare un ascesso – parodontite
apicale acuta.
La parodontite cronica è asintomatica nella maggioranza dei casi ma talvolta si
presenta con dolore alla pressione. Le complicanze del granuloma (essenzialmente
l'ascesso, cisti odontogena e batteriemia) possono essere dovute a
• Disfunzioni immunitarie
• Presenza di particolari specie batteriche:
o Sintomatici:
Prevoltella intermedia
Peptostreptococchi
o Asintomatici:
Streptococchi
4
Enterobatteri
Malattie Parodontali
Le malattie parodontali consistono in un
gruppo di malattie infiammatorie che colpiscono
il parodonto superficiale (gengive) o profondo
(parodontite p.d.). il parodonto è in sostanza
l'apparato di sostegno del dente nella sua cavità
alveolare.
Mentre il parodonto superficiale
comprende solo la gengiva, il parodonto profondo
è composto da più strutture complesse che
possono essere la sede della parodontite:
• Il legamento parodontale: è composto da
fibroblasti, cementoblasti e osteoblasti. Le
fibre collageno del legamento ancorano il
cemento all'osso alveolare. Le fibre
collageno sono disposte in varie direzioni
ma sul piano clinico le più importanti sono
le fibre transsettali che separano i denti tra
loro e mantengono l'integrità della
gengiva.
• Il cemento
• L'osso alveolare
Gengivite
L'infiammazione della gengiva si presenta con
• Ispessimento, alterazioni di colore e di forma gengivale
• Sanguinamento, apprezzato sopratutto nello spazzolamento dei denti
• Dolore diffuso
Nella gengivite la flogosi non supera le fibre transsettali del legamento percui il solco
gengivale rimane di profondità inalterata (circa 3mm) mentre nella parodontite
profonda il solco viene approfondito.
Eziologia:
• Gengivite da placca: è il tipo più comune che deriva dall'accumulo di placca
batterica sulle gengive. Tipicamente compare non spazzolando i denti per una
settimana anche in soggetti peraltro sani.
• Gengivite ormonale: appannaggio quasi esclusivo delle donne gravide ma
può comparire anche in pubertà o con l'uso di contraccetivi orali.
• Gengivite secondaria a malattie sistemiche: tipicamente da leucemia.
• Gengivite ulcero-necrotica: associata a spirochete (frequente in Africa), è
particolarmente dolorosa.
• Gengivite ipertrofica: da farmaci (frequentemente da ciclosporina, doseindipendente), consiste in un'ipertrofia delle gengive.
5
Parodontite
È una flogosi del parodonto profondo. Colpisce più frequentemente le donne e
presenta una forte componente ereditaria. La sintomatologia è analoga alla gengivite.
A differenza della gengivite nella parodontite profonda si viene a creare una
tasca parodontale (>3mm) a partire dal solco gengivale per la progressione del
processo nel parodonto profondo. La parodontite può comportare la perdita del dente
interessato.
Eziologia e patogenesi:
Il fattore chiave della parodontite è l'accumulo di placca. Infatti il 10% delle
gengiviti progredisce verso l'interessamento del parodonto profondo. Questo fatto è
legato strettamente alle specie batteriche presenti nella placca e alla recettività
individuale (fattori dell'ospite). La gengivite per contro è determinata da una placca
aspecifica.
Il maggior rischio di progressione in profondità è dato dalla presenza nella
placca di specie microbiche capaci di penetrare nel parodonto profondo. La
distruzione dell'apparato di sostegno e l'eventuale estensione della flogosi all'osso
alveolare determinano prima la vacillazione e poi la perdita del dente.
Classificazione:
Le parodontiti sono classificati dall'OMS in:
• Parodontite a insorgenza precoce: da Actinomyces comitans, distinta a sua
volta in
o Prepuberale: 5-12 anni
o Giovanile: dell'adolescenza
• Parodontite dell'adulto: associata a Paphyromonas gengivalis, insorge dopo i
18 anni ed è la forma più frequente.
• Parodontite rapidamente progressiva: insorge nell'adulto (i casi pediatrici
sono rari), la specie microbica è ignota.
Disodontiasi del 3° Molare
Anche la disodontiasi è una patologia infettiva dell'apparato di sostegno del
dente. In caso del 3° molare l'infezione è facilitata dall'anatomia del dente. La flogosi
del parodonto del 3° molare ha normalmente come causa l'anatomia della mascella
che non permette il posizionamento normale del dente (mancanza di spazio) e
pertanto è più frequente nell'arcata superiore.
Clinica:
L'infiammazione nel punto di perforazione della gengiva dal dente emergente
è sostenuta dai batteri della placca e comporta:
• Dolore cronico: può essere causato anche dall'emergenza del dente
• Pericoronarite, ascessi, complicanze sistemiche
• Carie dentale del 2° molare (parete posteriore)
• Danni parodontali del 2° molare
• Riassorbimento delle radici del 2° molare
• Cisti follicolari
6
Indicazioni alla rimozione del 3° molare:
• In presenza di complicanze: ascesso, carie, danni al 2° molare, cisti.
• In assenza di complicanze quando:
o Problemi odontoiatrici che richiedono retrazione del 2° molare
o Impossibilità di eruzione del 3° molare (troppo grande, orizzontale
eccetera)
Nel porre l'indicazione all'estrazione va valutato il rapporto rischio/beneficio
prendendo in cosiderazione che nel giovane l'estrazione è più facile tecnicamente e la
possibilità di prevenzione di complicanze a carico del 2° molare.
Ascesso Odontogeno
Anatomicamente l'ascesso può essere
• Pulpare
• Parodontale
• Pericoronale
L'ascesso è un processo infiammatorio acuto che si presenta di solito con il gonfiore
di una guancia. La terapia è antibiotica, i farmaci di prima scelta sono:
• Penicilline: Amoxicillina, Zimox, Augmentin
• Macrolidi: Zitromax, Rovamicina, Miocamen
Patologia dell'Articolazione TemporoMandibolare
Sindrome Algico-Funzionale
Le patologie articolari sono abbastanza rare. La più frequente è sicuramente la
sindrome algico-funzionale che deriva da una disarmoniosa funzione delle due
articolazioni temporomandibolari, più strettamente legata a traumi e malocclusioni
anche se nella maggioranza dei casi è idiopatica.
La sindrome algico-funzionale dell'articolazione si presenta nelle sue fasi
iniziali con uno schiocco in apertura della bocca e progredisce in una limitazione dei
movimentio fino al blocco dell'articolazione (locking).
Questa patologia è dovuta ad anomalie del disco interarticolare che, non
mantenuto fisso dai legamenti, tende a spostarsi in avanti per ritornare in situ
schioccando. Quando il disco non può più essere forzato a ritornare nella sua
posizione giusta compare il blocco dell'articolazione con l'impossibilità di aprire la
bocca.
Frequentemente gli episodi di limitazione dei movimenti si accompagnano a
dolore e cefalea, nonché a dolori cervicali irradiati. La storia naturale è progressiva
con una crescente limitazione dei movimenti.
La terapia può essere:
• Trattare la causa di base: malocclusione per esempio
• Uso di "bite" (come i pugili) che mette a riposo l'articolazione allontanando i
denti. Rimosso il bite la patologia ritorna.
7
Miscellanea
Traumatologia
La traumatologia stomatologica comprende fratture dentali, della mandibola
eccetera. Sono state proposte diverse classificazioni del trauma dentale di cui la più
seguita è quella di Ellis che si basa sui componenti del dente interessati:
• Classe I: solo lo smalto
• Classe II: interessa lo smalto e la dentina
• Classe III: smalto, dentina e polpa
• Classe IV: trauma senza frattura
• Classe VI: frattura radicolare
• Classe VII: sublussazione
• Classe VIII: frattura della corona.
Classificazioni simili esistono anche per traumi della mandibola e del mascellare.
Cisti
Le cisti sono cavità rivestite da epitelio ripiene di materiale liquido e possono
essere:
• Cisti odontogene: infiammatorie e non
• Cisti non odontogene: rare, non derivano dalle strutture dentarie
• Pseudocisti: cavità non rivestite da epitelio.
Cisti odontogene:
Possono derivare da:
• Cisti odontogene infiammatorie: la più frequente è la cisti post-granuloma
(cisti radicolare)
• Cisti odontogene non infiammatorie: dentigene – cisti follicolari, più spesso
con il dente incluso che è frequentemente il 3° molare o un canino.
• Cheratocisti: sono di solito pluricamerate e tendono a recidivare
Cisti non odontogene:
Possono originare da
• Condotto naso-palatino
• Condotto naso-lacrimale
Pseudocisti:
Spesso sono formazioni cistiche solitarie
Tumori Odontogeni
Ameloblastoma:
Come tutti i tumori del dente è rarissimo. L'ameloblastoma è un tumore
maligno molto aggressivo localmente che non dà però metastasi a distanza. Origina
dallo smalto.
8
Odontomi:
Gli odontomi sono tumori benigni e sono distinti in
• Semplici: composti da un solo tessuto, sono radiopachi e autolimitanti.
Possono originare da
o Smalto (ameloma)
o Dentinoma
o Cementoma
• Complessi: composti da tessuti dentari poco formati dando origine a strutture
predentarie.
• Composti: composti da tutti i tessuti dentari organizzati generando dei
"minidenti" formati.
Lesioni del Cavo Orale
L'unica patologia pericolosa del cavo orale è il cancro che nel caso del cavo
orale è quasi sempre preceduto da lesioni preneoplastiche che possono rendersi utili
per la diagnosi precoce.
Le lesioni elementari del cavo orale sono distinte in 4 tipi:
• Lesioni vescicolo-bollose
• Lesioni erosivo-ulcerose: le erosioni sono distinte dalle ulcere perche le
prime non olterpassano l'epitelio.
• Lesioni bianche: espressione di un ispessimento dell'epitelio
• Lesioni rosse: espressione di un assottigliamento dell'epitelio
Lesioni Vescicolo-Bollose
Le lesioni vescicolo-bollose non sono precancerose, sono lesioni a contenuto
sieroso di dimensioni variabili:
• Vescicola: <2-3mm, Herpes Simplex (sopratutto HSV-1), Zoster
• Bolla: lesioni più grandi, pemfigo, pemfigoide, Lichen bolloso
Herpes Simplex:
L'infezione da HSV-1 nel 99% è asintomatica al primo contatto mentre
nell'1% dei casi causa una gengivostomatite erpetica primaria (in bambini e in
soggetti immunocompromessi).
L'infezione latente può
riattivarsi in alcuni momenti
della vita provocando quadri
diversi anatomicamente ma
caratterizzati dalla stessa
evoluzione delle lesioni:
• Herpes labiale
• Herpes intraorale
ricorrente: coinvolge le
gengive, il palato.
La diagnosi di Herpes è
prettamente clinica, in casi
dubbi si può ricorrere ad un test
9
diagnostico citologico.
La terapia dell'Herpes è topica con acyclovir (Zovirax) nelle fasi precoci.
Herpes Zoster:
L'infezione da VZV dà come manifestazione primaria la varicella. Le lesioni
orali sono delle riattivazioni dell'infezione latente. Rispetto alle lesioni da HSV lo
Zoster presenta lesioni più estese, di durata e di aggressività maggiore interessando di
solito un intero ramo trigeminale.
La terapia si basa sullo Zovirax e.v. per 7-10 giorni nelle fasi precoci.
Entrambe le malattie erpetiche sono comunque autolimitantisi.
Pemfigo e pemfigoide:
Le lesioni del pemfigo sono caratteristicamente delle lesioni bollose – sono
bolle intraepiteliali con frequente interessamento cutaneo. Le lesioni sono dovute ad
auto-anticorpi che colpiscono zone diverse dell'epitelio. Le bolle tendono a rompersi.
Nel pemfigo vulgaris l'interessamento cutaneo è la regola.
Il pemfigoide ha la stessa presentazione clinica con frequente coinvolgimento
gengivale ma l'interessamento cutaneo è raro. Ci sono casi di lesioni congiuntivali nel
pemfigoide che guarendo per cicatrizzazione lasciano esiti oftalmologici da
retrazione.
La diagnosi è facilitata dal segno di Nikolsky – sfregando la cute o la mucosa
apparentemente sana entro pochi secondi compaiono le caratteristiche bolle. Il segno
di Nikolsky positivo pone la diagnosi di patologia bollosa ma non discrimina tra
pemfigo e pemfigoide. La diagnosi differenziale tra le due è posta solo alla biopsia
che evidenzia depositi di autoAc diffusi in tutto l'epitelio nel pemfigo mentre nel
pemfigoide gli autoAc si localizzano solo nello strato basale.
La terapia della patologia bollosa, vista la sua origine autoimmmune, è basata
su corticosteroidi.
Schema riassuntivo:
Lesioni Erosivo-Ulcerative
Le erosioni possono rappresentare la conseguenza evolutiva delle bolle o delle
vescicole oppure possono essere erosioni primarie in caso di:
10
•
•
•
•
•
Trauma
Aftosi: molto frequente
Eritema multiforme
Lichen erosivo: il lichen si può presentare con tutti e quattro tipi di lesioni
elementari.
Sifilide
Aftosi:
Le erosioni aftose sono la maggioranza dei casi. Le afte sono ulcere minori di
origine autoimmune che possono comparire con modalità diverse:
• Aftosi orale minore
• Ulcere orali maggiori: lesioni maggiori di 1cm che possono lasciare esiti
cicatriziali. Vanno sotto il nome di malattia di Sutton.
• Ulcere erpetiformi: multiple, spesso disposte a grappolo ricordando le lesioni
erpetiche.
• Sindrome di Behcet: questa sindrome autoimmune consiste in
o Ulcere orali
o Ulcere genitali ricorrenti
o Lesioni papulo-pustolose cutanee
o Lesioni oculari
o Artralgie e artriti
La diagnosi è clinica. La terapia è sintomatica con FANS, cortisone locale. In forme
gravi la terapia può includere corticosteroidi e immunosoppressori sistemici.
Eritema Multiforme:
Lesioni ulcerose muco-cutanee acute e sintomatiche. L'eritema multiforme è
una patologia immunoallergica ed è relativamente frequente. Può manifestarsi in modi
differenti:
• EM orale: interessa solo il distretto della cavità orale
• EM minor: interessamento orale e cutaneo a zone (lesioni a bersaglio)
• EM major: lesioni cutanee confluenti, detto anche la sd. di Steven-Johnson
• Necrolisi epidermica tossica: è una forma gravissima detta anche sd. di Lyle
Le lesioni dell'eritema multiforme sono lesioni molto dolorose, spesso Nikolsky
positive e anche visivamente possono assomigliare alle lesioni del pemfigo.
La diagnosi è clinica. L'anamnesi può rivelare un'associazione con farmaci,
infezioni virali (anche herpes labiale). La conferma della diagnosi può essere bioptica.
La terapia è corticosteroidea.
Sifilide:
La malattia passa attraverso 3 stadi dall'ulcera dura indolente del sifiloma
primario fino alle gomme sifilitiche terziarie che possono presentarsi (anche se
raramente) a livello orale.
Schema riassuntivo:
11
Lesioni Bianche e Rosse
Le lesioni bianche e quelle rosse riflettono un alterato turnover dell'epitelio del
cavo orale cioé una riduzione o un aumento dello spessore epiteliale. In questa
categoria di lesioni sono comprese le lesioni precancerose anche se sono la minoranza
rispetto al totale. Tra le lesioni bianche o rosse non preneoplastiche vanno ricordate:
• White sponge nevus: assolutamente benigno
• Leucoplachia: dovuta ad un edema sottomucoso
• Granuli di Fordyce: ghiandole sebacee ectopiche (frequenti)
• Hairy leucoplachia: tipico dell'AIDS
• Ipercheratosi funzionale
• Ipertrofia delle papille filiformi: lingua a carta geografica
Candidosi:
L'infezione da Candida albicans è una causa molto frequente di lesioni
bianco-rosse. Questo micete è un saprofita del cavo orale che in certe occasioni riesce
a penetrare nei tessuti diventando patogeno trasformandosi da lievito a ife. Le
manifestazioni da Candida albicans sono:
• Candidosi acuta: frequente in bambini e in immunocompromessi dove ci
sono le premesse per una maggiore aggressività del fungo. La lesione può
essere rossa (eritematosa) o bianca (pseudomembranosa formata da ife e detriti
cellulari) è va sotto il nome di mughetto. Deriva quindi da uno squilibrio tra
immunità e aggressività.
• Candidosi cronica: presuppone condizioni particolari di alterazioni epiteliali
locali come protesi dentarie ad esempio. La lesione può essere:
o Rossa: da protesi
o Bianca: da placca
o Cheilite angolare: lesioni bianco-rosse a livello della commissura
labiale.
La diagnosi delle candidosi è clinica e può essere facilitata da un prelievo
microbiologico (tampone).
12
La terapia antimicotica è efficiente se si eliminano le cause favorenti nella
candidosi cronica.
Cancro del Cavo Orale
Le neoplasie del cavo orale sono più frequenti di quello che si crede
rappresentanso il 3-4% di tutte le neoplasie umane. La mortalità è elevata e
l'intervento chirurgico comporta in ogni caso gravi problemi estetici e funzionali. Il
carcinoma orale può essere diagnosticato in fase precoceo addirittura previsto
attraverso l'identificazione delle lesioni precancerose.
Dal punto di vista fisiologico bisogna tener in mente che il turnover
dell'epitelio orale è controllato da tre fattori di fondamentale importanza:
• Geni: si stima che occorrino 3-5 mutazioni di geni chiave nel processo
dell'oncogenesi. È un sistema intracellulare ovviamente.
• Fattori extracellulari
• Sistema immunitario
Come detto prima il cancro del cavo orale è preceduto da lesioni preneoplastiche che
presentano già delle lesioni geniche specifiche ma non sufficienti per un totale perdita
di controllo proliferativo, queste lesioni sono
• Leucoplachia: lesione bianca della mucosa non ascrivibile a cause note
• Eritroplachia: idem per lesioni rosse
• Lichen
• Cheilite attinica: di pertinenza dermatologica, dovuta ad abbondanti
esposizioni alla radiazione solare.
I difetti epiteliali nelle lesioni preneoplastiche possono essere sostanzialmente di due
tipi:
• Erroti quantitativi: iperplasia (prognosi più favorevole)
• Errori qualitativi: displasia
13
Clinica:
La maggior parte delle lesioni sono lesioni miste ma la leucoplachia è molto
più frequente della eritroplachia. La leucoplachia può essere omogenea o non
omogenea (la non omogenea ha correlazioni maggiori con la presenza di displasia).
Anche le lesioni rosse possono essere descritte come omogenee o meno.
Predittività della trasformazione maligna:
• Biopsia:
o Displasia: è il fattore più importante
o Immunoistochimica: citocheratine, attività mitotica, p53, Ki-67.
anche la mappa cromosomica può avere aspetti orientativi
• Clinica: aspetto delle lesioni
La gestione del paziente dipende da questi parametri prognostici e può essere
riassunta come:
• Alterazione quantitativa: follow up
• Displasia lieve/moderata: asportazione semplice
• Displasia severa: asportazione allargata
Presentazione clinica:
Nelle fasi iniziali il carcinoma del cavo orale ha l'aspetto di una papula o di
una vegetazione verruciforme, può altresì presentarsi ulcerato. I fattori prognostici
sfavorevoli sono:
• Sede: lingua – metastasi precoci
• Stadio
• Istologia – grado di differenziazione
• Biologia molecolare: p53, Ki-67
Lichen Oral Planus
È una patologia molto diffusa di origine autoimmune (reazione lichenoide
cellulo-mediata) contro le cellule dello strato basale dell'epitelio. La patologia
conferisce un rischio cancerogeno aumentato.
Patogenesi:
Alterazione antigenica delle cellule basali porta all'attivazione delle cellule T
che esita in una flogosi tissutale persistente fintanto che è presente il fattore
scatenante.
Morfologicamente è caratteristico l'infiltrato con predominanza di linfociti T
al di sotto della membrana basale epiteliale.
Clinica:
Le manifestazioni cliniche dipendono dall'aggressività della reazione
lichenoide e possono essere:
• Manifestazioni reticolari bianche: le strie di Wickham
• Manifestazioni rosse arofico-erosive
Inquadramento nosologico:
In base alla prevalenza del meccanismo patogenetico si distinguono due tipi di
lichen:
14
•
•
Lichen classico: prevalente patogenesi autoimmune. È una forma cronica
inguaribile. Il lichen classico è generalmente bilaterale e presenta quasi
sempre le strie di Wickham. Istologicamente si presenta con infiltrato
lichenoide a banda con interruzione della continuità della membrana basale,
presenza di corpi di Civatte (corpiccioli rosa composti da epiteliociti
anucleati). Il lichen classico si associa spesso a manifestazioni cutanee: papule
rossastre pruriginose.
Lesioni lichenoidi: prevalente azione dell'agente causale, queste lesioni
regrediscono con la rimozione dell'agente iniziale. La reazione lichenoide si
presenta di solito monolateralmente, le strie di Wckham sono rare, la
membrana basale non viene interrotta, non sono presenti i corpi di Civatte e
non ci sono manifestazioni cutanee. I possibili agenti causali sono:
o Amalgama
o Resine
o Metalli
o Dentifrici
o Collutori
o Farmaci: specie antiipertensivi
o Allergeni
Rischio di trasformazione maligna:
Secondo alcuni Autori il rischio cancerogenetico non dipende tanto dal lichen
stesso quanto da anomalie primitive dell'epitelio e dalla presenza di infiltrato
linfocitario, cioé attribuiscono i casi di lichen maligno ad errori diagnostici tra lichen
e carcinoma iniziale (leucoplachia) con infiltrato linfocitario reattivo. Nonostante ciò
il lichen attualmente viene considerato come malattia a rischio di carcinoma.
I fattori predittivi di una trasformazione maligna sono:
• Lesioni atrofico-erosive sembrano conferire un rischio maggiore ma questo
non è univoco
• Espressione di Ki-67 e p53
• Alterazioni grossolane del cariotipo.
Terapia:
• Lichenoide: va trattato come la leucoplachia: biopsia (come qualsiasi lesione
bianca) dovrebbe porre la diagnosi e in seguito il trattamento consiste nel
cercare di rimuovere la causa scatenante con cambio dei farmaci domiciliari,
patch test alla ricerca di eventuali allergeni.
• Lichen classico: se sintomatico si usano i cortisonici. La diagnosi di lichen
classico richiede un follow up annuale con biopsia. Se il turnover epiteliale è
aumentato ogni 6 mesi o addirittura ogni 3 mesi (questo vale anche per il
lichenoide ovviamente). Il riscontro di displasia porta naturalemnte
all'asportazione della lesione.
15