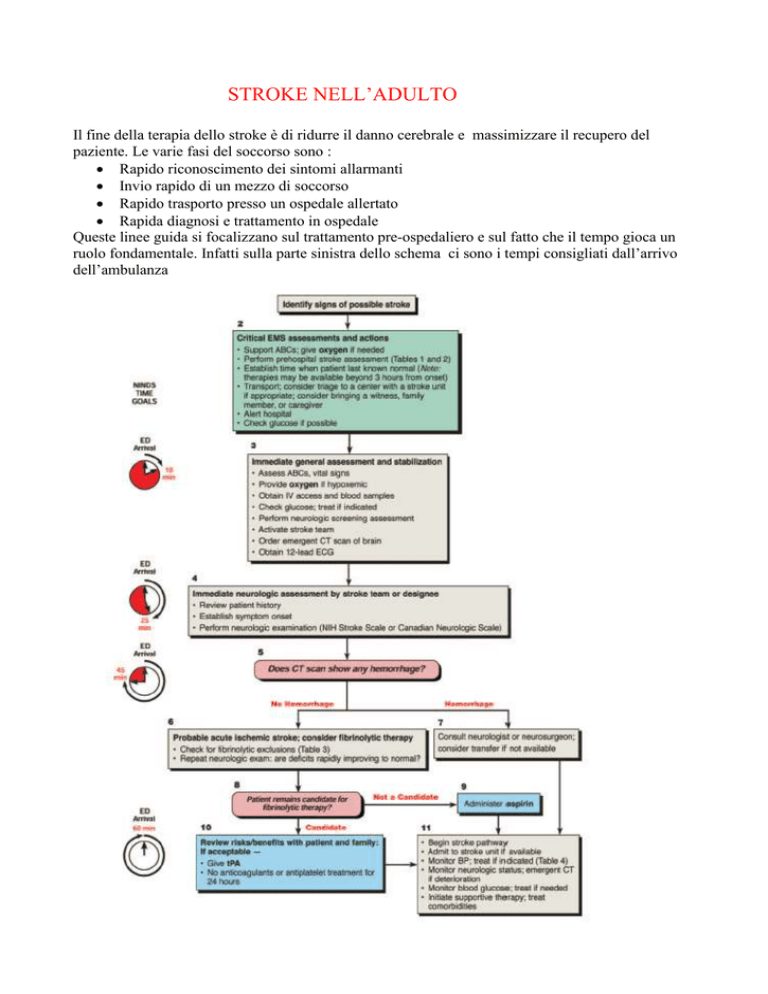
STROKE NELL’ADULTO
Il fine della terapia dello stroke è di ridurre il danno cerebrale e massimizzare il recupero del
paziente. Le varie fasi del soccorso sono :
Rapido riconoscimento dei sintomi allarmanti
Invio rapido di un mezzo di soccorso
Rapido trasporto presso un ospedale allertato
Rapida diagnosi e trattamento in ospedale
Queste linee guida si focalizzano sul trattamento pre-ospedaliero e sul fatto che il tempo gioca un
ruolo fondamentale. Infatti sulla parte sinistra dello schema ci sono i tempi consigliati dall’arrivo
dell’ambulanza
RICONOSCIMENTO DELLO STROKE E TRATTAMENTO PREOSPEDALIERO : identificare i
segni di un possibile stroke è fondamentale perché il trattamento fibrinolitico può essere effettuato
solo nelle prime ore dei sintomi. Spesso i pazienti non avvisano il 118 presentandosi in PS non
idonei oppure sottovalutano i sintomi , in entrambi i casi con un incremento della morbilità e
mortalità. Fondamentale è quindi l’educazione sanitaria. I segni e sintomi possono essere subdoli.:
ipostenia o parestesie al volto, braccia, gambe , specialmente da una parte del corpo, stato
confusionale, eloquio impastato o incomprensibile, diplopia,difficoltà deambulatoria improvvisa,
convulsioni, perdita di equilibrio o coordinazione, improvvisa cefalea senza causa conosciuta.
INVIO DI UN MEZZO DI SOCCORSO AVANZATO : la centrale operativa deve individuare i
casi di possibile stroke inviando rapidamente un mezzo avanzato con personale preparata a
riconoscere i casi di stroke, sostenere il sistema cardiorespiratorio, individuare il tempo di inizio dei
sintomi ( o il tempo trascorso da quanto il paziente è stato visto normale ) , trasportare rapidamente
il paziente avvertendo l’ospedale ricevente. Per diagnosticare con alta probabilità uno stroke il
personale inviato sul poto può usare dei metodi rapidi di valutazione pre-ospedaliera:
Cincinnati Prehospital Stroke Scale ( CPSS )
Los Angeles Prehospital Stroke Scale (LAPSS )
Il CPSS valuta tre segni clinici:
deficit del 7° nervo cranico
disartria o afasia
ipostenia a un arto
Il LAPSS considera alter cause di alterazione della coscienza come l’ipoglicemia o le convulsioni
in un epilettico noto, inoltre valuta l’asimmetria in 3 azioni: il sorriso, la stretta di mano, la forza
negli arti superiori .
Il CPSS e il LAPSS permettono a personale addestrato di identificare uno stroke con la sensibilità
del 66 %.
TRASPORTO E TRATTAMENTO : una volta sospettato uno stroke è fondamentale individuare il
tempo di inizio dei sintomi. Questo tempo è il tempo “ zero “ per il paziente. Se il paziente dormiva
o non ci sono testimoni il tempo “ zero ” è il momento in cui il paziente è stato visto asintomatico
per l’ultima volta.
Il mezzo di soccorso deve rapidamente trasportare il paziente in un ospedale in grado di trattare il
paziente notificando l’arrivo. Con sé occorre sempre trasportare una persona testimone dell’evento.
Durante il trasporto occorre supportare il sistema cardiorespiratorio ed eseguire uno stick glicemico.
I pazienti con stroke possono avere problemi di A e B in seguito ad ab ingestis, edema polmonare
neurogeno, ostruzione elle vie aeree superiori. L’ipossia successiva incrementa il danno cerebrale e
peggiora la sopravvivenza. Non ci sono dati che consigliano l’uso di ossigeno ( 3 L/min ) a tutti i
pazienti con stroke ma l’uso è obbligatorio in tutti i pazienti ipossici. In ambito pre-ospedaliero si
deve dare ossigeno a tutti i pazienti ipossici ( saturazione < 92% in aria ambiente ), si può dare
eventualmente a tutti i pazienti. Tutti i trials disponibili dimostrano una maggior sopravvivenza e
una miglior qualità di vita nei pazienti trattati in un stroke units ( con la collaborazione di più
professionisti) o in uno stroke center. I dati attualmente non dimostrano in modo univoco la
supremazia di uno delle due strutture .
TRATTAMENTO OSPEDALIERO : in 10 minuti occorre valutare e trattare i problemi di ABC,
rilevare i parametri vitali, stabilire una via venosa e ottenere campioni ematici per emocromo,
biochimico e coagulazione. Il medico deve rapidamente valutare lo stato neurologico del paziente,
richiedere una TAC cranio e attivare lo stroke team. L’ ECG deve essere eseguito successivamente
per escludere un IMA recente o una fibrillazione atriale come fonte di embolizzazione. Aritmie
durante stroke in pazienti stabili emodinamicamente non necessitano di immediata terapia. Si
raccomanda comunque il monitoraggio elettrocardiografico per individuare aritmie maligne.
VALUTAZIONE NEUROLOGICA : il neurologo dello stroke team o stroke unit deve rivalutare il
paziente e stabilire l’orario di inizio dei sintomi valendosi di testimoni. Il trattamento
dell’ipertensione è controverso. Per i pazienti eleggibile alla fibrinolisi è fondamentale controllare
la pressione per ridurre i rischi emorragici, portando la PAS < 185 mmHg e la PAD < 110 mmHg.
Spesso pazienti con ipertensione sostenuta non possono essere trattati con rtPA iv.
La TAC cranio deve essere eseguita entro 25 minuti dall’arrivo del paziente in Pronto Soccorso ed
essere valutata dal radiologo entro 45 minuti dall’arrivo. Se non presenta emorragie cerebrali il
paziente è eleggibile per la fibrinolisi. Se il paziente non è trattabile per altri motivi , considerare la
somministrazione di ASA oralmente ( se no disfagico) o endorettale.
TERAPIA FIBRINOLITICA : se la TAC non mostra emorragie il paziente deve essere rivalutato
soprattutto nei criteri di inclusione ed esclusione della terapia fibrinolitica. Se il paziente migliora
neurologicamente non è indicata la fibrinolisi.
La complicanza maggiore della terapia con rtPA iv è l’emorragia intracranico con una percentuale
del 5-6 %. Altre complicanze sono: l’angioedema orolinguale ( 1,5 % ) ipotensione e
sanguinamento sistemico ( 0.4 % di solito nel sito di puntura arteriosa per angiografia cerebrale) .
Se il paziente rimane candidabile allora il medico deve avvertire i parenti delle complicanze della
terapia. Se i parenti accettano si inizia l’ rtPA iv . Nessun anticoagulante o antiaggregante deve
essere dato nelle successive 24 ore, finchè la TAC di controllo dopo 24 ore non mostra emorragie.
Multipli studi evidenziano un miglior risultato se la fibrinolisi avviene entro 3 ore dai sintomi.
Due studi randomizzati dimostrano che per quei pazienti in cui il fibrinolitico iv è controindicato ,
la somministrazione dello stesso intra-arteriosa ha dimostrato pari risultati.
TRATTAMENTO GENERALE DELLO STROKE : durante io ricovero deve essere
continuamente rivalutato l’ ABC e lo stato neurologico, richiedendo un nuovo controllo TAC se
questo deteriora. Particolare attenzione all’ipertensione e al suo trattamento. Iperglicemia si
accompagna a prognosi peggiore ma il suo controllo non ha dimostrato di migliorare la prognosi ma
visto che in altre patologie il controllo della glicemia è favorevole , anche nello stroke si
somministra insulina se la glicemia è > 200 mg%. Somministrare approssimativamente 75-100 ml/h
di soluzione salina per mantenere la normovolemia se necessario. La profilassi antiepilettica non è
necessaria ma è fondamentale trattare la convulsione acuta e prevenire le recidive con la
somministrazione di anticonvulsivanti.Monitorare il paziente per individuare precoci segni e
sintomi di ipertensione intracranico.Prima di ingerire qualunque alimento si deve escludere una
disfagia. Un test semplice al letto prevede di fare sorseggiare al paziente acqua da un bicchiere. Se
il paziente ingoia senza difficoltà gli richiede di ingerire una più grossa quantità d’acqua. Se dopo
30 secondi non c’ tosse o segni di ab ingestis il paziente può essere alimentato per via orale e
assumere terapia per os.
CONTROLLO DELLA TEMPERATURA : trattare la febbre > 37.5°C perché si associa a maggior
mortalità e morbilità. L’ipotermia ( temperatura corporea < 33°C ) non ha dimostrato un
miglioramento della mortalità nello stroke con un certo aumento della pressione intracranica
durante il riscaldamento.