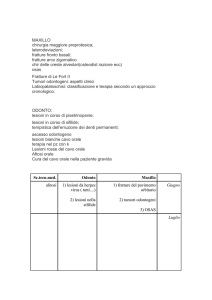
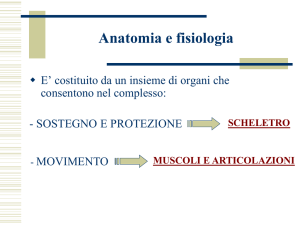
caricato da
common.user18521
Riabilitazione: Concetti Generali e Classificazione ICF

1. LA RIABILITAZIONE: CONCETTI GENERALI Definizione Di Riabilitazione RIABILITARE = RI-ABILITARE Rendere nuovamente abili, riportare una persona abile come prima; è un concetto legato ad un recupero non solo fisico ma anche psichico e sociale. La riabilitazione ha un suo fulcro nell’ambito di strutture sanitarie con sempre nuove proposte riabilitative, con l’obiettivo finale di reinserire la persona nella società. SUL PIANO FISICO RIABILITAZIONE → RECUPERO SUL PIANO PSICHICO SUL PIANO SOCIALE Definizione OMS : l’uso di tutti i mezzi volti alla riduzione dell’impatto della disabilità e della restrizione nella partecipazione e volti a permettere a persone con disabilità di ottenere una integrazione sociale ottimale. Definizione OESMFR* : è una disciplina medica indipendente, volta a promuovere la funzione fisica e cognitiva, l’attività (incluso il comportamento), la partecipazione (inclusa la qualità di vita) e modificare fattori personali e ambientali. *(Organizzazione Europea Specialisti della Medicina Fisica Riabilitativa) Alcuni Dati Sulla Riabilitazione - Prevalenza di disabilità in Europa è del 10% circa, anche dovuta ad un alta attesa di vita. - Le popolazioni invecchiano con aumento della disabilità , del carico assistenziale e dei costi relativi. - Data la sopravvivenza a gravi malattie e traumi, aumentano le persone con problemi funzionali spesso complessi. - Aumentata richiesta di mantenere un buono stato di salute. - La disabilità causa nel mondo 500 milioni di anni di vita persi. - La diagnosi clinica da sola non ci da nessuna informazione sui bisogni di cura, sulle politiche sociali, sui servizi necessari. - È necessario valutare l’efficacia degli interventi e verificare il reale livello di integrazione sociale dell’individuo. - È efficace nel ridurre il peso della disabilità e migliorare le possibilità per le persone disabili. - Il suo costo non supera la normale assistenza sanitaria. - Prevenire le complicanze porta a molti benefici sia per l’individuo che per la società. Alcuni Aspetti Etici Della Riabilitazione L’accesso alla riabilitazione è un diritto fondamentale dell’uomo (eventi mondiali per le Persone Disabili: Internazionale 1981 ed Europeo 2003 1 Obiettivi Della Riabilitazione L’obiettivo deve essere l’Inserimento nella Società, tramite famiglia, lavoro e sport; possiamo utilizzare come strumento le attività sportive non agonistiche: Dobbiamo quindi permettere alle persone con disabilità di condurre la vita che vorrebbero, a prescindere da qualsiasi limitazione di attività derivante da una malattia, o lesione o dal loro contesto personale; è necessario ottimizzare sia l’attività che la partecipazione della persona presa in carico. Il processo riabilitativo è un processo di soluzione dei problemi, il cui obiettivo è la minor limitazione/restrizione possibile delle scelte operative del paziente (compatibilmente con la quantità di risorse disponibili, cercando di continuare a fare le cose abituali anche se in maniera differente a quelle precedenti il danno). Il processo riabilitativo vuole la Persona al Centro: Miglior Approccio Globale al Paziente Ambito di Intervento Qualità di Vita Inteso Come Fisico, Funzionale, Possibile Unità Bio-Psico-Sociale Emozionale e Sociale Identificazione Team Paziente e di Obiettivi Raggiungibili Interprofessionale Familiari La Persona al Centro in riabilitazione significa che non solo è oggetto del sistema di prestazioni e risposte, ma anche soggetto che collabora, partecipa, sceglie il processo di inclusione sociale, anche laddove la gravità della compromissione del quadro clinico o comportamentale fosse di notevole entità; si parla quindi di un superamento della visione parcellare dell’organo leso, ma anche e soprattutto visione dell’insieme persona. Curare Prendersi Cura Si cura una malattia Si prende in carico la persona come unità bio-psico-sociale Si eroga una prestazione Si realizza un progetto riabilitativo individuale volto al raggiungimento della minor limitazione/restrizione possibile delle scelte operative di quella persona. La riabilitazione deve puntare ad avere la massima partecipazione possibile e può essere di 2 tipi: Medica Sociale - Interventi sulle menomazioni e sulle - Interventi sulle Barriere Architettoniche e disabilità residue tramite Fisiatri, Psicologiche Fisioterapisti, Terapisti Occupazionali, - Adattamento del proprio ambiente di vita alle Logopedisti, Infermieri, Psicologi e limitazioni Assistenti Sociali - Potenziamento delle capacità di endurance 2 Approccio Alla Persona Con Limitazioni Funzionali: Il Team Riabilitativo Il paziente deve integrarsi funzionalmente con tutte le altre componenti del Team Riabilitativo e, dove possibile, deve essere coinvolto sia lui che la sua famiglia. Cosa vuol dire lavoro in team? Team Inefficiente Team Efficiente - Centrato sugli aspetti medici che determinano - Centrato sugli aspetti globali della persona (le le limitazioni sue attività e la sua partecipazione nella società) - Ambiti di intervento e obiettivi indipendenti - Orientato sulla persona e al risultato finale - Ciascuna professionalità persegue i propri complessivo obiettivi - Forte integrazione e interazione dei - Confini professionali definiti componenti del team - Risultato finale come somma dei risultati dei - Confini professionali più flessibili singoli interventi - Risultato finale inteso come prodotto delle sinergie di intervento Il Team Riabilitativo è l’insieme di professionisti provenienti da diverse discipline e con diverse competenze che condividono ideali comuni e lavorano per raggiungere obiettivi comuni. Solitamente sono i Fisiatri i leader di questi team e sono responsabili dell’assistenza dei loro pazienti nelle strutture specializzate in Medicina Fisica e Riabilitazione- MFR; lavorano anche a stretto contatto con altre discipline mediche e, quando la riabilitazione diventa il principale obiettivo dell’attività clinica, guidano questa cooperazione multidisciplinare. I metodi di comunicazione più efficaci sono le Riunioni di Team, generalmente settimanali, nelle quali si fa il bilancio e l’aggiornamento del progetto riabilitativo, dei relativi programmi e la verifica del percorso della presa in carico; il Briefing è invece un confronto breve sul raggiungimento o meno dei vari obiettivi e può essere anche giornaliero. 3 Momenti Fondamentali Dell’Intervento Riabilitativo Precocità L’intervento riabilitativo deve iniziare immediatamente in ogni sua fase: - al letto del paziente, nei Reparti di Emergenza, in Chirurgia e Medicina; - trasferito tempestivamente in un’area specialistica di Riabilitazione, laddove necessario; - preso in carico immediatamente dopo la dimissione dal team riabilitativo territoriale Continuità Deve esistere un contatto forte tra tutte le varie fasi, senza momenti di interruzione dell’intervento e della strategia attuata per quello specifico intervento. È di fondamentale importanza la comunicazione tra i vari settori. Globalità In ogni fase devono essere affrontati tutti gli aspetti di interesse riabilitativo sia medico che sociale, sempre in un concetto di team integrato ed efficiente. La famiglia gioca sempre un ruolo importante e la persona coinvolta deve sempre essere al centro di tutti gli interventi coordinati. Le Fasi Riabilitative Fase Acuta Il Team prende in carico immediatamente all’ingresso in ospedale la persona con patologia che determina una limitazione funzionale. Fase Riabilitativa Ospedaliera Deve essere garantito tempestivamente il trasferimento in questo ambito appena le condizioni del paziente si stabilizzano. Fase Riabilitativa Extra-Ospedaliera Deve essere garantita la presa in carico globale con tutte le professionalità necessarie immediatamente alla dimissione dall’ospedale (acuta e/o riabilitazione) Principale Aree Di Interesse Riabilitativo SISTEMA NERVOSO SISTEMA OSTEOARTICOLARE Neurologia Ortopedia - Traumatologia Neurochirurgia Reumatologia SISTEMA CARDIORESPIRATORIO SISTEMA OTORINOLARIGOIATRA Cardiologia Foniatria Pneumologia Le diverse problematiche si possono suddividere in fascia infantile, fascia adulta e problematiche dell'anziano. 4 2. INTERNATIONAL CLASSIFICATION OF FUNCTIONING (ICF) Vediamo quale modello segue il Processo Riabilitativo. Ci viene in aiuto la Classificazione delle Malattie a livello internazionale (fonte OMS): ICIDH ICF ICD -11 International Classification of International Classification of International Statistical Impairments, Disabilities and Functioning, Disability and Classification of Diseases & Handicaps Health Related Health Problems 1980 2001 2022 ICIDH International Classification of Impairments, Disabilities and Handicaps L’ICIDH – 1980 ci diceva che è la Patologia (rottura o lesione) che determina una Menomazione (paralisi o deficit), quindi una Disabilità e infine un Handicap (persona in carrozzina che non può salire le scale). - Menomazione: qualsiasi perdita o anomalia a carico di una struttura o funzione di tipo psicologico, fisiologico o della struttura anatomica. - Disabilità: qualsiasi restrizione o mancanza (risultante da una menomazione) nella capacità di compiere un’attività nel modo e nell’ampiezza considerati normali per un essere umano. - Handicap: svantaggio per l’individuo, conseguente a una menomazione o a una disabilità , che limita o impedisce il mantenimento di un ruolo sociale considerato normale e alla portata del soggetto in questione, in relazione all’età , sesso, e ai fattori socio-culturali. Lesione → Menomazione → Disabilità → Handicap → Qualità Della Vita ICDH – 2 ha portato ad una revisione della precedente classificazione, dove si è tentato di correggere l’impostazione lineare fra i concetti di menomazione, disabilità e handicap, proponendo una dinamica più complessa e introducendo il concetto importante di visione positiva. Si rivolge l’attenzione, così, agli aspetti psicosociali cioè di partecipazione attiva alla propria vita abituale. ICF International Classification of Functioning, Disability and Health La classificazione ICF dà un quadro concettuale di riferimento per descrivere i vari aspetti del funzionamento umano che possono essere modificati dalle condizioni di salute. ICF non è uno strumento di misura ma un sistema di classificazione nel quale si include la possibilità di assegnare un punteggio alle varie situazioni di funzione, attività e partecipazione: 5 si classifica si crea un Profilo Della Persona l’Ambito Di Funzionamento che delinea quale è la sua situazione di un organo/tessuto interessato al momento dell’esame di attività funzionale, di capacità e di partecipazione nel proprio ambiente Gli obiettivi dell’ICF sono quelli di offrire una base scientifica alle conseguenze delle condizioni di salute, stabilire un linguaggio comune per migliorare le comunicazioni e permettere un confronto dei dati tra Stati, Discipline Sanitarie, Servizi e che questi dati siano longitudinali nel tempo. Offrire quindi uno schema sistematico decodificativo per i sistemi informativi sanitari. Il messaggio fondamentale dell’ICF è quello di riconosce che ogni essere umano può avere un problema di salute e chiarisce il ruolo fondamentale dell’ambiente nel determinare la disabilità ; questo non è qualche cosa che capita solo a una minoranza, ma può capitare a chiunque: qualunque persona in qualunque momento della vita può avere una condizione di salute che in un ambiente sfavorevole diventa disabilità. Il ruolo dell’ambiente nel determinare la disabilità può essere presente anche in ognuno di noi che si venga a trovare in un ambito in cui non ha le capacità di essere attivo, quindi abile. Con l’ICF si vanno quindi a modificare alcune terminologie (linguaggio politically correct): Menomazione → Funzione e Strutture del Corpo Limitazione dell’Attività → Attività (disabilità ‘80) Handicap → Partecipazione in modo da determinare un corretto intervento, giuste opportunità, adeguate capacità e partecipazione (aspetti positivi e non negativi). La Condizione di Salute È il termine che sta ad indicare una situazione di benessere, quindi di non malattia (acuta o cronica), disturbo, lesione o trauma; è un termine ambiguo in quanto include circostanze come la gravidanza, l’invecchiamento e lo stress che possono porre l’individuo in difficoltà di fronte a particolari fattori ambientali e sociali. È anche il termine che sta ad indicare anche una situazione di benessere in una persona che ha avuto un pregresso evento, che ha determinato una riduzione delle sue funzioni e conseguenti attività (es: una persona che ha avuto un ictus, ha risolto bene le problematiche in fase acuta ed ha recuperato bene con un buon inserimento nel suo abituale ambiente sociale). Essere perciò in una situazione di Stabilità Clinica non significa che non vi è necessità di attività fisica adeguata, ma anzi è importante per mantenere la condizione di salute. 6 Abbiamo parlato spesso di Fattori Contestuali che possono agire in maniera negativa sul nostro processo, che dall’alterazione delle funzioni porta alle capacità e alla partecipazione più o meno ampia di quella persona: Fattori Personali Fattori Ambientali Genere Ambiente Età Istituzioni Altre Condizioni Di Salute Norme Sociali Background Sociale Ambiente Culturale Educazione Fattori Politici Professione Ambiente Naturale Capacità Di Adattamento Aspetti Economici Esperienze Passate Stile Del Carattere ICF ha un’applicabilità culturale trasversale a tutte le culture Equivalenza concettuale e funzionale ICF Traducibilità Utilizzabilità Comparabilità Internazionale Aspetti Positivi e Criticità dell’ICF Aspetti Positivi Criticità 1. Struttura con aspetti simili x ambiti diversi 1. Difficoltà di approccio al modello 2. Corresponsabilità tra medici, psicologi, assistenti 2. Cambiamento di mentalità sociali, personale scolastico, oratori, gruppi sportivi, 3. Necessità di una approfondita famiglia e alunni (concetto di TEAM) formazione 3. Arricchisce le professionalità coinvolte 4. Complessità del lavoro di rete 4. Offre al Team modalità globali di identificazione 5. Costi elevati dei bisogni correlati alla salute, allo sviluppo e all’istruzione della persona. 7 La Capacità di un Soggetto è quello che la persona riesce a fare dopo il processo riabilitativo in un contesto facilitato: la palestra della Struttura di Riabilitazione (es.: riprendere a camminare dopo un qualche evento che ne ha impedito in fase post-acuta l’esecuzione. La Performance di un Soggetto è quello che la persona riesce a fare dopo il processo riabilitativo una volta rientrato nel proprio ambiente di vita. La performance può essere inferiore, uguale o superiore alla capacità di performance: peggiora le sue capacità non potendo più fare ciò che faceva nella struttura sanitaria (es: trova barriere architettoniche all’interno e/o all’esterno del proprio appartamento; problematiche psicologiche sia proprie della persona che del Caregiver relative alla paura di una situazione differente da quella abituale); una performance inferiore alle capacità mostrate durante la presa in carico comporta un peggioramento globale psico-fisico. Quindi un momento particolarmente critico è il passaggio tra la presa in carico globale da parte del Team Riabilitativo Sanitario (ospedale, struttura ambulatoriale o day hospital) e il rientro a casa; il passaggio a casa necessita corretta presa in carico in continuità assistenziale da parte del Team Riabilitativo del Territorio (ottimizzazione delle capacità residue nel proprio contesto con un adattamento ambientale ed un corretto addestramento al movimento sia per il paziente che per il Caregiver). Nel graduale rientro alle attività normali a casa, va fatta particolare attenzione ai fattori muscolari e cardio-respiratori o Endurance (tipica area di intervento del Laureato in Scienze Motorie); un buon recupero delle componenti neurologiche ed articolari deve andare di pari passo con un adeguato stato dell’apparato muscolare: non può esserci mancanza di Endurance altrimenti si può creare elevata fatica anche dopo spostamenti banali (secondo uno studio americano di oltre 15 anni fa, riuscire a fare autonomamente o con minimo aiuto anche grazie ad un appoggio meccanico, un percorso di 300 m. circa, garantisce la possibilità di essere completamente autonomo per le necessità basilari per una persona). 8 3. INTRODUZIONE AL CORSO Nella Traumatologia dello Sport dobbiamo soffermarci su 2 grandi capitoli: Lesioni Traumatiche Acute Lesioni Da Sovraccarico Funzionale* lesioni muscolari tendinopatie contusioni distorsioni lussazioni fratture da stress fratture condropatie *(microtraumatiche o da overuse) Lesioni Traumatiche Acute Iniziamo a parlare delle Lesioni Muscolari che possono suddividersi in: - lesioni acute dirette: trauma che agisce direttamente su una porzione di muscolo, - lesioni acute indirette: trauma dovuta ad uno stiramento. Come abbiamo visto, tra le lesioni acute abbiamo diverse di tipologie di trauma: Contusione Distorsione effetto di un trauma diretto contro un distretto corporeo, trauma che sollecita che produce una sofferenza cutanea e dei tessuti un’articolazione sottostanti, con rottura dei capillari ed infiltrato al di là dei gradi fisiologici emorragico seguito da edema e reazione infiammatoria. del suo movimento (superficiale → cute e sottocute) (profonda → muscolo, periostio, osso) Lussazione Frattura perdita totale e permanente perdita della continuità dei rapporti tra due capi articolari di un osso Come sappiamo la fibra muscolare è l'unità essenziale del muscolo e contiene filamenti di actina e miosina che sono le unità contrattili; le fibre muscolari sono raccolte in fascicoli muscolari, i quali formano nel loro insieme il muscolo vero e proprio (può avere forme diverse in base in base al distretto). Il Trauma Muscolare può essere: - diretto: quindi si parla contusione muscolare, - indiretto: sono di diverso tipo e si distinguono in base alla modalità e all’anatomia patologica Contrattura Distrazione Muscolare (I – II – III grado) Crampo Stiramento DOMS (dolore muscolare a insorgenza ritardata) 9 Le lesioni muscolari possono avere origine da 2 Condizioni Predisponenti Generali Individuali difetti di allenamento e flessibilità fattori psicologici fatica condizioni patologiche post-infettive condizioni atmosferiche fattori articolari fattore tattico squilibri muscolari velocità di movimento età Iniziamo a vedere singolarmente le Lesioni Traumatiche Acute. Contusione Muscolare È causata da un trauma diretto, che spesso avviene quando il muscolo è in contrazione, con rottura di fibre muscolari, capillari o vasi, e può esservi un’ecchimosi o un ematoma locale; dolore e impotenza funzionale sono i sintomi più frequenti ed il trattamento è in genere conservativo. Possiamo avere 3 gradi di contusione muscolare: - grado lieve: metà dello spettro di movimento; - grado moderato: meno della metà , ma più di 1/3 dello spettro di movimento; - grado severo: meno di 1/3 dello spettro di movimento. Contrattura Una contrattura è la forma più lieve di lesione indiretta dove il muscolo oltrepassa i suoi limiti di elasticità e alcune fibre vengono interrotte, il che crea dolore diffuso e lieve impotenza funzionale. Il dolore compare dopo la partita o il giorno seguente ma non vi è una vera e propria lesione muscolare, ma semplicemente una alterazione del tono di tutto il muscolo o di una parte di esso come reazione ad uno stimolo troppo intenso e prolungato. Il trattamento anche qui è conservativo e la terapia è rappresentata da calore, massaggi e stretching (prognosi per il rientro in gara: 4-7 giorni). Stiramento Lo stiramento è l’eccessivo allungamento delle fibre muscolari, che provoca un vivo dolore immediato, senza in genere impedire il proseguimento dell’attività, anche se in caso di aumento di progressivo aumento del dolore è opportuno interrompere l’allenamento; a differenza della contrattura il dolore non è diffuso, ma ben definito e spesso si palpa un cordone fibroso localmente. La terapia è riposo per 2-3 settimane in base alla sede, ghiaccio e compressione elastica (terapia fisica con tecar e laser possono accelerare i tempi). 10 Distrazione o Strappo È la rottura vera e propria di fibre muscolari e in base alla quantità si distingue in distrazione di - I Grado: < 5% delle fibre; - II Grado: < 75% delle fibre; - III Grado: rottura subtotale o strappo propriamente detto Si accompagna spesso ad un ematoma tanto maggiore quanto maggiore è il numero delle fibre coinvolte, i muscoli più interessati sono il retto femorale e i flessori (biarticolari) e nelle lesioni di III grado si avverte uno scalino corrispondente alla diastasi delle fibre. Il tessuto muscolare non guarisce con nuovo muscolo, ma con tessuto fibroso, meno elastico e resistente, per cui si avrà sempre una zona di minor resistenza, un anello debole del ventre muscolare predisposto più facilmente a nuovi traumi (NDR: 3 fasi → distruzione, riparazione e rimodellamento del tessuto che avrà comunque meno elasticità rispetto a prima). Le complicanze dello strappo possono essere: - fibrosi dolorose: creazione di tessuto fibroso che può inglobare fibre nervose superficiali che possono dare dolore specialmente sotto sforzo; - cisti sieroematiche: ematoma che non si riassorbe con conseguente formazione di cisti con contenuto liquido che possono essere dolorose e dare tumefazioni locali (dovute a mancato riassorbimento dell’ematoma per mancata compressione) - calcificazioni: frequenti se erroneamente come terapia iniziale facciamo massoterapia e calore, in quanto così facendo nell'arto interessato si facilita la deposizione di sali di calcio nel tessuto fibroso, come forma di riparazione (creano dolore specialmente alla ripresa dell'attività). Crampo Il crampo è una contrazione involontaria e dolorosa del muscolo; in genere è legata a: - squilibri elettrolitici, - ischemia transitoria del muscolo, - sovraccarico funzionale, - fatica, - fattori psicologici, - farmaci (neurolettici, diuretici, statine e glucocorticoidi). Un’eccessiva stimolazione del motoneurone non interrotta dall’interruzione dello stimolo, sembra legata all’insorgenza dello strappo e genera ovviamente una contrazione dolorosa. Questo meccanismo si può inibire con lo stretching. 11 DOMS – Delayed Onset Muscle Soreness Erroneamente considerato spesso come dolore da acido lattico*, è legato alla lesione di miofibrille e della membrana cellulare delle cellule muscolari dovuta a eccessivo sforzo in quanto a carichi o a ripresa dell’attività dopo eccessivo riposo. Si manifesta come dolore che insorge circa 12/24 ore dopo l’attività, diffuso a livello dei muscoli interessati dallo sforzo, e si risolve dopo 4872 ore; gli enzimi muscolari GOT e CPK che si riversano in circolo dalle cellule e possono creare un sovraccarico renale, per cui è consigliabile idratarsi molto per smaltire velocemente i cataboliti. *(l’acido lattico si forma pochi minuti dopo lo sforzo e in poche ore viene eliminato) Lesioni Da Sovraccarico Si definiscono come patologie legate alla continua ripetizione di gesti sportivi con microtraumi nei tessuti che reagiscono con flogosi (infiammazione) e conseguente processo riparativo. I Fattori Predisponenti sono: Fattori Intrinseci Fattori Estrinseci difetti assiali allenamenti scorretti alterazioni della postura terreni inappropriati squilibri muscolari calzature dismetrie Le strutture più colpite sono: Tendini Cartilagini Struttura (inserzione) Articolari Ossea Tendini Le lesioni da sovraccarico sui tendini possono essere di diverso tipo: Tendiniti Tendinosi Sarebbe più corretto il termine peritendiniti alterazione degenerativa cronica in quanto la flogosi è a livello del peritenonio del tendine con aspetto ialinoide ovvero la guaina che avvolge il tendine con eventuali calcificazioni Tenosinovite Tendinopatia Inserzionale flogosi della guaina sinoviale tendinea microlacerazioni con intrappolamento del tendine ripetute a livello e difficoltà al movimento (crepitio) dell’inserzione ossea 12 Cartilagine Articolare La Condropatia è la sofferenza della cartilagine articolare sottoposta a sovraccarichi e microtraumi ripetuti. Va da I fino al IV grado in base alla sua gravità : - I grado: solo rammollimento della cartilagine; - II grado: fibrillazione cartilaginea (assenza dello stato superficiale liscio); - III grado: iniziale erosione della cartilagine; - IV grado: completa erosione con esposizione dell’osso subcondriale. In alcuni casi viene utilizzato il termine condrite ma in realtà è inesatto in quanto si tratta invece di una patologia degenerativa. Struttura Ossea Per quanto riguarda le ossa, parleremo di Fratture Da Stress quando sussistono lesioni parziali o complete (meno frequenti) delle ossa sottoposte a traumi ripetuti troppo intensi, per cui si ha l’interruzione progressiva delle trabecole che porta a dolore e impotenza funzionale (frequente è il caso del V metatarso). Patologie Specifiche Articolari SPALLA Lesioni Acute GINOCCHIO Sovraccarico Lesioni Acute Sovraccarico - Lussazione - Tendinopatie della cuffia - Lesioni meniscali - Tendinopatie rotulea e gleno-omerale - Sindrome da conflitto - Lesioni legamentose quadricipitale - Lussazione acromion- (impingement) - Lesioni cartilaginee - Rotture sottocutanee claveare - Rotture sottocutanee - Fratture del femore tendinee (retto femorale) - Lesioni cuffia dei rotatori tendinee (bicipite) distale - Condropatie - Fratture estremità - Fratture del piatto tibiale - Sindrome della prossimale omero - Lussazioni di rotula GOMITO Lesioni Acute bandelletta ileotibiale CAVIGLIA Sovraccarico Lesioni Acute Sovraccarico - Lussazione di gomito - Tendinopatie - Lesioni capsulo- - Tendinopatia achillea - Fratture capitello radiale (epicondilite ed legamentose - Rottura sottocutanea - Fratture olecrano e epitrocleite) - Fratture malleolari T.d.A. coronoide - Instabilità cronica - Morbo di Haglund Fratture paletta omerale - Condropatie tibio astragaliche PIEDE Lesioni Acute RACHIDE Sovraccarico - Fratture della base del V - Fascite plantare metatarso - Fratture da stress Lesioni Acute - Fratture vertebrali Sovraccarico - Lombosciatalgie - Cervicobrachialgie 13 4. GENERALITÀ SULLE FRATTURE Una Frattura è definita come l’interruzione della continuità di un osso. In base all’Eziologia o Causa si distingue in: Traumatica quando un trauma ad alta Patologica Chirurgica quando un trauma a bassa quando la frattura è energia supera la resistenza energia agisce su un osso con intrinseca dell’osso provocata chirurgicamente a una ridotta resistenza di base scopo terapeutico frattura del piatto tibiale tumori primitivi osteotomie* frattura diafisi tibiale tumori metastatici frattura dei metacarpi cisti ossee *intervento chirurgico dove l’osso viene accorciato o allungato x modificarne l'allineamento (es: correzione alluce valgo osteoporosi raddrizzamento osso riformatosi non correttamente dopo una frattura). In base alla Patogenesi delle fratture possiamo avere: Fratture per Trauma Diretto Fratture per Trauma Indiretto in cui l’interruzione è a livello del punto di la frattura si manifesta a distanza applicazione della forza dal punto di applicazione della forza, che produce il trauma la quale si propaga lungo la catena cinetica fino a raggiungere la sede della frattura In base al Meccanismo Lesivo si distinguono in fratture per: Flessione Torsione Compressione Strappamento fratture a morfologia fratture ingranate avulsioni di trasversa, obliqua o spiroidi o inserzioni ossee da con affossamento parte di tendini o comminuta* *in più punti con frammenti legamenti 14 Dal punto di vista dell’Anatomia Patologica in base all’integrità della cute si distinguono: Fratture Chiusa Fratture Esposta cute resta integra cute lacerata - esposizione esterna dell'osso (elevato rischio di infezione) In base al Numero di Interruzioni Scheletriche e di frammenti ossei prodotti si distinguono: Fratture Semplici Fratture Pluriframmentarie la frattura origina origina numerosi frammenti ossei due frammenti ossei ben distinti (comminuta se presenta più rime di frattura) (monofocale: 2 frammenti / bifocale: 3 frammenti / trifocale: 4 frammenti) In base al Livello Scheletrico (punto dell’osso che viene interessato)si distinguono fratture: Diafisarie Metafisarie Epifisarie parte centrale tra diafisi ed epifisi estremità delle ossa lunghe cartilagine e tessuto osseo spugnoso articolari delle ossa (racchiuso in uno strato di tessuto osseo compatto) In base all’Irradiazione Della Rima* si distinguono fratture:*rima → fessura tra i frammenti ossei / diffusione → irradiazione Extrarticolari Articolari fratture in cui la rottura frattura dell’osso che si estende dell'estremità distale all’interno della cavità sinoviale, dell’osso non altera la coinvolgendo quindi la superfice normale anatomia articolare (interessamento dell'articolazione dell’articolazione) 15 In base al Decorso e alla Forma della Rima si distinguono fratture: Fratture Complete Trasverse Oblique Spiroidi Complesse rima di frattura rima di frattura rima di frattura rima di frattura Comminute dipende dal n° di disposta ad con angolo <90° con decorso a che determina frammenti ossei: angolo retto rispetto all'asse spirale lungo lo staccarsi di → 2 frammenti rispetto all'asse longitudinale l’osso, un terzo ben distinti longitudinale dell'osso avvolgendosi ad frammento F. Semplice dell’osso (becco di flauto) esso (es: frattura ad → ∞ frammenti ala di farfalla) F. Pluriframmentaria → +rime di frattura F. Comminuta Fratture Incomplete A Legno Verde Infrazioni Infossamenti Specifiche dell’ età del Rime di frattura che non Si verificano dove è presente bambino, dove abbiamo un riescono a raggiungere il il tessuto spugnoso (trabecole osso con periostio molto più versante opposto perché la intersecate tra loro che spesso (vero e proprio forza traumatica si esaurisce delimitano spazi pieni di manicotto intorno all’osso); prima, perdendo di forza). sangue). (NO nell’adulto: periostio si Praticamente è una “frattura Un trauma comporta assottiglia fino quasi a a metà”, ovvero la frattura compattazione delle lamelle scomparire quindi in seguito inizia ma non riesce a ossee che si schiacciano fra a trauma salta subito e si completarsi. loro, determinando un l’osso si rompe ma il periostio rimane integro interrompe come l’osso). infossamento.* *Es: supponiamo che un soggetto cada dall’alto, il condilo femorale vada a schiacciare il piatto tibiale (nell’epifisi prossimale della tibia ci sta del tessuto spugnoso), le lamelle si compattano tra loro e vengono a determinare uno schiacciamento o appunto infossamento. Un’altra sede abbastanza frequente di infossamento è il calcagno, rappresentato il tessuto spugnoso che può quindi compattarsi. 16 In base allo Spostamento dei Frammenti si distinguono fratture: Non Scomposte Scomposte i frammenti di frattura non subiscono alcun i frammenti di frattura subiscono uno scostamento per cui la morfologia dell’osso spostamento nello spazio per cui la risulta assolutamente conservata. morfologia dell’osso risulta variata (es: evento traumatico violento che sposta frammenti in modo diretto, oppure spostamento legato a cause secondarie come la frattura scomposta dell’olecrano, legata all’azione del tricipite sul frammento prossimale che si tira verso l’alto il frammento stesso e quindi scompone secondariamente la frattura). In base al Tipo di Scomposizione possiamo distinguere fratture scomposte: Ad Latus Ad Longitudinem Ad Axim Ad Peripheriam Trasversale Accorciamento Angolare Rotazionale frammenti subiscono monconi vengono a frammenti vengono a rotazione di tutto il uno spostamento sovrapporsi lungo formare angolature segmento, con laterale dell’uno l’asse longitudinale (in varo o in valgo) frammento ruotato rispetto all’altro rispetto all’altro Le prime tre scomposizioni si possono apprezzare sul piano frontale, mentre l’ultima deve essere apprezzata almeno in due posizioni una antero-posteriore e l’altra laterale. Per Esposizione di una Frattura si intende la comunicazione del focolaio della frattura stessa, con l’esterno tramite una perdita di sostanza cutanea. Può dipendere dall’agente traumatico che dall’esterno raggiunge l’osso o al contrario da uno dei frammenti di frattura che perfora dall’interno la cute. La classificazione utilizzata per le fratture delle ossa lunghe è quella Svizzera della AO – Associazione Osteosintesi, per le esposte è quella di Gustilo (considera dimensioni ferita e danno ai tessuti molli) e per quelle chiuse è quella di Tscherne (interessamento tessuti molli). Gustilo Tscherne 17 La Diagnosi di una Frattura può essere sia clinica che radiografica: Diagnosi Clinica Segni Certi di Frattura Segni di Sospetta Frattura - crepitio: ovvero lievi rumori a seguito del - tumefazione: gonfiore patologico; tentativo di muovere l'osso fratturato; - ematoma: infiltrazione di sangue nel - motilità preternaturale: la mobilità che tessuto sotto cutaneo; differisce dal movimento fisiologico naturale; - impotenza funzionale; - deformità; - dolore - eventuale fuoriuscita dell’osso. Diagnosi Radiografica RX in 2 proiezioni Esame TC La Terapia che in passato era quasi esclusivamente incruenta, con riduzione e immobilizzazione in apparecchio gessato, si è negli anni evoluta e ad oggi è sempre più comune l’indicazione chirurgica per evitare prolungata immobilizzazione, rigidità, ipotrofie muscolari eccessive con una riduzione anatomica. Ogni tipo di terapia mira ad aiutare il processo biologico di guarigione che si attua tramite la Formazione del Callo Osseo: l'ossificazione è il processo tramite cui il tessuto mesenchimale è trasformato in tessuto osseo; questo processo prevede la sostituzione del tessuto mesenchimale con tessuto osseo, tramite una velocità di deposizione dello stesso superiore alla sua velocità di riassorbimento. - ematoma e infiammazione - angiogenesi e condrogenesi Sequenza di Formazione del Callo Osseo - calcificazione della cartilagine - rimozione della cartilagine - osteogenesi (Rimodellamento negli anni successivi per permettere di adattarsi alla funzione dell’osso) La Riduzione della Frattura è lo scopo di ogni trattamento e consiste nell’allineamento corretto dei frammenti e nell’immobilizzazione incruenta o cruenta / chirurgica. 18 La Terapia Incruenta consiste nell’immobilizzazione dell’articolazione a monte e a valle della frattura, nel modellamento in corrispondenza delle salienze (sporgenza) ossee e nel mantenimento di un’adeguata rigidità; in caso di notevole edema o frattura di minore entità doccia gessata (NDR: primo caso in via provvisoria, secondo caso in via definitiva). Brachio Antibrachio Femoro Metacarpale Metacarpale Podalico Ginocchiera Gambaletto La Terapia Chirurgica si utilizza per evitare le rigidità e le notevoli ipotrofie muscolari legate al trattamento incruento; ad oggi gran parte delle fratture hanno indicazione chirurgica, che permette una precoce mobilizzazione e un più veloce recupero funzionale. Esistono 3 tipologie di terapie chirurgiche: - Sintesi Endomidollare: è indicata nelle fratture delle ossa lunghe a livello diafisario o in certi tipi di fratture metafisarie (pertrocanteriche del femore, del collo chirurgico dell’omero). - Sintesi Transossea: anche detta ORIF – Open Reduction and Internal Fixation, è indicata nelle fratture metafisarie o epifisarie delle ossa lunghe dove un chiodo non garantisce stabilità e nelle fratture delle ossa brevi come il calcagno o la clavicola. - Sintesi con Fissatore Esterno: è indicata in caso di vaste lesioni cutanee, fratture comminute / pluriframmentarie, fratture esposte come sintesi provvisoria. Le Complicanze delle Fratture in base al momento di insorgenza si dividono: Immediate Precoci Tardive Esposizione Embolia grassosa Ritardo di consolidamento Fratture-lussazioni Infezione Pseudoartrosi Lesioni vascolari Tromboembolia Viziosa consolidazione Lesioni nervose Artrosi post traumatica 19 5. LESIONI MENISCALI Per Lesioni Capsulo-Legamentose del Ginocchio si intendono le lesioni traumatiche prodotte da una sollecitazione che tende a modificare i reciproci rapporti dei capi articolari che avvengono a livello della capsula articolare e legamenti annessi e le strutture articolari. Le Lesioni Meniscali possono essere di duplice origine; si definiscono: - lesioni traumatiche, quando sono provocate da distorsioni o traumi diretti al ginocchio e prediligono quasi sempre il giovane sportivo; - lesioni degenerative, sono legate all'usura articolare e coinvolgono i pazienti over 40. Anatomia del Ginocchio Il ginocchio è un’articolazione complessa che può considerarsi l’insieme di 3 articolazioni: Femoro-Tibiale Femoro-Rotulea Tibio-Peroneale Prossimale ginglimo angolare troclea sindesmosi Veduta Laterale Bendelletta ileo-tibiale Leg. Collaterale esterno Tendine popliteo Leg. Popliteo-fibulare Tendine del bicipite femorale Leg. Antero-laterale Leg. Patellofemorale laterale Capsula laterale Veduta Mediale Tendini della zampa d’oca (sartorio/gracile/semitendinoso) Leg. Collaterale mediale (sup./prof.) Leg. Patellofemorale mediale Capsula mediale Veduta Anteriore Leg. Crociato anteriore Leg. Crociato posteriore Leg. Trasverso intermeniscale Tuberosità tibiale anteriore Menisco esterno Menisco interno 20 Veduta Posteriore Muscolo popliteo Leg. Crociato posteriore Legamenti menisco-femorali (anteriore-Humphrey/posteriore-Wrisberg) Leg. Posteriore obliquo Leg. Arcuato Tendine del semimembranoso Gemelli e Soleo Patologia Meniscale I menischi sono due fibrocartilagini a forma di mezzaluna, più chiuso l’esterno e più aperto l’interno. Hanno ancoraggio tramite le loro Radici Anteriori e Posteriori al piatto tibiale e sono connessi a livello periferico al femore e alla tibia dal legamento coronario. Il menisco esterno è interrotto a livello dello Hiatus Popliteo per il passaggio del tendine omonimo. Sono uniti anteriormente dal Legamento Trasverso Intermeniscale. Dal punto di vista dei distretti menischi abbiamo: - corno anteriore, - corpo, - corno posteriore. Il Menisco non è tutto vascolarizzato, ma solo per il suo terzo capsulare, questo è importante da sapere per quanto riguarda le suture meniscali. 21 Fisiologia Meniscale Andiamo a vedere quali sono le funzioni dei menischi: Ammortizzano Aumentano le pressioni l’area di contatto tra femore e tibia femoro-tibiale Rinforzano Stabilizzano l’articolazione Limitano Propriocezione la capsula iperflessione / iperestensione I menischi non sono immobili, si muovono a seconda dei movimenti del ginocchio, in estensione si muovono anteriormente e posteriormente viceversa: quindi durante la flesso-estensione del ginocchio i menischi slittano in direzione posteriore e anteriore rispettivamente. Patogenesi delle Lesioni Meniscali Esistono diverse tipologie di Lesioni Meniscali: LESIONI TRAUMATICHE Valgo-Flesso-Extrarotazione Varo-Flesso-Intrarotazione Es: quando il piede è bloccato a terra ma la gamba ruota Iperflessione Iperestensione Es: con pinzamento del con traumi corno posteriore a livello dei corni anteriori LESIONI DEGENERATIVE LESIONI CONGENITE Dovute ad età e usura Meniscosi Menisco Discoide Condrocalcinosi mancato riassorbimento della fibra cartilaginea Cisti > probabilità di rottura per menischi con forma non a C 22 Esistono poi particolari lesioni che non coinvolgono il corpo del menisco ma la sua periferia o le sue inserzioni: - Lesioni delle radici meniscali: che possono essere sia anteriori che posteriori; - Lesioni menisco-capsulari: anche denominate ramp lesions. Sintomatologia delle Lesioni Meniscali La sintomatologia è strettamente legata al trauma e può essere di tipo acuto o cronicoACUTA CRONICA - Dolore - Dolore emirima mediale o laterale - Limitazione Funzionale - Tumefazione dopo sforzo - Tumefazione Tardiva (24h) - Sensazione di impaccio, scatto - Eventuale Blocco Diagnosi delle Lesioni Meniscali La diagnosi viene effettuata tramite: Anamnesi Clinica Risonanza Magnetica Nella Diagnosi Clinica possiamo trovare: - tumefazione sovrarotulea in caso di versamento; - riduzione dell’arco di movimento in caso di blocco (antalgico o meccanico); - dolore emirima mediale o laterale. Esistono dei Test Meniscali Specifici per aiutarci a comprendere la situazione nella quale versa il ginocchio leso ed in particolare i menischi: - Test di Mc Murray dolore alla pressione a livello dell’emirima interna/esterna a ginocchio flesso che si accentua all’extrarotazione per lesioni del menisco interno, con l’intrarotazione per lesioni del menisco esterno. - Test di Grinding (Apley in Compressione) Dolore mediale o laterale alla compressione →menisco est. : da prono in intrarotazione →menisco int. : da prono o in extrarotazione - Test Squatting (Childress) Dolore mediale o laterale al tentativo di camminare accovacciato 23 La Risonanza Magnetica ci mostra la morfologia della lesione; in questa foto ad esempio possiamo vedere una lesione del corno posteriore del menisco mediale La Terapia in caso di lesione meniscale può essere: - Medica: fisioterapia e terapia farmacologica (antinfiammatori e antidolorifici); - Chirurgica: interviene in caso di rottura completa, in quanto non è sufficiente la terapia medica, e può essere intrapresa tramite la Meniscectomia Selettiva Artroscopica o con la Sutura Meniscale (si attua solo nelle zone vascolarizzate). Spesso la Meniscectomia Selettiva Artroscopica risulta essere l’unica soluzione di intervento. Un ginocchio privo di parte di una delle fibrocartilagini subisce stress meccanici in compressione che anticipano fenomeni degenerativi della cartilagine articolare, per cui quando il tipo di lesione lo consente è indicato tentare il salvataggio del menisco tramite una Sutura Meniscale. (la tenuta di una sutura meniscale nel tempo è valutata con fallimenti intorno al 18-20%, maggiori se la sutura non è eseguita in concomitanza con ricostruzione legamentosa; in caso di fallimento, è necessario eseguire meniscectomia selettiva). Riabilitazione a seguito di Intervento su Lesione Meniscale In caso di Meniscectomia Selettiva Artroscopica, la riabilitazione può essere impostata con: Carico Immediato a Tolleranza Isometria Quadricipite Recupero Articolarità Progressiva Intensificazione dei Carichi con Esercizi Isotonici Ripresa dell’Attività Sportiva dopo Circa 1 Mese Maggior Cautela per Il Menisco Esterno (Condrolisi ed Eventuale Necessità di Plastica Capsulare) Maggior Cautela per Lesioni Degenerative nel Paziente più Anziano (Scarico) 24 In caso di Sutura Meniscale, la riabilitazione può essere impostata con: Carico Immediato o Differito in Base al Tipo di Lesione e di Sutura (suture del corpo → 5 settimane di astensione e di scarico con stampelle; suture delle corna → anche carico immediato) Isometria Quadricipite Recupero Articolarità Progressiva Intensificazione dei Carichi con Esercizi Isotonici alla Ripresa del Carico Ripresa dell’Attività Sportiva dai 4 Ai 6 Mesi (6 Con LCA) Maggior Cautela per il Menisco Esterno* (Condrolisi ed Eventuale Necessità di Plastica Capsulare) Maggior Cautela per Lesioni Degenerative nel Paziente più Anziano (Scarico) *Mentre per il menisco interno vale questo, il menisco esterno è più implicato nella stabilità del ginocchio, quindi se viene tolto un pezzetto del menisco esterno si può andar incontro a condrolisi, per cui è necessario un trattamento riabilitativo più prudente (usura della cartilagine del piatto tibiale del pezzettino tolto; spesso si effettua una seconda operazione cartilaginea, plastica capsulare, per quel pezzetto del piatto tibiale). 25 6. LESIONI LEGAMENTOSE DEL GINOCCHIO: I LEGAMENTI CROCIATI Generalità e Anatomia del Ginocchio I legamenti del ginocchio sono le bande di tessuto connettivo-fibroso, che uniscono l'estremità distale del femore all'estremità prossimale della tibia. I legamenti del ginocchio sono in tutto 4: LCA Legamento Crociato Anteriore LCM Legamento Collaterale Mediale LCP Legamento Crociato Posteriore LCL Legamento Collaterale Laterale I due legamenti crociati risiedono al centro dell'articolazione del ginocchio; i due legamenti collaterali, invece, prendono posto uno sul lato interno (mediale) e uno sul lato esterno (laterale) del ginocchio. L’LCA presenta 2 fasci (antero-mediale e postero-laterale) diversamente tesi nella flesso-estensione del ginocchio. Si inserisce sulla spina tibiale anteriore (eminenza intercondiloidea, posteriormente al corno anteriore del Menisco Esterno) e sulla faccia mediale del condilo laterale del femore, superiormente, con un andamento a ventaglio. Anche l’LCP presenta 2 fasci (antero-laterale e postero-mediale). Si inserisce sul margine posteriore del piatto tibiale lateralmente alla radice posteriore del menisco mediale e sulla faccia laterale del condilo mediale del femore, superiormente, con un andamento anch’esso a ventaglio, più esteso rispetto all’LCA. Presenta 2 legamenti accessori, non sempre presenti: i legamenti menisco-femorali (anteriore di Humphrey e posteriore di Wrisberg, che collegano il condilo femorale mediale al menisco esterno. Il compito dei legamenti del ginocchio è stabilizzare l'articolazione di cui fanno parte e impedire che le componenti ossee di tale articolazione perdano il loro corretto allineamento; quindi hanno la funzione di stabilizzare l’articolazione dall’interno impedendo e limitando: - Traslazione anteriore (LCA), - Traslazione posteriore (LCP) della tibia rispetto al femore - Intrarotazione (LCA) - Extrarotazione (LCP) delle altre strutture capsulo-legamentose 26 Patologia dei Legamenti Crociati I legamenti del ginocchio possono essere oggetto di stiramenti e lacerazioni che, se particolarmente gravi, possono compromettere la salute di altre componenti articolari. I tipi di traumi che possono causare lesioni capsulo-legamentose sono gli stessi che causano lesioni meniscali. Valgo-Flesso- Varo-Flesso- Extrarotazione Intrarotazione Iperflessione Iperestensione rottura LCP rottura LCA Esistono lesioni degenerative anche dei legamenti crociati, ma di scarsa importanza a livello di traumatologia sportiva: Degenerazione Vacuolare e Cisti Gangliare. Per quanto riguarda la sede della lesione, principalmente la rottura dell’LCA avviene all’inserzione femorale, più raramente a livello di quella tibiale o al terzo medio; il moncone rimane beante (aperto) in articolazione oppure può appoggiarsi all’LCP con cui forma aderenze e da cui può ricevere apporto ematico (LCP a balia-nutrice dell’LCA). Le lesioni dell’LCP sono più frequentemente al terzo medio. Sintomatologia nella Lesione LCA I sintomi in caso di rottura dell’LCA possono essere di natura acuta o cronica: ACUTA CRONICA - Dolore - Nessun Dolore in Caso di Lesione Isolata - Limitazione Funzionale - Sensazione di Instabilità - Tumefazione Precoce (versamento ematico) - Cedimenti Ripetuti Durante Attività - Eventuale Blocco Antalgico - Tumefazione dopo Sforzo (Gonfiore) - Insorgenza di Dolore Meniscale/Cartilagineo per Possibilità di Lesioni Secondarie Diagnosi della Lesione LCA La diagnosi viene effettuata tramite: Anamnesi Clinica Strumentale Risonanza Magnetica Tramite la Diagnosi Clinica possiamo valutare: - tumefazione sovrarotulea in caso di versamento (artrocentesi ematica ovvero il prelievo con ago e siringa di un campione di liquido sinoviale dalla capsula articolare, è una pratica importante ma non sempre presente → lesioni intra-sinoviali); - riduzione dell’arco di movimento in caso di blocco antalgico. 27 Esistono dei Test Specifici che ci aiutano ad effettuare la diagnosi del trauma: - Cassetto Anteriore: eccessiva traslazione anteriore della tibia in flessione a 90° quando l’esaminatore porta la gamba anteriormente dal terzo superiore del polpaccio, paragonata all’arto controlaterale. Può essere eseguito in rotazione neutra, Intrarotazione o extrarotazione per valutare lesioni associate capsulo-legamentose. - Lachman Test: assenza di “STOP” alla manovra di traslazione anteriore passiva della tibia a 30°, o stop tardivo paragonato all’arto controlaterale (test che si fa in acuto perché senza grande flessione della gamba). - Jerk Test di Hugston: sublussazione anteriore dell’emipiatto tibiale esterno alla valgizzazione del ginocchio in intrarotazione e progressiva flessione della gamba a circa 30°. Sembra legato anche all’integrità del legamento capsulare antero-laterale (manualmente si esegue la manovra per una distrazione). - KT1000: permette di dare un valore numerico ai mm di traslazione anteriore della tibia rispetto all’arto controlaterale Terapia in Caso di Lesione LCA La Terapia in caso di lesione dell’LCA può essere: CONSERVATIVA CHIRURGICA FKT in fase acuta e cronica + FANS in fase acuta Ricostruzione Artroscopica → In Fase Acuta: Rimozione dei residui del legamento, nel - esercizi di recupero dell’articolarità attiva e trattamento di lesioni associate (menischi, passiva, isometria del quadricipite; cartilagine) e nella preparazione di un tunnel - idrochinesiterapia; osseo tibiale e femorale per l’inserimento del - rieducazione alla deambulazione con carico trapianto opportunamente calibrato, che progressivo a tolleranza; sostituisce funzionalmente il legamento - eventuale terapia fisica antidolorifica- crociato; una volta inserito, il trapianto deve antinfiammatoria superare una fase di integrazione e → In Fase Cronica: maturazione (legamentizzazione dai 6 mesi - esercizi di potenziamento isometrico ed ad un anno). I trapianti sono di diverso tipo: isotonico del quadricipite a carichi crescenti - t. rotuleo (BPTB - terzo centrale) - t. gracile e semit. (zampa d’oca + sartorio) - t. quadricipitale - Allograft (trapianto da cadavere meno resistente) - trapianti sintetici (goretex e materiali particolari, abbandonati per infiammazioni e rotture frequenti). 28 Riabilitazione dopo Ricostruzione LCA La riabilitazione relativa ad intervento artroscopico di ricostruzione dell’LCA prevede 5 fasi 1^ FASE: 0-15 GIORNI - Carico immediato a tolleranza - Tutore in estensione bloccato a 0° - Isometria quadricipite - Recupero articolarità con kinetec (CPM) - Ghiaccio - Elettrostimolazione quadricipite - Biofeedback 2^ FASE: 15-30 GIORNI - Carico completo - Tutore in estensione bloccato a 0° - Isometria quadricipite - Completamento dell’articolarità attiva e passiva assistita - Inizio esercizi isotonici a catena chiusa - Elettrostimolazione quadricipite - Biofeedback 3^ FASE: 30-60 GIORNI - Autonomia nell’uso dell’automobile - Intensificare i carichi isometrici a catena chiusa - Elettrostimolazione quadricipite 4^ FASE: 60-120 GIORNI - Esercizi in palestra autogestiti - Catena chiusa e catena aperta - Esercizi assistiti in campo senza salti/cambi di direzione/contrasti 5^ FASE: DOPO IL 6° MESE - Progressivo reintegro nell’attività sportiva preferita (nei mesi successivi all’intervento, si eseguono comunemente dei test di valutazione funzionale per descrivere il recupero articolare e la ripresa del tonotrofismo quadricipitale, in modo da poter valutare il momento migliore per la ripresa dell’attività sportiva; un valore di deficit di -20% dà l’ok per la ripresa sportiva). 29 Sintomatologia nella Lesione LCP I sintomi in caso di rottura dell’LCP possono essere di natura acuta o cronica: ACUTA CRONICA - Dolore - Dolore Anteriore da Sovraccarico - Limitazione Funzionale dell’Apparato Estensore - Tumefazione Precoce (versamento ematico) - Sensazione di Instabilità Posteriore in - Possibile Tumefazione (ematica) Discesa e Scendendo le Scale - Fastidio nel Mantenere a Lungo la Posizione in Piedi - Dolori Prevalenti nella Vita Quotidiana - Attività Sportiva spesso Possibile. Diagnosi della Lesione LCP La diagnosi viene effettuata tramite: Anamnesi Clinica Strumentale Risonanza Magnetica Spesso le lesioni dell’LCP sono conseguenti a traumi stradali da cruscotto o da incidenti in motocicletta; in ambito sportivo il meccanismo più frequente è l’iperflessione o il contrasto in senso antero-posteriore sulla tibia (frequente nel rugby). Clinicamente già col paziente a riposo e le ginocchia flesse a 90° si osserva una posizione della tibia, valutata dalla tuberosità tibiale anteriore, più posteriore rispetto al ginocchio controlaterale (step-off). Esistono dei Test Specifici che ci aiutano ad effettuare la diagnosi del trauma: - Cassetto Posteriore: eccessiva traslazione posteriore della tibia in flessione a 90° quando l’esaminatore porta la gamba posteriormente dal terzo superiore del polpaccio, paragonata all’arto controlaterale. Può essere eseguito in rotazione neutra, intrarotazione o extrarotazione per valutare lesioni associate capsulolegamentose (spesso si associa a lesioni del comparto postero-laterale). - Whipple Test: a paziente prono, ginocchio flesso a 30°e rilassato, eccessiva traslazione posteriore della tibia eseguendo una pressione in senso posteriore sulla tuberosità tibiale anteriore. Se la manovra provoca extrarotazione della gamba è presente anche una lesione posterolaterale associata 30 Terapia in Caso di Lesione LCP La Terapia in caso di lesione dell’LCP può essere: CONSERVATIVA CHIRURGICA FKT in fase acuta e cronica + FANS in fase acuta Ricostruzione Artroscopica - Potenziamento del quadricipite isometrico Per la ricostruzione dell’LCP si utilizza un ed isotonico trapianto che può essere di tendine rotuleo, - Stretching flessori quadricipitale, semitendinoso/gracile o - Evitare il potenziamento dei flessori, Allograft, inserito artroscopicamente con il antagonisti dell’LCP decorso dell’LCP nativo. - Elettrostimolazione quadricipite La sua ricostruzione è limitata ai casi in cui c’è un’importante limitazione funzionale su base algica e obiettiva instabilità (10mm di spostamento posteriore della tibia rispetto all’arto controlaterale → operazione). Riabilitazione dopo Ricostruzione LCP La riabilitazione post-operatoria relativa alla ricostruzione dell’LCP è la seguente: - posizionamento di un tutore in estensione, che si rimuove dopo 30 giorni; - mobilizzazione passiva con kinetec (CPM) nei giorni seguenti l’intervento (evita rigidità); - potenziamento isometrico del quadricipite - potenziamento isotonico del quadricipite. Una ricostruzione isolata permette il ritorno all’attività dopo circa 6 mesi, ma è di fondamentale importanza il recupero del tono e del trofismo quadricipitale. 31 7. LESIONI LEGAMENTOSE DEL GINOCCHIO: I LEGAMENTI COLLATERALI Anatomia del Legamento Collaterale Mediale Il LCM è una banda di tessuto connettivo fibroso che stabilizza il ginocchio nello stress in valgo, e origina dall’epicondilo mediale del femore per inserirsi sulla metafisi tibiale prossimale, medialmente alla zampa d’oca. Può essere distinto uno strato superficiale e uno strato profondo, anche se in realtà recentemente si tende a considerare lo strato profondo come un ispessimento della capsula articolare mediale in prossimità del muro meniscale mediale. Patogenesi della Lesione al Legamento Collaterale Mediale Una lesione dell’LCM avviene in genere per traumi in valgo, in cui la resistenza del legamento è vinta dalla forza del trauma. Anche traumi distorsivi che interessano i legamenti crociati, prevalentemente l’anteriore, specialmente la flesso-valgo-extrarotazione, possono coinvolgere l’LCM, con una lesione associata LCA+LCM. Dal punto di vista anatomo patologico, come in tutte le lesioni legamentose, si distinguono vari gradi di distorsione in base alla quantità di fibre interessate: Lesioni di I Grado solo elongazione delle fibre (stiramento) Lesioni di II Grado lesione parziale delle fibre (circa il 50%); Lesioni di III Grado lesione totale con diastasi (allontanamento permanente) 32 Sintomatologia nella Lesione LCM I sintomi in caso di rottura dell’LCM possono essere di natura acuta o cronica: ACUTA CRONICA - Dolore - Limitazione Funzionale - Sensazione di Instabilità in Valgo - Possibile Tumefazione (ematica) - Fastidio Mediale nel Mantenere a Lungo la - Possibile Ematoma Mediale Posizione in Piedi Diagnosi della Lesione LCM Il test clinico fondamentale per una diagnosi di lesione del collaterale mediale è il Valgo Stress, in cui il ginocchio viene stressato dall’esaminatore in valgo a 0° e 30° per valutare lo stato di tensione del legamento e la stabilità ; a 30° è più significativo in quanto la capsula articolare e più detesa e non contribuisce alla stabilità , mentre a 0° la capsula mediale compensa in parte l’insufficienza del collaterale mediale (minore sensazione di instabilità mediale). Dopo un sospetto clinico, con dolore mediale, tumefazione e valgo stress positivo, l’esame dirimente è la Risonanza Magnetica, che mostra iperintensità del legamento ed eventuale retrazione in caso di lesione di III grado. Terapia in Caso di Lesione LCM Contrariamente all’LCA, l’LCM essendo extrarticolare e ben vascolarizzato dalle arterie genicolate supero-mediale e infero-mediale, ha una buona capacità di cicatrizzazione, e l’intervento di riparazione si riserva solo alle lesioni di III grado (spesso associate a ricostruzione dell’LCA). In Acuto la riparazione è la sutura termino-terminale dei monconi o, in caso di distacco osseo (avulsione) la reinserzione avviene con ancoretta o vite. In Cronico invece, data la fibrosi e l’impossibilità di repertare i monconi ormai rimodellati e parzialmente riassorbiti, è necessario un trapianto con semitendinoso, con Allograft o con materiali sintetici. La Terapia Conservativa nelle lesioni di I e II grado consiste nel posizionamento di un tutore con snodi laterali che permette i movimenti di flesso-estensione, ma non quelli in varo-valgo, proteggendo il legamento da fenomeni di elongazione che ne impedirebbero la corretta guarigione; il tutore si mantiene per 15-20 giorni dopo i quali si inizia un protocollo 33 fisioterapico di potenziamento quadricipitale, recupero dell’articolarità e propriocezione. Il processo di guarigione dura circa 2 mesi, successivamente ai quali si può iniziare l’attività specifica con il recupero del gesto atletico specifico dello sport eseguito dal paziente. Un aiuto per velocizzare la guarigione è rappresentato dall’uso del PRP – Platelet Rich Plasma, che consiste in un plasma ricco di piastrine: questi fattori di crescita piastrinici rilasciati localmente facilitano la cicatrizzazione e hanno effetto antalgico (sostanza emoderivata del tutto naturale, ottenuta tramite centrifugazione, dopo il prelievo di un limitato quantitativo di sangue dal paziente stesso; ha origine autologa ovvero donatore e ricevente sono la stessa persona). Il trattamento con PRP (pappa piastrinica o gel piastrinico) prevede una o più infiltrazioni nella sede interessata. Anatomia dell’LCL – Legamento Collaterale Laterale Contrariamente all’LCM, che ha una morfologia appiattita e nastriforme, l’LCL ha un aspetto più tubulare, origina dall’epicondilo laterale e si inserisce insieme al tendine del bicipite femorale e al legamento popliteo-fibulare sulla testa del perone. Mentre l’LCM è in stretta continuità con la capsula e il menisco interno, l’LCL è indipendente dalla capsula e dall’omologo menisco, quindi più mobile e meno soggetto a rotture. Una lesione dell’LCL avviene in genere per traumi in varo, ed è spesso associato a lesione del comparto posterolaterale e dell’LCP. Anatomia Patologica del LCL Si distinguono anche in questo caso lesioni di I, II e III grado, in base alla quantità di fibre interessate: - Lesioni di I Grado: solo elongazione delle fibre (stiramento) - Lesioni di II Grado: lesione parziale delle fibre (circa il 50%) - Lesioni di III Grado: lesione totale con diastasi (allontanamento permanente) Sintomatologia nella Lesione LCL ACUTA CRONICA - Dolore - Limitazione Funzionale - Sensazione di Instabilità in Varo - Possibile Tumefazione (ematica) - Deambulazione con Scatto Laterale (Varus - Possibile Ematoma Laterale Thrust) se lesioni associate. 34 Diagnosi della Lesione LCL Anche in questo caso il test fondamentale è lo stress che contrasta la funzione del legamento: il Varo Stress, anch’esso eseguito a 0° e 30° sempre per i motivi descritti in precedenza. Anche in questo caso è fondamentale una Risonanza Magnetica che mostra perfettamente il grado e la sede della lesione. Terapia in Caso della Lesione LCL Diversamente dall’LCM che ha buone proprietà riparative, l’LCL in quanto più mobile e più separato dalla capsula, a meno che non si tratti di una lesione isolata di I grado, difficilmente guarisce da solo. È quindi indicata la terapia chirurgica, che consiste nella reinserzione ossea in caso di distacco inserzionale o nella plastica con semitendinoso (specialmente in caso di lesione associata del legamento popliteo-fibulare: Plastica di Larson o Laprade). Nel post-operatorio, si posiziona in genere un tutore in estensione se in concomitanza si effettua ricostruzione del legamento crociato posteriore, che si rimuove dopo 30 giorni. La mobilizzazione passiva con Kinetec - CPM si inizia nei giorni successivi all’intervento per evitare rigidità e allo stesso tempo parte il potenziamento del quadricipite in isometrico prima e isotonico poi (fondamentale il recupero del tono e del trofismo quadricipitale) Una ricostruzione isolata permette il ritorno all’attività dopo circa 3 mesi, mentre se associata a ricostruzione dell’LCP i tempi si raddoppiano. 35 8. LA SPALLA: SINDROME DA CONFLITTO Anatomia della Spalla Moltissime delle azioni che portiamo a termine quotidianamente richiedono di alzare uno o entrambi gli arti superiori. Qualsiasi azione che richieda l’uso delle braccia, quindi, sollecita le nostre spalle. La spalla è la regione pari del tronco, situata in posizione latero-superiore, su cui s'incontrano 3 importanti ossa: clavicola scapola omero Le spalle sono sede di fondamentali articolazioni e muscoli; l'Articolazione Gleno-Omerale, che collega la scapola all'omero è quella considerata più importante. Le articolazioni e i muscoli della spalla permettono all'essere umano di eseguire un'ampia varietà di gesti: dal lanciare un oggetto a sollevare un peso, dallo scrivere al disegnare un cerchio ideale con il braccio. La spalla può subire diversi tipi di infortuni: Fratture Ossee Lussazioni dell'Articolazione Gleno-Omerale Lesioni a Carico dei Tendini Muscolari Andiamo a vedere nel dettaglio le Articolazioni della Spalla. - Articolazione Gleno-Omerale È una enartrosi relativamente instabile, per cui necessita di rinforzi capsulari e muscolari, rappresentati dal cercine glenoideo, dai legamenti gleno-omerali (superiore, medio e inferiore), dalla cuffia dei rotatori, dal legamento coraco-acromiale. I movimenti permessi sono molto ampi: - flessione + estensione - intrarotazione + extrarotazione - abduzione + adduzione La cavità glenoidea o fossa glenoidea della scapola è una parte della spalla; è una superficie articolare poco profonda e piriforme presente sull'angolo laterale della scapola. Questa cavità articolandosi con l'omero costituisce l'articolazione gleno-omerale. - Articolazione Scapolo-Toracica Non è una vera e propria articolazione, ma il corpo della scapola si appoggia sulla gabbia toracica e vi scivola sopra. Non ha legamenti ma è mantenuta in sede da muscoli: trapezio, dentato anteriore, elevatore della scapola, romboidi. La sua funzione è quella di contribuire alla stabilità della gleno-omerale nei movimenti al di sopra della testa. 36 - Articolazione Acromion-Claveare Presenta al suo interno un menisco fibrocartilagineo. Mantiene la continuità del cingolo scapolare ed è stabilizzata dai legamenti coraco-acromiale e coraco-clavicolari (conoide e trapezoide). - Articolazione Sterno-Claveare Permette la rotazione della clavicola ed è fondamentale per l’elevazione della spalla. E’ rinforzata dai legamenti sterno-clavicolari e costo-clavicolari. Andiamo a vedere nel dettaglio i Muscoli della Spalla. - Protettori Gleno-Omerali Sono i muscoli che formano la Cuffia dei Rotatori; la loro funzione, oltre che quella intrinseca di rotatori, è quella di proteggere l’articolazione stabilizzandola e abbassando la testa omerale. Sovraspinoso extrarotazione abduzione fino a 90 Sottospinoso extrarotazione, estensione Piccolo Rotondo coadiuva il sottospinoso Sottoscapolare intrarotazione - Rotatori della Scapola Sono i muscoli che stabilizzano la scapola nei movimenti sopra i 90° e sostengono l’arto superiore. Trapezio Elevatore della Scapola Romboidi Grande Rotondo Dentato Anteriore 37 - Mobilizzatore dell’Omero È il principale attivatore dell’omero attivo soprattutto oltre i 90°. Deltoide Si inserisce posteriormente sulla spina scapolare e sull’acromion, e anteriormente sulla clavicola e la parte anteriore dell’acromion, inserendosi sul terzo prossimale dell’Omero. - Humeral Propellers Sono i principali estensori del braccio. Grande Pettorale Margine inferiore della clavicola, corpo e manubrio dello sterno e 2a, 3a ,4a costa, per inserirsi nella regione metafisaria prossimale dell’omero Piccolo Pettorale inserisce sulla coracoide e origina 3a, 4a, 5a costa La Sindrome da Conflitto Subacromiale Un tempo definita Periartrite Scapolo-Omerale la Sindrome da Conflitto o Impingement è una patologia dolorosa della spalla determinata da una flogosi* dei tessuti circostanti l’articolazione gleno-omerale ( terminologia modificatasi nel tempo, per spiegare meglio la patogenesi delle lesioni caratteristiche della patologia). La cuffia dei rotatori avvolge la testa omerale, fondendosi con la capsula articolare e proteggendo l’articolazione; uno o più dei suoi tendini possono lesionarsi e determinare la tipica sintomatologia dolorosa e il deficit di forza che caratterizza la patologia. La patogenesi è meccanica ed è causata da insufficiente spazio dei tendini della cuffia dei rotatori nell’acromion. *(flogosi: infiammazione acuta/cronica dell’organismo che reagisce a stimoli dannosi di tipo: irritativo, allergico e infettivo) 38 Eziologia e Patogenesi Le lesioni della cuffia dei rotatori possono insorgere per Cause Traumatiche Acute, in genere su una base degenerativa predisponente, oppure per l’Invecchiamento e la progressiva Sostituzione del Tessuto Tendineo con Tessuto Adiposo, stimolata specialmente in caso di impingement, cioè di attrito tendine/osso. La degenerazione è favorita dalla scarsa vascolarizzazione dei tendini della cuffia. Ipoossigenazione Attrito Sostituzione Adiposa Rottura Perdita di Sostanza Disinserzione Tendinea Anatomia Patologica Il tendine più frequentemente interessato è quello del Sovraspinoso, a causa della sua posizione più craniale subito al di sotto dell’acromion; seguono il Sottoscapolare, il Sottospinoso e il Piccolo Rotondo. Il Capo Lungo del Bicipite, considerato quinto tendine della cuffia, può essere sede di flogosi o vere e proprie rotture. La forma dell’acromion, più o meno uncinata, può condizionare l’insorgenza della sindrome da conflitto, anche se questa teoria è ormai meno accreditata che in passato, a favore di una patogenesi più legata a fattori funzionali (ad esempio lo squilibrio muscolare dei muscoli stessi). Una forma particolare di lesione della cuffia è la Pasta Lesion, (acronimo che indica PArtial Sovraspinatus Tendon Avulsion): una lesione parziale o completa del tendine può derivare sia da un trauma, come ad esempio un colpo o una caduta durante l'attività sportiva, che dall'infiammazione dovuta a sollecitazioni troppo frequenti, a movimenti errati o alla naturale degenerazione dei tessuti causata dall’età. Diagnosi della Sindrome da Conflitto La diagnosi viene effettuata tramite: Anamnesi Clinica Risonanza Magnetica Per quanto riguarda la Diagnosi Clinica i due principali sintomi di una sindrome da conflitto sono: Dolore Debolezza Se c’è solo infiammazione o una rottura parziale del tendine interessato sarà presente solo il dolore, mentre se la rottura è totale o funzionalmente significativa saranno presenti entrambi. 39 Test Specifici per Valutare la Sindrome da Conflitto Test di Neer dolore all’abduzione passiva della spalla oltre i 90°, legato all’attrito tra il tendine e la superficie ossea dell’acromion è indicativo di una lesione del sovraspinoso (dolore scompare all’infiltrazione con lidocaina). Test di Hawkins dolore alla rotazione interna passiva dell’arto col gomito flesso a 90°. È causato dall’attrito della testa omerale col legamento coraco-acromiale. Test di Jobe deficit di forza all’elevazione contro resistenza dell’arto abdotto a 90° e flesso a 20° è indice di una lesione del sovraspinoso Test di Yocum dolore all’elevazione del gomito contro resistenza con la mano sulla spalla controlaterale è indice di conflitto a livello dell’arco coraco-acromiale Tramite Risonanza Magnetica si possono verificare eventuali lesioni del sovraspinoso; invece con una Radiografia in 2 proiezioni, più eventuali oblique, si possono rivelare calcificazioni che dovute a tendinopatie croniche. Terapia in Caso di Sindrome da Conflitto La Terapia in caso di Sindrome da Conflitto può essere: CONSERVATIVA CHIRURGICA FKT in fase acuta e cronica Riparazione Artroscopica + FANS in fase acuta Riparazione a Cielo Aperto + Terapia infiltrativa - Terapia chirurgica: Suture - Esercizi di potenziamento muscolare con elastici sotto i 90° - Esercizi di articolarità e stretching in caso di rigidità - Idrochinesiterapia - Terapia fisica antidolorifica e/o antinfiammatoria (Tecar, Laser, Ipertermia) 40 Riabilitazione dopo Terapia Chirurgica La riabilitazione relativa ad intervento chirurgico prevede 4 fasi 1^ FASE: 0-30 GIORNI - Tutore reggibraccio in lieve abduzione - Esercizi di recupero articolarità passiva (pendolari ecc.) - Idrochinesiterapia (dopo la rimozione dei punti) - Esercizi di mobilizzazione attiva del gomito - Tecarterapia e laserterapia - Massoterapia (in genere vi sono contratture al trapezio) 2^ FASE: 30-60 GIORNI - Rimozione del tutore reggibraccio - Esercizi di recupero articolarità attiva e passiva - Idrochinesiterapia - Esercizi di mobilizzazione attiva con pesi ed elastici sotto i 90° 3^ FASE: 60-90 GIORNI - Potenziamento - Propriocezione (non utilizzare il trapezio, ma i muscoli dell’articolazione gleno-omerale) 4^ FASE: 90-120 GIORNI - Ripresa graduale dell’attività anche sportiva 41 9. LA SPALLA: INSTABILITÀ La stabilità della spalla è garantita da un complesso sistema capsulo-legamentoso che a livello gleno-omerale è rappresentato dal Cercine Glenoideo, con annesso il capo lungo del bicipite, rinforzato dai legamenti gleno-omerali superiore, medio e inferiore, e dalla Cuffia dei Rotatori che avvolge il tutto come un guscio. Il sistema del cingolo scapolare inoltre, tramite le altre 3 articolazioni della spalla contribuisce a distanza al corretto assetto articolare. Lussazioni Scapolo Omerali La lussazione è la perdita dei normali rapporti tra i capi articolari di un’articolazione, cioè uno spostamento permanente delle superfici articolari l'una rispetto all'altra; è detta Completa se la perdita dei rapporti fra le due superfici è totale, quando invece resta un contatto parziale, si parla di Lussazione Incompleta o di Sublussazione. È molto importante definire il periodo o Timing intercorso dal trauma, in quanto più i capi articolari restano lussati, più i tessuti molli (soprattutto i tessuti muscolari) si retraggono ed è difficile la riduzione incruenta e l’esito senza eccessivi danni permanenti. Recenti Inveterata entro 24-36 h considerata tale sia in funzione del tempo trascorso dal dall’evento traumatico trauma, sia della rapidità di cicatrizzazione spontanea dei tessuti capsulari Recidivanti Abituali Volontarie riprodotte per un nuovo riprodotte con facilità senza riprodotte intenzionalmente evento traumatico episodi traumatici dal paziente (no dolore) (strutture lasse) La Lussazione Scapolo-Omerale è la più frequente delle lussazioni ad eziologia traumatica, e a causa della vasta gamma di mobilità della spalla, può avvenire in tutte le direzioni in base alla direzione della forza (in genere un trauma indiretto con mano atteggiata a difesa). Dal punto di vista dell’Anatomia Patologica, in base alla direzione della lussazione, cioè dove va a situarsi la testa dell’omero rispetto alla glena, si distinguono: Lussazioni Anteriori - Sottocoracoidea: testa omero si posiziona sotto al processo coracoideo scapolare; - Sottoglenoidea: testa omero si posiziona sotto al margine glenoideo inferiore; - Infracoracoidea: testa omero si pone medialmente alla coracoide; - Sottoclavicolare: testa omero si posiziona sotto la clavicola (rara e grave, presenza arteria succlavia); - Sovracoracoidea: testa omero si situa anteriormente alla coracoide. 42 Lussazioni Posteriori - Sottoacromiale: testa omero si pone sotto l’acromion; - Sottospinosa: testa omero si pone sotto al processo spinoso (più medialmente). La lussazione più frequente è quella anteriore sottocoracoidea Lesioni Capsulo Articolari in Caso di Lussazione Considerando le strutture anatomiche interessate in caso di lussazione si possono avere le seguenti Lesioni Capsulo Articolari: - Bankart: quando la testa omerale va a lussarsi anteriormente, i tessuti di contenzione anteriori si stirano e viene ad essere urtato il margine anteriore della scapola; quindi si può avere il distacco del legamento gleno-omerale inferiore, che può essere associato ad una lesione ossea della glena anteriore (a seguito di traumi potrebbe capitare che il labbro glenoideo, che protegge il margine della cavità, si distacchi da essa, andando a formare una specie di tasca nella quale la testa dell’omero va ad inserirsi). La lesione di Bankart del cercine è una lesione antero-inferiore (in direzione della testa omerale che viene lussata anteriormente); si possono avere poi la Bankart Ossea, nella quale c’è una lesione anche del margine antero-inferiore della glena e la Bankart Inversa, nelle lussazioni posteriori (cercine posteriore). La problematica di Bankart è che fino a quando la lesione non viene trattata, la lussazione tenderà a recidivare in modo molto frequente, creando ulteriori danni all’articolazione; è il danno più frequente dopo una lussazione anteriore di spalla e può interessare anche la lesione del cercine del periostio. 43 - Perthes: è come la lesione di Bankart, ma con il periostio integro, ovvero il cercine rimane ancorato al periostio, che non si stacca dalla superficie della scapola. - Alpsa – Anterior Labral Periosteal Sleeve Avulsion: è una Perthes in cui il periostio rimane integro, ma non solo rimane attaccato alla corticale anteriore della scapola, ma non c’è neanche un distacco parziale dello stesso. - Glad – Gleno Labral Articular Disruption: c’è anche un interessamento della superficie cartilaginea della glena. - Slap – Superior Labrum Anterior and Posterior: è una delle più frequenti, nella quale è interessato anche il capo lungo del bicipite: è una lesione del cercine nella parte superiore (anteriormente e posteriormente), con eventuale avulsione (distacco più o meno evidente) del capo lungo del bicipite. - Hill Sachs Lesion: il margine anteriore della glena (nel momento in cui la testa omerale viene ad essere lussata) provoca un’incisura a livello della testa omerale dove, sotto la corticale, c’è la spongiosa che può venire interrotta dal margine anteriore della glena (che invece rimane integro). Pertanto questa lesione avviene sulla testa omerale provocata dall’incisura della glena anteriore. Immaginando la glena come un orologio, la Slap si manifesta tra le ore 10 e le ore 2 (superiormente), mentre la Bankart tra le ore 3 e le ore 6 (antero inferiormente). Diagnosi di Trauma alla Spalla La diagnosi viene effettuata tramite: Anamnesi Clinica RX o Risonanza Magnetica Nell’Anamnesi il paziente ci racconta che di un trauma sportivo o di una caduta che ha provocato una concussione sulla spalla. Nella Diagnosi Clinica i principali segni e sintomi di una lussazione acuta gleno omerale sono: - forte dolore; - arto atteggiato in posizione antalgica (il soggetto regge il braccio per non sentire dolore; posizione variabile in base al tipo di lussazione); - segno della spallina (c’è il segno dell’acromion); - tumefazione palpabile della testa omerale (in soggetti non obesi, o che non hanno eccessiva muscolatura) 44 Nell’effettuare esami radiografici, solitamente si effettua una semplice Radiografia ai RX in corrispondenza di fatti acuti, mentre si utilizzerà una Risonanza Magnetica per fatti cronici. La RX in 2 proiezioni nel fatto acuto è sufficiente per la diagnosi (a cui segue una manovra di riduzione); la RMN va effettuata in un secondo tempo, dopo uno o più episodi di lussazione, per valutare i danni ai tessuti molli. In una spalla normale, in sezione frontale, si nota il labbro glenoideo, rappresentato da un triangolo nero superiormente e da un triangolo nero inferiormente. Invece, in una spalla con una lesione di tipo SLAP, il triangolo nero che rappresenta il cercine glenoideo, non è in continuità con la glena; infatti, tra i due c’è un’area bianca, che rappresenta la diastasi (ovvero la lesione da distacco del margine superiore del cercine glenoideo). Terapia per la Lussazione della Spalla La terapia delle lussazioni in acuto, consiste nella riduzione della stessa, riportando l’omero nella sede anatomica: è importante attuarla il più precocemente possibile, per evitare la retrazione dei tessuti molli e di conseguenza la difficoltà di farlo in un secondo tempo. Il concetto base della manovra riduttiva (varia in base al tipo di lussazione, ad es: anteriore o posteriore) è quello secondo il quale, il movimento di riduzione deve essere uguale e contrario a quello che ha generato la lussazione (NDR: farsi raccontare l’episodio traumatico, osservare tramite palpazione dove è situata la testa omerale o osservarla dalla radiografia). Importante è anche la sensibilità cutanea a livello del deltoide (eleva e abduce la spalla), in quanto tale muscolo è innervato dal nervo circonflesso (posizionato inferiormente e distalmente alla testa omerale, circa 4-5 cm al di sotto del collo dell’omero). In caso di lussazione traumatica il nervo circonflesso può venire stirato, provocando deficit di forza del deltoide che non si può osservare in acuto a causa dell’elevato dolore; si può però valutare la sensibilità nell’area cutanea innervata dal nervo circonflesso (al di sopra del deltoide): se c’è un deficit di sensibilità in tale zona c’è stata una lesione da stiramento del nervo circonflesso. Quindi prima della manovra è fondamentale verificare perché si potrebbero provocare danni. Nel passato sono stati inventati numerosi metodi per ridurre le lussazioni. - Manovra di Kocher: attualmente è la manovra più utilizzata: - abduzione + extrarotazione allontanamento del gomito dalla cassa toracica - trazione quindi riduzione della testa omerale - adduzione + trazione caudale distalmente per rimettere la testa dell’omero a livello della glena - intrarotazione + adduzione immobilizzazione con tutore o fasciatura desault 45 - Manovra di Ippocrate e Galeno: meno utilizzata perché più traumatica, consiste nella trazione dell’arto in cui, il piede dell’esaminatore viene messo all’interno dell’ascella del paziente disteso a terra. - Manovra di Stimpson: il paziente è prono sul lettino con un peso legato al polso, in modo che il polso possa essere distratto e la spalla possa, passivamente, avanzare; di solito si attua per le lussazioni posteriori. -Manovra di Matsen: ci si aiuta con collaboratore che tiene un asciugamano al di sotto dell’ascella, per trazionare la cassa toracica in senso opposto a quello della spalla, mentre il medico traziona la spalla in senso distale. - Manovra di Snowbird: il paziente viene messo seduto e si usa il margine superiore della sedia per bloccare la glena, mentre la spalla viene trazionata distalmente. - Manovra di Spaso: il paziente è supino (rilassato) e, tramite manovre di intrarotazione ed extrarotazione, (aiutandosi, in genere, con una mano che sente la testa dell’omero inferiormente alla glena e la riporta in posizione) la spalla viene ad essere ridotta ed immobilizzata. L’immobilizzazione a seguito della riduzione è necessaria e dura 3 settimane, per permettere ai tessuti molli di guarire; l’immobilizzazione avviene con un tutore di tipo desault, o con una fasciatura di tipo desault (bendaggio in fasce di cotone di germania di tensoplast che mantiene il gomito contro il fianco con interposizione di un cuscinetto nel cavo ascellare, per bloccare l’articolazione; non essendo rimovibile, per 3 settimane non è consigliabile, ma è preferibile usare un tutore, che immobilizza il braccio in intrarotazione ed adduzione e che può essere rimosso parzialmente per permettere al paziente di lavarsi). Riabilitazione in Seguito a Trauma di Lussazione della Spalla La riabilitazione della spalla prevede 3 fasi: 1^ FASE: 0-15 GIORNI DALLA RIMOZIONE DEL TUTORE - esercizi di articolarità attiva e passiva (piccoli esercizi di mobilizzazione di mano, polso e gomito, per ridurne la rigidità da immobilizzazione); - esercizi pendolari (spalla viene mossa come un pendolo); - massoterapia (massaggi per evitare contratture muscolari, specialmente a livello del deltoide); - idrochinesiterapia. Tutte queste attività vanno svolte ovviamente a tutore rimosso; durante il periodo di tutore, invece, si può fare solo mobilizzazione del polso e del gomito, per evitare di allontanare la spalla dalla posizione corretta. 46 2^ FASE: 15 - 30 GIORNI DALLA RIMOZIONE DEL TUTORE - esercizi di rinforzo isotonico con pesi ed elastici; - ginnastica in acqua. 3^ FASE: 30-60 GIORNI DALLA RIMOZIONE DEL TUTORE - esercizi aumentano di intensità; - aumento dei carichi, sia per gli elastici che per i pesi. Dopo i 60 giorni ci può essere una graduale ripresa dell’attività specifica; tuttavia, l’attività sportiva si consiglia non prima di 3 mesi dall’episodio di lussazione, per possibili recidive legate al fatto che i tessuti molli per guarire (NDR: esistono lesioni croniche) hanno bisogno di almeno 90 giorni di tempo per cicatrizzare e formare un tessuto di riparazione, che permetta una normale ripresa dell’attività. È fondamentale dopo un episodio di lussazione scapolo omerale, mantenere un buon trofismo del deltoide e dei muscoli della cuffia, perché bisogna compensare le microinstabilità che derivano dalle lesioni anatomiche delle strutture di contenzione che si hanno dopo la lussazione. In caso di recidiva (secondo o terzo episodio di lussazione) è indicato l’intervento chirurgico di stabilizzazione della spalla (prima a cielo aperto intervento di Latargè; ora in endoscopia, si suturano i tessuti lesionati, cercine glenoideo o capsula, facendo in modo che la testa omerale venga ad essere localizzata nella glena e non ci siano instabilità residue). Instabilità Scapolo-Omerale Cronica È conseguente all’episodio di lussazione acuta ed è l’incapacità del labbro glenoideo a mantenere nella sua posizione la testa omerale, pertanto si tratta di un’incontinenza dell’articolazione, che predispone ad episodi di sublussazione e lussazione, con dolore anteriore e tipiche lesioni anatomiche. Può essere acuta (conseguente ad un unico episodio di lussazione) o cronica (conseguente a ripetuti episodi di sublussazione, dovuti ad una lesione del cercine insorta dopo un primo episodio di lussazione acuta); in base al tipo ed alla sede della lesione, può essere anteriore, posteriore o multidirezionale (la più complessa). Diagnosi di Instabilità Scapolo-Omerale Cronica La diagnosi viene effettuata tramite: Anamnesi Clinica RX o Risonanza Magnetica Nella Diagnosi Clinica i test specifici per definire l’instabilità sono di diverso tipo: - Test del Cassetto Anteriore e Posteriore: l’esaminatore prende con una mano la testa dell’omero e la muove anteriormente e posteriormente (spalla controlaterale come confronto); in caso si notasse una maggiore lassità, ovvero l’escursione articolare della testa omerale è maggiore del normale range, ciò indica una lesione delle strutture anteriori o posteriori. 47 - Test del Sulcus Sign: consiste nella presenza di una distanza maggiore tra la testa omerale e l’acromion della spalla interessata, rispetto alla controlaterale (perché le strutture di contenzione sono più lasse). - Test dell’Apprensione: si fa a paziente supino, mentre l’esaminatore esegue un’extrarotazione forzata della spalla; nel momento in cui la spalla raggiunge una posizione tale, nella quale si ha un’eccessiva stimolazione del cercine e delle strutture di contenzione, il paziente dà uno stop verbale (per paura, in quanto sa che quel movimento può provocargli una lussazione, avendolo già provato). - Test di O’Brien: è un test in cui il paziente viene stimolato ad eseguire un’elevazione della spalla, ovvero a portare la spalla superiormente con l’arto intraruotato; il medico, ad un certo punto, contrasta la forza del paziente e lascia improvvisamente il braccio. Questo fa sì che, se c’è una lesione di tipo Slap, il paziente accusa dolore, in quanto si ha un movimento eccessivo del cercine che è staccato e provoca dolore. Nelle instabilità croniche, una semplice radiografia difficilmente è di aiuto nella diagnosi, a meno che non ci siano evidenti lesioni ossee di tipo Bankart. È quindi fondamentale la risonanza magnetica per valutare l’integrità del cercine ed altre alterazioni dei tessuti molli. Si può vedere il cercine distaccato, con un’area bianca intorno che indica il versamento all’interno dell’articolazione, con diastasi del cercine dal margine anteriore della glena. La tomografia computerizzata - TAC può essere utile per valutare nel dettaglio le lesioni a livello osseo (che possono non essere evidenti a livello radiografico). Terapia per Instabilità Scapolo-Omerale La Terapia può essere: CONSERVATIVA CHIRURGICA consiste nel potenziamento consiste in una stabilizzazione dei muscoli della cuffia e del deltoide, per via artroscopica per stabilizzare meglio o per via artrotomica dal punto di vista muscolare (incisione - casi complessi) La terapia chirurgica si usa quando la conservativa non ha più effetto ed il paziente continua ad accusare instabilità e dolore, con impossibilità ad effettuare attività sportive o quotidiane. 48 Esempi di Terapia Chirurgica Per esito di una lesione Bankart del cercine anteroinferiore, si inseriscono due canule per via artroscopica e poi si applicano 1,2, 3 o 4 ancorette a livello della glena ossea (il numero dipende dall’entità lesione); con un filo si sutura il cercine e lo si riattacca alla glena stessa, riformando la struttura di contenzione. In questo caso agisce come una guarnizione, il cui effetto non è solo quello di contenere i margini della testa omerale, ma anche quello di un’azione di suzione (come una ventosa), in modo che ci sia una componente di pressione negativa, che tiene la testa dell’omero aderente alla glena stessa. In caso di cercine distaccato, si prepara con appositi strumenti, viene isolato, si cruenta la zona di inserzione precedente (zona di transizione); attraverso delle canule, si inserisce un filo di sutura che viene ad essere legato così che il cercine torni ad essere nuovamente annesso alla superficie della glena. Riabilitazione per Instabilità Scapolo-Omerale Dopo una fase di immobilizzazione di circa 25 giorni, la fase riabilitativa consiste nella rieducazione motoria, con riattivazione delle catene cinetiche muscolari e nervose e recupero progressivo dell’articolarità attiva e passiva. Si possono eseguire: esercizi pendolari esercizi isotonici esercizi isometrici esercizi di abduzione (< 90°) esercizi di stretching esercizi con pesi o elastici Lussazione Acromion-Claveare È un altro tipo di lussazione, che spesso viene confusa con quella gleno-omerale, dalla quale invece differisce molto. Infatti, mentre la lussazione gleno-omerale avviene tra la testa dell’omero e la glena, la lussazione acromion-claveare avviene tra l’acromion e l’estremità acromiale della clavicola. È una lesione, parziale o totale, dei legamenti che uniscono la clavicola e la scapola; ha un’origine traumatica ma, generalmente, è causata da traumi diretti sulla spalla. Si distinguono 3 gradi di lussazione, in base all’entità della lesione: 1°GRADO 2°GRADO 3°GRADO semplice distrazione lesione del legamento lesione del legamento della capsula articolare acromion-claveare, acromion-claveare acromion-claveare senza eccessivo associata alla lesione dei allontanamento dei capi legamenti coraco-clavicolari* articolari (conoide e trapezoide) *Questi legamenti servono per tenere abbassata la clavicola; una loro lesione allontana la clavicola dall’acromion (a differenza delle lussazioni di 1° e 2° grado, può essere evidente a livello radiografico). 49 Diagnosi di Lussazione Acromion-Claveare La diagnosi viene effettuata tramite: Anamnesi Clinica RX o Risonanza Magnetica CLINICA RX o RMN - Dolore In caso di lussazione di 3° grado, l’acromion - Ematoma eventuale resta al suo posto assieme anche al processo (in base all’entità del trauma che ha generato la lussazione) coracoideo, mentre la clavicola (privata dei - Tumefazione legamenti trapezoide e conoide) viene ad - Segno del tasto di pianoforte a livello della alzarsi. clavicola, questa viene ad essere sollevata (l’esaminatore la preme con un dito e si abbassa; specialmente nel 3° grado) Terapia per Lussazione Acromion-Claveare La Terapia può essere: CONSERVATIVA CHIRURGICA Nelle lussazioni di 1° e 2° Grado è Nelle lussazioni di 3° grado è necessaria la necessaria immobilizzazione con tutore chirurgia, altrimenti i tessuti guariscono in desault per circa 20 gg (permette elongazione ed i legamenti trapezoide e cicatrizzazione dei tessuti). conoide non guariscono (perché sono In fase acuta: per controllare il dolore si troppo diastasati). assumono Fans e si esegue fisioterapia; - Endobutton: usati per ridurre la distanza tra la clavicola In fase cronica: si esegue rinforzo muscolare. e la scapola; inseriti tramite tunnel ossei sulla coracoide e sulla clavicola stessa (endobutton è un dispositivo che svolge la funzione del legamento naturale); - vite tra la coracoide della scapola e la clavicola; - placche inserite sotto l’acromion, con delle viti sulla clavicola. Successivamente all’intervento, dopo un’immobilizzazione in tutore per circa un mese, si iniziano gli esercizi riabilitativi di rinforzo e articolarità. 50 10. LA CAVIGLIA: LESIONI LEGAMENTOSE La Caviglia, anche detta Articolazione Tibio-Tarsica o Talocrurale, è una diartrosi di tipo ginglimo a varietà troclea. I capi articolari che ne fanno parte sono: estremità inferiore malleolo tibiale della tibia (mediale) malleolo peroneale (laterale) astragalo (domo / cupola astragalica) alloggiato tra i due malleoli malleoli formano il mortaio tibio-peroneo-astragalico Sezione frontale: si vede al centro l’astragalo, superiormente ad esso la tibia, inferiormente ad esso il calcagno. Sezione sagittale: da destra si vede al centro l’astragalo con il suo domo (cupola), superiormente ad esso la tibia con la sua articolazione, postero-inferiormente ad esso il calcagno, anteriormente ad esso lo scafoide (o navicolare). La caviglia è più specificatamente una troclea ad asse trasversale (da sotto l’apice del malleolo mediale, alla parte più spessa del malleolo laterale) che attraversa l’astragalo, formando il mortaio tibio-fibulare. La superficie articolare dell’astragalo è costituita dal domo astragalico (la vera e propria troclea) e da due faccette articolari (mediale e laterale), che vengono in contatto rispettivamente con il malleolo mediale ed il malleolo laterale, nella loro superficie cartilaginea articolare. Il tutto è avvolto da una spessa capsula articolare a 360°, rinforzata da una serie di legamenti. I legamenti di rinforzo sono: - Legamento Tibio-Peroneale Anteriore - Legamento Tibio-Peroneale Posteriore A ponte tra la tibia ed il perone c’è una membrana interossea, che mette in comunicazione il periostio della tibia con quello del perone, ed è attraversata dall’arteria interossea e dalla vena interossea (la membrana interossea è una continuità del periostio di tipo fibroso). Medialmente a rinforzo della capsula c’è il Legamento Deltoideo che prende il nome dalla sua forma simile alla lettera greca), il quale presenta componenti: - Tibio-Scafoidea: dal malleolo tibiale allo scafoide - Tibio-Astragalica Anteriore - Tibio-Calcaneare - Tibio-Astragalica Posteriore 51 Lateralmente invece possiamo trovare: - Legamento Peroneo-Astragalico Anteriore: tra perone ed astragalo anteriormente; - Legamento Peroneo-Calcaneare: tra l’apice del perone ed il calcagno; - Legamento Peroneo-Astragalico Posteriore: tra l’apice del perone ed il margine posteriore dell’astragalo. L’arco di movimento permesso dalla caviglia non è particolarmente ampio: - flessoestensione, avviene esclusivamente a livello della tibio-tarsica (ovvero a livello del mortaio) per circa 70° gradi, in senso antero-posteriore; - pronosupinazione, del piede avviene quasi esclusivamente a livello della sotto-astragalica (tra astragalo e calcagno) per circa 5° (sia in inversione che in eversione). Tutti gli sport e le attività ricreative, per via di contrasti, cambi di direzione e movimenti di torsione che mettono a rischio la resistenza dei legamenti di rinforzo dell’articolazione, comportano il rischio di lesioni traumatiche (calcio, volley, basket e rugby sono tra gli sport più a rischio di lesioni legamentose della caviglia). Generalità sulle Distorsioni alla Caviglia Per distorsione si intende un trauma che sollecita un’articolazione al di là dei gradi fisiologici del movimento. Si distinguono tre gradi, in base alla quantità di fibre del legamento che vengono ad essere interessate: 1° GRADO Il legamento conserva la propria stabilità ma c’è un sovvertimento interstiziale delle fibre. La continuità è mantenuta, c’è solo un’elongazione (infiammazione) che può essere associata anche ad un’ecchimosi (ematoma) per la rottura di alcuni vasi 2° GRADO Vi è una lacerazione parziale di uno o più legamenti, con la possibilità di una lesione articolare associata. Implica una quantità di fibre < al 50% del totale 3° GRADO È presente una lacerazione completa di almeno un legamento, con alta probabilità di una lesione articolare associata (distacco, tra i due monconi del legamento stesso) 52 Distorsioni del Comparto Laterale Sono le distorsioni laterali di caviglia e rappresentano la lesione più comune negli sport di salto e corsa. Avvengono generalmente nei cambi di direzione o nell’atterraggio da un salto, nel quale il piede è in inversione (pronazione) con elongazione delle strutture laterali. Il trauma in inversione, con varismo del retropiede, adduzione dell’avampiede ed equinismo della tibio-tarsica, portano a lesione del compartimento esterno con lesione dei legamenti. I legamenti hanno diversa resistenza e diversa morfologia, in base alla loro forza ed alla loro resistenza ci sono legamenti che vengono interessati maggiormente di altri (in base ai Newton di resistenza alla forza): Peroneo Astragalico Anteriore Peroneo Astragalico Peroneo Calcaneare (PAA) Posteriore (PAP) (PC) 139 N di forza 260 N di forza 345 N di forza 400 N/cm di resistenza 317 N/cm di resistenza 705 N/cm di resistenza (il meno resistente / il più interessato) (mediamente resistente) (è il più resistente) Diagnosi della Distorsione del Comparto Laterale La Diagnosi Clinica avviene tramite: - Anamnesi: il paziente racconta il tipo di trauma (in inversione), l’attività che lo ha generato, il tempo che è passato ed il tipo di dolore che ha. L’infortunio crea tumefazione, dolore e limitazione funzionale: - Tumefazione: può essere solo un edema ma più frequentemente si tratta di un ematoma, perché nell’interessamento legamentoso si possono interrompere dei capillari o delle piccole vene che danno origine ad uno stravaso nel sottocutaneo; - Dolore e Limitazione Funzionale: di tipo antalgico (non meccanico), in quanto il dolore si presenta durante il tentativo di movimento attivo o di mobilizzazione passiva. Nella Diagnosi da Valutazione Radiologica possiamo intervenire con: - Radiografia – RX: si valuta il trauma nelle proiezioni laterale ed anteroposteriore + la proiezione per la sindesmosi (proiezione obliqua nella quale si viene a valutare l’integrità della sindesmosi tra tibia e perone); se non ci sono lesioni ossee, difficilmente vengono ad essere visibili lassità legamentose a livello di una RX semplice, mentre ciò che è visibile è un eventuale allontanamento tra tibia e perone, senza frattura, con indicazione sull’interruzione della sindesmosi. - Ecografia: qui si vede se è presente un versamento e se c’è integrità legamentosa. - Risonanza Magnetica – RMN: è ancora più dettagliata, mentre difficilmente si esegue una Tac – TC perché non essendoci una componente ossea lesionata è inutile (la TC si esegue per sospetta frattura o microfrattura, che potrebbe sfuggire alla semplice RX). 53 Trattamento della Distorsioni del Comparto Laterale Il trattamento di prima scelta è quello Conservativo ed è fondamentale per la maggior parte delle lesioni; solo i pazienti con una lesione di 3° grado, con avulsione ossea (distacco), hanno Indicazione Chirurgica (con avulsione ossea, si tende a reinserire, con una vite o un’ancoretta, il frammento di osso con annesso il legamento interrotto). Nelle lesioni di 3° grado senza avulsione ossea, si può fare un tentativo di trattamento conservativo (passando in un secondo tempo ad indicazione chirurgica, se non si ha avuto successo con il trattamento conservativo). - 1^ Fase Trattamento Conservativo: consiste nel R.I.C.E.*, immobilizzazione in tutore e carico a tolleranza, con eventuale fisioterapia – FKT antalgica e drenante tramite Tecar. - 2^ Fase Trattamento Conservativo: prevede un recupero dell’articolarità e potenziamento muscolare con esercizi di propriocezione che vanno intrapresi all’attenuazione del dolore. *R.I.C.E. – R EST I CE C OMPRESSION E LEVATION - REST: riposo immediato dopo aver subito il trauma. - ICE: il ghiaccio va utilizzato ad intervalli di alcune ore, ma mai più di 10-15 minuti, altrimenti si rischia un’ustione da freddo della pelle. - COMPRESSION: si attua una compressione con fasciatura applicata da distale a prossimale, per evitare stasi venose e linfatiche; viene sempre fasciato anche il piede, altrimenti si strozza la circolazione ed anziché avere una diminuzione dell’edema se ne avrà un aumento. - ELEVATION: l’arto infortunato va posizionato in scarico, in elevazione, così si impedisce che, per la gravità, si abbia un ristagno di fluidi a livello dell’articolazione della caviglia. Distorsioni del Comparto Mediale Le distorsioni mediali sono più rare, perché il legamento deltoideo è più resistente dei legamenti laterali e spesso si associano a traumi a più alta energia (che si possono associare anche a lesioni ossee). Il trauma in eversione, con valgismo del retropiede ed abduzione dell’avampiede, porta ad una lesione del compartimento interno con interessamento (in ordine dal meno resistente al più resistente): legamento tibio-scafoideo legamento tibio-calcaneare legamento tibio-astragalico posteriore legamento tibio-astragalico anteriore Il legamento deltoideo è molto robusto e richiede una forza considerevole per rompersi, ma quando si ha un trauma ad alta energia, può comunque staccarsi. Esso si oppone all’abduzione del collo del piede ed una sua rottura può avvenire per un trauma in pronazione-eversione, intrarotazione, flessione plantare forzata o flessione dorsale forzata. 54 Diagnosi delle Distorsioni del Comparto Mediale Analogamente a quanto accade per le lesioni laterali, si basa sulla Diagnosi Clinica e sulla Valutazione per Immagini (RX, RMN, TC). Clinicamente dopo una distorsione, l’ematoma può scendere ed arrivare alla base delle dita del piede (perché nel tessuto sottocutaneo, con paziente in piedi per effetto della gravità, l’ematoma scende colorando di scuro anche le regioni distali alla sede dell’interessamento traumatico). A Livello Radiografico, nonostante l’integrità ossea, si può avere un eccessivo allontanamento dell’apice del malleolo tibiale rispetto all’astragalo: ciò rappresenta un indice indiretto di lesione del legamento deltoideo perché non c’è più la contenzione di tale legamento (indiretto perché non si vede realmente il legamento nella radiografia, ma si vedono le superfici articolari, solitamente tensionate da questo legamento, che vengono ad essere distanziate con evidente interruzione del legamento stesso). In una Risonanza Magnetica - RMN, frontalmente si possono osservare i due malleoli (tibiale e peroneale); tra il malleolo tibiale e l’astragalo c’è un’interruzione del legamento peroneoastragalico posteriore. Se la RMN è fatta in acuto, si può osservare un’area più biancastra sopra il domo astragalico, che rappresenta l’edema osseo (edema da impatto), ovvero la sofferenza delle trabecole ossee dell’astragalo che si ha come conseguenza ad una contusione ossea profonda, generata durante una distorsione (accade in tutte le articolazioni). Trattamento delle Distorsioni del Comparto Mediale Il trattamento delle lesioni del legamento deltoideo dipende dalle lesioni associate: - lesioni di 1° e 2° grado: trattamento conservativo, con la tecnica del RICE; - lesioni di 3° grado: vi è completa rottura del legamento e necessita riparazione chirurgica. Spesso la lesione del legamento deltoideo si accompagna ad una lesione della sindesmosi (membrana interossea) tibio-peroneale; nonostante non ci siano fratture, si ha un allontanamento tra tibia e perone (evidenza di una lesione della sindesmosi), nonché un allontanamento dell’apice del malleolo tibiale dall’astragalo (che è un segno diretto della lesione del legamento deltoideo): in questi casi si mette una vite tricorticale (attraversa tre corticali, due corticali del perone ed una corticale della tibia) e va ad avvicinare nuovamente le due superfici articolari della sindesmosi, chiudendo il mortaio tibio-peroneo-astragalico. 55 Riabilitazione delle Distorsioni del Comparto Mediale 1^ FASE: 0-15 GIORNI - Bendaggio Funzionale: semirigido o bendaggio elastico; - Idrochinesiterapia: per permettere una riabilitazione più veloce ed una mobilizzazione precoce (in caso di intervento solo dopo la rimozione dei punti) 2^ FASE: 15 - 30 GIORNI - Rimozione Bendaggio; - Tutore Bivalva: inseribile nella scarpa, ha contenuto aereo (cuscinetto) per stabilizzare l’articolazione (flesso-estensione si; prono-supinazione no); - Potenziamento Muscolare, FKT e Cyclette: carico a tolleranza, cioè in base al dolore. 3^ FASE: 30-45 GIORNI - Propriocezione. 3^ FASE: dai 45 GIORNI in poi - Carico Gradualmente Completo (deve essere rimossa la vite tricorticale, in quanto nella deambulazione i piccoli movimenti tra tibia e perone possono rompere la vite rendendone difficile la rimozione; esistono viti riassorbibili, che non vanno rimosse perché si riassorbono anche se si rompono). - Tapis Roulant 4^ FASE: 4-6 MESI - Preparazione Atletica: per il ritorno allo sport ed il reintegro nello sport specifico. Fratture del V Metatarso Sono fratture particolari perché possono essere associate a lesioni legamentose e spesso possono avvenire durante attività sportive, in pazienti atletici che attuano ripetute sollecitazioni meccaniche. La base del V metatarso è la sede principale delle fratture da stress. Eziopatogenesi delle Fratture del V Metatarso Varia in base alla sede e ne esistono 3 tipologie. - Frattura da Avulsione È la frattura tipica della base del V metatarso. Qui si inserisce il tendine del muscolo peroneo breve che, insieme al peroneo lungo, è uno dei due muscoli laterali della gamba. Quando si ha un trauma nel quale vi è un’elongazione del peroneo breve ed il tendine resiste al trauma, se c’è un osso non troppo calcificato(osteoporosi o eccessiva sollecitazione sull’inserzione tendinea), si può avere una frattura da avulsione ovvero il tendine resiste e si stacca la base del 5° metatarso. 56 - Frattura di Jones È una frattura traumatica che avviene in una piccola area del V metatarso, che riceve meno sangue e quindi guarisce lentamente. Una frattura di Jones può essere una lesione da stress (tante microfratture ripetute) oppure una rottura acuta (traumatica); tali fratture sono causate da episodi microtraumatici ripetuti (soprattutto nei maratoneti o in chi utilizza scarpe errate). - Frattura da Stress Colpisce principalmente gli atleti all’inizio della stagione sportiva. Si lamenta dolore alla base del V metatarso e possono essere presenti ecchimosi ed edema nel sito della frattura, legati ad una graduale distruzione delle trabecole nella sede interessata dai microtraumi dovute all’interruzione dell’osso (spesso fastidio e dolore nella sede sono presenti già nel mese precedente). Meno frequentemente interessa le altre ossa metatarsali. Trattamento delle Fratture del V Metatarso Dopo una frattura della base del 5° metatarso, è previsto un Trattamento Chirurgico a meno che non ci sia una frattura composta (comunque gesso, immobilizzazione e ripresa ritardata). La frattura trattata chirurgicamente non prevede gesso, pertanto permette: - precoce mobilizzazione, - minor insufficienza muscolare, - ripresa precoce. Dopo diagnosi radiografica il trattamento chirurgico avverrà tramite sintesi ottenuta con vite a compressione, inserita dalla base alla diafisi (in senso prossimo-distale) per quanto riguarda le fratture più distali; oppure si può mettere un cerchiaggio (due fili di metallo inseriti all’interno dell’articolazione, con un cerchiaggio di metallo ad “8” per bloccare i fili sul moncone distale della frattura e compattarla) o vite a compressione per le fratture prossimali. Riabilitazione delle Fratture del V Metatarso 1^ FASE: 0-20 GIORNI - Bendaggio Funzionale Semirigido: per evitare edemi dovuti alla riduzione. 2^ FASE: 20 - 30 GIORNI - Rimozione Punti; - Idrochinesiterapia, Potenziamento Muscolare, FKT. 3^ FASE: 30-45 GIORNI - Propriocezione e Cyclette. 4^ FASE: dopo 3 MESI - Corsa e Ripresa Graduale dell’Attività Sportiva. 57 11. FRATTURE DEL COLLO PIEDE E ROTTURA DEL TENDINE DI ACHILLE Nell’articolazione tibio-peroneo-astragalica si svolge prevalentemente il movimento di flesso-estensione del piede, per cui tutte le sollecitazioni che imprimono all’astragalo un movimento rotatorio secondo l’asse sagittale (pronazione-valgizzazione o supinazione-varizzazione) o secondo quello verticale (intrarotazione o extrarotazione) sono destinate a provocare, se superano una certa intensità, un danno osteoarticolare. Al danno osseo si associa quasi sempre una lesione dei legamenti, la rottura dei quali permette un movimento tale da realizzare una lesione ossea. I movimenti sono quelli in eversione ed inversione con interessamento delle strutture mediali e laterali. A seconda dell’interessamento dell’epifisi tibiale articolare, si distinguono 2 gruppi di fratture: Fratture Malleolari Fratture Articolari Fratture Malleolari Sono le fratture dei malleoli senza interessamento della cartilagine articolare della tibia e possono essere distinte a loro volta in: - Monomalleolari: coinvolgono un solo malleolo (tibiale, peroneale) o il terzo malleolo* (Frattura di Destot) - Bimalleolari: coinvolgono entrambi i malleoli, tibiale e peroneale; la morfologia articolare viene ad essere distrutta, in quanto ci sono lesioni legamentose associate che attuano una vera e propria sublussazione dell’astragalo rispetto al mortaio tibio-peroneale - Trimalleolari: sono fratture che coinvolgono tutti e 3 i malleoli, tibiale, peroneale e terzo malleolo (anche dette Fratture di Cotton); - Malleolo-Sovramalleolari : interessamento di un malleolo e di una struttura a monte di esso; sono fratture generate da traumi in torsione, nel quale avviene una lesione del malleolo tibiale o del solo legamento deltoideo, in cui si ha una diastasi della pinza. In questi casi bisogna valutare un’immagine radiografica prossimale, perché spesso all’immagine distale corrisponde una frattura alta di perone (questo tipo di frattura si chiama Frattura di Maisonneuve; invece la frattura del malleolo peroneale, circa 5-7 cm al di sopra dello stesso e quindi non più frattura malleolare ma frattura diafisaria prossimale, si chiama Frattura di Dupuytren). *Il Terzo Malleolo è la porzione posteriore della tibia che si articola con l’astragalo posteriormente; viene detta terzo malleolo in quanto si tratta di una sporgenza che si valuta nella proiezione sagittale (a differenza del peroneale e del tibiale non è visibile esternamente). 58 Le fratture malleolari vengono classificate secondo la Classificazione di Weber, che ne distingue 3 tipi in base all’altezza: Tipo A – Al di Sotto della Sindesmosi - Generalmente è una frattura orizzontale; - è una frattura trasversa del malleolo peroneale da avulsione (distacco); - associata a frattura obliqua del malleolo mediale (non sempre); -il trauma che la genera avviene in intrarotazione-adduzione - frattura abbastanza stabile (non interessa la sindesmosi; mortaio resta in continuità) Tipo B – A Livello della Sindesmosi - Generalmente è una frattura obliqua o spiroide; - è una frattura obliqua del malleolo peroneale a livello della sindesmosi; - può essere associata ad una frattura del malleolo mediale; - il trauma che la genera avviene in extrarotazione; - maggiore frequenza di instabilità (in base all’interessamento della sindesmosi) Tipo C – Al di Sopra della Sindesmosi - Generalmente è una frattura orizzontale; - è una frattura alta del perone, con rottura della sindesmosi; - è frequentemente l’avulsione del malleolo mediale; - il trauma che la genera avviene in extrarotazione ed adduzione o abduzione; - è una frattura instabile. Diagnosi delle Fratture Malleolari La valutazione clinica consiste in Anamnesi e Valutazione Radiologica. - Anamnesi: il paziente riferisce una sensazione di crack, di osso rotto durante un trauma distorsivo di caviglia, raccontando le modalità del trauma; all’esame obiettivo saranno presenti: tumefazione (legata all’edema circolatorio, che può anche essere associato ad ematoma), forte dolore, impotenza funzionale (di tipo antalgico), deformità (se ci sono monconi ossei che sporgono sotto la cute) ed eventuale esposizione (se ci sono lesioni di continuo della pelle). - Valutazione Radiologica: si esegue una RX in due proiezioni + eventuale proiezione della sindesmosi; trattandosi di lesioni ossee, può essere utile una TC, per vedere nei particolari se ci sono irradiazioni della rima a livello articolare o rime di fratture che possono essere sfuggite a livello radiografico. 59 Trattamento delle Fratture Malleolari Ad oggi, salvo che per le fratture monomalleolari composte (che possono essere trattate con apparecchio gessato a gambaletto), in genere si ricorre al trattamento chirurgico, perché il gesso impedisce una precoce mobilizzazione, aumenta l’ipotrofia muscolare, ritardando i tempi di guarigione dei tessuti muscolari circostanti; un intervento, invece, permette una precoce mobilizzazione, una riduzione anatomica e non utilizza immobilizzazioni in apparecchio gessato. - Trattamento Conservativo: l’arto inizialmente è molto edematoso (gonfio), pertanto se si facesse un gesso nella fase di edema (poche ore o nel giorno successivo alla frattura) il gesso diventerebbe largo ed incontinente, con il rischio di provocare una scomposizione secondaria in gesso (la frattura composta può diventare scomposta, perché una volta che i tessuti si sgonfiano, il gesso diventa largo e l’arto si muove liberamente al suo interno). Per risolvere questo problema, solitamente viene inizialmente applicata una doccia gessata (gesso aperto a gambaletto), ordinando al paziente di tenere l’arto in scarico (elevato) per far defluire l’edema e far riassorbire l’eventuale ematoma; dopo circa 5-7 giorni, se l’edema si è riassorbito, si fa un gambaletto gessato circolare (continuo), che risulta più anatomicamente conformato per accogliere l’arto del paziente (quando si fa il gambaletto gessato chiuso, viene sempre effettuata una RX di controllo, per valutare eventuali scomposizioni secondarie in gesso che pongono indicazione chirurgica). - Trattamento Chirurgico: consiste nella riduzione, cioè il riallineamento dei frammenti di frattura, e nella loro sintesi, ovvero il bloccaggio dei frammenti di frattura (mezzi di sintesi più utilizzati nelle fratture malleolari sono: Chiodo di Rush infibula endomidollare che si mette nelle fratture trasverse di perone per allineare i monconi di frattura; Placca con Viti se le fratture sono scomposte od oblique; Placca sul Perone, Viti sulla Tibia e Vite in Senso Anteroposteriore in caso di fratture trimalleolari; Placca a Viti sul Perone e 2 Viti sulla Tibia in caso di diastasi della pinza / interruzione della sindesmosi, ma una vite è molto più lunga in quanto serve per riavvicinare il perone alla tibia riducendo la diastasi della sindesmosi e permettendo una continenza migliore del mortaio tibio-peroneale-astragalico. Riabilitazione delle Fratture Malleolari Sia con terapia conservativa, che con terapia chirurgica, in genere si prescrive uno scarico per 30 giorni e deambulazione con due bastoni canadesi. In caso di intervento, quindi in mancanza di gesso, è possibile una precoce mobilizzazione: - esercizi di articolarità della caviglia, prima passiva e poi attiva; - potenziamento muscolare, per evitare l’ipotrofia. 60 La terapia antitrombotica serve per prevenire la trombosi, una delle complicanze più frequenti nelle fratture degli arti inferiori (eparine a basso peso molecolare tramite punture sulla pancia per tutto il periodo dello scarico); infatti un rallentamento del circolo, l’edema che si forma e la possibile formazione di coaguli all’interno delle vene, possono creare flebiti o trombosi (degenerano in edema polmonare se qualche frammento di trombo si inserisce nel circolo venoso). Nell fratture malleolari possiamo avere 4 tipi di Complicanze: Immediate Precoci - turbe vascolari, - flittene, - lesioni vascolari acute, stasi e distacco dello strato superficiale del derma ed un interruzione della circolazione linfatica, con riempimento di flittene da parte del liquido infiammatorio - lesioni nervose, - esposizione della frattura. - flebiti e tromboflebiti, - infezione, in caso di esposizione o di intervento, infezione batterica postoperatoria Tardive - pseudoartrosi, mancata consolidazione, soprattutto Specifiche (in caso di trattamento chirurgico) in caso di interposizione di tessuti molli tra i monconi - stesse complicanze del T. conservativo, - ritardo di consolidazione, - lesioni vascolari e nervose intraoperatorie, - viziosa consolidazione, dovute a gesti chirurgici nel tempo porta ad artrosi - dolore locale da mezzi di sintesi, post traumatica - artrosi post traumatica, per sovraccarico della cartilagine articolare e rigidità specialmente a livello del perone, dove la pelle è molto sottile, se la placca è troppo spessa od il paziente è troppo magro - rottura dei mezzi di sintesi, - deiscienze cutanee da decubito, apertura spontanea per la fuoriuscita di materiale contenuto Si consiglia sempre di rimuovere i mezzi di sintesi nel momento in cui la frattura è guarita, comunque non prima di 10-12 mesi dall’intervento chirurgico. Fratture Articolari Passiamo a parlare delle Fratture Articolari, ovvero quelle in cui c’è un interessamento della cartilagine della tibia (non si parla della cartilagine del malleolo tibiale, che è quella verticale sulla faccetta articolare mediale dell’astragalo, ma di quella che si articola con il domo astragalico stesso). - Rottura del Tendine di Achille Il Tendine di Achille è una resistente corda fibrosa che connette i muscoli del polpaccio (soleo e gastrocnemio) al calcagno; la sua integrità permette il movimento di flesso-estensione della caviglia (in particolare flessione plantare della caviglia, ad esempio andare in appoggio sull’avampiede). 61 È coadiuvato nella sua funzione da un tendine accessorio (plantar gracile), che non sempre è presente (quando c’è è sinergico al tricipite surale); gastrocnemio e soleo si uniscono distalmente in un unico tendine, che si inserisce a livello del margine posteriore del calcagno; il gastrocnemio diventa tendine prima (più prossimalmente), mentre il soleo diventa tendine dopo (più distalmente). Un tendine sano si rompe molto raramente, l’unico modo è la sezione da taglio, con annessa ferita cutanea; le più frequenti sono le rotture sottocutanee del tendine perché non è una lesione da taglio, ma una lesione per un trauma eccessivo sul tendine stesso che già presenta delle alterazioni degenerative. Il tendine si rompe per un trauma distorsivo, perché il tessuto fibroso è meno elastico e resistente di quello originario e l’eziologia è quella di traumi in iperflessione plantare forzata (attività sportive, salti, cadute da un’altezza). I fattori predisponenti che indeboliscono il tendine sono: Età Sesso Tipo di Sport Tendinopatia Farmaci* 30 / 40 anni Maschile calcio, basket, Preesistente infiltrazioni con tennis, crossfit tumefazione e corticosteroidi, morbo di antibiotici, Haglund fluorochinolonici *Infiltrazioni cortisoniche effettuate per una tendinite cronica, momentaneamente possono dare un beneficio sul dolore (cortisone è l’antinfiammatorio per eccellenza: riduce il dolore da tendinopatia) ma nel tempo può provocare un indebolimento del tendine ed una più frequente insorgenza di rottura. Gli antibiotici orali possono essere legati a lesioni del tendine d’Achille (su tutti i fluorochinolonici: ciprofloxacina, levofloxacina usate per infezioni urinarie o dei tessuti molli; dopo un loro uso prolungato si può avere una lesione spontanea del tendine d’Achille, anche per traumi ad energia molto bassa. Anatomia Patologica della Rottura del Tendine di Achille Generalmente, la sede della lesione è a circa 5-6 cm dall’inserzione calcaneare, dove c’è una zona meno vascolarizzata e, di conseguenza, meno resistente; il tendine si assottiglia nella giunzione miotendinea del soleo (perché quella del gastrocnemio è più prossimale). 62 Più raramente si ha una lesione tendinea distale, un’avulsione dal calcagno (in cui si ha un distacco del margine osseo posteriore del calcagno e di inserzione) od una lesione parziale. In caso di avulsione dal calcagno, l’intervento consiste nella reinserzione, con una vite, del frammento osseo e, secondariamente, il tendine viene ad essere reinserito insieme al frammento osseo stesso. Spesso vi sono lesioni degenerative di tipo tendinosico (quindi il tessuto tendineo non è neanche ottimale per la sutura), più raramente calcificazioni (come nel morbo di Haglund che può provocare la rottura del tendine al di sotto di questa calcificazione). La calcificazione provoca dolore, perché è comunque l’esito di una tendinopatia infiammatoria e spesso l’intervento consiste nell’escissione della calcificazione a prescindere che il tendine sia rotto o meno. Diagnosi della Rottura del Tendine di Achille Clinicamente il sintomo primario è il dolore conseguente ad un movimento di flessione plantare della caviglia, con sensazione di strappo o di pugnalata nella parte bassa del polpaccio; successivamente c’è l’impossibilità alla flessione plantare, quindi il paziente non può mettersi in punta dei piedi ed al solo camminare avverte un dolore trafittivo posteriore. (può esserci tumefazione locale con eventuale ematoma). Il segno tipico che della diagnosi della lesione del tendine d’Achille (prima ancora di fare diagnosi ideologica) è il Segno di Thomson: spremitura del polpaccio a paziente prono, dove con caviglia normale e tendine d’Achille integro, vi è una flessione plantare del calcagno (spremendo il polpaccio → accorciamento delle fibre del gastrocnemio e del soleo, ottenendo passivamente una flessione plantare del piede); in caso di lesione del tendine d’Achille, il test di Thomson risulterà positivo, ovvero non si avrà alcun movimento da parte del piede, in quanto non c’è più continuità tra il muscolo ed il calcagno. Per quanto riguarda la Valutazione Diagnostica per Immagini, un’Ecografia, ancora meglio una Risonanza Magnetica – RMN, sono esami fondamentali per fare diagnosi di una lesione del tendine d’Achille. Terapia della Rottura del Tendine di Achille In caso di lesioni parziali o con scarsa retrazione si può attuare una Terapia Conservativa, ovvero si usa un gambaletto gessato o un tutore di tipo Walker per circa 40 giorni, con carico concesso. Questo modus operandi spesso si associa a recidive o a riduzione della forza del polpaccio e allunga i tempi di ripresa; inoltre in caso di nuova rottura, il tessuto già diventato cicatriziale, rende la riparazione chirurgica più difficoltosa con addirittura possibili trapianti tendinei. 63 In letteratura vari studi riportano una sovrapposizione dei risultati tra trattamento conservativo e chirurgico ma, per una più rapida ripresa funzionale e per una ridotta immobilizzazione in pazienti giovani ed attivi (ma anche negli anziani), il trattamento più indicato è quello chirurgico. Il Trattamento Chirurgico delle lesioni acute consiste nella Tenorrafia, ovvero nella sutura termino terminale dei monconi (riunione e sutura dei monconi, sutura del peritenonio ovvero la guaina che avvolge il tendine, procedura che permette l’apposizione di tessuto fibroso, da parte dei fibroblasti che si formano in maniera più anatomica all’interno della guaina, lungo il decorso delle fibre del pregresso legamento). Un’alternativa alla terapia chirurgica è la Tecnica Mini-Invasiva Percutanea: al posto della classica incisione, si fanno tante piccole incisioni ed attraverso degli aghi si riportano i due monconi l’uno vicino all’altro e la sutura viene fatta attraverso questi piccoli fori; successivamente si infiltra PRP (plasma ricco di piastrine) che permette una più veloce cicatrizzazione, nonché l’apposizione di fattori di crescita importanti per velocizzare l’azione dei fibroblasti. Riabilitazione della Rottura del Tendine di Achille In passato, dopo le suture del tendine d’Achille, si utilizzava un gesso femoro-podalico in equinismo, tenuto per un mese e poi sostituito da un gambaletto per un altro mese (chiaramente il tendine guariva, ma il piede rimaneva in equino perché si creavano delle rigidità, anche a livello del ginocchio). Oggi la Riabilitazione viene fatta con tutore di tipo Walker in ortomorfismo (con la caviglia a 90° - lunghezza omogenea del tendine per evitare retrazioni in flessione plantare) oppure uno splint anteriore (mezzo gesso) che impedisca la flessione dorsale della caviglia per un mese (altrimenti stiramento eccessivo delle fibre appena suturate, che impedisce una guarigione nella lunghezza corretta). Primi Giorni Post-Intervento - Carico anche completo - Esercizi di flessione plantare Rimozione del Tutore - Esercizi di recupero articolare - Potenziamento del polpaccio - Carichi crescenti Dal 3° Mese - Esercizi propriocettivi Dai 4 ai 6 Mesi - Ripresa dell’attività in base al recupero muscolare - Rimodellamento del tendine vanno avanti fino a dopo un anno 64 Complicanze della Rottura del Tendine di Achille Infezione Tromboflebite Nuova Rottura Deiscienze specialmente se si terapia profilattica interventi più cutanee ed escare usano fili non con antitrombotici complessi anche con (zona cutanea a scarsa trapianto tendineo vascolarizzazione) riassorbibili Mancato Recupero Rigidità Cheloidi (crescita anormale di tessuto fibrotico, tumore cutaneo benigno della Forza puramente fibrocitario, di aspetto cicatriziale, che fa generalmente seguito ad un trauma o una irritazione che non si attenua con il trascorrere del tempo) Prevenzione della Rottura del Tendine di Achille La rottura del Tendine di Achille può essere prevenuta con degli esercizi mirati e funzionali al tipo di attività quotidiana e/o sportiva che si pratica: Stretching del Polpaccio sempre prima e dopo l’attività sportiva Esercizi ad Alta e Bassa Rinforzo Intensità Alternati del Tricipite Surale lavoro completo di tutte le fibre del tricipite surale. Esercizi Eccentrici e Pliometrici Superfici di Gioco per ridurre la frequenza Calzature Corrette delle tendinopatie Aumento dei Carichi di Lavoro gradualmente 65 12. LOMBOSCIATALGIE CERVICOBRACHIALGIE Si tratta di un dolore proiettato, ovvero un dolore localizzato a livello del rachide lombare, che si irradia lungo il decorso di una o più radici nervose, interessando distalmente le regioni innervate da tali radici. In base al livello della radice interessata si parla di: - Lombosciatalgia: radici del nervo sciatico (a livello L4-L5-S1) - Lombocruralgia: radici del nervo otturatorio (a livello L2-L3-L4) - Cervicobrachialgia: radici del plesso cervicale. Le cause di Lombosciatalgie e Cervicobrachialgie possono essere: Spinali Rachidee Le Cause Spinali sono le più rare e si differenziano in: - Intramidollari: siringomielia, neoplasie, malformazioni vascolari; - Extramidollari: neoplasie epidurali. Le Cause Rachidee si differenziano in congenite e acquisite: - Congenite: sono più rare e si tratta di sindromi genetiche che alterano i rapporti tra le vertebre e le strutture di connessione tra le stesse ( sindrome di Klippel-Feil, spondilolisi e spondilolistesi*, fusione tra L5 ed S1 anche detta sacralizzazione di L5) * Spondilolisi e Spondilolistesi sono anomalie formative delle vertebre: nella prima si ha una mancata fusione dell’arco vertebrale a livello cervicale o lombare; nella seconda si ha lo scivolamento di una vertebra sull’altra (di solito sulle ultime vertebre, L4-L5-S1). - Acquisite: sono le più frequenti (ernia discale, spondiloartrosi, traumi, neoplasie ossee, artrite reumatoide ed artriti sieronegative). Lombosciatalgie Per comprendere le Lombosciatalgie, dobbiamo conoscere bene l’Anatomia del Disco Intervertebrale. Il Disco Intervertebrale è formato da una cartilagine per separare una vertebra da quella sottostante, realizzando una funzione di ammortizzazione e di congruenza articolare; il nucleo polposo è avvolto dall’anello fibroso, ovvero le due componenti cartilaginee che formano ogni disco interposto tra le vertebre. Anteriormente e posteriormente, a stabilizzare il disco rispetto alle strutture ossee ci sono il legamento longitudinale anteriore ed il legamento longitudinale posteriore, che decorrono dal collo fino al sacro lungo tutta la colonna vertebrale. 66 A livello del rachide lombare, il disco vertebrale cambia sia per quanto riguarda le dimensioni, sia per quanto riguarda la forma; invece, va a ridursi di dimensioni e spessore salendo verso la colonna cervicale. Dal punto di vista dell’innervazione, le strutture responsabili del dolore localizzato a livello rachideo, sono quelle innervate dal Nervo Senovertebrale di Luschka, che innerva: - parte periferica dell’anello fibroso, - legamento longitudinale posteriore, - periostio che avvolge ogni vertebra, - capsule articolari (tra le faccette articolari di vertebra superiore e inferiore) Il dolore localizzato (senza irradiazione: sciatalgia), ovvero la lombalgia, è generato da un’infiammazione a livello locale. Il nervo di Luschka provoca un dolore se le strutture che innerva sono interessate da alterazioni. I Legamenti del Rachide sono i seguenti: - Legamento Longitudinale Anteriore; - Legamento Longitudinale Posteriore; - Legamento Giallo (unisce le faccette articolari di una vertebra con quella inferiore); - Legamento Sovraspinoso (unisce i processi spinosi, ovvero i processi posteriori delle vertebre); - Legamento Interspinoso (legamento a fascia che abbraccia tutta la struttura dei legamenti spinosi, collegandoli l’uno all’altro). Patogenesi delle Lombosciatalgie Generalmente, l’erniazione del nucleo polposo avviene per un trauma, anche di lieve entità se ci sono fenomeni degenerativi e quindi una predisponente instabilità delle strutture cartilaginee. Questi dischi cartilaginei sono più rigidi, disidratati e di facile permeazione (ovvero, il nucleo polposo una volta che l’anello fibroso è indebolito, può fuoriuscire più facilmente). Quindi per Ernia del Disco si intende la fuoriuscita del nucleo polposo da una zona di minor resistenza a livello dell’anello fibroso. Nel disco invecchiato si possono notare: Disidratazione Dei Dischi Alterazioni nella Alterazioni Composizione Ossee Della (Spondiloartrosi e Matrice Cartilaginea Osteoporosi) 67 Anatomia Patologica delle Lombosciatalgie Le ernie del disco si distinguono in base alla loro posizione, che va ad interessare differentemente le radici nervose; si può avere - Ernia Posterolaterale: è mono-radicolare e viene irritata solo una radice nervosa (FIG: pallino rosso); - Ernia Posteromediale: è bi-radicolare e vengono irritate due radici nervose, ma monolateralmente, cioè solo destra o a sinistra (FIG: pallino blu); - Ernia Mediana: è tipicamente bilaterale in quanto colpisce due radici nervose controlaterali (destra e sinistra), ma è più rara per la presenza del resistente legamento longitudinale posteriore, che non lascia passare un’ernia rispetto alle strutture laterali più deboli (FIG: pallino verde). In base alla quantità di tessuto erniato (quindi in base alla quantità di nucleo polposo che viene ad essere spostato) si distinguono: - Ernia Contenuta: il legamento longitudinale posteriore è intatto e resiste alla pressione del nucleo polposo (FIG: zona rossa); - Ernia Protrusa: il legamento longitudinale posteriore viene interrotto e c’è l’entrata del nucleo polposo nel canale rachideo (FIG: zona gialla); - Ernia Espulsa: il materiale erniario si distacca dal nucleo polposo, a livello del disco intervertebrale e penetra a livello del canale; se questa scende verso il basso, per gravità, ci possono essere interessamenti più distali (FIG: zona verde). Diagnosi Clinica delle Lombosciatalgie Clinicamente si può avere: Sintomatologia Rachidea Sintomatologia Periferica Comune a tutti i livelli, è legata Dipendente dalla radice interessata: ai vari livelli all’irritazione del nervo di Luschka. nascono diversi nervi, che si proiettano agli arti A seconda del livello interessato si avrà: inferiori (plesso lombare) o agli arti superiori - Dolore in sede dell’ernia; (plesso cervicale). Presenta 3 fasi: - Rigidità del rachide riflessa; - Irritativa: rappresentata dal dolore; - Contrattura muscolare - Compressiva: presenta alterazioni della - Scoliosi antalgica per difesa legata alla sensibilità, (parestesie/ipoestesie o iporeflessia); contrattura stessa - Da Interruzione: fase più tardiva (situazione aggravata); qui anche le fibre motorie, più grandi e resistenti e le ultime ad essere interessate, possono essere interessate da deficit di motilità (in questa fase il dolore si attenua per l’anestesia legata all’interruzione della funzione delle fibre sensitive) 68 Mentre la lombosciatalgia interessa la radice L5 (quindi ernia tra L4-L5) o la radice S1 (quindi ernia tra L5-S1), la Lombocruralgia interessa il nervo crurale o otturatorio, pertanto interessa una regione più alta (ernia tra L2L3 o tra L3-L4) Le radici formanti: - nervo femorale → L2 - L3 - nervo otturatorio → L2 - L3 - L4 - nervo sciatico → L4 - L5 - S1 - S2 - S3 NB: nel sacro c’è una fusione tra le vertebre, quindi le ernie che interessano lo sciatico (lombosciatalagia) riguardano i dischi interposti tra L4-L5 o L5-S1 Innervazione Sensitiva dello Sciatico La coscia posteriormente e lateralmente è innervata dalle radici del nervo sciatico e, in base alla radice coinvolta dall’ernia (L3-L4, L4-L5, L5-S1) si ha una diversa sintomatologia. Innervazione motoria dell’arto inferiore: - nell’anca: flessione legata alle radici L2-L3, mentre estensione legata alle radici L4-L5; - nel ginocchio: flessione legata alle radici L3-L4, mentre estensione legata alle radici L5-S1; - nella caviglia: flessione dorsale legata alle radici L4-L5, mentre flessione plantare legata alle radici S1-S2; - nel piede: supinazione legata alla radice L4, mentre pronazione legata alla radice S1. Sintomatologie ai Diversi Livelli - Sindrome L4 Oltre ai sintomi locali si ha un’irradiazione ad inguine, ginocchio e faccia anteromediale della coscia (quindi più anteriormente). Si hanno ipoestesie (diminuzione della sensibilità) e parestesie (sensazione patologica spontanea, non dolorosa, quale formicolio o solletico), nonché iporeflessia rotulea (diminuzione del riflesso rotuleo); inoltre, si ha un’ipotrofia ed un deficit dei muscoli quadricipite e tibiale anteriore ed una positività del segno di Wassermann. 69 Segno di Wassermann a paziente prono, si estende la gamba contro resistenza, creando uno stiramento del nervo otturatorio (che si trova anteriormente) e questo aumenta il dolore - Sindrome L5 Oltre ai sintomi locali si ha un’irradiazione alla faccia posteromediale della coscia, laterale della gamba e dorsale del piede (nel lato mediale) e si hanno ipoestesie e parestesie. I segni positivi sono quelli di Delitala, Lasègue, Valleix, Dandy; inoltre, si ha un deficit SPE (nervo sciatico popliteo esterno: che attua la flessione dorsale del piede), il fenomeno dello “steppage” (andatura con il piede cadente, per il deficit dello SPE) e l’impossibilità a camminare sui talloni (per lo stesso motivo). Segno di Lasègue. È quello più utilizzato ed è analogo al test di wassermann, per il nervo sciatico (situato posteriormente). Il paziente è supino ed estendendo la coscia e la gamba sul ginocchio, si ha uno stiramento del nervo che aumenta il dolore (va sempre paragonato con l’arto controlaterale che risulterà negativo). Segno di Delitala Dolore a livello delle faccette intervertebrali, dove c’è l’emergenza del forame di coniugazione tra le vertebre, per una flogosi a livello locale Segno di Valleix Dolore lungo il decorso dei nervi, soprattutto lo sciatico, pertanto nella faccia posteriore mediana della coscia, fino alla caviglia ed al nervo sciatico popliteo esterno (SPE) 70 - Sindrome S1 Oltre ai sintomi locali si ha un’irradiazione alla faccia posteriore della coscia, alla gamba ed alla regione plantare (laterale); si hanno ipoestesie e parestesie, nonché iporeflessia dei riflessi achilleo e medio-plantare. Sono presenti ipotrofia e deficit dei glutei e del tricipite surale, inoltre risultano positivi i segni di Delitala, Lasègue, Valleix; inoltre si ha l’impossibilità a camminare sulle punte dei piedi. Diagnosi di Lombosciatalgie e Lombocruralgie Nella Diagnosi Clinica l’anamnesi e l’esame obiettivo aiutano molto a discernere il livello della lesione, in base alla positività o meno dei vari segni ed in base ai sintomi riferiti. A Livello Radiografico utilizzeremo sempre RX, RMN e TC solo s’è un dubbio di lesioni ossee (Mielografia: vecchio esame oggi sostituito da tecniche radiografiche avanzate). RX rachide lombare (visione L3-S1): si notano gli spazi intersomatici di normale spessore tra L3-L4 e tra L4-L5, mentre tra L5-S1 c’è una riduzione dello spazio (indice indiretto di una probabile lesione del disco, per avvicinamento delle vertebre, ma va confermato con una risonanza). Nella RMN a proiezioni sagittali si vede bene l’ernia a livello L4-L5, differentemente dagli altri livelli dove i dischi intervertebrali sono nella posizione corretta. Nella prima immagine, l’ernia è protrusa in quanto il legamento longitudinale posteriore è ancora integro. Nella seconda immagine, l’ernia interessa il legamento longitudinale posteriore, che viene ad essere lesionato e di conseguenza viene ad essere espulsa (il materiale procede posteriormente ed è quasi migrato distalmente). Un altro esame che si svolge è l’Elettromiografia con Esame Funzionale. Trattamento di Lombosciatalgie e Lombocruralgie A meno che non si abbiano sintomi neurologici avanzati, un primo approccio è Conservativo: - fisioterapia: terapia fisica antinfiammatoria con laser terapia, tecar terapia, massoterapia; - ginnastica posturale: in una seconda fase per stabilizzare la colonna ed evitare recidive; - terapia medica: inizialmente FANS, miorilassanti e corticosteroidi per via intramuscolare se i primi due associati non hanno effetto. 71 Il Trattamento Chirurgico è riservato alla persistenza della sintomatologia, nonostante la terapia conservativa e presenta diverse possibilità, dalla meno alla più invasiva in base a sede, morfologia, livello dell’ernia, tipologia del paziente (il paziente magro ha più facilità ad essere operato con tecniche meno invasive, a differenza del paziente sovrappeso): - Nucleotomia Percutanea: attraverso un mini accesso cutaneo (sotto controllo radiografico) si giunge all’ernia e, con delle radiofrequenze (ultrasuoni) si elimina il tessuto erniario; - Microdiscectomia Endoscopia: con un’ottica simile a quella utilizzata nell’artroscopia di ginocchio od anca, viene visualizzata l’ernia e si aspira mediante un micro accesso (con strumenti che entrano da una canula specifica); - Microchirurgia dell’Ernia del Disco: sempre da un piccolo accesso mini invasivo viene aspirata l’ernia, sotto visualizzazione diretta (anche utilizzando un microscopio specifico); - Chirurgia Tradizionale: anche detta emilaminectomia, consiste nell’eliminazione di una delle due lamine della vertebra, decomprimendo la radice nervosa e rimuovendo l’ernia stessa (chirurgia che implica un’incisione a cielo aperto e quindi più invasiva delle altre); - Spaziatori Interspinosi: impianti che permettono di detendere le pressioni tra le vertebre (introdotti da un piccolo accesso posteriore, sono vere e proprie molle che, messe tra i processi spinosi, distanziano le due vertebre, riducendo il carico meccanico responsabile della formazione dell’ernia); - Protesi del Nucleo: sostituiscono il disco intervertebrale, quando questo è particolarmente rovinato. Cervicobrachialgie Analogamente a quanto accade per le lombosciatalgie, se la radici irritata si trova a livello cervicale, si parla di Cervicobrachialgia; la sua genesi difficilmente è legata all’ernia del disco (anche se questa può essere una delle cause), mentre più frequentemente è legata a fenomeni di spondiloartrosi ovvero la degenerazione delle strutture osteocartilaginee del rachide cervicale (osteofiti sono alterazioni morfologiche dell’osso, legate a fatti artrosici, che si deforma cercando di sopportare il carico, formando dei ponti/allargamenti che teoricamente sopportano meglio il carico, ma in realtà alterano la forma anatomica dell’osso stesso, causando una compressione ossea delle radici nervose o addirittura del midollo spinale a livello cervicale). Anatomia del Plesso Cervicale Nel plesso cervicale sono presenti diversi nervi: Nervo Muscolocutaneo (Mc) Radici C5-C7 Nervo Ascellare (A) Radici C5-C6 Nervo Radiale (R) Radici C5-T1 Nervo Mediano (M) Radici C6-T1 Nervo Ulnare (U) Radici C8-T1 72 I muscoli innervati dalle varie radici sono: C5 → DELTOIDE E BICIPITE Il riflesso relativo è il Riflesso Bicipitale flessione del braccio, legata all’azione sul tendine distale del bicipite che, inserendosi sulla tuberosità bicipitale del radio, attua la flessione dell’avambraccio sul braccio C6 → BICIPITE ED ESTENSORI DEL CARPO Il riflesso relativo è il Riflesso Radiale estensione radiale del carpo, agendo con un martelletto sul tendine dell’estensore radiale del carpo C7 → TRICIPITE E FLESSORI DEL CARPO Il riflesso relativo è il Riflesso Tricipitale estensione dell’avambraccio sul braccio quando si stimola il tendine del tricipite alla sua inserzione sull’olecrano dell’ulna; flessione dorsale del carpo stesso C8 → ESTENSORE DELLE DITA E MUSCOLI INTERDIGITALI permettono avvicinamento ed allontanamento tra le dita Trattamento per le Cervicobrachialgie A meno che non si abbiano sintomi neurologici avanzati, il primo approccio è un Trattamento Conservativo e quindi si ricorrerà a: - fisioterapia - FKT: terapia fisica antinfiammatoria (laser e tecar terapia + massoterapia); - ginnastica posturale: in una seconda fase per stabilizzare la colonna ed evitare recidive; - terapia medica: inizialmente con FANS e miorilassanti e se i primi due associati non hanno effetto, si utilizzano corticosteroidi per via intramuscolare. Il Trattamento Chirurgico è riservato alla patogenesi erniaria e consiste di microdiscectomia od emilaminectomia; per la patogenesi artrosica non ci sono soluzioni, in quanto l’artrosi è una patologia degenerativa, evolutiva e la forma delle vertebre non può tornare indietro. A livello cervicale l’intervento è più delicato, in quanto i vasi cervicali sono molto più adiacenti al rachide, rispetto a ciò che accade per le strutture vascolo-nervose lombari. 73 13. COLLO FEMORE Le Fratture del Collo del Femore sono quelle che interessano l’epifisi prossimale del femore che è rappresentata da: - Testa Femorale, attua un’articolazione di tipo enartrosi con l’acetabolo dell’anca; - Collo del Femore; - Regione Trocanterica, ovvero grande trocantere e piccolo trocantere (importanti regioni di inserzioni muscolari) - Regione Sottotrocanterica, che dà inizio alla diafisi femorale, per poi andare distalmente. Le fratture del collo del femore sono tipiche dell’anziano, a causa dei processi di osteoporosi; infatti un femore normale difficilmente si rompe a questo livello, mentre nell’anziano con osteoporosi c’è un aumento della debolezza delle trabecole a livello della testa e del collo del femore che, per traumi anche a bassa energia (cadute da poltrona o sedia), può generare una frattura importante (che può portare a morte, dopo una serie di conseguenze). Si tratta quindi di fratture patologiche che insorgono in un osso con resistenza diminuita. Dopo i 65 anni le fratture del collo del femore hanno un’incidenza seconda solo alle fratture vertebrali da schiacciamento (rapporto donna/uomo è di 3:1: osteoporosi ha maggiore incidenza nelle donne per le variazioni ormonali post-menopausa); rappresentano infatti circa il 35% dei ricoveri in reparti ortopedici in Italia (grande implicazione economica e sociale). Le cadute in ambiente domestico causano oltre l’80% delle fratture in persone con oltre 75 anni d’età; in questi casi è fondamentale determinare lo stato generale del paziente, perché spesso le cadute non sono incidenti legati al fatto che il paziente inciampa o ha un trauma primitivo, bensì dipendono da fattori neurologici (es: soggetto con problema cardiaco o vascolare che sviluppa un attacco ischemico transitorio - TIA od una sincope che gli fa perdere coscienza prima di cadere al suolo determinando, dopo la caduta, la frattura). Eziologia delle Fratture del Collo del Femore I fattori di rischio si dividono in 3 tipologie: Traumi di Modesta Entità in Pazienti con Osteoporosi Fattori di Rischio Legati all’Osso Fattori di Rischio Legati al Paziente 74 - Traumi di Modesta Entità in Pazienti con Osteoporosi È chiaro che un paziente con ossa osteoporotiche, sia soggetto a fratture anche in caso di cadute di modesta entità, in quanto la fragilità ossea è molto elevata. - Fattori di Rischio Legati all’Osso _Massa ossea definita dal T-score, questo valore fornito dalla MOC valuta la densità dell’osso su 3 livelli, collo del femore, rachide lombare, polso, (RX utile per valutare funzionalmente la quantità di osso presente nel distretto o tramite ultrasuoni). La MOC utilizza la radiografia e fornisce un valore rappresentato da un grafico (X: età paziente, Y: densità minerale dell’osso) e in base all’età ci sono dei parametri che rientrano nella norma; il parametro T-score, se compreso tra -1.5 e 0, fornisce indicazione di osteopenia (iniziale osteoporosi: riduzione della massa ossea senza elevato rischio di frattura), mentre se è inferiore a -1.5, fornisce indicazioni di osteoporosi (rischio di frattura più alto: probabile intervento preventivo). _Geometria del collo del femore, un collo del femore varo o valgo, può creare problematiche biomeccaniche alla struttura ossea; un collo del femore varo (si avvicina di più ai 90°), ha una frequenza di rottura maggiore del collo del femore valgo (che va più verso la verticale) per le forze assiali che si trasmettono sulle trabecole nelle varie angolazioni del collo del femore. _Turnover osseo, patologie legate alla demolizione e nuova formazione dell’osso (attività di osteoclasti ed osteoblasti). - Fattori di Rischio Legati al Paziente _Età avanzata, rischio fratture aumenta con l’età a causa di osteoporosi, deambulazione, capacità neurologica e indipendenza del paziente. _Genetica, familiarità della frequenza delle fratture. _Peso e altezza. _Attività motoria e funzione muscolare. _Uso di farmaci, possono avere effetti a livello osseo (cortisonici per lungo tempo indeboliscono l’osso), a livello neurologico (sonnolenza, apatia, difficoltà motorie) e possono essere causa indiretta di caduta. _Endocrinopatie, patologie di tiroide, paratiroidi, surreni ed ipofisi. _Menopausa precoce, carenze ormonali che determinano l’osteoporosi post-menopausa. _Acuità visiva, un abbassamento della vista facilita cadute e relative fratture. _Funzionalità neuromuscolare, patologie neurologiche e muscolari possono ridurre la capacità del paziente di deambulare, aumentando la frequenza di cadute e fratture. Patogenesi delle Fratture del Collo del Femore L’osteoporosi, a livello del collo e della testa del femore, colpisce le trabecole (struttura portante dell’epifisi prossimale del femore); dal punto di vista anatomico si distinguono (in base alla direzione della forza di carico che le generano) diversi fasci di trabecole. 75 Le trabecole montanti (di resistenza della spongiosa ossea) si dispongono secondo le linee di forza attuate sull’osso in questione; a livello del collo del femore, il peso del corpo e la forma del femore, attuano una serie di linee di forza che generano la dimensione e la direzione delle trabecole stesse. I gruppi di trabecole sono: * Gruppo Compressivo Principale, dalla testa del femore al piccolo trocantere; * Gruppo Compressivo Secondario, dal grande trocantere al piccolo trocantere; * Gruppo del Gran Trocantere, si oppone a forze di trazione, per tutti i muscoli che si inseriscono sul gran trocantere (muscoli glutei e degli extrarotatori); * Gruppo di Trazione Principale, dalla testa del femore alla corticale laterale del femore; * Gruppo di Trazione Secondario, dalla testa del femore mediale alla corticale laterale del femore. Tra queste trabecole, si ha una zona di minor resistenza (dove le trabecole sono meno rappresentate), definita Triangolo di Ward, situata a livello del collo del femore, nella sua parte mediale; in questo triangolo, per la riduzione della resistenza dell’osso, vengono ad effettuarsi la maggior parte delle fratture del collo del femore. Anatomia Patologica delle Fratture del Collo del Femore Le classificazioni anatomo-patologiche delle fratture del collo del femore sono finalizzate a distinguerne l’evoluzione naturale e di conseguenza il tipo di trattamento da effettuare. La capsula articolare dell’anca si inserisce anteriormente lungo la linea che va dal grande al piccolo trocantere. Sulla base della posizione della rima di frattura, mediale o laterale all’inserzione della capsula articolare sul collo del femore, andremo a distinguere: - Frattura mediale, intracapsulare se medialmente a questa linea; - Frattura laterale, extracapsulare se lateralmente a questa linea. Posteriormente la capsula articolare non si inserisce lungo la linea tra i due trocanteri, bensì più prossimalmente (con un andamento ad imbuto). Fondamentalmente, la suddivisione non è casuale, ma è legata ad una diversa evoluzione della frattura, infatti le fratture mediali e laterali hanno un trattamento diverso, dovuto al fatto che la vascolarizzazione del collo del femore è legata alla posizione della capsula articolare; le due arterie circonflesse, anteriore e posteriore, vascolarizzano l’epifisi prossimale del femore (regione della testa e del collo), pertanto un’interruzione della vascolarizzazione a livello di queste arterie provoca la necrosi della testa del femore, quando le fratture sono intracapsulari (mediali). 76 Invece, se le fratture sono extracapsulari (laterali), a causa della presenza di circoli collaterali che uniscono i vari rami di tali arterie, non si ha necrosi del frammento in quanto la vascolarizzazione è comunque garantita. La differenza sta quindi nella vascolarizzazione: le arterie circonflesse mediali e laterali (che sono rami dell’arteria femorale profonda) abbracciano il collo del femore dalla regione del piccolo trocantere a quella del grande trocantere. Le classificazioni anatomo-patologiche delle fratture del collo del femore, sono finalizzate a distinguerne l’evoluzione naturale e, di conseguenza, il tipo di trattamento da effettuare; sulla base della posizione della rima di frattura, mediale o laterale all’inserzione della capsula articolare dell’anca sul collo del femore, si distinguono: - Fratture Mediali (Intracapsulari), che a loro volta si distinguono in: Sottocapitate Transcervicali al di sotto della testa del (o mediocervicali) femore a livello del terzo medio del collo del femore (dove, posteriormente si inserisce la capsula articolare) La classificazione delle fratture mediali più utilizzata è quella di Garden: 4 tipi di fratture, in base al posizionamento ed alla scomposizione del frammento prossimale; inoltre, fornisce un’indicazione prognostica sulla probabilità di necrosi della testa e sul tipo di trattamento. Fratture Garden 1: fratture incomplete Fratture Garden 2: fratture complete, ma (fratture ingranate, senza allontanamento tra non scomposte; sono ingranate, con una testa i frammenti di frattura), nelle quali la testa lievemente varizzata (frattura stabili). rimane agganciata/ingranata al collo del Garden 1 e garden 2 hanno prognosi benigna, femore e le trabecole subiscono una soprattutto nel paziente giovane (testa del deformazione in valgo (fratture stabili). femore può essere salvata). Fratture Garden 3: fratture complete e Fratture Garden 4: sono fratture scomposte, parzialmente scomposte, con testa del nelle quali può verificarsi una migrazione femore a luna piena (si varizza, aspetto più craniale del collo della regione trocanterica, verso i 90° rispetto al collo del femore). legata all’azione dei muscoli glutei. Sono fratture prevalentemente instabili, Sono instabili, è quindi necessario sostituire infatti in questo caso la testa va sempre tolta. la testa del femore con una protesi. 77 Fratture Garden 1 Fratture Garden 2 Fratture Garden 3 Fratture Garden 4 - Fratture Laterali (Extracapsulari), necessitano della rimozione della testa del femore, perché si ha un’alta percentuale di necrosi. Mediante una classificazione topografica, è possibile distinguere tali fratture in: Basi Cervicali Intertrocanteriche a livello della base del collo del femore; un tra i due trocanteri, tempo erano considerate tra le mediali, in cui il piccolo trocantere ma trovandosi lateralmente rimane distalmente all’arteria circonflessa anteriore, rientra nelle fratture laterali (possibile recupero della testa del femore) Pertrocanteriche Sottotrocanteriche dal grande al piccolo trocantere quasi fratture diafisarie; interrompendoli (sono le più frequenti). coinvolgono A volte si può avere un distacco del piccolo la parte prossimale della diafisi, trocantere, sul quale si inserisce il tendine lasciando integri i trocanteri dell’ileopsoas (che facendo trazione lo sposta dalla rima di frattura) 78 Diagnosi delle Fratture del Collo del Femore La Diagnosi Clinica ci permette di capire se un paziente ha avuto una frattura del collo del femore: - il paziente ha un’impotenza funzionale; - l’arto si presenta accorciato, addotto ed extraruotato, triade sempre presente nelle fratture laterali, per scomposizione legata all’azione muscolare (nelle fratture intracapsulari Garden 1 o 2, difficilmente hanno un accorciamento in quanto si tratta di fratture ingranate, ma può essere presente una lieve extrarotazione per la rotazione del frammento e per l’azione dei muscoli glutei; inoltre spesso nelle fratture laterali c’è un ematoma nella regione trocanterica, perché la capsula viene ad essere interessata e non c’è un ematoma intracapsulare, bensì un ematoma visibile a livello cutaneo). Il motivo della presentazione clinica nelle fratture non ingranate, va ricercato nell’azione muscolare che tende a scomporre la frattura. Una frattura si scompone in base al tipo di inserzione muscolare nei monconi di frattura ed alla trazione dei muscoli stessi; i muscoli che entrano in gioco nelle fratture del collo del femore sono gli adduttori ed i glutei. In caso di frattura pertrocanterica, gli adduttori provocano un’adduzione dell’arto, mentre i glutei causano la risalita del moncone distale (accorciamento) unitamente all’extrarotazione (infatti queste sono le tipiche manifestazioni cliniche di tale frattura). In caso di Diagnosi Radiografica si effettua una RX del bacino in anteroposteriore + l’assiale del femore (fornisce un’idea sul tipo di scomposizione della frattura anche se non sempre possibile, per troppo dolore alla mobilizzazione del paziente; l’assiale si esegue con l’arto extraruotato, pertanto la RX segue l’asse della diafisi femorale). In una RX relativa ad un’anca normale, si evidenziano il collo, la testa, il grande ed il piccolo trocantere, l’articolazione dell’anca, con lo spazio articolare e la coppa acetabolare; mentre invece avremo le seguenti situazioni suddivise per tipologia di frattura del collo del femore: Frattura Basicervicale Frattura Pertrocanterica Frattura Sottotrocanterica interessa la base del collo distacco trocanteri integri; rima si con distacco del piccolo trocantere estrinseca distalmente lungo del piccolo trocantere. legato all’azione dell’ileopsoas la diafisi femorale 79 Terapia delle Fratture del Collo del Femore Storicamente ci sono stati diversi avvicendamenti di ideologie di trattamenti per le fratture. Nel 1965, Crawford propose il trattamento incruento per le fratture nelle quali: - non fosse presente accorciamento od extrarotazione; - c’è poco dolore alla mobilizzazione attiva e passiva; - c’è la possibilità di intraruotare attivamente; - c’è l’ingranamento dei monconi all’esame RX; - c’è compliance del paziente. Ad oggi, la soluzione di Crawford risulta inaccettabile, in quanto le tecniche chirurgiche permettono di trattare questo tipo di fratture in tempi brevi, con interventi spesso poco invasivi. In questo modo il paziente ha modo di tornare in piedi il prima possibile e questo è fondamentale per evitare tutte le complicanze legate all’allettamento, che spesso portano alla morte del paziente. La terapia d’elezione per tutte le fratture del collo del femore è l’Intervento Chirurgico. La salvaguardia della vascolarizzazione nelle fratture laterali, permette la conservazione della testa femorale che, nelle mediali, va sacrificata; inoltre nelle fratture laterali si può mantenere il tessuto osseo e si può sintetizzare la frattura avvicinando i frammenti e favorendo così la guarigione biologica. - Terapia nelle Fratture Mediali Nel Paziente Giovane con una Garden 1 o 2 (NDR: frattura ingranata, non scomposta e senza risalita della testa) ed un buon tessuto osseo, l’indicazione può essere quella di salvare la testa del femore (fratture nelle quali la vascolarizzazione non viene eccessivamente compromessa); l’intervento consiste nell’Inserimento di Viti Percutanee, da 3 piccoli accessi cutanei, che bloccano la testa del femore sul collo, stabilizzando la frattura. Successivamente a questo intervento, il paziente ha il divieto di carico per almeno 60 giorni (deambulare con le stampelle), in quanto la stabilità di questo tipo di sintesi è inferiore rispetto alla protesi, pertanto il carico darebbe una mobilizzazione della testa femore, una mobilizzazione delle viti e sarebbe stato inutile intervenire. Nonostante il divieto di carico, il paziente può effettuare degli esercizi precoci di mobilizzazione attiva e passiva di ginocchio, caviglia ed anca, nonché esercizi di rinforzo muscolare per evitare un’ipotrofia di glutei e quadricipite (che conseguirebbe ad un’eccessiva immobilizzazione). Nel Paziente Anziano con una Garden 3 o 4* (osso di peggior qualità) e scarsa compliance, l’indicazione è quella dell’intervento di Endoprotesi ovvero Sostituzione della Testa del Femore con Protesi, mediante un: rimozione della testa del femore, preparando un canale midollare del femore, all’interno del quale si inserisce uno stelo protesico collegato ad una testa, che a sua volta si articola nell’acetabolo come la testa del femore. 80 (*stessa procedura nel paziente anziano anche con Garden 1 e 2, a meno che non vi siano condizioni favorevoli per l’attecchimento dell’osso). Successivamente all’intervento Carico Immediato (in quanto l’osso, così come la frattura, viene rimosso), con Mobilizzazione Precoce Attiva e Passiva di ginocchio, caviglia ed anca. L’endoprotesi viene anche detta mezza protesi (hemiprosthesis), in quanto si tratta di una protesi solo della componente femorale (la coppa acetabolare rimane l’osso del paziente) e prevede quindi un contatto diretto tra il metallo della testa femorale e la coppa acetabolare (intervento di minore entità, riservato principalmente all’anziano per via delle ridotte richieste funzionali). Mentre prima venivano impiantate endoprotesi che consistevano di un’unica componente (senza testa mobile), oggi si impiantano endoprotesi bi-articolari: all’interno della testa protesica, infatti, c’è un’altra testina piccola che permette la rotazione della testa sulla testina. Questo movimento crea una seconda vera e propria articolazione (una tra la testa e la testina della protesi, l’altra tra la protesi e l’acetabolo del paziente), che riduce l’attrito tra metallo ed osso, nonché l’usura dell’osso stesso. Un intervento alternativo all’endoprotesi, può essere l’Artroprotesi (nei pazienti più giovani), che prevede, oltre alla componente femorale, l’inserimento di una coppa acetabolare metallica (nell’acetabolo), per evitare che l’attrito della testa del femore avvenga sull’osso (cosa che nel paziente giovane provocherebbe un’usura dell’osso od una perforazione della cavità acetabolare), così che i rapporti saranno tra metallo e metallo, con l’aggiunta di una coppa di polietilene o ceramica tra i due metalli (artroprotesi utilizza la stessa tipologia di protesi utilizzata per l’artrosi d’anca, ovvero pazienti senza frattura ma con patologia degenerativa che prevede una sostituzione dell’articolazione). - Terapia nelle Fratture Laterali Dal momento che nelle fratture laterali si salvaguarda la componente ossea, il trattamento è diverso rispetto alle fratture mediali. Il trattamento più utilizzato è l’Inchiodamento Endomidollare, mediante il chiodo gamma (somiglianza alla lettera greca): inserimento di una vite, a livello della testa del femore, e di uno stelo nel canale midollare, che viene poi bloccato con una vite distale, per dare stabilità al sistema). 81 Successivamente a questo impianto è possibile dare carico immediato ed iniziare una mobilizzazione precoce attiva e passiva di ginocchio, caviglia ed anca. In alternativa, è possibile utilizzare un Impianto Transosseo, ovvero un osteosintesi con la vite placca: si esegue mediante l’utilizzo di una placca, che viene bloccata con delle viti sulla corticale laterale del femore; si ha uno scorrimento della vite sulla placca, che permette dei piccoli movimenti assiali di compattazione della frattura ed una più veloce guarigione. Successivamente a questo impianto si può dare un carico progressivo a tolleranza, in quanto questo impianto ha proprietà biomeccaniche che rendono meno favorevole il carico (impianto riservato a fratture più complesse nelle quali una stabilità con il chiodo non sarebbe garantita: es: fratture sottotrocanteriche e pertrocanteriche nelle quali c’è instabilità dei frammenti). Complicanze nelle Fratture del Collo del Femore Le complicanze relative alla frattura del collo del femore, sono il motivo per cui è fondamentale agire in tempi brevi per operare il paziente. Le direttive regionali attuali, consigliano un intervento (al momento della frattura) attuabile entro 48 h dal momento in cui il paziente giunge al pronto soccorso, al fine di evitare complicanze: Complicanze Complicanze Legate a Paziente e Allettamento Legate all’Intervento piaghe da decubito rottura dei mezzi di sintesi infezioni urinarie lesioni dell’acetabolo infezioni polmonari lesioni vascolari tromboflebiti lesioni nervose embolia polmonare mancata stabilità ulcere cutanee viziose consolidazioni malnutrizione (mobilizzazione dei frammenti) alterazioni del sensorio necrosi della testa (uso di viti per sintesi fratture mediali) infezioni 82 14. LE TENDINOPATIE Per tendinopatia si intende una patologia dei tendini. Anatomia ed Istologia del Tendine I tendini sono le strutture anatomiche, interposte tra muscolo ed osso, che trasmettono a quest’ultimo la forza generata dal primo, rendendo possibile il movimento articolare. Istologicamente, sono formati da tessuto connettivo fibroso, con fibre collagene, elastiche (circa il 2%), cellule e matrice extracellulare ricca in proteoglicani. Un tendine sano appare bianco, perlaceo ed omogeneo. Le fibre collagene sono per il 95% di tipo 1, per il 5% di tipo 3 (in prevalenza nell’endotenonio ed epitenonio) e di tipo 5 (tra le fibre 1 per regolare la crescita delle fibrille); altri tipi di collagene sono scarsi e, prevalentemente alla giunzione osteotendinea (dove il tendine si fonde con l’osso). Le fibre 1 sono strettamente addossate, parallele, con scarsa matrice e poca vascolarizzazione; sono rari i tenociti e nessun fibroblasto o miofibroblasto (tenociti producono sia la matrice, sia le fibre collagene, da protocollagene a collagene maturo). Le catene di collagene, a partire dalla fibrilla, si organizzano in fasci sempre più complessi, che poi si addensa in fibra primaria, secondaria e terziaria, per formare il tendine stesso. Il tendine è ricoperto dall’epitenonio (un connettivo lasso che contiene vasi e nervi), superficialmente al quale si trova il paratenonio (formato da collagene di tipo I e di tipo III, da fibre elastiche e da cellule sinoviali). L’epitenonio ed il paratenonio insieme formano il peritenonio, che avvolge il tendine nel suo insieme; per endotenonio, invece, si intendono la parte centrale del tendine di matrice e le fibre. Alcuni tendini sono dotati di guaina sinoviale peritendinea, che ne facilita lo scorrimento (rispetto alle strutture circostanti). A livello della giunzione osteotendinea (tra tendine ed osso), ci sono 4 aree di transizione: tendine → fibrocartilagine → fibrocartilagine calcificata → osso Invece, a livello della giunzione miotendinea (tra tendine e muscolo) non esistono cellule cartilaginee, ma le digitazioni della fibra muscolare si fondono con le fibre tendinee che ne vengono strettamente in contatto, permettendo il movimento trasmesso dal muscolo all’osso. 83 Le guaine tendinee sono come dei canali di scorrimento, all’interno dei quali scorrono i tendini; sono rappresentate da un doppio strato: - strato sinoviale presenta un foglietto parietale ed un foglietto viscerale (intorno alla guaina sinoviale, può esserci una guaina fibrosa che rappresenta il tunnel all’interno del quale scorre il tendine.) - vasi e nervi giungono a livello del tendine dal mesotenonio (che è come il mesentere a livello intestinale) Il termine “tendinite” solitamente si usa per indicare l’infiammazione di un tendine, ma non è sempre corretto in quanto non si tratta dell’infiammazione delle fibre tendinee, bensì di fenomeni infiammatori del complesso tendine-peritenonio-fibre inserzionali-guaina, unito ad alterazioni degenerative (che si hanno con microlesioni ripetute nel tempo e successivamente danno origine alla sintomatologia), pertanto è preferibile parlare di Tendinopatia per indicare la complessità dell’interessamento delle strutture funzionali dell’unità muscolo-tendinea. Il paziente, quando ha una sintomatologia, spesso ha già alterazioni degenerative, mentre quelle infiammatorie sono quelle iniziali che cronicamente sono andate a variare morfologicamente l’anatomia e l’istologia del tendine. La Classificazione Anatomica considera la patologia in base alla sede della tendinopatia stessa: Tendinopatie Inserzionali Tendinopatie a livello della giunzione osteotendinea del Corpo Tendineo Tendinopatie Rotture Tendinee della Giunzione Miotendinea interruzione completa di natura traumatica Nella Classificazione Clinica si basa invece sulla sintomatologia: Stadio 1 Stadio 2 dolore dopo allenamento dolore all’inizio che scompare con l’attività Stadio 3 Stadio 4 dolore durante e dopo attività rottura del tendine (dolore costante) (degenerazione ampia basta un piccolo trauma per rompere le fibre tendinee) 84 La Classificazione Istologica distingue le tendinopatie in: Tendinite Acuta Tendinosi Peritendinite Peritendinite + Tendinosi Tenosinovite - Tendinite Acuta È la risposta infiammatoria della sostanza del tendine, conseguente a microtraumi acuti con lesioni di alcune fibre in cui si ha afflusso di cellule infiammatorie e flogosi locale transitoria; la vera “tendinite”, se esiste, ha una durata breve (1-2 settimane) e compare solo nel periodo successivo a microtraumi significativi mentre, quando il dolore è cronico, si ha sempre una Tendinosi, con alterazioni degenerative già presenti nel tendine. Nella tendinite le fibre sono integre, la vascolarizzazione è aumentata e ci possono essere delle piccole rotture di fibrille tendinee. - Tendinosi È la degenerazione del corpo tendineo senza segni clinici o istologici di flogosi; istologicamente vi è degenerazione delle fibre collagene, che non appaiono più parallele le une alle altre, ma aumenta la componente della matrice mucoide, con probabile neoformazione di vasi in assenza di cellule infiammatorie. Le fibre non sono più pettinate (parallele) ma sono disordinate e si possono ispessire per l’aumento della matrice collagene; di conseguenza ci sarà un ispessimento con possibile formazione di nodi nei tendini (tendinosi è la principale alterazione dei tendini, in quanto la peritendinite isolata è rara e la tendinite ancora di più). I vari tipi di degenerazione che si possono avere (anche insieme) sono: Degenerazione Ialina Degenerazione Mucoide Degenerazione Fibrinoide Degenerazione Lipoidea Calcificazione Metaplasia Ossea Si può creare un circolo vizioso, nel momento in cui si ha un aumento delle richieste funzionali del tendine mantenute nel tempo, cui può seguire una riparazione adeguata (restitutio ad integrum del tendine) od una riparazione inadeguata, specialmente se il soggetto non rispetta un dovuto periodo di riposo. Alla riparazione inadeguata segue una ridotta produzione di collagene e matrice, con la morte cellulare e dei tenociti (a livello tendineo), ulteriore riduzione di collagene e matrice (che viene formata dai tenociti), c’è un’aumentata vulnerabilità al sovraccarico e si possono avere delle lesioni intratendinee o delle rotture complete. 85 - Peritendinite In genere si ha quando un tendine è privo di guaina e fa attrito con una protuberanza ossea. Si crea edema acuto (tumefazione locale) ed iperemia del peritenonio con infiltrato infiammatorio (quindi cellule infiammatorie che giungono in sede, con eventuale secrezione di essudato fibrinoso (spesso causa crepitio clinicamente evidente: peritendiniti crepitanti). Accade spesso che ad avvenuta guarigione, a livello del peritenonio si formano una serie di aderenze con i tessuti circostanti e, di conseguenza, ci possono essere degli ispessimenti sottocutanei nella sede della pregressa peritendinite (in genere si ha presenza di neovascolarizzazione e di cellule miofibroblastiche). - Tenosinovite È un’infiammazione della guaina sinoviale e dei tendini che presenti nella guaina stessa. Vi è un’aumentata produzione di liquido di tipo infiammatorio all’interno della guaina e il tendine può essere normale o patologico (se cronica→tendine patologico, sottoposto a fenomeni degenerativi); all’interno delle guaine, il tendine si trova in una ristrettezza (perché la guaina aumenta il liquido) quindi scorre male ed il dolore è di tipo meccanico. Le più frequenti tenosinoviti sono: Tenosinovite di De Quervain Tipica tenosinovite dell’estensore breve e dell’abduttore lungo del pollice (nel polso). Le guaine tendinee sono infiammate, con aumento del liquido, ed il tendine viene strozzato; questo provoca dolore alla regione prossimale del polso, soprattutto ai movimenti delle dita o all’estensione radiale del polso. Tenosinovite Stenosante dei Flessori Detta volgarmente Dito a Scatto, riguarda i flessori delle dita, a livello del palmo della mano, i quali subiscono un arresto in una delle guaine tendinee delle pulegge fibrose, all’interno delle quali passa il tendine (ristrettezza guaina per fibrosi cronica - aumento di attrito del tendine - difficoltà estensione scatto del dito per compressione del tendine che vince la resistenza e si estende improvvisamente). Si da indicazione chirurgica: apertura della guaina tendinea per far scorrere meglio il tendine e risolve la sintomatologia 86 - Rottura Tendinea La rottura sottocutanea insorge sempre su un tendine degenerato, ovvero in un tendine che è stato sottoposto cronicamente a degenerazioni di vario tipo ed in cui le fibre non sono più orientate (con aumento di matrice e proteoglicani). La rottura può avvenire per traumi banali (trauma sportivo, movimento brusco, discesa dalle scale) e può essere inserzionale (con eventuale avulsione) o del corpo tendineo. Le rotture con avulsione interessano il tendine sano (il tendine vince la resistenza dell’osso e l’osso si stacca), mentre le tendinosi danno rotture a livello del corpo del tendine (senza avulsione ossea). I tendini più interessati dalla rottura tendinea sono: Tendini Capo Lungo Cuffia dei Rotatori Bicipite Brachiale Tendine Tendine Inserzione Distale Quadricipitale Rotuleo Bicipite Brachiale (raro) Tendine Achille In caso di rottura tendinea la terapia è chirurgica in tutti i casi, salvo che nel distacco del capo lungo del bicipite (che può non avere conseguenze cliniche rilevanti) o nelle lesioni della cuffia con scarsa sintomatologia (specialmente nel paziente anziano), e comunque in base alla tipologia di paziente (es: capo distale del bicipite brachiale viene reinserito sulla tuberosità bicipitale del radio mediante un’ancoretta e delle suture; tendine quadricipitale, sopra la rotula, ed il tendine rotuleo, sotto la rotula, si reinseriscono con dei punti transossei: rotula permette una stabilità del costrutto, nonché una precoce mobilizzazione e riabilitazione). Eziologia delle Tendinopatie Le tendinopatie possono essere causate da: Sovraccarico Funzionale aumento frequenza e intensità allenamenti Errata Calzature Terreni Non Adeguate Non Adeguati Squilibrio tra Forza Muscolare e Resistenza Tendinea Esecuzione uso di steroidi anabolizzanti: Esercizio aumento massa muscolare, tendine resta costante e sottoposto a forze eccessive Iniezioni Locali di Corticosteroidi degenerazione del tendine di tipo farmacologico Ripresa Precoce Mancanza Allenamenti Post Infortunio di Riscaldamento dopo una tendinopatia riposo 7-10 gg fondamentale lo stretching altrimenti non si dà tempo ai fenomeni Pre e Post allenamento riparativi di riparare il tendine (ripresa Vizi Posturali precoce peggiora la sintomatologia) 87 Diagnosi delle Tendinopatie La Diagnosi Clinica viene effettuata in base a sede, tipo di attività e dolore: dolore localizzato deficit di forza tumefazione crepitio (peritendiniti) La Diagnosi Radiologica consiste invece in Ecografia e RMN; solitamente basta un’ecografia per vedere una struttura tendinea alterata, o per vedere del liquido localizzato nelle guaine tendinee. Localizzazioni Principali delle Tendinopatie Tendinopatie Inserzionali Peritendiniti/ P. con Tendinosi Cuffia dei rotatori Bendelletta ileotibiale Capo lungo del bicipite Tendine rotuleo Epicondiloidei/epitrocleari Tendini della zampa d’oca Glutei Tendine di Achille Ileopsoas Bicipite femorale Adduttori Quadricipitale - Spalla Le attività più a rischio sono quelle che prevedono l’elevazione dell’arto superiore oltre i 90° in maniera costante e continua (Volley, Baseball, Lavori con elevazione di spalla sopra al collo. I tendini coinvolti sono: Tendine Sovraspinoso Tendine Sottoscapolare Tendine Sottospinoso Tendine del Piccolo Rotondo (Cuffia dei Rotatori) Tendine del Capo Lungo del Bicipite - Capo Lungo del Bicipite Spesso nella patologia degenerativa o post-traumatica della cuffia dei rotatori e del cercine, si hanno lesioni associate del capo lungo del bicipite, per la stretta continuità di rapporti tra le strutture. Questo tendine origina dalla porzione superiore del cercine glenoideo, a livello del tubercolo sovraglenoideo della scapola e, nel suo tratto iniziale, è intra-articolare (attraversa il solco bicipitale a livello della testa dell’omero, tra la piccola e la grande tuberosità). 88 Esce poi dall’articolazione, inferiormente alla cuffia dei rotatori nel solco bicipitale, tra trochite e trochine omerali, avvolto da una guaina e si fonde con il capo breve, che origina dalla coracoide della scapola; il ventre muscolare del bicipite si inserisce tramite un robusto tendine nella tuberosità bicipitale del radio. La sua funzione è quella di stabilizzare la testa omerale e di coadiuvare la funzione bicipitale nella flessione dell’avambraccio sul braccio, insieme al capo breve; la sua funzione è coadiuvata dagli stabilizzatori intrarticolari (legamento gleno omerale superiore, legamento coraco omerale e fibre profonde del sotto scapolare) ed extrarticolari (solco bicipitale e legamento trasverso omerale, ispessimento delle fibre del sottoscapolare, del sottospinoso e del legamento coraco omerale). La vascolarizzazione è garantita da rami delle arterie toraco-acromiale e brachiale e presenta un’area critica (nella quale la vascolarizzazione è minore) a livello di circa 2-3 cm dalla sua origine sulla glena, che rende questa sede una regione particolarmente fragile Si distinguono 4 gradi di tendinopatia: Grado 1 Grado 0 lesione di una quantità di fibre tendine normale inferiore al 50% Grado 2 Grado 3 lesione di una quantità di fibre superiore al 50% continuità del tendine mantenuta rottura completa del tendine con retrazione distale del muscolo Il sintomo primario in caso di tendinopatia è il dolore mentre, dopo la rottura, il dolore si riduce e subentra il deficit di forza legato all’insufficienza del muscolo stesso. Nella Rottura Sottocutanea si può avere: Distacco osseo Distacco del tendine all’origine Distacco a livello all’origine senza distacco osseo della zona critica del tendine con moncone beante in articolazione con due monconi del tendine (prossimale + distale) Clinicamente, in caso di lesione totale, c’è il tipico segno di Popeye (braccio di ferro), ovvero la retrazione distale del bicipite (sorretto solamente dal capo breve) con aspetto globoso. 89 La sintomatologia è rappresentata da: Dolore anteriore Dolore notturno Ridotta articolarità attiva Crepitio al movimento Riduzione della forza (soprattutto in elevazione del braccio) Calore e sensazione di tumefazione interna In una tendinopatia senza rottura la Terapia Conservativa prevede: ghiaccio, riposo, terapia fisica (tecar, laser, ipertermia), FANS in fase acuta e terapia infiltrativa. In caso di rottura del capo lungo del bicipite la Terapia Chirurgica non è sempre indicata. In un paziente anziano con una lesione della cuffia la terapia è conservativa, mentre in un paziente giovane con aumentate richieste funzionali può essere necessario ricorrere a Tenodesi (in caso di rottura, reinserzione del tendine prossimalmente e fissazione sulla doccia bicipitale) o Tenotomia (in caso di degenerazione specialmente della cuffia, si tratta della resezione in artroscopia del tendine causa del dolore, a circa 2 cm dall’origine, così da migliorare la sintomatologia). - Gomito Le attività più a rischio sono tennis, golf, sci nautico, pesistica e utilizzo del mouse. Le patologie più frequenti sono l’epicondilite (o gomito del tennista) e l’epitrocleite (o gomito del golfista); si parla della prima se i muscoli si inseriscono sull’epicondilo laterale, della seconda se i muscoli si inseriscono sull’epicondilo mediale (o epitroclea) I tendini coinvolti sono: - Estensore radiale breve del carpo (a livello dell’epicondilo laterale) - Estensore radiale lungo del carpo (più rara) - Estensore delle dita - Estensore ulnare del carpo - Flessori del carpo e delle dita (a livello dell’epicondilo mediale) - Tricipite brachiale (tendinopatia tricipitale più rara) - Polso Le attività più a rischio sono mouse, sollevamento pesi e lavori casalinghi. I tendini coinvolti sono: - Estensore breve del primo dito* - Abduttore lungo del primo dito* (*tenosinovite di De Quervain) 90 - Coscia Le attività più a rischio sono calcio, ciclismo, rugby, ginnastica, sollevamento pesi. I tendini coinvolti sono: - Bicipite femorale - Semitendinoso - Semimembranoso - Adduttori - Ginocchio Le attività più a rischio sono volley, salto, calcio, basket, crossfit, corsa. I tendini coinvolti sono: - Tendine quadricipitale - Tendine rotuleo - Bendelletta ileo tibiale La tendinopatia rotulea ha come sede l’apice rotuleo (inserzione del tendine rotuleo sull’apice della rotula); tipicamente dà un dolore che si presenta quando si sta molto seduti, con il ginocchio flesso a 90°, dopo circa 30-60 minuti; per tale motivo prende il nome di “segno del cinema”, in quanto è tipico di chi sta al cinema per 2 ore (solitamente il dolore scompare se il paziente estende il ginocchio). Quando si pratica attività sportiva, il dolore si ha sia durante che dopo lo sforzo: può dare alterazioni degenerative nel tempo, con ispessimento fusiforme del tendine che può anche portare a rottura. La sindrome della bendelletta ileotibiale è poco conosciuta ma si tratta di una patologia a livello della bendelletta, quando questa incrocia il condilo femorale laterale ed insorge prevalentemente in pazienti che corrono molto (tipicamente 10-15 minuti dopo l’inizio della corsa). È legata all’attrito costante (specialmente nei pazienti magri) della bendelletta ileotibiale (ovvero il tendine del tensore della fascia lata, che si inserisce lateralmente sul tubercolo del Gerdy della tibia) nel momento in cui questa attraversa il condilo femorale, nei movimenti ripetuti tra 20° e 30° (come avviene nella corsa). 91 - Caviglia-Piede Le attività più a rischio sono corsa, calcio, marcia. I tendini coinvolti sono - Tendine di Achille - Tendini peronieri - Fascia plantare (fascite plantare: infiammazione con dolore del mesopiede o inserzione calcaneare della fascia al carico) Terapia nelle Tendinopatie Riposo Funzionale almeno 2-3 settimane per dare il tempo alla patologia acuta di riassorbirsi (limitare uso e sovraccarico le fibre del tendine già alterate). Il danno tendineo è spesso avanzato all’insorgere dei sintomi Potenziamento Muscolare eccentrico e pliometrico, favorisce la rigenerazione tendinea in senso corretto Terapie Fisiche es. laserterapia velocizza la rigenerazione del collagene FANS specialmente nelle fasi acute di dolore (effetto analgesico più che antinfiammatorio) Ultrasuoni favoriscono la fibrosi e la riparazione del tendine Crioterapia utilizzo di ghiaccio per 10-15’per 2/3 volte al giorno per evitare stress sulla pelle ed ustioni da freddo (riduce vascolarizzazione e infiammazione peritendinea) Infiltrazioni Corticosteroidi uso controverso; si usa in spalla e cuffia dei rotatori, meno utilizzato in altre sedi per la necrosi dei tenociti e sottocutanea, nonché per le lesioni intratendinee che si possono creare. Terapia Chirurgica utilizzata nei casi cronici refrattari, quando ci sono già alterazioni degenerative con ispessimento del tendine e fenomeni meccanici (rimozione del tessuto tendineo degenerato, sanguinamento del tendine stesso per favorire l’afflusso di cellule riparatorie e la sua guarigione; in aiuto si utilizza PRP – fattori di crescita piastrinici) 92 15. FRATTURE DELLA SPALLA E DEL GINOCCHIO Fratture della Spalla Le fratture dell’estremità prossimale dell’omero sono particolarmente frequenti negli anziani a causa dell’osteoporosi e rappresentano la terza frattura più frequente, dopo le fratture del collo del femore e del polso. Si classificano in base al numero di frammenti (Neer). I frammenti considerati sono: Testa dell’Omero Grande Tuberosità Omerale (o trochite omerale) Piccola Tuberosità Omerale (o trochine omerale) Diafisi Omerale La frattura è tanto più grave, quanto maggiore è il numero dei frammenti coinvolti; più numerosi sono i frammenti, più scomposta è la frattura, più tempo intercorre tra trauma e trattamento, maggiore è la possibilità di necrosi della testa omerale (anche questa può essere interessata da un riassorbimento, per l’alterazione dei fenomeni di vascolarizzazione successivi alla frattura). Eziologia delle Fratture della Spalla La causa è in genere un trauma diretto sulla spalla od indiretto sul braccio o sulla mano (se associata a lussazione, si parla di “fratturalussazione”). Diagnosi delle Fratture della Spalla La diagnosi può essere: anamnestica, clinica o radiologica Nella Diagnosi Clinica i sintomi sono: - impotenza funzionale; - braccio addotto a difesa; - ematoma di Hennequin, legato all’interruzione della vascolarizzazione (visibile sulla spalla distalmente lungo l’emitorace corrispondente in quanto, per gravità, il sangue nel sottocute si va a situare distalmente alla frattura stessa) Nella Diagnosi Radiologica si effettuano: - RX in 2 proiezioni; - TC in caso di dubbio o per valutare l’esatta estensione articolare (specialmente in caso di scomposizione importante o di numerosi frammenti). 93 Terapia delle Fratture della Spalla La Terapia Incruenta si riserva a fratture piuttosto composte ed in pazienti anziani, nei quali c’è un elevato rischio operatorio e scarse richieste funzionali; consiste in un’immobilizzazione con tutore di tipo Desault, per circa 30 giorni, con successiva mobilizzazione alla rimozione del tutore. In tutti gli altri casi si preferisce la Terapia Chirurgica, che consiste nella riduzione della frattura (riposizionamento dei frammenti di frattura) e la loro immobilizzazione, che può essere effettuata: - con placca e viti; - con chiodo endomidollare: nelle fratture più basse, non troppo frammentate, nelle quali basta rimettere in sede la testa con la diafisi (tramite un chiodo e delle viti che ne bloccano i frammenti). In caso di frattura gravemente scomposta a 4 frammenti, od in caso di fallimento di una sintesi, si rende indicata la Protesi di Spalla, che può essere: - Normale: si ha una testa omerale ed uno stelo che viene introdotto all’interno della diafisi; ci sono poi dei fori che servono per la reinserzione muscolare dei muscoli della cuffia (in caso di disinserzione dal trochite); - Inversa: a livello funzionale dà un miglioramento dell’articolarità ed una riduzione della fibrosi e del dolore; si posiziona una semisfera a livello della glena ed una componente di uno stelo cavo a livello del canale midollare. Complicanze delle Fratture della Spalla Le complicanze delle fratture a livello dell’omero prossimale sono: - Lesione Nervo Circonflesso, che va a situarsi a livello del collo chirurgico dell’omero, 2-3 cm al di sotto della testa, e decorre trasversalmente) al momento della chirurgia (se non si isola correttamente) o da parte dei frammenti di frattura (che vanno ad intrappolarlo); - Lesione Nervo Radiale, che decorre più distalmente, nella faccia posteriore della diafisi omerale in fratture più distali o nel posizionamento delle viti; - Pseudoartrosi, non guarigione della frattura; - Scomposizione Secondaria, instabilità dei frammenti che porta ad un aumento della scomposizione ai controlli - Necrosi della Testa; - Rigidità, riduzione dell’arco di movimento articolare (importante la mobilizzazione precoce specie in caso di intervento con una sintesi stabile → immediata mobilizzazione); 94 - Artrosi Post Traumatica, come in tutte le fratture articolari; - Mobilizzazione dei Mezzi di Sintesi, che vanno rimossi se danno fastidio a livello articolare e/o sottocutaneo). Riabilitazione delle Fratture della Spalla - Tutore di Desault, per 15-20 giorni, si rimuove per fare fisioterapia - Mobilizzazione Precoce - Esercizi di Articolarità Attiva e Passiva - Esercizi Pendolari, esercizi gravitari in cui si applica una mobilizzazione dell’articolazione gleno omerale. - Massoterapia, massaggi per decontratturare la muscolatura - Idrochinesiterapia, importante alla rimozione dei punti, in quanto con l’aiuto dell’acqua si permette una più precoce riabilitazione senza dolore Fratture del Ginocchio A seconda della sede, le fratture del ginocchio includono: Fratture del Femore Distale Tibia Prossimale (fratture sovracondiloidee del femore) (fratture del piatto tibiale) Frattura della Rotula - Fratture del Femore Distale Il femore distale è rappresentato dai due condili femorali (mediale e laterale), dalla troclea femorale e dalla gola intercondiloidea (visibile posteriormente); il condilo mediale è sempre più grande del condilo laterale. Eziologia delle Fratture del Femore Distale Le fratture a questo livello, in genere, sono il risultato di traumi ad alta energia come incidenti stradali o cadute da altezze (perché il femore è un osso molto resistente). Esistono diverse classificazioni, ma la più utilizzata è la Classificazione di Muller (AO – Ass.ne Osteosintesi) che distingue fratture di tipo A, B, C in base al decorso della rima: - Tipo A: fratture non articolari (tutte al di sopra dell’articolazione); - Tipo B: fratture di uno dei due condili; - Tipo C: fratture articolari pluriframmentarie o complesse. Diagnosi e Terapia delle Fratture del Femore Distale In base alla Diagnosi Clinica possiamo trovare deformità, ematomi (per la vascolarizzazione locale), tumefazioni e limitazione funzionale assoluta. In base alla Diagnosi Radiografica si dovrà svolgere una RX tradizionale ed una TC per valutare l’estensione articolare e l’esatta posizione della rima (in previsione di un intervento e 95 di un planning pre operatorio); la radiografia si effettua sempre in 2 proiezioni e la TC aiuta in una ricostruzione tridimensionale. La Scomposizione della Frattura è legata all’azione muscolare, in questo caso dei gemelli e del quadricipite; pertanto, si ha una retrazione del frammento distale in senso prossimale, cosa molto pericolosa a livello vascolare in quanto, posteriormente al ginocchio, decorrono arteria e vene poplitee che possono venire interessate dalla frattura (e possono subire una lesione). Per questo è sempre fondamentale un Eco-color-doppler per valutare l’integrità delle strutture vascolari Il Trattamento Chirurgico è l’unica soluzione; abbiamo la sintesi endomidollare o transossea: - sintesi endomidollare: riservata ai casi in cui c’è meno interessamento articolare e la frattura è più prossimale (es: in una frattura sovracondiloidea con articolazione intatta si utilizza il chiodo retrogrado, introdotto a livello del ginocchio da un’incisione sovrarotulea, che stabilizza la frattura ridando l’asse e bloccandola con delle viti, per permettere la corretta guarigione); - sintesi transossea: si effettua con una placca che aderisce alla corticale laterale del femore, con l’aggiunta di viti che immobilizzano i frammenti di frattura e permettono di mobilizzare precocemente l’articolazione. Complicanze delle Fratture del Femore Distale Lesioni Rigidità Vascolo-Nervose Post Traumatica Artrosi Infezione Trombosi Venosa Profonda in caso di fratture esposte diagnosi o trattamento tardivo o infezione post operatoria o errata profilassi antitrombotica Viziosa Scomposizione Mobilizzazione Consolidazione Secondaria Mezzi di Sintesi Post Traumatica Pseudoartrosi Riabilitazione delle Fratture del Femore Distale - Tutore in Estensione, per 30 giorni, da rimuovere per gli esercizi di articolarità - Mobilizzazione Precoce, con CPM/Kinetec (macchinario permette un movimento passivo del ginocchio con scelta dei gradi di flessione e velocità di flessione dell’articolazione - Esercizi di Articolarità Attiva e Passiva, dal punto di vista muscolare, appena possibile - Isometria del Quadricipite - Idrochinesiterapia, dalla rimozione dei punti - Elettrostimolazione - Carico sull’Arto, dipende dalla stabilità e dal mezzo di sintesi; in genere è tardivo, per la necessità di formazione di un callo osseo sufficiente prima del carico completo (45-60 gg) 96 - Fratture del Piatto Tibiale Il piatto tibiale è l’estremità prossimale della tibia ed è composto dall’emipiatto mediale, dall’emipiatto laterale e dall’eminenza intercondiloidea (dà inserzione a LCA anteriormente e LCP posteriormente, anche se quest’ultimo si inserisce più nel margine posteriore della tibia e non tanto nelle spine tibiali anteriori. Eziologia delle Fratture del Piatto Tibiale La causa di tali fratture è legata a traumi ad alta energia, come incidenti stradali o cadute. La classificazione utilizzata è la Classificazione di Schatzker, che divide queste fratture in 6 tipi: dalle meno gravi di tipo 1, alle più gravi ovvero le pluriframmentarie di tipo 6. Diagnosi delle Fratture del Piatto Tibiale Nella Diagnosi Clinica troviamo deformità, ematomi, tumefazioni, limitazione funzionale. Nella Diagnosi Radiografica si effettua una RX classica in 2 proiezioni e, trattandosi di frattura articolare, una TC per valutare l’esatta morfologia in 3D. Il Trattamento Chirurgico è la migliore soluzione (tranne nelle fratture composte senza affossamento in cui non c’è una compattazione della spongiosa ed una perdita di sostanza ossea) e consiste nella sintesi con placche e viti o con viti libere; si possono utilizzare delle viti a rondella, che vengono inserite orizzontalmente per dare sostegno alla spongiosa ossea ed evitano un ulteriore affossamento della frattura, stabilizzandola (dal punto di vista transosseo). Una placca con viti viene utilizzata nelle fratture più scomposte, più complesse e ci può essere necessità di eseguire una correzione della rima articolare, se c’è un affossamento della stessa. Essendoci molta spongiosa sottostante al piatto tibiale, spesso ci può essere un affossamento (la superficie articolare non è più omogenea) e c’è bisogno, attraverso un’incisione sulla corticale anteriore della tibia, di rialzare il piano articolare (altrimenti, anche se la frattura guarisce, ci possono essere artrosi post traumatica e fenomeni di deviazione assiali legati ad un’alterata superficie articolare stessa). Complicanze delle Fratture del Piatto Tibiale Lesioni Rigidità Vascolo-Nervose Post Traumatica Artrosi Pseudoartrosi Infezione Trombosi Venosa Profonda Viziosa Scomposizione Mobilizzazione Consolidazione Secondaria Mezzi di Sintesi Post Traumatica 97 Riabilitazione delle Fratture del Piatto Tibiale - Tutore in Estensione, per 30 giorni, da rimuovere per gli esercizi di articolarità - Mobilizzazione Precoce, con CPM/Kinetec - Esercizi di Articolarità Attiva e Passiva, dal punto di vista muscolare, appena possibile - Isometria del Quadricipite - Idrochinesiterapia, dalla rimozione dei punti - Elettrostimolazione - Carico sull’Arto, dipende dalla stabilità e dal mezzo di sintesi; - Fratture della Rotula Anatomicamente, la rotula è un osso sesamoide interposto tra le strutture tendinee (superiormente ad essa il tendine quadricipitale, inferiormente ad essa il tendine rotuleo). Il tendine rotuleo in realtà è un legamento (il tendine è annesso ad un muscolo, mentre il legamento unisce due superfici ossee), in quanto unisce il tendine con la tibia; tuttavia, funzionalmente, si parla di tendine perché è un’estensione del tendine quadricipitale, fondamentale per la funzione del quadricipite. Anteriormente e posteriormente, le superfici articolari della rotula sono due: mediale e laterale; poi c’è la faccetta odd (odd facet) che non si articola direttamente con il femore, ma è ricoperta da cartilagine ed è adiacente alle superfici articolari mediale e laterale. Eziologia delle Fratture della Rotula Le cause sono è legate a traumi sportivi o cadute dirette sul ginocchio (cadute in ginocchio o incidenti stradali con traumi da cruscotto), con contusione prerotulea. La classificazione delle fratture rotulee basata sul decorso della rima le classifica in: verticale (rara) orizzontale (più frequente) pluriframmentaria Inoltre possono anche essere classificate in fratture: - Non scomposta (orizzontale) - Trasversa (orizzontale scomposta) - Frattura del polo inferiore - Frattura composta comminuta (senza diastasi dei frammenti) - Frattura scomposta comminuta (con diastasi dei frammenti) - Frattura verticale (rima verticale) - Frammento osteocondrale (considerato come frattura da trazione) 98 Le più frequenti sono le fratture trasverse (che richiedono trattamento chirurgico), mentre le fratture verticali, non essendo sottoposte a fenomeni di diastasi da parte dei tendini richiedono un trattamento conservativo (tutore in estensione per 30 giorni) Diagnosi delle Fratture della Rotula Nella Diagnosi Clinica troviamo ematoma, tumefazione e limitazione funzionale; inoltre alla palpazione ci può essere un “segno di minus”, se c’è una diastasi (allontanamento) tra due frammenti di frattura. Nella Diagnosi Radiografica si esegue una RX classica in 2 proiezioni. La scomposizione nelle fratture orizzontali è legata all’azione muscolare del quadricipite. Un ginocchio flesso, con una frattura di rotula, fa si che ci sia una trazione prossimale da parte delle fibre muscolari quadricipitali e, di conseguenza, un allontanamento dei frammenti di frattura. Quando si sospetta una frattura di rotula, è fondamentale non far flettere il ginocchio al paziente (perché nella flessione si allontanerebbero i frammenti di frattura); infatti, tenendo il ginocchio completamente esteso si riduce al massimo la diastasi dei frammenti. Terapia delle Fratture della Rotula Il Trattamento Conservativo si attua sempre nelle fratture a decorso verticale o nelle infrazioni, mentre si applica il Trattamento Chirurgico in tutti gli altri i casi, in quanto anche nelle fratture orizzontali composte, un’immobilizzazione con un mese di tutore porterebbe una rigidità, mentre l’intervento permette una precoce mobilizzazione (possibilità di flettere il ginocchio prima passivamente con il kinetec, poi attivamente) con recupero quasi completo dell’articolarità. Generalmente l’intervento consiste in un cerchiaggio metallico singolo o doppio: si tratta dell’inserimento di fili di metallo (che immobilizzano i frammenti di frattura), disposti ad “O”, ad “8” o insieme (preferibile). Al cerchiaggio è possibile, eventualmente, associare viti o fili di Kirschner (consigliate le viti canulate nelle fratture verticali o comminute, per sintetizzare al meglio i frammenti);il cerchiaggio dinamico invece, presenta due fili di metallo in senso verticale (fili di Kirschner) associati ad un cerchiaggio che li blocca, impedendo la diastasi della frattura. 99 Complicanze delle Fratture della Rotula Rigidità Post Traumatica Artrosi fondamentale una sintesi stabile che permetta una Post Traumatica precoce mobilizzazione tra rotula e femore Pseudoartrosi Infezione Scomposizione specialmente se ci sono frammenti di periostio Secondaria interposti tra i frammenti di frattura Deiscenza Rottura Mezzi di Sintesi Mezzi di Sintesi cerchiaggio può sporgere a livello sottocutaneo in frattura per movimento durante la riabilitazione quanto la cute è molto sottile (c’è poco sottocute a tardiva (dopo diversi mesi dall’intervento) può livello del ginocchio in sede pre rotulea), pertanto si possono avere infiammazioni o perforazioni della pelle. In questo caso vanno rimossi i mezzi di sintesi essere un segno di guarigione della frattura Se una flessione del ginocchio in riabilitazione o potenziamento muscolare, a mesi dalla frattura, fa rompere il cerchiaggio, va rimosso ma è segno positivo perché la muscolatura risulta efficiente Riabilitazione Complicanze delle Fratture della Rotula - Tutore in Estensione, per 30 giorni, da rimuovere per gli esercizi di articolarità - Mobilizzazione Precoce, con CPM/Kinetec - Esercizi di Articolarità Attiva e Passiva, dal punto di vista muscolare, appena possibile - Isometria del Quadricipite, fin dall’inizio - Idrochinesiterapia, da rimozione dei punti ferita guarita e no problema di infezione (15 gg) - Carico Completo Immediato, in quanto la rotula non è un osso sottoposto a carico; ovviamente il carico dipende dalla stabilità e dal mezzo di sintesi 100