LA MALATTIA DI BEHÇET
Laura LANDI, Marina PAPADIA, Michele IESTER
La Malattia d Behçet è una vasculite primaria sistemica ad eziologia ignota, che può
interessare vasi di ogni calibro ma che colpisce prevalentemente piccoli vasi, sia arteriosi
che venosi. Deve il suo nome al dermatologo turco Hulusi Behçet che per primo, nel 1937,
descrisse una triade di sintomi caratterizzata da uveite con ipopion associata ad afte orali e
genitali.
La distribuzione geografica di questa sindrome è estremamente particolare, in quanto segue
la cosiddetta Via delle Seta (Bacino del Mediterraneo Orientale, Turchia, Medio Oriente
e Giappone), usata per molti secoli come via di scambio tra est ed ovest. La particolare
distribuzione geografica probabilmente riflette l’associazione tra fattori ambientali e
genetici, la Malattia di Behçet risulta infatti associata a polimorfismi del gene HLA-B, in
particolare BW51. L’eziologia rimane ancora oggi sconosciuta ma sono state avanzate ipotesi
eziopatogenetiche di tipo batterico e virale. Attualmente l’ipotesi maggiormente accreditata
associa una predisposizione genetica ad un agente scatenante infettivo (HSV-1, HSV-6, HAV,
HBV, HCV, parvovirus B19, micobatteri) o di altra origine non nota, che determinerebbe,
tramite meccanismi di mimetismo molecolare o attivazione del sistema immune innato, una
risposta infiammatoria sproporzionata con conseguente danno endoteliale e tessutale.
La sindrome colpisce prevalentemente i giovani adulti tra la II e la IV decade di vita ed è più
frequente ed aggressiva nei maschi rispetto alle femmine (M:F, 2-10:1). Il decorso presenta
fasi di acutizzazione dei sintomi e fasi di remissione.
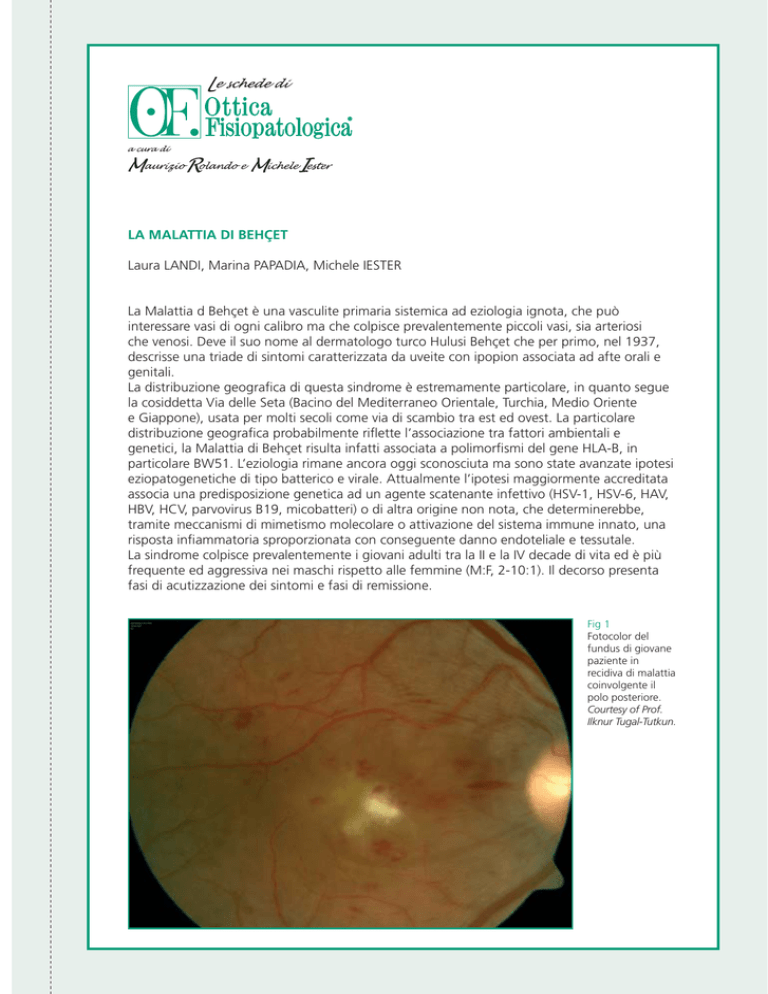
Fig 1
Fotocolor del
fundus di giovane
paziente in
recidiva di malattia
coinvolgente il
polo posteriore.
Courtesy of Prof.
Ilknur Tugal-Tutkun.
La Malattia di Behçet può presentarsi con quadri clinici estremamente diversi sia per organi
interessati che per gravità. Generalmente l’aftosi orale, genitale e le lesioni cutanee sono
presenti alla diagnosi, mentre l’interessamento oculare è meno frequente ma è un fattore
prognostico negativo per la morbidità e mortalità del paziente.
Le afte orali sono la manifestazione clinica più comune all’esordio (>85%): sono lesioni
rotondeggianti, singole o multiple, coperte da pseudomembrane biancastre localizzate per lo
più a livello della mucosa buccale (guance, gengive, vestibolo, labbra).
Le afte genitali sono la seconda manifestazione più comunemente osservata (72-94%): sono
lesioni più profonde di quelle orali e si localizzano a livello dello scroto e della vulva.
Eritema nodoso, follicolite, acne, eruzioni papulo-pustolose sono lesioni cutanee tipiche di
questa patologia.
L’interessamento oculare è presente nel 20% dei casi all’esordio ed è osservato in oltre il
70-80% dei pazienti durante il corso della malattia. La presentazione tipica è una panuveite
recidivante e/o una vasculite retinica coinvolgente vene ed arterie. Meno frequentemente
si osservano ulcerazioni congiuntivali, episcleriti, scleriti, cheratiti, neuriti ottiche isolate e
paralisi dei muscoli extraoculari.
Il decorso dell’uveite è caratterizzato da attacchi violenti e remissioni spontanee.
All’esordio i pazienti lamentano dolore oculare e fotofobia, e si presentano con occhi
arrossati, visione offuscata e calo del visus importante. L’uveite anteriore è caratterizzata
dalla presenza di ipopion transitorio e mobile che si sposta liberamente con i movimenti del
capo del paziente e di cellule e flare in camera anteriore. Nella fase acuta di malattia si può
osservare una vitreite diffusa, segno di interessamento del segmento posteriore, che però
non permette una corretta visualizzazione della retina. Con la risoluzione della vitreite, sono
evidenziabili i dettagli del fundus dell’occhio come i precipitati bianco-perla sulla superficie
della retina che guariscono senza esiti cicatriziali.
A livello retinico la malattia si manifesta con una vasculite occlusiva che determina
sanguinamenti, la formazione di edema maculare cistoide ed un edema retinico diffuso.
In casi estremamente gravi la vasculite può essere confusa con una vasculite di tipo virale.
La non-perfusione capillare può portare alla formazione di neovasi a livello retinico e della
testa del nervo ottico.
La diagnosi della malattia di Behçet è sostanzialmente clinica, anche se la predisposizione
genetica correlata all’HLA B51 rende la ricerca di questo antigene essenziale.
Nel 1990 uno studio Internazionale ha definito i seguenti criteri diagnostici per questa
patologia: la presenza di ulcere orali associata ad almeno due tra le seguenti manifestazioni:
ulcere genitali, uveite, lesioni cutanee tipiche o test cutaneo positivo per patergia.
In caso di coinvolgimento cerebrale si può avere un aumento delle cellule e delle proteine a
livello del liquido cerebro-spinale.
La terapia in caso di uveite anteriore acuta si basa sull’uso topico di corticosteroidi (da 2 a
4 volte al giorno) e di un midriatico con emivita breve (es. tropicamide all’1% instillato 1 o
2 volte al giorno) per evitare la formazione di sinechie irido-lenticolari. La somministrazione
di steroidi sistemici può essere utile per abbreviare la durata dell’episodio infiammatorio,
ma a lungo andare risulta poco efficace. In caso di vasculite è essenziale una terapia ad
alto dosaggio con immunosoppressori sistemici. Sono attualmente disponibili i farmaci
immunosoppressori quali azatioprina, ciclosporina A, ciclofosfamide, clorambulcile ed
interferone њ che possono essere utilizzati da soli, in combinazione tra loro o con il cortisone.
Gli effetti collaterali e tossici di questi farmaci (leucopenia, azospermia, sindrome similinfluenzale, iperglicemia, ipertensione, danno epatico e renale) devono essere tenuti in
considerazione ed attentamente valutati tramite esame emocromocitometrico, valutazione
funzionalità epatica e renale, misurazione della pressione arteriosa e valutazione glicemica.
La prognosi visiva è nettamente migliorata con l’introduzione dei farmaci immunomodulatori,
che ha permesso un controllo a lungo termine della malattia. Se prima degli anni 70 circa
il 50% dei pazienti diventava cieco entro 5 anni dall’esordio oculare della patologia, oggi il
65% dei pazienti mantiene un buon visus (superiore a 7/10) in almeno uno dei due occhi a
10 anni dall’insorgenza dei sintomi oculari.












