IL PAZIENTE GERIATRICO
ELEMENTI DI SPECIFICITA’
il “frail elderly”…
… pensa al più anziano,
al più malato,
al più complicato
ed al più fragile dei tuoi pazienti
Hazzard W. R.
STRUTTURA DELLA POPOLAZIONE SECONDO L’ETA’
Modificazione del numero
delle nascite
e
del tasso di natalità in
Italia dal 1964 al 2000
Composizione percentuale
della popolazione italiana
nel 1950, 2000, proiez.
2030, in rapporto a sesso
ed età
Obiettivi della Medicina Geriatrica
• Assistenza globale del paziente, non solo trattamento
della malattia.
• Prevenzione della disabilità.
• Miglioramento e/o mantenimento delle capacità funzionali
del paziente e della sua qualità di vita.
• Assistenza al malato terminale.
Benessere
socio-ambientale
Salute
fisica
STATO DI
SALUTE
Benessere
psico-affettivo
Benessere bio-psico-sociale
Condizioni disabilitanti nell’anziano
Degenza a letto / Malnutrizione / Ipotrofia muscolare
Modificazioni indotte da tre settimane di degenza a
letto:
•Riduzione gittata cardiaca del 26%
•Riduzione ventilazione polmonare del 30%
•Riduzione massa muscolare del 1,5%
•Riduzione saturazione ossigeno arterioso
•Aumento resistenze arteriose periferiche
•Riduzione attività fibrinolitica
•Riduzione calcio osseo
•Riduzione HDL
Risultati di uno studio su 1181 anziani ospedalizzati per
malattia acuta internistica ed autonomi nella
deambulazione prima del ricovero:
Durante la degenza il 17% ha perso tale autonomia
Fattori predittivi di tale evento sono risultati:
•Eta superiore a 85 anni
•Parziale disabilità pre-ricovero
•Deambulazione assistita
•Diagnosi di neoplasia
•Elevata comorbidità
Mahoney JE et al. J Gerontol 1998
NON ASSENZA DI
MALATTIA
Salute per gli anziani
MA PERDURARE
DELL’AUTONOMIA
Successful agers
Usual agers
Accelerated agers
Frail elderly
Modelli di Invecchiamento:
Fragilità e Disabilità
Stato Funzionale
Stato Funzionale integro
Invecchiamento “Normale”
Invecchiamento
“Accelerato”
Fragilità
Disabilità
Tempo (età)
Modificato da Ferrucci L et al.
“L’ANZIANO FRAGILE”
Soggetto incapace a reagire efficacemente ad eventi
che turbano il suo già precario equilibrio
…temperatura ambientale inusualmente elevata, evento
traumatico sia fisico che psichico, riacutizzazione di
una malattia cronica, nuova patologia acuta, procedimento
diagnostico incongruo, terapia inappropriata…
La Fragilità va differenziata da:
• Disabilità
• Comorbilità
Sindrome biologica caratterizzata da ridotta
riserva funzionale e resistenza agli stress e
provocata dal declino cumulativo delle funzioni
di più sistemi ed apparati
…Determinata dal concorso di più fattori…
Fattori causali di natura biologica, medica, ambientali
Impatto clinico condizionato dall’ambiente fisico, sociale,
da situazioni che perturbano l’equilibrio quotidiano
L’ANZIANO “FRAGILE”
Perdita dei meccanismi omeostatici
e delle riserve funzionali
Fragilità
Disabilità funzionale multisistemica
Vulnerabilità dell’anziano verso
l’ambiente
FRAGILITA’ E DISABILITA’
Fragilità
una condizione di permanente
rischio di disabilita’
Estrema
vecchiaia
Istituzionalizzazione
(ospedale, case
protette)
Comorbidità
grave
FRAGILITA’
Stato di
dipendenza
funzionale
Polifarmacoterapia
complessa
Stato socioambientale
critico
Studio Longitudinale Italiano sull’Invecchiamento: Numero di patologie
in rapporto all’età
Muscoli, ossa,
articolazioni
Attività cardiaca,
respiratoria, muscolare
Ridotta capacità
muscolare
Ridotta resistenza
fisica
FRAGILITA’
Capacità di
autoalimentarsi
Ridotte capacità
neuropsicologiche
Ingerire e digerire cibi.
Funzioni epatiche
conservate
Giudizio critico.
Organi di senso (vista,
udito, vestibolare)
IL PERCORSO DELLA FRAGILITA’
Cause
predisponenti
1) Polipatologia
2) Polifarmacoterapia
3) Declino delle
funzioni
psico-fisiche
4) Declino della
riserva
funzionale
Aspetti clinici
della fragilità
Sintomi
- debolezza
- affaticabilità
- anoressia
- malnutrizione
- perdita di peso
Segni
- ridotta forza
muscolare
- ridotta massa ossea
- andatura ed
equilibrio
compromessi
- decondizionamento
cardiocircolatorio
Conseguenze
della fragilità
- cadute
- fratture
- ferite
- malattie acute
- ospedalizzaz.
- disabilità
- dipendenza
- istituzionaliz.
- morte
Criteri proposti per l’identificazione dell’anziano fragile:
• Perdita di peso (4-5 kg nell’ultimo anno)
• Affaticamento (fatica in almeno 3 giorni/settimana)
• Riduzione della forza muscolare (hand-grip) (meno di
5 e 3 kg nel M e nella F rispettivamente)
• Ridotta attività fisica (Physical Activity Scale for Elderly)
• Riduzione della velocità del cammino (> 7 sec per 5 mt)
Fried LP et al. 2001
C’è fragilità in presenza di almeno 3 criteri. La presenza di
1 o 2 items identifica il rischio di fragilità (pre-frail)
Spirale della fragilità
Determinanti della Fragilità
• Sarcopenia
• Disregolazione di numerosi sistemi:
• Asse ipotalamo-ipofisi-surrene
• Ormoni sessuali
• Sistema immunitario
• Stato pro-infiammatorio cronico
SARCOPENIA: DEFINIZIONE
Sindrome caratterizzata da una perdita di
massa e forza muscolare progressiva e
generalizzata accompagnata da un
aumentato rischio di esiti sfavorevoli come
disabilità fisica e ridotta qualità di vita.
Report of the European Working Group on Sarcopenia in Older People.
ALFONSO J. et al
Age and Ageing 2010; 39: 412–423
A.J. Cruz-Jentoft et al. 2010
ATTIVITA’
FISICA
ALIMENTAZIONE
INVECCHIAMENTO
SARCOPENIA
Condizioni associate ad una marcata sarcopenia:
• Riduzione della forza, potenza e resistenza muscolare
• Riduzione del metabolismo basale
• Aumento della massa grassa
• Aumento della perdita della massa ossea
• Instabilità posturale
• Ridotta capacità di termoregolazione
• Aumentato rischio di declino funzionale
• Aumentato rischio di cadute e fratture
Changes in Muscle Mass with Aging
Lexell et al., 1988
Changes in Muscle Mass with Aging
40% loss in muscle mass from 20-70
years of age
Rogers & Evans, 1993
6% decline in muscle mass per decade
from age 30-70
Fleg & Lakatta, 1988
1.4 –2.5% decline in muscle mass per
year after age 60
Frontera et al., 2000
Effect of aging on thigh muscle and fat
Young active
Old sedentary
Roubenoff, J. Gerontol. 2003
Age-related changes in abdominal fat distribution
Obesità sarcopenica
A: 48y Old man
h: 168 cm, BW: 76 Kg
BMI: 27
B: 77y old man
h: 170 cm, BW: 81 Kg
BMI: 28
AGING= Greater increase of intraabdominal than periferal fat
Greater decrease in periferal than central FFM
Beaufrere B et al. Eur J Clin Nutr 2000
Sarcopenia
↑Slow twitch
(Tipo I)
- riduzione del numero delle cellule
muscolari, prevalente per le fibre di
tipo II (responsabili della contrazione
rapida)
- atrofia delle fibre residue con
squilibrio tra sintesi e degradazione
proteica e alterato
metabolismo
energetico;
↓Fast twitch
(Tipo II)
Anziano
- riduzione del numero e dell’attività
delle cellule satelliti
Giovane
Prevalence (%) of Sarcopenia*
Age group
Males
Females
(years)
(n=205)
(n=173)
<70
13.5
23.1
70 – 74
19.8
33.3
75 – 80
26.7
35.9
>80
52.6
43.2
*New Mexico Elder Health Survey, Baumgartner et al. 1998
Strength Loss with Aging
Strength increases up to age 30
Plateaus from age 30 – 50
8% loss per decade after age 45 -
Declines 24-36% between 50-70
15% loss per decade up to 6th and 7th
decades of life, 30% loss per decade
thereafter
Evans, 1997
Factors responsible for decreases in power
Skeletal muscle mass
“Sarcopenia”
Fiber number,
Cross-sectional area,
Selective type II atrophy
Larsson, 1979
Neural Factors
Loss of Motor units
(47% decrease 20-65)
Doherty, 1993
MU remodeling (Type I)
Specific tension,
in vitro shortening velocity
Larsson, 1997
Reduced MU firing rates,
Asynchronous MU firing,
Slowed nerve CV
Contraction velocity
Changes in muscle metabolism
with age
• Increase in mitochondrial DNA mutation
• Decline in muscle mitochondrial protein
synthesis (40%)
– Decreased oxidative phosphorylation and
ATP generation
– Results in fatigability
• Decline in myosin heavy chain synthesis
– Major protein involved in ATP and
conversion of chemical to mechanical energy
Sarcopenia*
age-associated decline in muscle mass
• etiology related to changes in:
hormone status
neural factors
Inflammation
protein/energy intake
disuse atrophy
*Rosenberg 1989
Age-related
Behavioral
Prevention approaches
• Maintain or increase lean mass
– Avoid weight loss
– Anabolic hormones (GH - IGF-1, Testosterone,
DHEA’s)
– Block cytokines (TNF alpha, Il-6?)
– Nutritional approaches - ranging from creatine to
caloric restriction
• Maintain or increase muscle quality
– Improve metabolic capacity of muscle
– Decrease loss of type 2 fibers
– Strength training
Clinical trials to prevent sarcopenia
• Testosterone, DHEA
– Both result in very small increases in lean
mass and strength with side effects limiting
use
• GH, GH secretagogues
– Slight increase in mass without increase in
strength
• Exercise
– Minimal increase in mass, but large increase
in strength
BENEFICI DELL’ATTIVITA’ FISICA
Gestione della malattia
Prevenzione secondaria
Prevenzione primaria
47
BENEFICI DELL’ATTIVITA’ FISICA
Previene
Diabete
Cancro del colon
Cancro della mammella
Osteoporosi
Cadute e fratture
Decadimento cognitivo
Previene e cura
Ipertensione
Helmrich SP coronarica
et al, NEJM 1991
Malattia
Thune Icerebrale
et al, NEJM 1997
Ictus
Thune Obesita’
I et al, NEJM 1997
Price RL et al, NEJM 1991
Brukner PD et al, MJA 2005
Brukner PD et al, MJA 2005
Brukner PD et al, MJA 2005
48
Il problema
• 40 – 60 % della poplazione adulta della
U.E. ha uno stile di vita sedentario
• 23.5 % e’ completamente sedentario
49
Linee Guida
Organizzazione Mondiale della Sanità
L’obbiettivo
• minimo di 30 minuti al giorno
• attività fisica di media intensità
• per 5 giorni alla settimana
• almeno 20 minuti di attività intensa
• 3 giorni alla settimana
Sono consigliati periodi brevi di almeno 1015 minuti
50
La perfezione non è raggiungibile
Optimum
– 3-4 volte alla settimana, 30-60 minuti al giorno
– alta intensità
Non raggiunibile quindi
– “Qualcosa” è meglio di “niente”
– Intensità media per un periodo più lungo è meglio di
alta intensità per un periodo breve
– Trova qualcosa di fattibile per il paziente:
camminare, andare in bicicletta ecc
– Incorporare AF nella vita quotidiana: andare a far
spese a piedi invece che con la macchina
– Chiedere l’aiuto del medico
51
FORZA ED EQUILIBRIO
Esempi
FORZA ED EQUILIBRIO
Esempi
FLESSIBILITA’
FREQUENZA E DURATA
OBIETTIVO
30 MINUTI di attività fisica moderata
5 giorni alla settimana
20 MINUTI di attività fisica intensa
3 giorni alla settimana.
PROGRESSIONE
incrementare progressivamente la frequenza e la durata
rivolgersi al medico
dolori al petto
capogiri
affanno eccessivo
battito cardiaco irregolare
sintomi di allarme
scala di
Borg
INTENSITA’
A seconda dei livelli di attività fisica, possiamo
distinguere tre gruppi di persone. Una diversa intensità
di sforzo sarà raccomandata ad ogni gruppo
• Profilo Sedentario (oggi non compiono attività fisica)
– da 7 a 9 nella Scala di Borg
• Profilo Attivo-Passivo (fanno attività fisica, ma non
rispettano le raccomandazioni dell’OMS/ASCM)
– da 10 a 13 nella Scala di Borg
• Profilo Attivo (rispettano le raccomandazioni
dell’OMS/ASCM)
– da 13 nella Scala di Borg
E’
necessario
l’intensità!
aumentare
progressivamente
INTEGRAZIONE NUTRIZIONALE
In ordine di importanza:
•Proteine
•Aminoacidi ramificati
•Creatina e/o glutammina
•Carboidrati
PROTEINE:
Mantengono/aumentano la massa muscolare
Fabbisogno medio: 70-140 gr/die.
Lungo tempo di assorbimento: non vanno assunte con i
pasti (aumentano il carico digestivo), né prima
dell’esercizio (non sano infatti subito disponibili ed
appesantiscono il soggetto in procinto di sforzi)
AMINACIDI RAMIFICATI:
Leucina, Isoleucina, Valina. Non sono sintetizzti
dall’organismo, non sono metabolizzati dal fegato, ma
Vengono direttamente captati dai muscoli. Funzione
Plastica ed energetica. Rapido assorbimento.
Prima dell’allenamento: migliorano forza e performance
Dopo l’allenamento: accelerano il recupero muscolare
Fabbisogno medio: 3-6 gr/die
CREATINA:
Aminoacido principale costituente del muscolo. Aumenta
forza, resistenza e volume muscolare. Partecipa alla
sintesi muscolare di ATP. Trasporta a livello muscolare
liquidi, glicogeno, aminoacidi. Utile per sforzi intensi e
di breve durata. Va assunta più volte nella giornata,
con abbondanti liquidi, in cicli alternati di 3-4 settimane.
Fabbisogno medio 3gr/die (Funzione renale!)
GLUTAMMINA:
Molteplici funzioni: detossificazione, immunitaria,
Proenergetica cerebrale. Potente anticatabolico,
limita la distruzione delle fibre muscolari durante
l’esercizio ed accelera il recupero. Utile prima e/o dopo
L’esercizio. Fabbisogno medio 3gr/die
CARBOIDRATI:
Importante fonte di energia rapida, prima e dopo
l’esercizio fisico
Determinanti della Fragilità
•Sarcopenia
•Disregolazione di numerosi sistemi:
•Asse ipotalamo-ipofisi-surrene
•Sistema Simpatico
•Ormoni sessuali
•Sistema immunitario
•Stato pro-infiammatorio cronico
Asse Ipotalamo-ipofisi-surrene:
• Incremento cronico della cortisolemia
•
•
•
•
•
•
•
Aumentata resistenza insulinica
Riduzione delle difese imunitarie
Neurodegenerazione ippocampale
Aumentato catabolismo muscolare
Aumentato rischio cardio-vascolare
Aumentato rischio infettivologico
Aumentato deterioramento mentale
Determinanti della Fragilità
•Sarcopenia
•Disregolazione di numerosi sistemi:
•Asse ipotalamo-ipofisi-surrene
•Sistema Simpatico
•Ormoni sessuali
•Sistema immunitario
•Stato pro-infiammatorio cronico
Stato proinfiammatorio e procoagulante:
Aumentata produzione di citochine infiammatorie:
• IL 1, IL 6, TNFα
Aumentata produzione di PCR
Aumentata produzione di D-dimeri
Tono
Sarcopenia
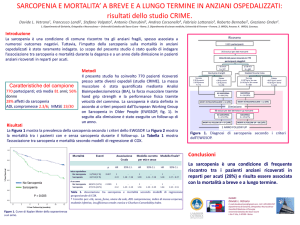
Sarcopenia e fragilità: meccanismi patogenetici proposti
IL PAZIENTE GERIATRICO
LA SINDROME CLINICA DA
FRAGILITA’
INDICATORI CLINICI
SINTOMI
SEGNI
•Debolezza
•Affaticabilità
•Anoressia
•Paura di cadere
•Osteopenia
•Dimagramento
•Denutrizione
•Instabilità
•Immobilità
IL PAZIENTE GERIATRICO
LA SINDROME CLINICA DA
FRAGILITA’
CONSEGUENZE
•Cadute
•Dipendenza
•Traumi
•Istituzionalizzazione
•Malattie acute
•Morte
•Ospedalizzazione
Tipici eventi avversi nell’anziano fragile
Prevenzione attiva della fragilita’:
VALUTAZIONE MULTIDIMENSIONALE
(VMD)
Processo diagnostico multidimensionale,
interdisciplinare utilizzato per identificare risorse,
problemi clinici, psico-sociali e funzionali della
“persona fragile”
Strumento guida per la costruzione di un piano
personalizzato di assistenza nella rete dei servizi
ASSISTENZA CONTINUATIVA
MODELLO ORGANIZZATIVO
MODELLI ASSISTENZIALI IN GERIATRIA
• UNITA’ GERIATRICA PER ACUTI (UGA)
• DAY HOSPITAL GERIATRICO (DHG)
• RESIDENZA SANITARIA ASSISTENZIALE (RSA)
• ASSISTENZA DOMICILIARE INTEGRATA (ADI)
• OSPEDALIZZAZIONE DOMICILIARE (OD)
RESIDENZA SANITARIA ASSISTENZIALE
(RSA)
Struttura extra-ospedaliera per anziani disabili, in
prevalenza non autosufficienti, non assistibili a domicilio,
che necessitano di trattamenti continui e persistenti
OBIETTIVO
•Accoglimento
•Prestazioni sanitarie
•Prestazioni assistenziali
•Prestazioni di recupero
Anziani non
autosufficienti
senza un idoneo
supporto familiare
UTENZA DELLE RSA
Età di interesse geriatrico (>65 anni
>80)
Perdita dell’autosufficienza nelle attività della vita
quotidiana
Condizioni sanitarie caratterizzate da comorbidità,
severità ed instabilità clinica, non tali da richiedere
cure intensive ospedaliere
Condizioni sociali che non consentono la permanenza
al domicilio sia pure con supporto assistenziale
PAZIENTI D’ELEZIONE DELLE RSA
Anziani non autosufficienti, bisognosi di assistenza e cura
continuativa a lungo termine (Long-term care)
Anziani provenienti da unità di degenza per acuti ed in
condizioni cliniche non stabilizzate (Post-acute care)
Anziani con necessità di osservazione medico-infermieristica in
attesa di organizzazione ambientale/familiare, o accolti
temporaneamente per ridurre il carico familiare (ospitalià diurna
o notturna o per periodi limitati)
(Respite care)
Malati terminali senza possibilità di ulteriore terapia
non assistibili al domicilio (Palliative care)
OBIETTIVI ASSISTENZIALI DELLE RSA
Ottenere il massimo recupero funzionale restituendo
il paziente al proprio contesto abitativo/familiare
(Riabilitazione globale)
Contrastare la progressione ad un grado di disabilità
maggiore in assenza di margini di recupero
(Riabilitazione di mantenimento)
Impedire l’emarginazione e l’isolamento favorendo la
comunicazione interpersonale
(Riattivazione psico-sociale)
Prevenire nei disabili totali ed allettati la sindrome
da immobilizzazione
ASSISTENZA DOMICILIARE INTEGRATA (ADI)
Servizio erogato per soggetti che necessitano assistenza continuativa
sia di tipo sociale (igiene personale e ambientale, alimentazione,
supporto amministrativo…) che sanitario ( psicologico, infermieristico,
riabilitativo…)
Fornisce un complesso di prestazioni mediche, infermieristiche
riabilitative, socio-assistenziali in forma integrata
L’ ADI è caratterizzata da:
• Coordinamento collegiale per la programmazione degli interventi
la scelta delle strategie assistenziali, la verifica dei risultati
• Confronto tra le figure professionali coinvolte
• Collegamento funzionale con gli altri servizi territoriali per anziani
ASSISTENZA DOMICILIARE INTEGRATA
“Servizio domiciliare”
PRESTAZIONI
SANITARIE
•Supporto psicologico
•Assistenza infermieristica
•Riabilitazione ….
OBIETTIVO
SOCIALI
•Igiene personale
•Pulizia appartamento
•Preparazione pasto…
Mantenere l’ambiente familiare
Contrastare la disabilità
Ridurre i ricoveri
OSPEDALIZZAZIONE DOMICILIARE (OD)
“Assistenza domiciliare
di tipo ospedaliero”
PRESTAZIONI
•Interventi diagnostici e terapeutici di
livello ospedaliero nel luogo di vita dei
malati
OBIETTIVO
•Mantenere l’ambiente familiare
•Continuità delle cure ospedaliere
•Dimissioni precoci
TIPOLOGIA
PAZIENTI
•Riacutizzazioni patologie croniche
•Gravi patologie progressive
•Esiti interventi mutilanti
•Malati terminali
SITUAZIONE ORGANIZZATIVA ATTUALE
O
s
p
e
d
a
l
e
T
e
r
r
it
o
r
i
o
R
L
UVG
A: UOG
R: riabilitazione
L: lungodegenza
PC: Primary Care
Residenze
A
RSA
S: sociale
PC
UVG
PC
S
S
PC
S
ADI
PC
ADI
S
UVG: Unità di
Valutazione Geriatrica
LE PROSPETTIVE
O
s
p
e
d
a
l
e
T
e
r
r
it
o
r
i
o
A: UOG
L
A
R: riabilitazione
L: lungodegenza
PC: Primary Care
UVG
R
Residenze
RSA
PC
S
UVG
ADI
S
S: sociale
S
PC
PC
ADI
UVG: Unità di
Valutazione Geriatrica