26/04/2016
Introduzione
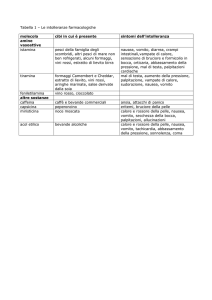
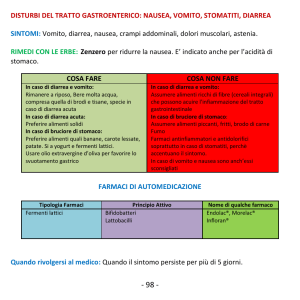
Nausea e vomito
Nausea: sensazione spiacevole di
dover vomitare
associata a sudorazione fredda,
tachicardia, pallore, ipersalivazione
Vomito: espulsione forzata
del contenuto gastrico
Introduzione
• 60% dei pazienti oncologici lamenta nausea, il 30%
vomito
• Nausea e vomito peggiorano lo stato nutrizionale e la
qualità della vita ed aumentano l’intensità del dolore
• Le cause dei due sintomi possono essere diverse
(GI, SNC, metaboliche, farmacologiche, psichiche),
ma in molti pazienti rimangono difficili da
individuare
= cause più comuni
Fisiopatologia
Trattamento
Agire sulle cause modificabili
Pensare sempre ad un effetto farmacologico e
sospendere i trattamenti non necessari
Lassativi e clistere in caso di stasi fecale
Idratazione e bifosfonati se ipercalcemia
Rotazione degli oppiacei (tipo e via)
Attenzione agli odori ed alla
presentazione del cibo
Tosse e muco abbondante?
Cortisonici se patologia SNC
1
26/04/2016
Trattamento
1° scelta
Metoclopramide (antagonista dopamina)
40mg die
s.c. fino a 120mg/die
Trattamento
2° scelta
Olanzapina (5mg s.l. alla sera)
Clorpromazina (antiistaminico, anticolinergico)
Aloperidolo (antagonista dopamina)
75mg die e.v.
5mg die
s.c. + 1mg s.c. al bisogno
una lunga emivita che
consente la monosomministrazione
Possiede
3° scelta
Ondansetron (antagonista serotonina)
4-8mg ogni 8 ore os o ev
Uso raccomandato dopo il fallimento degli altri interventi
Attenzione
In caso di vomito indotto da oppioidi prendere in
considerazione sempre
Occlusione intestinale
Cambiamento dell’oppioide in uso
Cambiamento della via di somministrazione
Alcuni dati
Complicanza frequente in pazienti con
cancro in fase avanzata, particolarmente se la
patologia primaria è addominale o pelvica
Sopravvivenza media dopo comparsa di
occlusione: 30-90 giorni
L’intestino tenue è più colpito rispetto al colon
(61% vs 33%)
Nel 20% dei pazienti sono coinvolti entrambi
Alcuni dati
Interessa
5% al 51% dei pazienti con npl ovarica
5% al 28% dei pazienti con ca gastrointestinale
Può essere
funzionale (paralisi muscolatura intestinale)
meccanica
completa o parziale
dovuta a localizzazione singola o multipla
alta o bassa
2
26/04/2016
Fisiopatologia
Reazioni all’ostruzione
Sintomi
• Evoluzione lenta
• I sintomi causati da distensione, secrezione e attività motoria
•
•
•
•
•
•
Diagnosi e trattamento
Accertamenti e trattamenti da decidere in base a:
Performance status del paziente
Aspettativa di vita
Desideri del paziente
La decisione può coinvolgere:
Oncologo
Palliativista
Chirurgo
Gastroenterologo
Nutrizionista
dell’intestino ostruito si manifestano in combinazioni e
intensità diverse in base alla localizzazione dell’ostruzione e
tendono a peggiorare
Il dolore continuo è presente nel 90% dei casi quello tipo
colica nel 75%
Se è interessato il colon il dolore è meno intenso
La distensione addominale è rara nelle ostruzioni alte
(duodeno, digiuno) e nella carcinosi estesa
Il vomito è più precoce e abbondante nelle ostruzioni alte,
tardivo e fecaloide in quelle del colon
Inoltre: nausea, alvo chiuso a feci e gas
Conseguenze: disidratazione, disionia, insufficienza renale
Trattamento - chirurgia
• Mortalità entro 30 giorni dall’intervento 9-40%,
complicanze nel 9-90% dei casi e nuova
ostruzione nel 50% dei casi
• La maggior parte degli studi non tengono conto né
dell’effetto sui sintomi, né sulla qualità della vita
• Rispetto al passato nessun miglioramento, per cui le
nuove tecniche e le cure postoperatorie non
influenzano l’esito
• Nessuna differenza nella sopravvivenza tra pazienti
operati e non (Woolfson, 1997)
3
26/04/2016
Trattamento - chirurgia
I fattori prognostici possono aiutare nella scelta su
chi può beneficiare della chirurgia
Indicata se buon
PS, progressione
lenta del cancro,
aspettativa di
sopravvivenza
> 6 mesi
Trattamento - SNG
• Giustificato solo come misura temporanea in
attesa di un controllo farmacologico efficace
• È un metodo invasivo e doloroso con possibili
complicanze (irritazione faringea, ulcerazioni..)
• Utile per eliminare voluminosi ristagni prima
dell’inizio della terapia farmacologica
• L’uso a lungo termine è giustificato solo se la terapia
farmacologica fallisce e non è possibile confezionare
una PEG
Trattamento - PEG
Trattamento farmacologico - scopi
Una PEG decompressiva è indicata se i farmaci
• Ridurre il dolore
falliscono nel controllo del vomito
È il metodo più indicato nel caso di un trattamento a
lungo termine rispetto al SNG
Precedenti interventi, una carcinosi massiva o la
presenza di ascite possono rendere difficoltoso il
posizionamento
Efficace nel 90% dei casi su nausea e vomito
• Prevenire la disidratazione
Trattamento – quali farmaci
• Ridurre l’edema perilesionale
• Ridurre o eliminare nausea e vomito
• Ridurre le secrezioni gastrointestinali
• Permettere l’alimentazione (anche minima)
• Quindi:
• Quali farmaci, quali associazioni
• Quali vie di somministrazione
• Quale ruolo TPN e idratazione
Trattamento – quali farmaci
• Il vomito può essere ridotto ad un livello accettabile
• Metoclopramide: antagonista dopaminergico; di
per il paziente (1-2 volte in 24 h)
• Ioscina bromuro: anticolinergico; riduce le
secrezioni GI: 40-120mg/die sc o ev
• Octreotide è più efficace e veloce di ioscina nel
ridurre la quantità delle secrezioni GI: 100-200mcg
ogni 8 ore sc
• Octreotide efficace nelle ostruzioni alte se ioscina
fallisce (costo elevato!)
scelta nelle ostruzioni funzionali, ma da evitare in
quelle meccaniche complete dove aumenta dolore,
nausea e vomito: 40-240mg/die sc o ev
• Aloperidolo: agisce sui chemocettori della trigger
zone ed è efficace sul vomito sia in boli che in
infusione continua (utile in associazione con i
precedenti): 5-15mg/die sc o ev
• Corticosteroidi: efficaci antiemetici e nel ridurre
l’edema peritumorale (desametazone 8mg x 1-2)
4
26/04/2016
Trattamento - farmaci
Trattamento – quali vie
Il farmaco di elezione per il trattamento del dolore è
• La via orale è inutilizzabile
la morfina sc o ev
Efficace da sola nel dolore continuo, più efficace se
associata a ioscina nel dolore colico
L’associazione di ketorolac potenzia l’effetto
dell’oppiaceo e ne consente l’uso a dosaggio ridotto
La terapia farmacologica consente il rientro a casa e
la gestione domiciliare del paziente con occlusione
intestinale
• Via rettale e sublinguale sono utili nel paziente in
home-care
• La via transdermica è disponibile per fentanyl e
scopolamina
• La via s.c. in infusione continua è di prima scelta (in
alternativa anche a boli)
• La maggior parte dei farmaci sono miscelabili nella
stessa siringa (morfina, ioscina, aloperidolo,
octreotide)
TPN
Meno del 50% dei pazienti in fase terminale riferiscono
fame o sete
Studi retrospettivi dimostrano il fallimento dalla TPN
nel prolungare la sopravvivenza, migliorare il PS e la
QoL
La TPN può dare complicazioni e rendere necessaria
l’ospedalizzazione
L’obiettivo della TPN sarebbe di mantenere o ristabilire
lo stato nutrizionale, ma i benefici sono scarsi se è
praticata per breve periodo
Quindi, se l’aspettativa di vita è breve (< 3 mesi), non ha
senso iniziarla
TPN
• Pazienti giovani, con tumori a crescita lenta che
•
•
•
•
coinvolgono il tratto GI e senza metastasi, potrebbero
morire prima di denutrizione che per la progressione del
tumore
In questi pazienti è indicata la TPN e il criterio di scelta è
un KPS > 50
La TPN non è un trattamento di routine in fase
terminale, ma può essere indicata in casi selezionati
La TPN non è un sostituto del supporto psicologico per
famiglia e paziente
In ogni caso è importante che il paziente sia libero di
assaggiare i suoi cibi preferiti
TPN: cosa dicono le linee guida
La NA a scopo palliativo (conservazione o miglioramento
della QdV) non è giustificata nella fase terminale poiché i
malati solitamente non soffrono la sete e la fame e poiché
non sono stati dimostrati benefici
La NA non deve essere iniziata se l’aspettativa di vita è
<3 mesi (fase palliativa) e/o se è presente un grave e
permanente deficit funzionale (KPS ≤ 50 %)
P. Bachman, et al. Summary version of the Standards, Opitons and
Recommendations for palliative or terminal nutrition in adults with progressive
cancer (2001). British Journal of cancer (2003), 89 (Suppl 1), S107-S110.
Morirò di fame?
Morire di fame è una paura ricorrente del paziente e
della famiglia
La sospensione della nutrizione può essere vissuta
come eutanasia
Il paziente va incoraggiato ad assaggiare piccole
quantità di cibo (non hanno fame) fino a quando è
possibile senza curarsi di peso corporeo, BMI o
livelli di albumina
Il paziente morirà per il cancro e non per fame
5
26/04/2016
TPN: indicazioni
Rischio di morte “precoce” a causa della malnutrizione
rispetto alla progressione della malattia
Aspettativa di vita di molti mesi e KPS > 50
NE non possibile
Il malato valuta come buona la QdV, giudica il
prolungamento della vita come coerente con i suoi
obiettivi ed accetta gli oneri e rischi
M. Mirhosseini, R. Fainsinger. Parenteral Nutrition in advanced cancer patients 2007
Cos’è un’idratazione adeguata?
• Nel paziente sano sono necessari 2200-2300ml/die
• Nel paziente in fase terminale il fabbisogno di liquidi
si riduce del 60-70% = in media 800ml/die
• Il 65% dei pazienti in fase terminale ricoverato in
ospedale viene alimentato e idratato artificialmente
nell’ultima settimana di vita ricevendo in media
2000ml/die fino al decesso (Soden K., Pall Med
2002)
Morirà di sete?
Non esiste correlazione tra sintomi disturbanti quali
secchezza delle fauci e sensazione di sete e livello di
idratazione o squilibri elettrolitici
Molto più importante la “fase faringea”
Fondamentale la cura del cavo orale (piccoli sorsi,
ghiaccio tritato, caramelle, ananas fresco, lubrificanti
per le labbra, pulizia della bocca) per ridurre la
xerostomia
Scarso coinvolgimento nelle scelte del paziente, dei
familiari o caregivers (14%)
Soden, Pall Med 2002
Idratazione
• L’intensità della xerostomia e della sete è
indipendente dalla quantità di liquidi infusi e.v.
• L’infusione di liquidi aumenta le secrezioni
intestinali e può peggiorare nausea, vomito e dolore
• L’ipoalbuminemia spinge i liquidi nell’interstizio
peggiorando edema e dispnea
• La via sottocutanea è una valida alternativa nei
pazienti che non hanno un CVC
• L’idratazione va individualizzata considerando rischi
e benefici
• Non superare i 1000ml nelle 24 ore
Disidratazione : pro
• Riduce la diuresi (cambio assorbenti e lenzuola
•
•
•
•
meno frequente, minor necessità di cateterismo)
Riduce le secrezioni gastriche (minore frequenza e
volume del vomito in caso di occlusione)
Riduce le secrezioni bronchiali (meno tosse e rantolo
terminale)
Riduce gli edemi
Produzione oppioidi endogeni (riduzione del dolore)
•
Idratazione
• Nelle ultime 3 settimane di vita l’idratazione
peggiora edemi periferici, ascite e secrezioni
bronchiali
• L’idratazione riduce la disidratazione delle mucose,
ma non sono evidenti benefici sui sintomi psichici
Faisinger et al, Support Care Cancer 1997
6
26/04/2016
Lo studio divide i pazienti in due gruppi: uno riceve
1000ml di fisiologica al dì, l’altro 100ml
Tra i due gruppi non c’è differenza in termini di
miglioramento dei
sintomi associati a
disidratazione,
qualità della vita o
sopravvivenza
7