Semeiotica medica
Prof: Antonella Mandas
Lezione n°22
04-05-13
Roberta Carboni
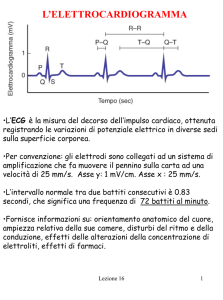
Per quanto riguarda l’onda R, la durata massima dell’onda, è di 100 ms, che significa che come durata non
deve superare i 2,5 quadratini piccoli. Mentre il complesso QRS in toto non deve superare assolutamente i
0,12 secondi, quindi deve avere una durata non superiore ai 3 quadratini piccolini. L’ampiezza invece
dipende dalle derivazioni, in particolare, per quanto riguarda le derivazioni periferiche, l’onda R non c’è in
AVR, il che significa che in AVR avremo un complesso QRS prevalentemente negativo e quindi una
predominanza delle onde Q ed S. Quindi il complesso QRS in AVR è negativo, mentre l’onda R in AVL e AVF
è positiva e deve avere un’ampiezza in AVL non maggiore a 13 quadratini e in AVF non deve superare i 20
quadratini piccoli. L’onda S è l’ultima parte della depolarizzazione dei ventricoli, quindi la parte conclusiva
del complesso QRS, ed è un’altra deflessione negativa, e in questo caso la durata non dev’essere superiore
ai 60ms. Per quanto riguarda l’onda T deve avere come regola generale un’ampiezza che dev’essere
inferiore all’onda R successiva, e dev’essere positiva quando il complesso QRS è prevalentemente positivo.
Ricordatevi che l’onda T può essere sia positiva, sia negativa o isodifasica e può non avere un significato
patologico; questo significa che quando vediamo un’onda T che non è positiva, nonostante il complesso
QRS è prevalentemente positivo, non necessariamente ha un significato patologico. Può essere presente
un’altra onda che è l’onda U (più evidente nella derivazione V6), d’origine incerta; è necessario conoscerne
l’esistenza perché può diventare particolarmente evidente nel caso in cui ci sia un’importante ipokaliemia
(può essere evidente non solo nella derivazione V6 ma anche nelle altre derivazioni nel caso di
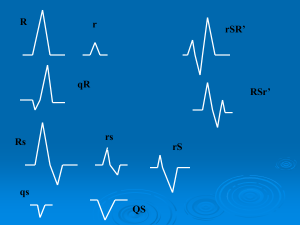
un’ipokalemia). Andiamo a vedere la morfologia del complesso QRS in virtù delle derivazioni periferiche e
poi di quelle precordiali; la morfologia del complesso QRS dipende dalla posizione in cui avviene la
registrazione, quindi si ha la deflessione verso l’alto (positiva) o verso il basso (negativa) se la risultante
,ossia il vettore medio elettrico, si allontana o si avvicina all’elettrodo. Abbiamo in AVL, in D1 (soprattutto)
un’espressione prevalentemente difasica, tant’è vero che , quando abbiamo preso in considerazione la
metodica per il calcolo dell’asse elettrico, abbiamo preso proprio D1, perché per effettuare il calcolo
dell’asse elettrico dobbiamo andare ad individuare quello che è complesso QRS che maggiormente si
avvicina alla condizione difasica. Osservando in maniera adeguata le rappresentazioni dei complessi QRS
nelle derivazioni periferiche, quelli che maggiormente si avvicinano alla condizione difasica sono quelli che
si ottengono in D1 (così come abbiamo un componente prevalente negativo invece in AVR e una
rappresentazione prevalentemente positiva in D2 e in AVF) . Nelle derivazioni precordiali noi andiamo a
valutare quella che è la proiezione su un piano trasverso dell’attività elettrica e quindi dei vettori medi; per
quando riguarda la depolarizzazione della massa muscolare ventricolare abbiamo una depolarizzazione
prima del setto, poi della parte apicale, poi della parte basale degli atri. La direzione della depolarizzazione
del setto interventricolare e del ventricolo destro va verso destra, mentre quella del ventricolo sinistro va
verso sinistra. È importante conoscere questo per capire perché si realizza questa specifica morfologia del
complesso QRS nelle derivazioni precordiali. Partiamo dalla prima derivazione precordiale nella quale il
primo elettrodo viene posizionato in corrispondenza del quarto spazio intercostale lungo la linea margino
sternale destra. Questo significa che la derivazione V1 guarda il cuore da destra e lo vedrà come un’attività
elettrica che si avvicina verso l’elettrodo e di conseguenza una deflessione positiva. Mentre l’attività
elettrica che va verso sinistra, rappresentata dal vettore medio della depolarizzazione del ventricolo
sinistro, andando verso sinistra in corrispondenza di V1, vedrà quell’attività che si allontana e quindi
negativa e da qui si capisce perché la deflessione del QRS in V1 è prevalentemente negativa. Mettendoci
invece dal lato opposto, quindi nell’ultima derivazione precordiale (in V6), questa sta guardando il cuore
verso sinistra, di conseguenza il vettore medio della depolarizzazione del ventricolo sinistro si avvicina verso
quella derivazione e verrà registrato come deflessione positiva, mentre la depolarizzazione del setto
interventricolare e del ventricolo destro verrà registrata come una deflessione negativa perché quella si
allontana. Temporalmente il ventricolo destro si depolarizza prima rispetto al ventricolo sinistro quindi c’è
un lieve ritardo, anche perché la massa muscolare del ventricolo sinistro è superiore a quella del ventricolo
destro, di conseguenza c’è una massa muscolare maggiore che deve depolarizzarsi e quindi abbiamo un
certo ritardo rispetto alla massa muscolare ventricolare destra. Per quanto riguarda la progressione
dell’onda R nelle derivazioni toraciche, abbiamo che in V1 e in V2 il complesso QRS è prevalentemente
negativo, poi abbiamo V3 che ha un aspetto tendenzialmente difasico, mentre in V4, V5, V6 abbiamo un
progressivo aumento dell’ampiezza dell’onda R e quindi un complesso QRS prevalentemente positivo. Se
c’è un tessuto polmonare che sovrasta in maniera importante la porzione muscolare cardiaca, V6 potrebbe
avere un’ampiezza dell’onda R minore rispetto a V5; oppure ci può essere un’ipertrofia ventricolare sinistra
determinante una deviazione dell’asse elettrico verso sinistra , con conseguente spostamento della massa
cardiaca e un allontanamento di quella che è la massa rispetto al posizionamento del sesto elettrodo nelle
derivazioni precordiali. Questa elettrocardiografia è quella standard, a 12 derivazioni: 6 periferiche e 6
precordiali. In realtà quelle precordiali possono diventare fino a 8 derivazioni nel senso che si può fare
anche un V7 e un V8 ma in condizioni specifiche particolari che non rientrano ovviamente nell’ambito di
quella che è la conoscenza di base dell’elettrocardiografia .
Qui vediamo la progressione dell’onda R segnata con la linea rossa nelle varie derivazioni precordiali e la
progressione sempre più positiva dell’onda R.
Per quanto riguarda l’ampiezza del complesso QRS abbiamo visto in particolare l’onda R nelle derivazioni
periferiche, dove abbiamo visto che l’onda R non deve superare i 13 quadretti o i 20 quadretti a seconda
della registrazione periferica, mentre il voltaggio massimo dell’onda R in assoluto lo osserviamo nelle
derivazioni precordiali, tant’è vero che l’onda R di massima ampiezza non deve superare i 27 mm quindi i
27 quadratini piccoli. L’Onda S più profonda che osserviamo nelle derivazioni precordiali, non deve
superare i 30 mm (30 quadratini piccoli). Ricordatevi che la somma algebrica tra l’onda R di massima
ampiezza con l’onda S di massima ampiezza non deve superare i 40mm e che la durata massima del
complesso QRS nelle derivazioni toraciche (quindi precordiali) non deve superare i 0,10 secondi (cioè i 2,5
quadratini piccoli). Invece in quelle periferiche la durata massima del complesso QRS poteva arrivare fino a
0,12 secondi cioè quindi fino a 3 quadratini piccoli. Il segmento S-T è il segmento che intercorre tra la fine
della depolarizzazione dei ventricoli e l’inizio della ripolarizzazione dei ventricoli; questo tratto è ben
definito in alcune derivazioni precordiali, in particolare in V4, V5, V6. Il tratto S-T non dev’essere slivellato
rispetto alla linea isoelettrica di più di 1mm, significa che rispetto al tratto TP che è il tratto isoelettrico, il
tratto S-T non deve avere una deflessione, sia positiva, sia negativa, maggiore di un quadratino, cioè
maggiore di 0,1mV. Questo è un carattere importante da valutare perché come vedremo , tra i segni che
possono essere presenti in caso si ischemia miocardica e infarto acuto del miocardio c’è proprio lo
slivellamento del tratto S-T. Torniamo alla lettura dell’elettrocardiogramma e vediamo quali sono gli step
da seguire per poter valutare un elettrocardiogramma. Dobbiamo andare a vedere prima di tutto quella che
è la frequenza , se è regolare oppure no; la metodica per andare a calcolare la frequenza, nel caso ci sia un
ritmo regolare, consiste nel valutare quante onde R sono registrate in 10 secondi, per poi moltiplicarle per
10 nel caso in cui ci sia un ritmo non regolare. Una frequenza cardiaca normale è compresa tra i 60 e i 90
battiti al minuto, anche se parliamo di vera tachicardia quando c’è una frequenza che arriva e supera i 100
battiti al minuto, mentre parliamo di bradicardia nel caso in cui ci sia una frequenza cardiaca al di sotto dei
60 battiti al minuto. Dopo aver valutato la frequenza andiamo a valutare se il ritmo è sinusale oppure no;
avremo un ritmo sinusale nel caso in cui tutte le onde P sono seguite da un complesso QRS, significa che
l’attività di depolarizzazione dei ventricoli avviene regolarmente dopo che è avvenuta la depolarizzazione
degli atri. Vi possono essere delle alterazioni se il ritmo origina dal nodo del seno, oppure vi possono essere
dei ritmi extra sinusali , il che significa che l’impulso può originare in tessuto extranodale e quindi possiamo
avere un ritmo che origina a livello del nodo atrio ventricolare o addirittura un ritmo idioventricolare. Nel
caso in cui ci sia un blocco atrioventricolare completo, come il blocco di terzo grado, significa che l’attività
elettrica atriale non viene trasmessa a livello ventricolare e di conseguenza l’attività elettrica ventricolare
origina per l’insorgenza di un ritmo ectopico a livello ventricolare. La struttura preposta all’insorgenza
dell’impulso cardiaco, per poi trasmetterlo, è il nodo del seno atriale, che è il naturale pace maker del
cuore. Ovviamente la frequenza aumenterà nel momento in cui mettiamo in atto un incremento del lavoro
muscolare e quindi c’è una maggior richiesta di ossigeno a livello tissutale, ricordandovi ovviamente che il
pace maker naturale è assolutamente sotto il controllo simpatico e parasimpatico del nostro sistema
nervoso autonomo. Ma in caso di necessità l’impulso elettrico può per esempio prendere origine a livello
del nodo atrio ventricolare oppure a livello ventricolare. Quello che caratterizza queste serie ectopiche di
insorgenza del ritmo cardiaco è che hanno una frequenza minore rispetto a quella del nodo del seno. Dopo
aver verificato se il ritmo osservato nella registrazione è sinusale oppure no dobbiamo andare a verificare
se nel tracciato elettrocardiografico sono presenti delle alterazioni del ritmo e in particolare se sono
presenti, per esempio: aritmie sinusali, battiti ectopici (che vengono identificati con il termine comune di
extrasistoli e possono avere sia un’origine atriale sia un’origine ventricolare, nel primo caso parleremo di
battito ectopico sopraventricolare indicato dall’acronimo BEVS, oppure BEV=battito ectopico ventricolare,
nel caso in cui l’extrasistole ha un’origine ventricolare), oppure possono esserci alterazioni del ritmo a
livello per esempio atriale ed essere nella situazione di una tachiaritmia quale può essere il flutter atriale e
la fibrillazione atriale. Le tachiaritmie, sia di flutter, sia di fibrillazione, possono realizzarsi anche a livello
ventricolare ma queste sono delle tachiaritmie a elevatissima frequenza tanto che, se si realizzano a livello
ventricolare e si ha un’inefficacia funzionale ventricolare, rappresentano una seria emergenza nell’ambito
della quale, se attraverso la cardioversione elettrica non riusciamo a interrompere rapidamente questa
grave tachiaritmia, l’individuo andrà rapidamente incontro ad exitus. Possiamo avere oltre alle alterazioni
del ritmo alterazioni della conduzione dell’impulso cardiaco, nel senso che possono esserci dei ritardi nella
conduzione oppure dei blocchi. Dopo aver verificato le eventuali alterazioni bisogna andare a vedere quelle
che sono gli aspetti morfologici delle onde, dei tratti e degli intervalli, per capire se ci sono dei segni che
possono indicarci per esempio un’ insufficiente circolazione coronarica o se ci sono dei dati che possono
invece indicarci la localizzazione e l’estensione di un eventuale infarto del miocardio. Nell’ambito di queste
valutazioni non bisogna scordare la valutazione dell’asse elettrico. Ora iniziamo a valutare il ritmo del
tracciato elettrocardiografico , se è sinusale oppure no. Parliamo di ritmo sinusale ogni qualvolta tutte le
onde P sono condotte , cioè ad ogni onda P segue un complesso QRS. La durata dell’onda P non deve
superare i 3 quadratini piccolini (0,12 secondi) mentre l’ampiezza i 2,5 quadratini piccolini. Per quanto
riguarda l’intervallo P-Q intendiamo il tempo che trascorre dall’inizio della depolarizzazione atriale all’inizio
della depolarizzazione ventricolare o il tempo che trascorre dalla trasmissione dell’impulso dagli atri ai
ventricoli e ha una durata che varia da 0,12 a 0,20 secondi.
Quindi se noi osserviamo per esempio in questo tracciato elettrocardiografico dell’intervallo P-Q vediamo
che è 0,13 secondi quindi una condizione di assoluta normalità.
Se invece osserviamo quest’altro tracciato elettrocardiografico dove l’intervallo P-Q è di 0.10 secondi vuol
dire che c’è una lieve riduzione dell’intervallo P-Q (in questo caso osservato nella derivazione periferica
unipolare sinistra, quindi dell’arto superiore sinistro e quindi in AVL).
Se nelle altre derivazioni l’intervallo P-Q è normale anche se in AVL avete l’evidenza di una riduzione è
comunque una condizione di normalità.
Se invece abbiamo un’ulteriore riduzione, quindi un intervallo P-Q ad esempio di 0,08 secondi, significa che
abbiamo una conduzione atrio ventricolare accelerata, in tempi più brevi , e questo può significare che
l’impulso può originare in una posizione diversa dal nodo del seno e cioè può originarsi in un punto del
sistema di conduzione più vicino ai ventricoli; di conseguenza impiega meno tempo per raggiungere il nodo
atrio ventricolare e quindi i ventricoli. Oltre alla condizione di trasmissione più rapida ci può essere un’altra
condizione dove l’impulso può essere trasmesso più velocemente nonostante origini a livello del nodo del
seno; nel caso in cui ci sia un fascio anomalo (quello rappresentato dalla linea nera nella diapositiva) che
bypassa il nodo atrioventricolare, mette direttamente in contatto senza il potenziale blocco atrio
ventricolare (rappresentato appunto dal nodo atrioventricolare) il sistema di conduzione atriale con quello
ventricolare.
Questa è una condizione potenzialmente molto grave ed è quella che rientra nella sindrome di wolff
parkinson white, che espone il soggetto ad un più elevato rischio di morte improvvisa, perché quando vi ho
accennato le tachiaritmie vi ho detto che se sono a livello ventricolare (come il flutter o la fibrillazione) e se
non si interviene rapidamente con una cardioversione, il paziente va incontro ad exitus. Mentre la flutter o
la fibrillazione atriale è un’importante tachiaritmia ma può non creare problemi dal punto di vista
emodinamico significativo al paziente, perché il nodo del seno ha la funzione di creare un blocco nella
trasmissione degli impulsi dagli atri ai ventricoli. Significa che in caso di tachiaritmia atriale solo un numero
limitato di impulsi passeranno dagli altri ai ventricoli, cioè si mette in atto un blocco atrio ventricolare
ovviamente non completo dove si avrà un blocco di 3 a 1, 4 a 1 e così via, significa che vi è una trasmissione
dell’impulso a livello ventricolare una P ogni 3 o una P ogni 4. In questo caso invece essendoci un fascio
anomalo che non passa dal nodo atrio ventricolare, se voi osservate l’andamento delle fibre di conduzione
a livello atriale, convergono tutte poi a livello del nodo atrioventricolare, il che significa quindi che c’è un
continuo controllo di tutti gli impulsi che arrivano dall’atrio che vengono poi convogliati in corrispondenza
del nodo atrio ventricolare. Se c’è un fascio anomalo significa che una tachiaritmia atriale può essere
trasmessa senza filtro attraverso questo fascio anomalo, quindi questa è la condizione che viene indicata
dalla sindrome di wolff parkinson white e questa è una condizione che può essere evidenziata
elettrocardiograficamente, perché c’è un intervallo P-Q più breve della norma, con un’eventuale comparsa
di un’onda chiamata onda delta evidenziata nella fase ascendente dell’onda R, e un complesso QRS che ha
una durata più lunga rispetto alla norma. Ma allora queste possono essere alterazioni talmente tipiche che
ci permettono di individuare facilmente la sindrome di wolff parkinson white nella registrazione
elettrocardiografica? La sindrome da pre-eccitamento ventricolare si realizza in maniera tale che lo stimolo,
che viene trasmesso direttamente al ventricolo, origina appunto in una posizione vicina al ventricolo.
Ovviamente abbiamo una diminuzione dell’intervallo P-Q, ma non sempre si realizza quest’accorciamento,
quindi la sindrome da pre-eccitamento ventricolare in realtà può avvenire per un fascio anomalo senza che
ci sia una modificazione importante sia dell’intervallo P-Q, senza che ci sia l’insorgenza dell’onda delta e
l’aumento della durata del complesso QRS. Quindi in questo caso, per l’evidenza della sindrome di wolff
parkinson white, saranno necessari degli studi elettrofisiologici specifici e particolari. Ma quando si realizza
nella modalità che vi ho illustrato, possiamo vedere la corrispondente evidenza nel tracciato
elettrocardiografico, attraverso la riduzione della durata dell’intervallo P-Q, la presenza dell’onda delta e la
durata aumentata e quindi il tempo aumentato della depolarizzazione ventricolare, tanto che supera i 0,12
secondi. E come vedete riportato in questa diapositiva il complesso QRS di quest’esempio di sindrome di
wolff pakinson white è di 0,14 secondi.