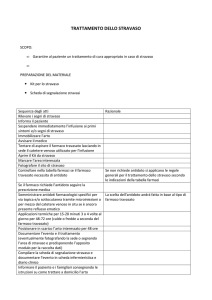
Stravaso
di farmaci antiblastici
Per stravaso si intende la fuoriuscita involontaria di un farmaco dal letto venoso, o l’iniezione
accidentale del farmaco nei tessuti sani circostanti il vaso sanguigno. Lo stravaso di farmaci
antiblastici è una complicanza che si verifica nello 0,1-6% dei trattamenti somministrati per via
periferica e nello 0,3-4,7% nelle infusioni con accessi venosi centrali.1,2,3
Farmaci antiblastici
Tutti i farmaci antiblastici hanno una tossicità diretta a livello cellulare, la cui gravità dipende
dal tipo di farmaco, dalla concentrazione e dalla quantità iniettata.
Principali farmaci antiblastici
I principali farmaci antiblastici (chiamati anche chemioterapici, antineoplastici o antitumorali) sono classificati in:4
•
agenti alchilanti tra cui le mostarde azotate (mecloretamina, ciclofosfamide, melfalan), il busulfano e le nitrosouree
(carmustina, lomustina, estramustina)
•
antibiotici citotossici che comprendono le antracicline (tra cui aclarubicina, daunorubicina, doxorubicina, epirubicina
e idarubicina), il mitoxantrone, la bleomicina, la dactinomicina e la mitomicina
•
antimetaboliti tra cui il metotrexato, la capecitabina, la citarabina, la fludarabina, la gemcitabina, il 5-fluorouracile, la
mercaptopurina e il tegafur
•
alcaloidi della vinca come vincristina, vinblastina, vindesina e vinorelbina
•
derivati del platino tra cui cisplatino, carboplatino e oxaliplatino
•
taxani tra cui il paclitaxel e il docetaxel
Quando un farmaco antiblastico stravasa si può verificare una reazione irritante o vescicante.
Un farmaco irritante provoca un’infiammazione del sito di infusione o lungo il decorso della vena.
Un farmaco vescicante invece può causare un danno cellulare importante con dolore acuto e
prolungato.5 In tabella 1 sono riassunti i principali farmaci antiblastici con caratteristiche
vescicanti o irritanti.5
Stravaso di farmaci antiblastici
5
Tabella 1. Principali farmaci antiblastici con caratteristiche vescicanti o irritanti
Farmaci
vescicanti
Farmaci
irritanti
Classe di farmaci
agenti alchilanti
•
•
•
antracicline
•
•
•
alcaloidi della
•
vinca
•
•
taxani
•
•
altro
•
•
•
agenti alchilanti
•
•
•
derivati del platino •
•
•
•
antimetaboliti
•
•
•
altro
•
•
Farmaci
mostarde azotate
epirubicina
doxorubicina (adriamicina)
idarubicina
daunorubicina
vinblastina
vincristina
vinorelbina
paclitaxel
docetaxel
dactinomicina
mitomicina C
ciclofosfamide
dacarbazina
ifosfamide
tiotepa
carboplatino
cisplatino
oxaliplatino
5-fluorouracile
gemcitabina
metotrexato
fludarabina
irinotecan
bleomicina
etoposide
La gravità del danno cellulare conseguente allo stravaso dipende anche dal meccanismo
d’azione dei farmaci antiblastici. In genere i farmaci che non si legano al DNA provocano un
danno minore perché vengono metabolizzati ed eliminati più facilmente. La mitomicina, le
antracicline e i derivati del platino possono fare invece danni maggiori perché si legano al DNA
cellulare bloccando il processo di duplicazione del DNA, la sua trascrizione in RNA e
determinando come conseguenza finale la morte cellulare.
Sembra che in caso di stravaso di antracicline queste si leghino al DNA delle cellule sane che
muoiono in poco tempo. Dopo la morte cellulare il complesso farmaco-DNA viene assorbito dalle
altre cellule circostanti portando nelle settimane e mesi successivi a un danno generalizzato. Non
è noto se tutti gli stravasi di farmaci vescicanti provochino le medesime conseguenze tessutali,
con la stessa sequenza di eventi. Sembra infatti che lo stravaso di doxorubicina (o adriamicina)
determini anche il rilascio di radicali liberi, con conseguenze gravi sui piccoli vasi (perdita
dell’integrità della parete vascolare, aumento del rischio di trombosi, fuoriuscita di eritrociti e
necrosi vascolare senza cellule infiammatorie).6
Fattori di rischio
Il paziente oncologico è a rischio di stravaso perché sottoposto a venipunture frequenti per i cicli
di terapia, inoltre la malnutrizione e la radioterapia possono aumentare la fragilità delle vene.7
Il rischio di stravaso è influenzato dall’età e dalle condizioni generali del paziente, dal tipo di
trattamento, dal tipo di accesso venoso e di dispositivi utilizzati. Il paziente ben informato e
istruito è il primo a segnalare i sintomi. Di contro i pazienti non collaboranti (in coma, sedati o
con demenza) sono quelli più a rischio perché non sono in grado di segnalare i sintomi e perché
durante la somministrazione potrebbero fare movimenti bruschi e improvvisi.
Nei pazienti portatori di catetere Port il rischio può essere associato solo al cattivo
posizionamento dell’ago, a eventuali occlusioni, inginocchiamenti e rotture del dispositivo stesso.6
In caso di mancato reflusso di sangue dal catetere Port bisogna evitare di esercitare un’alta
pressione di infusione.
-2-
Stravaso di farmaci antiblastici
Sintomi
Il primo sintomo riferito dal paziente è il dolore o bruciore nella zona a monte del punto di
iniezione.8 Questo di per sé non è un sintomo specifico per lo stravaso. Alcuni farmaci come la
gemcitabina o l’oxaliplatino possono causare dolore durante l’infusione, ma ciò non è
necessariamente segno di stravaso. Tuttavia, non si deve trascurare alcun sintomo e bisogna
controllare periodicamente l’arto del paziente.
Il dolore solitamente accompagna tutte le fasi dello stravaso anche se a volte è asintomatico e
in questi casi può essere diagnosticato alle visite successive.7
I primi segni osservabili in caso di stravaso sono l’edema, l’eritema, l’aumento della
temperatura a livello locale e l’indurimento della zona circostante.
Quando si somministra il farmaco si può osservare un aumento della resistenza all’infusione o
la mancanza del ritorno ematico.
Più difficile è la diagnosi di stravaso quando la somministrazione viene fatta da una linea
centrale perché i sintomi possono essere atipici (dolore toracico) e spesso compaiono in un
secondo momento. Alcuni sintomi tardivi sono la desquamazione, il cambiamento cromatico della
cute (spesso tende al bruno), l’atrofia e l’ulcerazione che può manifestarsi anche dopo un mese.
Lo stravaso da un accesso centrale va valutato con estrema attenzione. Per esempio se
l’accesso è stato posizionato recentemente la zona sarà edematosa per il trauma pertanto può
essere indicato un controllo ecografico.
Le ulcerazioni possono manifestarsi entro 3 settimane e possono evolversi in necrosi della
fascia muscolare, fino al tendine o al periostio. L’ulcerazione nei casi più gravi può progredire fino
alla necrosi dei tessuti profondi e potenzialmente può portare alla perdita della funzionalità
dell’arto interessato rendendo necessaria l’amputazione nei casi più gravi.17
La gravità del danno tessutale è proporzionale al tipo di farmaco, alla quantità di farmaco
fuoriuscita, alla sede e al tempo di esposizione (vedi tabella 2).
9
Tabella 2. Gravità dei sintomi in base ai Common Toxicity Criteria
Livello
Condizione
grado 0
nessun sintomo
grado 1
dolore, prurito, eritema
grado 2
dolore, gonfiore e infiammazione (flebite)
grado 3
ulcerazione o necrosi grave o prolungata con eventuale necessità di
intervento chirurgico
I sintomi provocati dai principali farmaci antiblastici sono riportati in tabella 3.
10
Tabella 3. Principali farmaci antiblastici e sintomi in caso di stravaso
Farmaco
mecloretamina
mitomicina C
antracicline
alcaloidi della vinca
oxaliplatino
Sintomi
flebite e dolore immediato al momento dello stravaso; difficoltà di guarigione delle lesioni
i sintomi compaiono anche dopo mesi, possibile aumento di dimensioni delle lesioni
dopo alcune settimane
di solito dolore immediato; lento aumento delle dimensioni delle lesioni nelle settimane e
nei mesi successivi per ritenzione tessutale del farmaco
ulcerazioni dolorose con difficoltà di guarigione e possibili parestesie locali residue
all’inizio gonfiore localizzato, dolore alla palpazione, successivamente lesioni
eritematose dolorose, che possono evolversi in necrosi
Prevenzione
L’approccio più importante nella gestione dello stravaso è la prevenzione che deve prendere in
considerazione diversi aspetti.5 Anzitutto occorre controllare di frequente l’accesso venoso, usare
accessi sicuri e somministrare la terapia secondo i tempi prestabiliti. Nei reparti dove si
somministrano i farmaci citotossici dovrebbero essere disponibili le linee guida relative alla
gestione dei farmaci antiblastici (come devono essere maneggiati i farmaci e che cosa fare in caso
-3-
Stravaso di farmaci antiblastici
di stravaso). Inoltre dovrebbe esserci il kit con tutto l’occorrente per intervenire in caso di stravaso
e la modulistica necessaria per la segnalazione alle autorità competenti (direzione sanitaria,
servizio infermieristico).11 In Italia non è in commercio il kit pronto ma tutto l’occorrente può
essere richiesto in farmacia.
Il personale infermieristico che si occupa della somministrazione di farmaci citotossici deve
conoscere i principi attivi, i problemi che si possono verificare durante la somministrazione dei
farmaci antiblastici e le procedure da adottare in caso di stravaso. E’ importante che l’infermiere
sappia riconoscere precocemente i segni e i sintomi di uno stravaso e li sappia distinguere da
quelli della tossicità cutanea (per esempio reazione da contatto). Queste conoscenze consentono
anche di insegnare al paziente a quali segnali di allarme prestare attenzione e quando avvertire
l’infermiere. Se il paziente lamenta fastidio durante la somministrazione della pre medicazione
occorre interrompere l’infusione e valutare che l’accesso venoso sia posizionato correttamente.
Quando si somministrano i farmaci antiblastici non si devono utilizzare aghi butterfly anche in
caso di boli o infusioni brevi per l’alto rischio di dislocazione dell’ago rispetto agli agocannula.
Se possibile si deve evitare di somministrare il chemioterapico in un arto con edema o problemi
neurologici che alterano la sensibilità del paziente riducendo la sua capacità di percezione del dolore
e quindi di segnalazione di uno stravaso (per esempio paresi o neuropatia diabetica). E’ preferibile
pungere le vene a livello dell’avambraccio anziché della mano, perché in caso di stravaso i tessuti e i
muscoli dell’avambraccio prevengono il coinvolgimento di legamenti, nervi e ossa.
I farmaci antiblastici non devono essere somministrati da accessi venosi situati a valle di siti di
iniezione già utilizzati nelle ultime 48 ore perché il decorso della vena, per la sua fisiologia,
riespone il vaso all’attività irritante del farmaco con riacutizzazione della sensibilità nelle zone
precedentemente esposte e quindi più fragili.
Prima di somministrare un antiblastico occorre lavare la vena per almeno 5 minuti con
soluzione fisiologica o glucosata al 5%. Il lavaggio va ripetuto al termine della somministrazione
del trattamento per evitare che il farmaco rimanga a lungo a contatto con le pareti venose dei
piccoli vasi periferici aumentando il rischio di danno tessutale.5
I farmaci vescicanti che hanno bisogno di un tempo infusionale superiore all’ora non
dovrebbero essere somministrati per via periferica perché quando si sottopone un vaso di piccolo
calibro a una infusione lenta aumenta il rischio di stravaso e di dislocazione dell’accesso venoso.12
Prima di somministrare un farmaco antiblastico occorre controllare il ritorno venoso dagli
accessi periferici, soprattutto se si sta per iniettare un farmaco vescicante.12
Se si somministrano più farmaci in sequenza, è preferibile cominciare con i vescicanti, perché
l’integrità della vene si riduce nel tempo.
Il catetere va fissato con una medicazione trasparente, in modo da poter osservare il sito di
infusione. E’ essenziale che l’infermiere abbia le conoscenze specifiche per la gestione delle linee
infusionali e un’adeguata abilità tecnica alle venipunture, perché le conseguenze di uno stravaso
possono portare anche a conseguenze devastanti per il paziente.
I pazienti vanno tenuti sotto osservazione durante tutta la durata dell’infusione e vanno controllati
a intervalli regolari, in modo da agire tempestivamente prima che il danno sia troppo esteso.
Trattamento
Il primo passo nel caso si sospetti uno stravaso è interrompere immediatamente l’infusione,
controllare l’accesso venoso, avvisare il medico e aspirare la maggior quantità di farmaco e di
sangue. Secondo alcuni studi per aspirare il farmaco bisognerebbe utilizzare la tecnica flush out.
Tale tecnica consiste nel somministrare sottocute nella zona interessata un anestetico locale e la
ialuronidasi, quindi fare 4 piccole incisioni intorno alla zona interessata. Utilizzare una cannula a
punta tonda con fori laterali per mettere in comunicazione le incisioni. Instillare 20-50 ml di
soluzione fisiologica da ogni incisione in modo da eliminare i residui di farmaco e farli uscire dalle
altre incisioni.3
Per la mancanza di studi non c’è accordo riguardo al trattamento da adottare in caso di stravaso
(impacchi caldi o freddi, antidoti). Le indicazioni si basano infatti su sperimentazioni non controllate
e su casi e studi condotti nell’animale. E’ possibile quindi che i protocolli cambino da una realtà
ospedaliera all’altra.
In caso di stravaso di un farmaco irritante è possibile rimuovere il catetere venoso e occorre
sollevare l’arto interessato. In caso di stravaso di farmaci vescicanti invece non bisogna rimuovere
l’accesso venoso, ma va avvisato il medico responsabile e occorre marcare e fotografare la zona
interessata per valutarne l’evoluzione. L’arto va sollevato e tenuto a riposo per 48 ore e vanno
applicati impacchi caldi o freddi a seconda del tipo di farmaco fuoriuscito dalla vena (vedi oltre).
-4-
Stravaso di farmaci antiblastici
Gli impacchi caldi causando una vasodilatazione possono favorire la diluizione del farmaco. Gli
impacchi freddi invece inducendo una vasocostrizione favoriscono una localizzazione del farmaco
aumentando la degradazione di metabolici tossici. Inoltre il freddo ha un’azione antinfiammatoria e
calma un po’ il dolore. Gli impacchi vanno applicati per mezz’ora, 4 volte al giorno, per circa 48 ore.10
Quando lo stravaso è di un alcaloide della vinca va applicato esclusivamente un impacco caldo
in quanto nei modelli animali si è visto un aumento dell’incidenza di ulcerazione con gli impacchi
freddi. Con tutti gli altri farmaci vescicanti vanno utilizzati invece gli impacchi freddi.5
In base al principio attivo stravasato può essere anche somministrato un antidoto che deve
essere iniettato entro un’ora da quando viene diagnosticato lo stravaso. Gli antidoti utilizzati in
oncologia per neutralizzare il chemioterapico e ridurre le conseguenze dello stravaso sono il
dimetilsolfossido, la ialuronidasi e il tiosolfato di sodio.3
• Il dimetilsolfossido (soluzione di dimetilsolfossido al 70%) è un solvente che penetra nei tessuti e
aumenta la permeabilità cutanea, neutralizza i radicali liberi e facilita l’assorbimento sistemico
del farmaco vescicante, riducendo così il danno tessutale. Ha anche proprietà antinfiammatorie,
analgesiche, vasodilatatorie. Si applica localmente e si assorbe rapidamente a livello cutaneo.
Va applicato localmente sull’area dello stravaso, 3 volte al giorno per 7-14 giorni, da alternare
con una pomata all’idrocortisone. L’area non va coperta con medicazioni occlusive e la zona va
lasciata asciugare all’aria. Studi condotti su animali13,14 e studi prospettici15 hanno trovato che
il dimetilsolfossido è efficace negli stravasi da antracicline e mitomicina.16
• La ialuronidasi (1.500 unità sciolte in 3 ml di acqua) è un enzima di natura proteica in grado di
modificare la permeabilità tessutale e favorire l’assorbimento sistemico del principio attivo
fuoriuscito. Promuove l’idrolisi dell’acido ialuronico così da ridurre la viscosità del farmaco
antiblastico a livello interstiziale. Vanno fatte più iniezioni sottocutanee nell’area dello stravaso
e successivamente occorre massaggiare delicatamente la zona per facilitarne la diffusione. La
ialuronidasi in associazione con gli impacchi caldi è efficace in caso di stravaso di alcaloidi
della vinca e oggi è l’intervento di scelta in questi casi. Non va usata invece in caso di stravaso
di antracicline e sui tessuti cancerosi o infetti.10
• Il tiosolfato di sodio (3 ml di soluzione al 3%) crea nella zona di infiltrazione un ambiente
alcalino, si lega alla sostanza vescicante impedendole di creare un danno tessutale e ne
consente l’eliminazione con le urine. Vanno eseguite più iniezioni sottocutanee nell’area dello
stravaso e dopo 2-5 minuti occorre riaspirarlo. Il tiosolfato di sodio è raccomandato in caso di
stravaso di mostarde azotate: in questi casi occorre fare immediatamente un’iniezione
sottocutanea di 2 ml di tiosolfato di sodio 0,17 M.17
17
Tabella 3. Principali antidoti e indicazioni
Antidoto
dimetilsolfossido
ialuronidasi
tiosolfato di sodio
Farmaco
•
•
•
•
•
•
•
•
•
•
•
•
•
antracicline
cisplatino
carboplatino
ifosfamide
5-fluorouracile
mitoxantrone
docetaxel
alcaloidi della vinca
cisplatino
teniposide
etoposide
meclormetamina
cisplatino
Indicazioni
appena possibile applicare 1-2 ml su un’area di dimensioni doppie rispetto
a quella interessata dall’infiltrazione e lasciare asciugare senza coprire,
ripetere ogni 8 ore per 7 giorni
ricostituire con soluzione fisiologica (150 U/ml) e iniettare 1-6 ml in
prossimità dello stravaso con cateterino o per via sottocutanea. Si inietta
1 ml ogni millilitro di farmaco fuoriuscito. Le iniezioni si possono ripetere
più volte nelle 3-4 ore successive
preparare una soluzione di 170 o 333 mM miscelando 4 o 8 ml di tiosolfato
di sodio al 10% con 6 ml di acqua distillata e iniettare nella sede dello
stravaso 2 ml per ogni mg di meclormetamina o per ogni 10 mg di
cisplatino fuoriuscito dal vaso. Valutare se somministrare 1 ml per via
sottocutanea (dosi da 0,1 ml da iniettare in senso orario intorno all’area
dello stravaso)
I corticosteroidi sono stati proposti come antidoto per il loro effetto antinfiammatorio ma gli studi
hanno trovato che non sono efficaci, come nello stravaso di alcalodi della vinca e da doxorubicina.
In quest’ultimo caso i corticosteroidi non sono indicati perché domina la necrosi, mentre la
reazione infiammatoria si manifesta solo in seguito dopo circa una settimana.17
Per ridurre il danno dello stravaso di doxorubicina è stato proposto anche il bicarbonato di
sodio per il suo effetto sul pH locale e per la capacità di rimuovere il farmaco, ma gli studi non
-5-
Stravaso di farmaci antiblastici
hanno dimostrato benefici clinici. Inoltre lo stravaso di bicarbonato ha a sua volta un effetto
vescicante.
A oggi non esiste un trattamento di provata efficacia o raccomandato negli stravasi da taxani.5
Se il paziente ha dolore si deve somministrare un analgesico. Alcuni autori suggeriscono di
applicare sulla cute desquamata o con vescicole sulfadiazina d’argento ogni 12 ore fino alla
guarigione.10
Quando si formano ulcerazioni estese è necessario intervenire chirurgicamente per rimuovere i
tessuti non più vitali e il farmaco che contengono. In questo modo si previene l’espansione del
danno. Se si forma un’ulcerazione aperta l’area di incisione deve essere ampia e può interessare le
strutture profonde.
Vista la possibilità di comparsa di effetti tardivi che possono manifestarsi anche a distanza di
tempo dall’evento, per esempio nel caso di stravasi da mitomicina, è di fondamentale importanza
che al paziente vengano programmati controlli periodici a breve e medio termine, in modo da
ridurre al minimo le conseguenze attuando tempestivamente gli interventi consigliati.
Bibliografia
1. Lemmers NW, Gels ME, Sleijfer DT et al. Complications of venous access ports in 132 patients with
disseminated testicular cancer treated with polychemotherapy. Journal of clinical oncology
1996;14:2916-22.
2. Shetty PC, Mody MK, Kastan DJ et al. Outcome of 350 implanted chest ports placed by interventional
radiologists. Journal of vascular and Interventional Radiology 1997;8:991-5.
3. Rocchi G, Rostagno E, Bernagozzi F. Prevenzione e trattamento (non chirurgico) degli stravasi dei farmaci
antineoplastici.
4. Guida all’uso dei farmaci. Masson Milano 2005;3:299-303.
5. Schrijvers DL. Extravasation: a dreaded complication of chemotherapy. Annals of Onology 2003;14:26-30.
6. Sauerland C, Engelking C, Wickham R et al. Extravasation Part I: Mechanisms, pathogenesis, and
nursing care to reduce risk. Oncology Nursing Forum 2006;33:1134-41.
7. De Wit M. Cause, diagnosi e trattamento dello stravaso. Newsletter Spring 2007; 22-3.
8. Mullin S, Beckwith M, Tyler L. Prevention and management of neoplastic extravasation injury. Hospital
Pharmacy Journal 2000;57-74.
9. Common Terminology Criteria for Adverse Events. National Institute of Health and National Cancer
Institute June 2003 http://ctep.cancer.gov
10.Ener RA, Meglathery SB, Styler M. Extravasation of systemic hemato-oncological therapies. Annals of
Oncology 2004;15:858-62.
11.Pattison J. Managing cytotoxic extravasation. Nursing Times 2002;98:32-4.
12.Polovich M, White J, Kelleher L. Chemotherapy and biotherapy guidelines and recommendations for
practice. Oncology Nursing Society 2005.
13.Lebredo L, Barrie R, Woltering EA. DMSO protects against adriamycin-induced tissue necrosis. Journal of
Surgical Research 1992;53:62-5.
14.Hajaridadeh H, Lebredo L, Barrie R et al. Prospective effect of doxorubicin in vitamin C or dimethyl
sulfoxide skin ulceration in pig. Annals of Surgical Oncology 1994;1:411-4.
15.Bertilli G, Gozza A, Forno GB et al Topical dimethyl sulfoxide for the prevention of soft tissue injury after
extravasationof vescicant drugs: a prospective clinical study. Journal of clinical oncology 1995;13:2851-5.
16.BertelliG. Prevention and management of extravasation of cytotoxic drugs. Drugs Safety 1995;12:245-55.
17.Dorr T. Antidotes to vescicant chemotherapy extravasation. Blood Rev 1990;4: 41-60.
Dossier InFad – anno 2, n. 28, dicembre 2007
©Editore Zadig via Calzecchi 10, 20133 Milano
www.zadig.it
e-mail: [email protected]
tel.: 02 7526131 fax: 02 76113040
Direttore: Pietro Dri
Redazione: Nicoletta Scarpa
Autore dossier: Alessandra Milani, Claudia Passoni, Laura Orlando Istituto europeo di oncologia, Milano
-6-