11/10/2013
Prof. Giuffrè
Valeria Venuti
Malattie dell’esofago
Cenni di anatomia
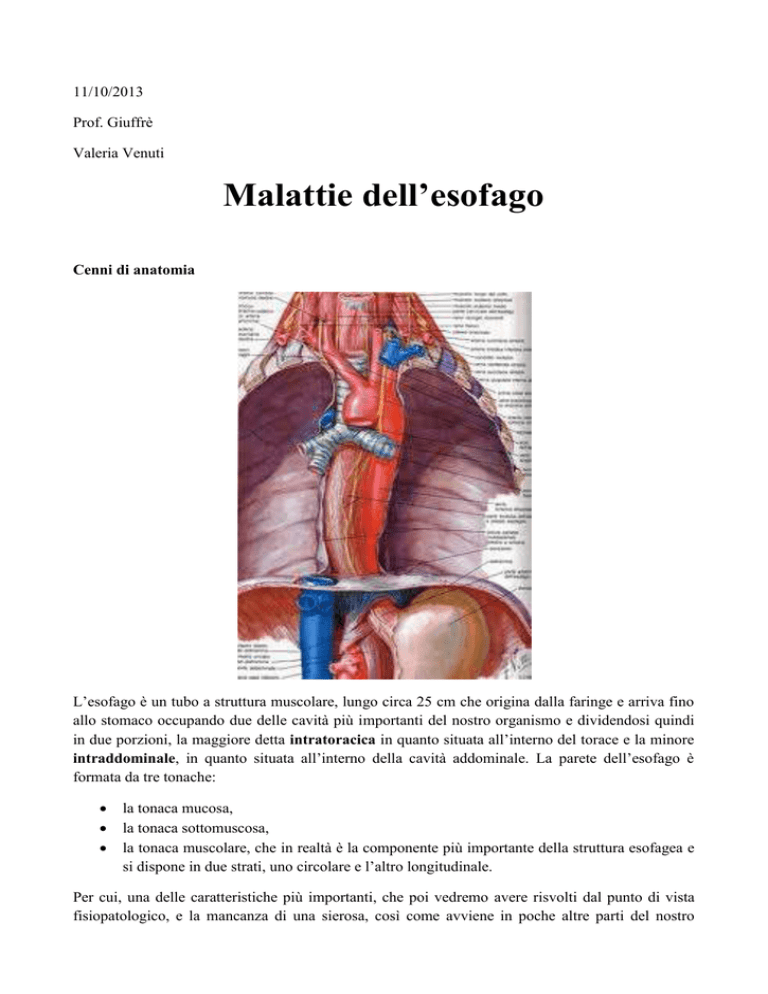
L’esofago è un tubo a struttura muscolare, lungo circa 25 cm che origina dalla faringe e arriva fino
allo stomaco occupando due delle cavità più importanti del nostro organismo e dividendosi quindi
in due porzioni, la maggiore detta intratoracica in quanto situata all’interno del torace e la minore
intraddominale, in quanto situata all’interno della cavità addominale. La parete dell’esofago è
formata da tre tonache:
la tonaca mucosa,
la tonaca sottomuscosa,
la tonaca muscolare, che in realtà è la componente più importante della struttura esofagea e
si dispone in due strati, uno circolare e l’altro longitudinale.
Per cui, una delle caratteristiche più importanti, che poi vedremo avere risvolti dal punto di vista
fisiopatologico, e la mancanza di una sierosa, così come avviene in poche altre parti del nostro
organismo, ovvero nell’ ovaio che è intraperitoneale e quindi non ha sierosa e la parte
sottoperitoneale del retto – importante perché sono le zone nelle quali possono verificarsi alcune
situazioni particolari, per esempio la vascolarizzazione che determina come primo filtro non il
fegato ma il polmone o per esempio che tutto ciò che c’è nel peritoneo va a finire nella superficie
dell’ovaio e via dicendo.
Vascolarizzazione
La vascolarizzazione dell’esofago è molto scarsa ed è particolare in quanto è segmentaria,
contrariamente a quella dello stomaco, colon e mesentere (e quasi tutti gli organi e apparati) che
hanno un’arteria principale che e delle arterie accessorie.
In particolare è data da:
1. i rami provenienti dall’arteria tiroidea inferiore;
2. i rami provenienti dalle arterie bronchiali;
3. i rami provenienti dall’arteria frenica e dalla gastrica sx.
Il drenaggio venoso corrisponde in genere, come in tutto l’organismo, alla distribuzione arteriosa e
quindi, in questo caso, il ritorno venoso è sempre segmentario. Questa caratteristica fa si che nel
terzo inferiore dell’ esofago esista una connessione tra sistema venoso portale e sistema venoso
sistemico, grazie alla presenza di anastomosi porto - cavali che determinano lo scarico dal sistema
venoso del tubo digerente direttamente in quello generale e questo è importante perché se si instaura
l’ipertensione portale si avrà la comparsa di varici nelle vene sottomucose dell’esofago. [analoga
situazione si ha nella zona sottoperitoneale del retto che ha anastomosi tra sistema portale e la rete
sistemica venosa con conseguente, possibile formazione delle varici per ipertensione portale che
determinano, a loro volta, le emorroidi sintomatiche del retto.
Anche il drenaggio linfatico è un po’ di tipo segmentario poiché le vie linfatiche si estendono nel
senso longitudinale dell’esofago e drenano ai linfonodi periesofagei, da questi poi si dirigono verso
l’alto, cioè verso i linfonodi del collo, e in basso verso quelli del plesso celiaco e della piccola
curvatura gastrica.
L’innervazione simpatica e vagale avviene attraverso due reti: intramuscolare e venosa, come per
tutto il tratto dell’apparato digerente.
PATOLOGIE DELL’ESOFAGO
Le possiamo dividere in:
PATOLOGIE FUNZIONALI: di cui le più rappresentate sono il reflusso gastroesofageo, i
disturbi della motilità gastroesofagea e i diverticoli esofagei.
PATOLOGIE ORGANICHE: tumori.
Reflusso gastroesofageo
Condizione morbosa caratterizzata dalla presenza di un flusso retrogrado di materiale acido,
alcalino o misto che va dallo stomaco all’esofago. E’ una patologia tra le più frequenti dal punto di
vista gastroenterologico ed è in costante aumento a causa delle abitudini di vita sempre più
stressanti. In Italia si calcola che abbia una prevalenza del circa il 9% con un rapporto di uomini e
donne di 3:2 (anche se questo rapporto sembra invertirsi).
[A questo punto la prof. si diletta in un’interminabile digressione che ricorderete tutti, dove parla di:
happy hourS, aperitivi, del fatto che un tempo si pranzava all’una mentre adesso si fa il lunch e poi
si mangia molto a cena, che Maometto ha vietato alcool e carne di maiale perché non servono alle
popolazioni arabe e che noi meridionali, vivendo in un posto più caldo, prima avevamo l’abitudine
di alzarci ed andare a letto più tardi degli altri. Penso che nessuno sarà contrario se vi risparmio il
discorso parola per parola e vi scrivo solo quel che voleva dire con il suo monologo.] Negli ultimi
decenni si ha questo aumento di incidenza del reflusso gastroesofageo, ma anche di altre patologie,
a causa delle nuove abitudini di vita tipiche dei popoli nordici e che hanno preso sempre più piede
anche in Italia, come ad esempio l’utilizzo frequente di alcool, che i popoli costetti a temperature
più rigide consumano per mantenersi al caldo ed avere calorie da consumare subito, mentre a noi,
popoli meridionali sottoposti a miti più caldi, non servono.
FISIOPATOGENESI:
Il reflusso gastreoesofageo è dato da uno squilibrio tra i meccanismi difensivi della mucosa
esofagea e i fattori aggressivi.
1)Meccanismi di difesa della mucosa esofagea:
Barriera anatomo – funzionale antireflusso costituita a sua volta dallo sfintere esofageo
inferiore (formato dalla membrana fibro elastica di Veiner Bertelli e dalla valvola di Van
Gubaroff), e dall’angolo di His (angolo virtuale formato dal fascio a collare di Helvetius,
dalle fibre oblique di Willis, dal legamento gastrofrenico, dal piccolo epiplon che si
inserisce sul diaframma e dall’orgine dell’arteria gastrica di sinistra);
clearance esofagea;
barriera esofagea costituita dal muco che riveste l’epitelio stratificato dello stomaco e dai
bicarbonati che sono dentro questo muco e dentro le cellule.
Contribuiscono, infine, a costituire questa barriera i pilastri diaframmatici detti laccio, o fionda, di
Allison.
2) Fattori aggressivi:
acido cloridrico presente nello stomaco,
peptina liberata nel tubo gastrico,
bile che refluisce dal duodeno nello stomaco insieme agli enzimi pancreatici.
Il fattore aggressivo più importante è comunque costituito dal materiale gastrico che refluice
nell’esofago.
Allora che cosa succede: che aumenta la motilità esofagea, agisce sullo sfintere inferiore, aumenta il
tono, vi sono dei rilasciamenti transitori, rallenta lo svuotamento gastrico, aumenta la pressione
endo addominale e quindi il materiale acido refluisce dallo stomaco all’esofago.
Per cui il problema agisce prevalentemente sul cosiddetto LES: sfintere esofageo inferiore che non
è uno sfintere organico, ma funzionale; è ad alta pressione ed è localizzato a circa 38 cm dall’arcata
dentale. Inoltre, il LES è sottoposto a un duplice controllo, di tipo neuronale e di tipo ormonale. Per
quanto riguarda il controllo ormonale l’aumento del tono dello sfintere è determinato
prevalentemente dall’azione della gastrina, ormone secreto dalle cellule gastriche, mentre la
diminuzione del tono è data dal peptide intestinale GIP, alcool, alcuni altri ormoni e anche
caffeina e cioccolato soprattutto.
Per quanto riguarda il rilasciamento dello sfintere, esso avviene ad opera della peristalsi primaria,
perché il bolo dalla bocca masticato arriva a questo sfintere che si rilascia, mentre l’onda peristaltica
fa in modo che il bolo prosegua lungo il decorso dell’esofago grazie alla distenzione esofagea che,
automaticamente con l’intervento di baricettori, determina un continuamento dell’onda e quindi del
percorso del bolo.
FATTORI DI RISCHIO
Quali sono i fattori di rischio che determinano o favoriscono il reflusso?
CONDIZIONI FISIOLOGICHE: come la gravidanza o il periodo neonatale;
MALATTIE SISTEMICHE: come la sclerodermia, il diabete, l’ipertiroidismo e
l’amiloidosi.
OBESITA’;
FUMO DI SIGARETTA;
ABITUDINI DI VITA E ALIMENTARI SBAGLIATE;
FARMACI (calcio antagonisti, diazepam, dopamina etc.).
Gravidanza: determina il reflusso gastroesofageo in molti casi, soprattutto nei primi e negli ultimi
mesi di gestazione, a causa dell’aumento di pressione endoaddominale (che si verifica anche in
molti altri casi) dato dalla crescità dell’utero che fuoriesce dal piccolo bacino per occupare
l’addome inferiore. Ma la gravidanza provoca reflusso anche per la produzione di progesterone
che è un ormone con azione diretta rilasciante lo sfintere esofageo inferiore.
Anche nel periodo neonatale e perinatale si ha il reflusso esofageo e un segno della sua presenza è
dato dai piccoli accessi di tosse o al singhiozzo perché ancora il sistema nervoso deve maturare e
l’addome è molto globoso.
Per quanto riguarda invece le malattie sistemiche, ovvero diabete, ipertiroidismo, amiloidosi e
sclerodermia, costituiscono un fattore di rischio in quanto determinano variazioni nel nel sistema
nervoso simpatico e parasimpatico. L’obesita è simile alla gravidanza, a causa della presenza del
grasso che, soprattutto nella donna, si trova a livello dell’addome aumentandone la pressione
interna. Infine, la nicotina ha azione sulla secrezione acida e sulla motilità.
Questo reflusso gastroesofageo nel 90% dei casi si presenta nella sua forma idiopatica, ma ne
esistono delle forme che sono definite secondarie e che sono rappresentate maggiormente nelle
collagenopatie, sclerodermie e casi di lupus.
Esofagite da reflusso: conseguenza della MRGE (malattia da reflusso gastroesofageo). Come
studierete in patologia quasi tutti i termini che finiscono per – ite si riferiscono a fenomeni
infiammatori e l’esofagite è tra questi. L’infiammazione è uno degli eventi patologici più importanti
della medicina perché buona parte delle patologie che incontrerete nel corso degli studi sono spesso
e volentieri correlate direttamente o indirettamente con l’infiammazione.
Possiamo definire l’esofagite come una lesione legata all’alterazione chimica della mucosa esofagea
a seguito del contatto con il contenuto gastrico acido, alcalino e misto che risalgono a livello
dell’esofago. Per quanto riguarda l’acidità gastrica sappiamo che è fisiologica, ma vi sono dei fattori
che possono determinarne un aumento; mentre per quanto riguarda il contatto con il contenuto
alcalino questo può provenire sia dallo stomaco, a causa di una ridotta acidità gastrica legata a delle
malattie, ad esempio dalla presenza di cellule atrofiche nello stomaco. Ma il reflusso può essere
alcalino anche quando lo stomaco non produce acido cloridrico poiché si trova in fase di riposo e
c’è il piloro beante, pervio, cosa che avviene in alcune parti della digestione, per cui il succo
alcalino duodenale, insieme a quello pancreatico, rimane nello stomaco e da qui per aumento della
pressione endoaddominale risalirà verso l’esofago. Infine, si può riscontrare un reflusso di tipo
alcalino anche dopo interventi di resezione gastrica etc.
Le esofagiti possono essere classificate secondo la classificazione endoscopica di Savary – Miller:
1.
2.
3.
4.
Esofagite eritemato – edematosa (di I grado);
Esofagite ulcero – emorragica (di II grado);
Esofagite sclero – cicatriziale (di III grado);
Esofagite con metaplasia ghiandolare (di IV grado).
Esofago di Barret: patologia particolare causata da neoplasia ghiandolare della mucosa esofagea,
in cui all’epitelio normale si sostituisce un epitelio cilindrico colonnare e che viene considerata una
conseguenza dell’esofagite da reflusso cronica nonché una lesione a rischio per lo sviluppo
dell’adenocarcinoma dell’esofago. (5 – 6 % dei casi).
SINTOMATOLOGIA DEL REFLUSSO GASTROESOFAGEO
SINTOMI TIPICI
Pirosi;
rigurgito;
eruttazione;
nausea, vomito;
odinofagia.
SINTOMI ATIPICI (che non vengono prettamente correlati alla malattia, ma che sono i più diffusi.)
anemia di tipo ipocromico, moderata;
ematemesi che si può verificare come un’emorragia alla bocca o una piccola emorragia
dall’ano e che per lungo tempo provoca anemia;
disfagia;
dolore retro sternale (sintomatologia che fa parte anche dell’infarto del miocardio che avrà
una gradazione diversa di dolore in quanto può andare dal dolore modesto all’epigastrio,
come quello del reflusso, a un dolore forte e importante sintomo tipico solo dell’infarto.);
disturbi respiratori;
disturbi ORL come la dispnea legata al reflusso, al materiale che refluisce, e potremmo
avere per esempio episodi di angina (dolore forte) che sembrano tonsilliti e invece sono
legati ad episodi di reflusso.
DIAGNOSI
Esofagogastro grafia (con bario) che è stata introdotta ultimamente ed è data da una
successione di radiogrammi che possono evidenziare il momento del reflusso del materiale
gastrico in esofago.
Esofagoscopia che rivela la beanza del cardias e il reflusso gastroesofageo, la presenza ed il
grado di esofagite e l’eventuale stenosi cicatriziale.
Manometria esofagea che documenta l’ipotono del LES.
pH metria che rappresenta l’esame cardine e consente di vedere la presenza e la durata di
un pH anomalo in sede esofagea. Fatta correttamente nelle 24h, con un monitoraggio
continuo, ci permette di vedere il reflusso che a volte può presentarsi solo di notte. (può
capitare che si verifichi dormendo in luoghi diversi a causa della differenza di altezza del
nuovo cuscino).
COMPLICANZE
Le ulcere di I e II grado, che consentono di fare diagnostica, causano emorragia.
Tra le altre complicanze abbiamo l’esofago di Barret e, a distanza di tempo, stenosi che determina
un restringimento del lume esofageo.
DISTURBI DELLA MOTILITA’ ESOFAGEA
Si dividono in:
disordini di ipermobilità come l’acalasia e lo spasmo esofagico diffuso;
disordini di ipomobilità come le malattie del connettivo (collagenopatie), reflusso esofageo
ed altre malattie che possono insorgere come la malattia di Chagas o il diabete mellito.
Laddove le prime vengono dette anche disordini primitivi, e le altre sono disordini secondari.
Acalasia
Mancato rilasciamento dello sfintere esofageo inferiore che compare in tutte le fasce d’eta, ma
interessa maggiormente le persone tra 30 e i 50 anni, soprattutto di sesso femminile, con un
incidenza che sta diminuendo negli ultimi anni. E’ stata ipotizzata la presenza di una causa virale,
ma non è mai stata trovata una particella virale all’interno dei plessi nervosi che sono responsabili
della patologia. In alcuni pazienti sono stati trovati degli anticorpi diretti contro la componente
neuronale e questo ha fatto sospettare la presenza di una causa autoimmune (anche perché questa
patologia ricorda quelle autoimmuni). Per cui il motivo della sua insorgenza è ancora ignoto, ma è
stata confermata la presenza di una riduzione dei neuroni dei plessi di Aurbach e Meissner, un
po’ come avviene nel cosiddetto megacolon tossico del bambino. E quando questo si verifica la
meccanica motoria della parete esofagea è alterata e manca l’onda peristaltica primaria mentre le
terziarie sono inefficienti. Inoltre lo sfintere esofageo inferiore non si rilascia e si crea un ostacolo al
transito del bolo alimentare nello stomaco.
SINTOMATOLOGIA
Il sintomo principale è la DISFAGIA con alternanza di periodi di esacerbazione e remissione,
anche in rapporto allo stato psichico del paziente. Spesso, infatti, non viene ben compreso perché
non riesce a mangiare, vomita, e vuole solo bere, mentre altre volte riesce solo a mangiare e non a
introdurre liquidi e questo determina una sorta di ansia che non fa diagnosticare bene la patologia.
In genere questa disfagia si risolve con il rilasciamento dello sfintere.
A questo sintomo si associa anche il RIGURGITO che non è acido e non sempre si manifesta.
Infine c’è un CALO PONDERALE perché il paziente ha difficoltà ad alimentarsi e spesso e
volentieri il DOLORE.
Esistono diverse fasi di acalasia:
1. PRIMO STADIO: Parete esofagea normale con ipertrofia della tonaca muscolare dello
sfintere esofageo inferiore. Modica dilatazione dell’esofago, a cui corrisponde una
diminuzione delle cellule gangliari; onde sincrone segmentarie che non hanno capacità di far
progredire il bolo alimentare e mancato rilasciamento cardiale. Da un punto di vista clinico
corrisponde a: disfagia intermittente, dolori crampiformi retro sternali e una peristalsi
parzialmente efficace.
2. SECONDO STADIO: comincia la dilatazione esofagea, diminuzione ulteriore delle cellule
gangliari, aumento delle onde sincrone segmentarie che non riescono a consentire il
movimento del bolo. Nei segni clinici abbiamo: comparsa e peggioramento della disfagia
intermittente, scialorrea e rigurgito nervoso anche in condizioni notturne, e peristalsi
inesistente.
3. TERZO STADIO: estrema dilatazione esofagea (cosiddetto megaesofago), con mancata
ipertrofia muscolare (esofago a carta velina), assenza di qualsiasi attività motoria esofagea e
mancato rilasciamento cordiale. Per cui manca qualsiasi attività motoria e il rilasciamento
darà disfagia con rigurgito anche tardivo di materiale di due giorni prima per cui possono
essere frequenti, in questi casi, le broncopolmoniti ab ingestis in quanto essendo l’esofago
un tubo atonico, completamente immobile, contiene questo materiale che ristagna e causa
infezioni.
DIAGNOSI
prevalentemten RX torace che mi indica la presenza di un’allargamento del mediastino. Oppure si
può fare un esofago grafia e un esofagoscopia.
COMPLICANZE
dimagrimento,
anemia,
cachessia,
bronchite cronica,
polmonite ab ingestis,
ascesso polmonare.
Complicanze locali, ovvero: esofagite che causa ulcera e da qui tumore, emorragia e
perforazione.
Malattia di Chagas
Con una determinata incidenza geografica poiché è una malattia tipica dell’america latina legata
alla presenza di un treponema cruzi che porta alla distruzione del plesso mio enterico di Aurbach
(sovrapponibile all’acalasia).
Esofago a schiaccianoci
Detta anche peristalsi esofagea sintomatica, che è una patologia in cui si riscontrano onde
peristalsiche indotte dagli atti deglutitori, ma con un onda primaria che non riesce a trasmettere il
bolo ed è quindi inefficiente.
Spasmo esofageo diffuso
Legato a ipersensiblità della muscolatura esofagea con stimoli colinergici. E’ una patologia che
viene raramente descritta e identificata in quanto solo raramente da dolore restrosternale e a volte
viene messa in evidenza solamente nel momento in cui si fanno ricerche diagnostiche per altre
patologie esofagee.
Per quanto riguarda le DISCINESIE SECONDARIE (disturbi della motilità secondari), invece,
vediamo che sono sempre connesse a malattie neurologiche, collagenopatie che determinando
modifiche del collagene di tutti i distretti ed essendo l’esofago molto rappresentato da questo tipo di
connettivo vanno ad influenzarne la motilità.
DIVERTICOLI ESOFAGEI
Estroflessioni sacciformi della parete esofagea con una base di impianto più o meno ampia che
comunica con l’esofago.
Si distinguono in:
VERI: nei quali la parete dell’esofago partecipa interamente all’estroflessione.
FALSI: in cui viene a mancare la componente muscolare a causa di una divisione tra parte
muscolare e parte mucosa della parete.
Dal punto di vista della localizzazione, invece, si distinguono in:
IPOFARINGEI O CERVICALI (del III superiore);
PARABRONCHIALI O TORACICI (del III MEDIO);
EPIFRENICI (del III inferiore).
Per quanto riguarda l’eziologia anch’essa è diversa a seconda del tipo di diverticolo che può essere
un DIVERTICOLO DA PULSIONE o un DIVERTICOLO DA TRAZIONE e in genere ci può
essere un meccanismo duplice per cui nella muscolatura esofagea c’è un locus minore resistentiae
e turbe della motilità legate a una lesione neuromuscolare dell’esofago che facilità l’insorgenza di
questi diverticoli.
Diverticoli ipofaringei o del III superiore (di Zenker) sono diverticoli da pulsione che si
realizzano per mancata o inadeguata apertura dello sfintere esofageo superiore con conseguente
aumento dell’onda peristaltica in fase di deglutizione a livello della parete posteriore
dell’ipofaringe. Qui vi è una zona di minor resistenza chiamata triangolo di Killian (formato dal
muscolo costrittore del faringe, muscolo cricofaringeo e giunzione faringo esofagea) attraverso cui
può farsi strada il diverticolo.
Diverticoli parabronchiali o del III medio, sono diverticoli da trazione e si formano e instaurano
meccanismi cicatriziali che spesso avvengono soprattutto per linfoadenopatie peribronchiali
(fenomeni di infiammazione) o esiti delle TBC.
Diverticoli epifrenici o del III inferiore, a differenza dei primi due tipi possono essere sia da
pulsione che da trazione e in genere i primi sono legati alle malattie di motilità esofagea mentre
quelli da trazione alle linfoadenopatie a carico dei linfonodi.
SINTOMATOLOGIA
Può essere un reperto occasionale, essenzialmente sostenuta dalla disfunzione neuromuscolare di
base e a questo contribuisce, se il diverticolo è di discrete dimensioni la sua compressione sul lume
esofageo a valle del colletto. In genere se invece il diverticolo è piccolo non si hanno sintomi e non
si interviene chirurgicamente.
Tra i sintomi abbiamo:
Difagia episodica per i solidi e/o i liquidi;
nel diverticolo di Zenker vi è una tumefazione palpabile in latero cervicale sin, che quando
viene compressa si riduce dando una sensazione di gorgogliamento e di ruminazione.
scialorrea (segno del cuscino);
rigurgiti alimentari;
fetor ex ore, ovvero alito particolarmente cattivo a causa della fermentazione degli alimenti.
disturbi respiratori (spesso polmoniti croniche).
DIAGNOSI
Clinica, nel caso del diverticolo di Zenker; endoscopica; radiologica; manometria e pH metria. [la
diagnostica dell’esofago è quasi sempre standard).
COMPLICANZE
Infiammazione;
Emorragia;
Perforazione, che può essere esterna nei diverticoli di Zenker, e localizzata verso il tratto
basso dell’esofago e nel medio distale, mentre le interne si trovano nelle restanti parti.
TERAPIA
Se molto grosso e complicato richiede necessariamente la terapia chirurgica per esser asportato.
PATOLOGIE DI TIPO ORGANICO
TUMORI
I Tumori hanno un’ eziologia strettamente correlata al reflusso gastroesofageo che viene
considerato come una delle cause che portano allo sviluppo di questo carcinoma esofageo, così
come l’uso e l’abuso di alcol e tabacco.
Questa patologia è molto frequente in determinate popolazioni per esempio quelle cinesi e
giapponesi a causa delle particolari abitudini alimentari (per esempio i cibi molto caldi possono
dare piccole lesioni a carico della mucosa che determinano un meccanismo di oncogenesi). Questi
meccanismi fisiopatologici, comunque, sono lenti e si sviluppano in un lungo arco di tempo
confermando l’ipotesi che il carcinoma esofageo sia un tipo di tumore che si sviluppa, come altre
neoplasie, soprattutto nelle fasce avanzate d’eta. Per cui ha una maggiore incidenza dopo i 60 anni
ed è un tumore che fino a una ventina d’anni fa era assolutamente sconosciuto.
Si ricollega ad una particolare caratteristica dell’esofago, ovvero alla sua divisione in due porzioni:
intratoracica e intraddominale.
In particolare, nella prima porzione si presenterà come un carcinoma di tipo squamoso, mentre
nella regione addominale come un adenocarcinoma, ovvero come un tumore che interessa le
ghiandole.
Anche la particolarità della vascolarizzazione, di cui abbiamo parlato all’inizio, fa si che il
carcinoma dell’esofago sia caratteristico e la diffusione avviene principalmente per via venosa e
linfatica. Mentre per alcuni tumori si hanno determinati organi bersaglio, ad esempio per i tumori
che interessano l’apparato digerente l’organo bersaglio principale è il fegato, oppure per gli organi
al di fuori del distretto addominale si avrà generalmente una prima metastasi polmonare seguita da
una cerebrale o viceversa. L’esofago, al contrario, è uno di quegli organi nei quali il tumore
rapidamente si sviluppa e si accresce per via segmenteraria per cui da un pezzo di esofago
prosegue nell’inferiore, gastrico, arrivando fino al fegato, e in quello più a valle che è tributario del
polmone. Anche dal punto di vista linfonodale, infine, la diffusione avviene dapprima in tutta la
sua lunghezza e poi nei linfonodi di riferimento che naturalmente nella parte toracica saranno
toracici e nell’addominale saranno linfonodi anche del fondo dello stomaco che vanno all’arteria
gastrica sx. Per cui, anche la diagnostica va fatta in entrambe le regioni (addominale e toracica) a
livello di esami strumentali, e l’unico trattamento che può dare risposte positive complete è dato
dalla RESEZIONE TOTALE dell’esofago, con sostituzione di quest’ultimo ad opera del colon o
di una porzione di tubo gastrico.