VI
Il mal d’orecchie
Quando un bambino – anche molto piccolo – si sveglia di notte all’improvviso piangendo di un pianto inconsolabile spesso ha male alle orecchie.
Questo dolore può essere causato da un’otite esterna, cioè una semplice
infiammazione della membrana del timpano oppure da un otite media catarrale che è un’infiammazione acuta dell’orecchio medio. Nell’otite media
catarrale, nei bambini con meno di due anni, sono frequenti segni come
irritabilità, pianto, vomito, inappetenza; nei più grandicelli – oltre al dolore, la febbre, lo scolo di muco dall’orecchio, il vomito, l’irritabilità, il
pianto, l’inappetenza, l’abbattimento – il bambino si tocca ripetutamente
l’orecchio.
Il pediatra, per fare la diagnosi di otite media catarrale, dovrebbe osservare attraverso l’otoscopio una membrana timpanica intensamente arrossata, o giallo-grigiastra, estroflessa o retratta o perforata.
Si stima che entro i primi tre anni di vita circa l’85% dei bambini abbia
almeno un episodio di otite media catarrale, mentre il 46% ne ha almeno
tre. L’otite media catarrale è più frequente nei bambini di età compresa fra
i 6 mesi e i 6 anni.
Uno studio1 su oltre 4.000 visite per dolore alle orecchie in bambini di
età compresa fra 6 e 30 mesi dimostrava che solo il 44% dei bambini in cui
1 Karma PH, Penttilä MA, Siplä MM, Kataja MJ, Otoscopic diagnosis of middle ear
effusion in acuate and non-acute otitis media. I. The value of different otoscopic findings,
“Int J Pediatr Otorhinolaryngol” 1989; 17 :37 –49.
54 Bambini e (troppe) medicine
il pediatra aveva avanzato il sospetto diagnostico tramite l’otoscopia, aveva
di fatto un’otite media catarrale.
Di solito in Italia quando viene fatta questa diagnosi a questi bambini
vengono senza indugio prescritti antibiotici, antistaminici, gocce nasali decongestionanti e antidolorifici.
Come trattare il mal d’orecchie
A partire dall’inizio degli anni ’80 in Olanda, riconoscendo al bambino
sano una buona capacità di autoguarigione, si è iniziato a praticare la cosiddetta “strategia di vigile attesa”2, che consiste nel:
• non somministrare l’antibiotico per 48-72 ore dal momento della
diagnosi;
• somministrare solo un antidolorifico (paracetamolo) per il controllo del dolore;
• fornire informazioni anche scritte ai genitori o a chi si prende cura
del bambino sull’evoluzione e gestione dell’otite media catarrale;
• garantire un controllo dopo 48-72 ore;
• somministrare l’antibiotico se dopo 48-72 ore i sintomi non si sono
risolti o sono peggiorati.
Nei bambini con età compresa fra i 6 e i 12 mesi in buone condizioni generali e in tutti i bambini di età superiore all’anno (a meno che non
presentino sintomi gravi o scolo dall’orecchio) è consigliabile attendere la
reazione del bambino prima di somministrare l’antibiotico, utilizzando la
prescrizione solo nel caso in cui i sintomi (dolore e febbre) non migliorino
ovvero peggiorino dopo 48-72 ore.
Qualora l’antibiotico si renda necessario per la gestione dell’otite media
acuta, il farmaco di prima scelta è l’amoxicillina, il più economico e con
minor effetti collaterali.
Questa strategia3 è stata più volte verificata e si è sempre dimostrata
2 Damoiseaux , Antibiotic treatment for acute otitis media: time to think again, “CMAJ”
2005 March 1; 172(5): 657–658.
3 David M. Spiro, MD, MPH; Khoon-Yen Tay, MD; Donald H. Arnold, MD, MPH; James
D. Dziura, PhD; Mark D. Baker, MD; Eugene D. Shapiro, MD, Wait-and-See Prescription
for the Treatment of Acute Otitis Media, “JAMA” 2006;296:1235-1241 .
6 - Il mal d’orecchie
55
utile nella gestione dell’otite media catarrale, con tassi di guarigione in assenza di assunzione di antibiotico che variavano dal 62% al 76% in diversi
contesti (ambulatorio di pediatria, dipartimento di emergenza, ambulatori
universitari).
Nei casi trattati con strategia di vigile attesa non si sono riscontrati aumenti di complicanze a breve termine come la mastoidite, né a lungo termine, come la riduzione dell’udito, la difficoltà nello sviluppo del linguaggio
e delle relazioni sociali.
Esistono poi delle raccomandazioni che i genitori dovrebbero ricevere
dal pediatra sin dalla prima visita per prevenire l’insorgenza dell’otite:
• allattare al seno per i primi sei mesi in modo esclusivo
• non esporre il bambino al fumo di sigaretta
• non utilizzare ciucci e/o biberon.
Gli interventi preventivi proposti sono attuabili e utili anche per la promozione del benessere generale del bambino e della sua famiglia, ma vengono spesso trascurati dai pediatri che sottovalutano la prevenzione primaria,
poco amata anche dalle case produttrici di farmaci e vaccini, le quali preferiscono i trattamenti antibiotici ­– spesso inutili, costosi e/o inappropriati –
oppure consigliano a scopo preventivo la vaccinazione antipneumococcica
o antinfluenzale, che non risulta apportare alcun sostanziale beneficio nella
prevenzione dell’otite media acuta.
Nel 40% circa degli episodi di otite media catarrale nell’orecchio medio
residua del catarro sterile, che può richiedere anche un mese per riassorbirsi
completamente (nel 10% dei casi l’essudato può perdurare fino a tre mesi) e
anche in questo caso l’utilizzo di decongestionanti, antistaminici o cortisonici, spesso prescritti singolarmente o in combinazione, ha frequenti effetti
collaterali dannosi e nessuna efficacia.
Cosa fare
Per calmare il mal d’orecchio, riscaldare leggermente qualche goccia
d’olio in un cucchiaio o in un pentolino di acciaio e, con l’aiuto di un contagocce lasciar cadere una o due gocce di olio caldo nel condotto uditivo.
L’azione antidolorifica è data dal cromo rilasciato dall’acciaio nell’olio sottoposto a riscaldamento.
56 Bambini e (troppe) medicine
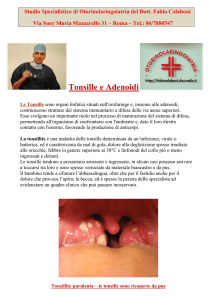
Tonsille e adenoidi
Quando in un bambino le otiti si ripetono più volte nell’anno in assenza
di serie complicazioni, invece di tranquillizzare i genitori – facendo loro
comprendere che si tratta di patologie che si ridurranno da sole nel tempo
– il bambino viene assai spesso inviato allo specialista otorinolaringoiatra
che sovente consiglia, visto l’insuccesso delle terapie inutili effettuate, l’intervento di adenotonsillectomia.
La tonsillectomia e l’adenoidectomia sono le operazioni chirurgiche più
frequentemente eseguite in età pediatrica in Italia. Nel 2000 sono state rilevate dal sistema informativo del Ministero della salute 32.000 adenoidectomie, eseguite in bambini o adolescenti.
Ma cosa sono e a che cosa servono le tonsille e le adenoidi? Ed è giusto toglierle con tanta facilità? Anatomicamente, tonsille e adenoidi fanno
parte di un unico complesso di grandi organi linfatici situati all’ingresso
della gola. Al contrario della milza e dei linfonodi che fanno parte anch’essi
del sistema linfatico, tonsille e adenoidi non sono circondate da una capsula connettivale che le separa dall’ambiente esterno, perché contraggono
importanti rapporti proprio con quest’ultimo, con la funzione strategica di
produrre linfociti, cioè cellule della difesa immunitaria nel punto dove, attraverso il cibo e la respirazione, entrano nel nostro organismo la maggior
parte delle sostanze estranee, compresi virus e batteri.
Ogni individuo ha all’ingresso della gola 5 di questi organi: il primo impari mediano situato nella volta del rinofaringe detta tonsilla faringea, meglio conosciuta col nome di Adenoidi per il fatto che quando si ingrandisce
assume un aspetto definito “vegetazioni adenoidee”, due tonsille palatine
conosciute comunemente come Tonsille per la forma a mandorla, e due
tonsille linguali posizionate una accanto all’altra, tanto da sembrare una
formazione unica, poste alla base della lingua. Collegati tra di loro da vasi
linfatici, questi cinque organi rappresentano un’unità funzionale chiamata
anello di Waldeyer, che costituisce una barriera contro le infezioni ma non
conserva la stessa struttura per tutta la durata della vita, perché le adenoidi vanno spontaneamente in regressione col sopraggiungere dello sviluppo
puberale e normalmente non sono più presenti nell’adulto.
Un comportamento analogo, cioè una funzione importante fino a una
certa età con successiva regressione, lo ritroviamo solo nel timo, sulla cui
6 - Il mal d’orecchie
57
fondamentale importanza nella maturazione del sistema immunitario non
esistono dubbi.
Cosa accomuna queste due strutture, una – il timo – organo linfoide
separato dall’ambiente da una capsula connettivale, l’altro – le adenoidi
– aggregato linfatico totalmente aperto al contatto con l’ambiente aereo
esterno? È necessario ricordare ancora un altro aspetto delle adenoidi, poco
studiato e valorizzato, ed è il loro rapporto con l’ipofisi faringea, struttura endocrina alloggiata immediatamente davanti alle adenoidi con le quali
contrae rapporti.
L’ipofisi faringea, con la sua struttura e la sua caratteristica funzionale
diversa nell’uomo e nella donna, è semplicemente ignorata dall’immunologia che tuttavia riconosce ai linfociti la capacità di leggere e interagire
anche con sostanze di tipo ormonale. Non dare sufficiente importanza a
questi aspetti contribuisce alla facilità con cui si decide l’intervento chirurgico, che oltre a eliminare le adenoidi distrugge questo tessuto ipofisario.
Se le adenoidi si aprono al diretto contatto con quanto arriva tramite la
respirazione, le tonsille, che occupano spazio comune alle vie aeree e digestive, entrano in diretto contatto con quanto viene assunto per via orale,
quindi con tutte le sostanze che poi verranno processate nel tubo digerente
a diversi livelli, e con diverso impegno, da altre strutture linfatiche presenti
nell’intestino (placche del Peyer, appendice).
Non è un caso quindi che dopo interventi di tonsillectomia siano frequenti attacchi di appendicite di ben più importante impatto chirurgico.
Come dire che il preliminare incontro delle sostanze con il tessuto linfatico
di prima linea della gola “prepara” le strutture linfatiche di seconda e terza
linea all’incontro con sostanze a loro altrimenti sconosciute.
È evidente che le strutture linfatiche della bocca e della gola non servono solo a processare antigeni scoprendoli e identificandoli per maturare un sistema di difesa importante come è quello dell’immunità umorale
(anticorpi); il loro aspetto morfologico, il loro comportamento funzionale,
i rapporti che esse contraggono con strutture di altra natura, ormonale o
sensoriale (olfatto per le adenoidi, udito per la tonsilla tubarica, gusto per
la tonsilla linguale) alludono a rapporti più sottili che “legano” comunque
l’uomo all’ambiente.
La rimozione ingiustificata o troppo precoce delle strutture linfatiche
nel bambino, come anche gli effetti di stimolazioni improprie o eccessive
58 Bambini e (troppe) medicine
del sistema immunitario in via di maturazione (antigeni alimentari, troppi vaccini) possono provocare danni allo sviluppo globale dell’individuo
sfuggendo per la loro sottigliezza all’osservazione immediata, ma causando
in ultima analisi un indebolimento della vitalità e delle capacità di difesa.
Inoltre non sembra certo che l’asportazione delle adenoidi, associato
spesso a quello delle tonsille, sia in grado di ridurre disturbi respiratori.
Secondo uno studio pubblicato su una delle più importanti riviste americane di pediatria4, sembra che solo un quarto circa dei bambini sottoposti
ad adenotonsillectomia per apnea ostruttiva nel sonno vadano incontro a
remissione completa. Non bisogna dunque presumere che questo intervento
sia sempre curativo, dato che lo è solo in una piccola percentuale dei casi.
I tassi di ospedalizzazione per tonsillectomia sono pari a 94,3 per 10.000
nella fascia d’età 4-9 anni. In Italia e in Scozia il rischio per un bambino di
subire la rimozione delle tonsille e delle adenoidi aumenta con l’abbassamento delle condizioni socio economiche dei genitori. Le disparità potrebbero dipendere da una maggiore prevalenza delle infezioni tonsillari tra i
soggetti più disagiati, ma anche da un maggior rischio di interventi inappropriati a carico dei gruppi sociali più vulnerabili perché meno capaci di
svolgere quel controllo sulla propria salute che dovrebbe essere promosso
dagli stessi medici curanti. A conferma di ciò, in Svizzera è stato osservato
che i figli dei medici hanno un rischio minore di essere sottoposti a tonsillectomia nel corso della vita rispetto alla popolazione generale.
4 Tauman R., Gulliver T.E., Krishna J. et al., Persistence of obstructive sleep apnea
sindrome in children after adenotonsillectomy, “J Pediatr” 2006;149:803-8.