INFO
FOGLIO DI INFORMAZIONE PROFESSIONALE PER LA FARMACIA
INFO è un foglio mensile di informazione professionale indipendente, organo del progetto Intesa e finanziato da Unifarm. La redazione è formata da
farmacisti volontari e gli autori degli articoli sono privi di conflitti d'interesse. Gli arretrati si possono consultare liberamente sul sito www.intesa.unifarm.it.
Nr. 217
agosto 2011
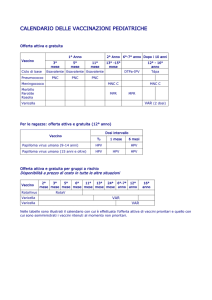
Virus HPV: per conoscerlo meglio
L’HPV (acronimo di Human Papilloma Virus) è un virus presente in più di 100 sierotipi che si replicano
esclusivamente nella cute e nelle mucose, ma che si differenziano per gli organi bersaglio e per la
capacità di generare neoplasie. I sierotipi 6 e 11 causano circa il 90% dei condilomi (verruche) genitali. I
sierotipi 16 e 18 sono responsabili di oltre il 70% dei carcinomi della cervice uterina e delle lesioni cervicali
precancerose, e sono stati associati a tumori di altri organi quali ano, vulva, vagina, pene, orofaringe,
esofago, cute.
Ogni anno nel mondo si verificano circa 500.000 nuovi casi di carcinoma cervicale, la metà dei quali risulta
letale. Il tumore è maggiormente diffuso nelle aree socio-economiche più povere, soprattutto nell’America
Latina (20-40 casi ogni 100.000 donne l’anno), nell’Africa sub-sahariana e nel sud dell’Asia. E’ presente,
ma meno frequente, nei paesi industrializzati, in particolare in Italia dove si stimano una incidenza di
10/100.000 casi l’anno e una mortalità di 3/100.000, pari a 3.500 casi e 1.000 decessi (in misura crescente
tra le donne immigrate).
Circa 40 sierotipi di HPV sono in grado di infettare la mucosa genitale dopo una trasmissione sessuale e di
questi, 16 possiedono un elevato potenziale carcinogenico. Il 70% dei tumori cervicali è correlato ai soli
sierotipi 16 e 18, mentre la quota restante va imputata ad altri sierotipi (31, 33, 35, 45, 52, 58). L’infezione
da HPV si acquisisce per via sessuale da un maschio infettato. Nella maggior parte dei casi, l’infezione si
risolve spontaneamente senza conseguenze cliniche; negli altri casi può provocare alterazioni
precancerose dell’epitelio cervicale che, nel volgere di decenni, evolvono a carcinoma invasivo vero e
proprio.
I vaccini esistenti contengono particelle simil-virali purificate della proteina capsidica dell’HPV: Cervarix
contiene i tipi 16 e 18 (bivalente), mentre Gardasil i tipi 6, 11, 16 e 18 (tetravalente). Entrambi sono indicati
nella prevenzione del carcinoma cervicale; Gardasil è registrato anche nella prevenzione dei condilomi
genitali (sia negli uomini che nelle donne). I due vaccini, somministrati tramite iniezione intramuscolare ai
mesi 0, 2 e 6, si sono dimostrati sicuri e altamente efficaci. L’efficacia, riferibile alla produzione di anticorpi
specifici per sierotipi (immunogenicità) e alla prevenzione delle lesioni precancerose, è stata del 93-97%
durante un periodo di osservazione medio di quasi 3 anni. L’efficacia è stata documentata anche nei
confronti delle lesioni preneoplastiche vulvari, vaginali e anogenitali, inclusi i condilomi (Gardasil). Per la
loro brevità, gli studi non hanno potuto evidenziare l’effetto sullo sviluppo del tumore cervicale e degli altri
tumori anogenitali: i tempi di latenza tra infezione naturale e manifestazione clinica della neoplasia sono
tali che una riduzione dei casi di cancro è rilevabile solo dopo alcuni decenni (il carcinoma cervicale ha
l’incidenza massima dopo i 50 anni di età). La prevenzione delle lesioni precancerose viene comunque
considerata un modello attendibile di prevenzione tumorale. I dati di follow up a oltre 6 anni indicano una
immunogenicità prolungata, ma non è noto quanto duri la protezione né se siano necessari dei richiami.
Uno studio di confronto fra i due vaccini ha rilevato titoli anticorpali più elevati nel siero con Cervarix;
rimane tuttavia da stabilire se le risposte immuni più elevate si traducano in maggiore beneficio
(=protezione) a lungo termine. L’età ottimale per la vaccinazione è quella pre-adolescenziale precedente
l’età di inizio dell’attività sessuale, intorno agli 11-12 anni: il 40% delle donne contrae l’infezione entro 16
mesi dall’inizio dell’attività sessuale. La vaccinazione effettuata dopo l’inizio dell’attività sessuale, poiché
orientata almeno in parte a donne già infettate, vede ridursi drasticamente le probabilità di successo.
La vaccinazione non sostituisce il Pap test; l’adesione allo screening del carcinoma cervicale risulta
essenziale, dato che il 30% dei virus ad alto potenziale oncogeno non è sensibile alla vaccinazione.
Bibliografia
De Vuyst G et al. Prevalence and type distribution of human papilloma virus in carcinoma and intraepithelial neoplasia of the vulva, vagina
and anus: a meta-analysis. Int J Cancer 2009; 124:1626. Ragni P. Il vaccino anti-HPV. IsF 2007; 31:77. Paavonen J et al. Efficacy of the
papillomavirus (HPV)-16/18 AS04-adjuvanted vaccine against cervical infection and precancer caused by oncogenic HPV types
(PATRICIA): final analysis of a double-blind, randomised study in young women. Lancet 2009; 374:301. Romanowski B et al. Sustained
efficacy and immunogenicity of the human papillomavirus (HPV)-16/18 AS04-adjuvanted vaccine: analysis of a randomised placebocontrolled trial up to 6,4 years. Lancet 2009; 374:1975. Giuliano AR et al. Efficacy of quadrivalent HPV vaccine against HPV infection and
disease in males. N Engl J Med 2011; 364:401.
Unifarm S.p.A. Via Provina, 3 • 38123 Ravina (TN) • Tel. 0461 901111 • [email protected]
Ragadi anali: che fare?
Le ragadi anali rappresentano un disturbo fastidioso che è difficile quantificare in termini di diffusione dal
momento che molti non si rivolgono al medico e le gestiscono autonomamente convinti si tratti di un
problema di emorroidi. Se una persona riferisce di avvertire un dolore forte al momento della defecazione,
che può durare sino a 2 ore, accompagnato da tracce di sangue vivo nelle feci, si tratta probabilmente di
una ragade anale.
Una ragade acuta consiste in una lacerazione superficiale (fissurazione) nel contorno esterno o interno
dell’ano, generalmente in corrispondenza della linea mediana posteriore. Le ragadi spesso compaiono
dopo un episodio di stitichezza (anche se non tutti i soggetti hanno una storia di stitichezza). Le cause
precise non sono note anche se appare verosimile l’ipotesi che identifica il fattore precipitante in una
lesione di origine traumatica conseguente alla espulsione di feci dure e di grandi dimensioni. Si ritiene
inoltre che lo spasmo associato alla ragade e l’elevata pressione a riposo dello sfintere anale riducano
l’apporto di sangue ai tessuti e la risultante ischemia possa impedire la guarigione e possa causare il
perpetuarsi della ragade stessa. Nella metà dei casi la ragade guarisce spontaneamente, nell’altra metà
cronicizza.
Durante la defecazione i pazienti avvertono un dolore intenso che può spingerli a sopprimere lo stimolo
(stipsi intenzionale). Gli anestetici locali applicati localmente sono in grado di alleviare il dolore. Tra le varie
preparazioni vanno preferite quelle monocomponenti a base di lidocaina al 5% (es. Ortodermina). Le
associazioni contenenti corticosteroidi (es. Proctolyn, Ultraproct) non possono essere impiegate a lungo
perché provocano atrofia della cute anale. La pomata deve essere applicata 2 volte al giorno servendosi
dell’indice: il dito [protetto con un copridito o una pellicola adesiva (quelle del supermercato)] va inserito
delicatamente nel canale anale sino alla prima articolazione interfalangea, applicando la pomata alla
parete interna con movimenti circolari. Per favorire la guarigione delle ragadi sono utili tutti i provvedimenti
che rendono più morbide le feci e ne facilitano il passaggio nell’ultimo tratto intestinale, come l’integrazione
della dieta con fibre e/o l’uso di lassativi di volume (es. psillio). Di utilità documentata sono i semicupi con
acqua tiepida (con l’aggiunta di emollienti se soggettivamente più graditi) che, ripetuti più volte al giorno,
inducono un rilasciamento dello sfintere anale. Le ragadi persistenti per più di 6 settimane o recidivanti
vengono definite croniche; sono di solito più profonde di quelle acute e presentano un ispessimento dei
bordi. Gli anestetici locali possono ridurre il dolore, ma non ne influenzano la guarigione. Mantenuto
l’abbinamento tra semicupi tiepidi e lassativi formanti massa (la strategia più efficace), per aumentare in
modo significativo le probabilità di guarigione è necessario diminuire quanto più a lungo possibile l’ipertono
dello sfintere anale: questo è realizzabile con la nitroglicerina topica o la tossina botulinica. L’unguento a
base di nitroglicerina allo 0,4% (Rectogesic), applicato due volte al giorno, diminuisce la pressione
sfinterica a riposo liberando ossido nitrico (NO), un mediatore endogeno coinvolto nel rilasciamento della
muscolatura liscia. Applicato per 6 settimane, si associa ad un tasso di guarigioni del 55% e ha come
principale effetto indesiderato la cefalea (di durata <30 minuti) che può interessare un paziente su due. La
tossina botulinica A (es. Botox), iniettata direttamente nello sfintere anale, produce risultati migliori in
termini di guarigioni (65%), ma si tratta di un impiego al momento fuori indicazione (in alcune ASL,
l’iniezione viene effettuata nell’ambito di prestazioni specialistiche in regime di day hospital, con costo del
farmaco a carico del paziente). Con entrambe le modalità di trattamento, le recidive sono frequenti,
nell’ordine del 40-50%. Nei pazienti soggetti a recidive o nei quali il trattamento farmacologico è inefficace
non resta che la chirurgia. L’intervento di sfinterotomia interna (incisione del muscolo sfinterico), eseguito
in anestesia generale, garantisce percentuali di guarigioni molto più alte (>90%) e minori recidive (<10%),
ma richiede tempi lunghi per il ritorno alla vita normale e comporta un maggior rischio di incontinenza
(flatulenza incontrollata, scariche involontarie).
A cura del dott. M. Miselli
Bibliografia
Madalinski MH. Identifying the best therapy for chronic anal fissures. World J Gastrointest Pharmacol Ther 2011; 2:9. Dhwan S. Nonsurgical
approaches for the treatment of anal fissures. Am J Gastroenterol 2007; 102:1312.
Unifarm S.p.A. Via Provina, 3 • 38123 Ravina (TN) • Tel. 0461 901111 • [email protected]