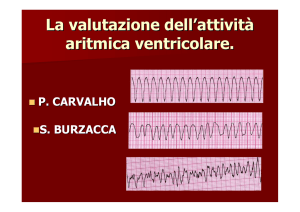
Convegno:
“Problematiche di Cardiologia Pediatrica
nella Gestione integrata fra Ospedale e Territorio”
26/10/06 Sala Convegni – Fiera di Pordenone
Il cardiopalmo, la sincope e le aritmie in età
pediatrica: diagnosi, significato e gestione clinica
fra Ospedale e Territorio
Dr. Ermanno Dametto
U.O. di Cardiologia
A.O. “S. Maria degli Angeli”
Pordenone
Cardiopalmo
Definizione:
“Spiacevole consapevolezza del proprio battito
cardiaco che si percepisce come abnormemente
rapido o lento o irregolare o intenso.”
Sintomo frequente, piuttosto aspecifico nel bambino:
frequentemente tachicardie parossistiche sono asintomatiche, viceversa
non è raro che il monitoraggio Holter riveli ritmo sinusale regolare
durante un episodio di palpitazione riferito.
Porter CJ, Pediatr. Cardiol 1980, 1: 203-208
Cardiopalmo
Cause:
Quelle cardiache sono una minoranza!
Altre:
-Psichiatriche (ansia)
-Patologie sistemiche: febbre, anemia, ipertiroidismo.
-Intolleranza ortostatica (POTS)
PALPITAZIONI NON SONO SINONIMO DI ARITMIE
Diagnosi:
1 step: Anamnesi, Esame obiettivo, ECG
Finalità:
1) Escludere cardiopatie elettriche o organiche
2) Riconoscere cause extracardiache (problemi
psichiatrici, anemia, ipertiroidismo ecc…)
3) Diagnosi presuntiva di eventuali aritmie
Diagnosi:
Anamnesi
1) Familiarità per cardiopatie e aritmie, patologie psichiatriche e generali.
2) Altri disturbi correlabili a malattie sistemiche.
3) Valutazione dell’ atteggiamento psicologico (ansia)
4) Indagine specifica sulle caratteristiche delle palpitazioni
Caratteristiche
Inizio e cessazione improvvisi
di battito tachiritmico
Inizio e cessazione graduali in
corso di emozione o sforzo fisico
Senso di battito mancante
Inizio con ortostatismo
Diagnosi probabile
TPSV
Tachicardia sinusale
Extrasistolia
Sdr da intolleranza
ortostatica (POTS)
Esame obiettivo
Ritmo all’ auscultazione, soffi, segni di scompenso,
segni di malattie sistemiche, anemia.
ECG
WPW
↑QT
Altro:
- Ipertrofia ventricolare
- Aritmie specifiche
Se sospetta cardiopatia strutturale o elettrica proseguire con indagini
ad hoc (eco, holter, test ergometrico, test invasivi ecc…) – 2° step
Se l’ impressione è che vi sia una causa aritmica, uno strumento
assai utile è il:
Che ritmi sono stati registrati in studi su event
recorders in pazienti con palpitazioni?
Vickers-Sareel et al,
Pediatrics 2004; 113(2): 248-251
485 bambini con palpitazioni
dotati di event recorder
Ritmi benigni (85,3%)
Ritmo sinusale
99
Tachicardia sinusale
78
Aritmia sinusale
17
Extrasistoli atriali rare
238 lo hanno attivato in corso
di palpitazioni
4
Extrasistoli ventricolari rare 2
Aritmie significative (14,7%)
TPSV
35
Approccio decisionale:
Palpitazioni
Anamnesi, EO, ECG
Cardiopatia strutturale
SI
NO
Sintomi gravi
Definizione (ECO ecc…)
(considerare trattamento)
+
Event Monitor, Holter, Test da sforzo, SEF
NO
Aritmie minacciose
SI
NO
SI
Counseling
Sintomi gravi
SI
Event Monitor,
Holter, SETE
Trattamento
specifico
NO
Counseling
Trattamento
specifico
PALPITAZIONI: GESTIONE TRA OSPEDALE E TERRITORIO
PEDIATRA
Anamnesi/EO/ECG
Diagnosi certa,
eziologia benigna o
comunque condizione
che per sintomi non
richiede trattamento
Sospetta cardiopatia
Sintomi severi
Forte sospetto
specifico (TPSV)
PAZIENTE
o
c
i
lin g
c
UP selin
F un
co
P
F-U
ae
i
p
era
T
,
C
i ng
l
e
s
oun
Terapia e
Counseling,
evtl F-UP
Feedback
Visita previo 0434/
teleconsulto 399145
(definizione preliminare
del problema, stabilire
sequenza e priorità del
percorso diagnostico)
CARDIOLOGO
La Sincope
Definizione: Improvvisa e transitoria perdita di conoscenza e
del tono posturale con recupero spontaneo dovuta a transitoria
ipoperfusione cerebrale. Braunwald, “Heart Disease” 6th Ed
ESCLUDE perdite di coscienza da altro meccanismo
(Epilessia, genesi psichiatrica, metabolica)!
Incidenza:
- Dai 6 mesi ai 6 anni 5% presentano “breath holding spells” (Menke, 1980)
- Circa 20% entro i 15 anni di età
(McLeod, Arch Dis Cild 2003; 88: 350-353)
Classificazione
La Sincope
1) NEUROMEDIATE
2) ORTOSTATICHE
3) CARDIACHE
A) ARITMICHE
TACHICARDIE
a) sopraventricolari
b) Ventricolari
BRADICARDIE
a) Malattia del nodo del seno
b) Blocchi atrioventricolari
B) MECCANICHE
ESC Guidelines – Syncope, 2004
4) CEREBROVASCOLARI
Sincopi Neuromediate
Presentano la stragrande maggioranza delle sincopi in età pediatrica.
Addirittura l’80% in centri di riferimento terziario
(Gillette and Garson, Clinical Pediatric Arrhythmias 2nd Ed, Saunders 1999 p 251)
Forme di sincopi
neuromediate
Emozionali
Vasovagali (Tilt)
Sdr seno carotideo
Vie afferenti
Corteccia
cerebrale
Baro-/meccanocettori
cardiaci/polmonari
tiv
At
IX,
X
a
a
ar
p
z
tic
pa
sim
.
biz
Ini
ti
pa
m
i
s
FREQUENZA
CARDIACA
BRADICARDIA
IPOTENSIONE
z
ibi
tic
pa
im
.s
V, VII,
VIII
In
Recettori
cardiaci/polmonari
o
Stimoli vie aeree
Stimoli GI
Minzione
co
NTS
Tosse
Deglutizione
a
Recettori
enterici/genitourinari
X,
midollo
spinale
VASODILATAZIONE
Sincopi Neuromediate
Classificazione:
3) Visceroriflesse o Situazionali
1) Vasovagali o neurocardiogene
- Stazione eretta prolungata
e
im
s
s
i
- Emozione quent
F re
- Dolore
2)
ali
n
io
Seno-carotidee
z
e
c
Ec
- Minzione
- Deglutizione
- Defecazioneionali
z
e
c
- Tosse re-ec
Ra
- “Hair grooming”
- Dopo sforzo
- Postprandiali
re
4) Nevralgia glossofaringea
a
R
ESC Guidelines – Syncope, 2004
Clinica della sincope vasovagale:
Fattori di innesco:
-Ortostatismo prolungato
-Ambienti caldi/umidi/affollati
-Alcolici
-Stress
-Vista del sangue
-Digestione
Prodromi: in genere presenti
-Disidratazione
-Dolore
-Sdr infettive
-Debilitazione
-Esercizio fisico in condizioni
ambientali sfavorevoli
- astenia
- nausea
- sudorazione
- obnubliamento del visus
- disturbi addominali
- cefalea
Clonie: possono seguire la sincope (secondarie), breve durata.
Ricchezza di informazioni anamnestiche che determinano o indirizzano la diagnosi
In casi dubbi: Tilt test
Risposta positiva al tilt test:
sincope o lipotimia
1) Cardioinibitoria
ECG
PA
2) Vasodepressiva
ECG
PA
3) Mista
Terapia:
Sicuramente utili:
- Counseling
- Evitare le situazioni favorenti
- Adeguato apporto di liquidi e Sali
- “Contromanovre” (handgrip, leg crossing, arm tensing)
- (Tilt test)
Al contrario di vecchi studi non controllati, successivi trials
randomizzati hanno smentito l’ utilità di farmaci largamente
usati in passato (betabloccanti, fludrocortisone, etilefrina).
Pacemaker in casi molto severi e refrattari.
Utilità ridimensionata dopo iniziali entusiasmi
(“VASIS”, “VPS I”, “SYDIT” favorevoli, “VPS 2”, SYNPACE” non favorevoli).
SINCOPI DA ARITMIE VENTRICOLARI
STRUTTURALMENTE SANO
1) MALATTIE ELETTRICHE
PRIMITIVE (CANALOPATIE)
1) Sindrome del QT Lungo
2) Sindrome del QT corto
STRUTTURALMENTE ALTERATO
1) CARDIOMIOPATIE
- Aritmogena del ventricolo destro
- Ipertrofica
- Dilatativa
3) Sindrome di Brugada
2) CARDIOPATIE CONGENITE
4) TV polimorfa
catecolaminergica
- Operate
- Non operate
2) TV IDIOPATICHE
3) MIOCARDITI
4) TUMORI CARDIACI
Sindrome del QT lungo
Jerwell-Lange-Nielsen 1957
Definizione di QT lungo:
QTc sec formula di Bazett (QTc = QT/ RR )
> 0,45 msec nei maschi, > 0,46 nelle femmine e nei
Moss, JAMA 2003; 289: 2041-2044
bimbi.
Prevalenza: 1:2500 - 1:5000
Causa circa 1000 morti improvvise all’ anno in Italia
L’ aritmia correlata alla Sdr del QT lungo: La TORSIONE DI PUNTA
Diagnosi
LQTS
1) Diagnosi clinica (criteri di Schwartz)
Elettrocardiogramma
Punti
> 3,5 punti = Alta probabilità: trattare
QTc
-480 msec
3
-460-480 msec
2
-450 msec (maschi)
1
Torsione di punta
2
T-wave alternans
1
Onde T “notched” in > 3 deivazioni
1
Bradicardia relativa all’ età
0,5
Anamnesi
Sincope
-Da sforzo
2
-Senza sforzo
1
Sordità congenita
0,5
Anamnesi Familiare
Familiare con LQTS
1
Morte improvvisa < 30 aa
0,5
Circulation 1993; 88 (2): 782-784
2-3 punti = Media probabilità:
-Ripetere seriatamente ECG
-Ausili diagnostici mediante
Holter
Test ergometrico
Test all’ adrenalina
Genetica
< 1 punto = Bassa probabilità:
stop approfondimento
Diagnosi
LQTS
2) Diagnosi genetica (70% )
Indicata in casi dubbi ed auspicabile in casi certi (permette miglior
stratificazione di rischio ed identificazione di portatori con ECG
“normale” tra i parenti.
Identificati finora 10 geni che
codificano canali ionici
(potassio, sodio e altri) che
definiscono le forme da
LQT1 a LQT10
Le forme + frequenti sono: LQT1 50%, LQT2 30%, LQT3 10%
LQTS
Clinica
60% diverranno sintomatici (sincopi o arresto cardiaco),
la maggioranza entro i 20 anni.
Stima della quota SIDS dovuta a LQTS: 5-10%
Condizioni scatenanti
80%
70%
60%
Sforzo
50%
Emozione
40%
Riposo
30%
Altro
20%
10%
0%
LQT1
Nuoto
LQT2
Rumori improvvisi
LQT3
Schwartz, Circulation 2001; 103:89-95
LQTS
Stratificazione di rischio
Fattori clinici/genetici
Durata QTc
Sopravvivenza senza eventi
msec
< 446
446-467
468-500
> 500
QUARTILI QTc
Follow-up
- Giovane età
- Sesso femminile
- Storia familiare di MI
- Sincopi
- Pregresso arresto cardiaco
- Bradicardia
- Sordità (Sdr JLN)
- LQT 3
- Mutazioni particolari (“pore
region” HERG in LQT 2)
Autori Vari
Priori, NEJM 2003; 348;19: 1866-74
LQTS
Terapia:
In tutti i casi:
Indicazioni comportamentali:
-Evitare sforzi
-Evitare rumori improvvisi
-Evitare farmaci che prolungano il QT
-Training BLS per i familiari
Farmaci che prolungano il
QT (azione bloccante IKr)
Chinidina
Sotalolo
u
as g
t
e
Amiodarone
pl s.or
m
co drug
a
Cisapride
t
st
Li w.q
Metadone
ww
Bactrim
Antibiotici Macrolidi
Antimicotici Imidazolici
Antidepressivi Triciclici
A seconda del profilo di rischio:
Terapia farmacologica: Betabloccanti
Terapia interventistica: - Defibrillatore impiantabile
- Pacemaker
- Denervazione simpatica di sinistra
Sindrome del QT corto
Gussak, 2000
Definizione di QT corto:
QTc < 320 msec
Descritti 42 casi (5-84 anni), noti tre casi di
morti neonatali nel gentilizio (SIDS). Alta
incidenza di morti improvvise nelle famiglie.
In 70% coesiste fibrillazione atriale (in 50% è la
prima manifestazione)
Terapia:
ICD attualmente raccomandato a tutti.
Sindrome di Brugada
Brugada x 3, 1992
V1
Definizione: Sincopi e/o morte improvvisa
da aritmie ventricolari maligne associate
ad aspetto ECG caratteristico in cuore
strutturalmente sano.
V2
Eventi cardiovascolari: Avvengono prevalentemente nel sonno,
vengono favoriti da vagotonia, febbre, uso di certi farmaci (v. oltre).
BrS
Prevalenza: circa 1:1000
Età: 2 gg –84 anni comunque sia il segno ECGrafico che i sintomi sono
assai più rari nei bambini che nei giovani adulti nei quali i canali ionici
implicati sono “maturi”.
Nel 20%, si associa fibrillazione atriale
Unico difetto genetico finora
identificato: SCN5A, codifica il
canale del sodio INa – 20% dei casi
BrS
Diagnosi
ECG
Esclusione di altre cause dell’ aspetto ECG : ischemia, pericardite,
cardiomiopatie, embolia polmonare, anomalie cardiache destre.
Tests provocativi (ajmalina,
flecainide): In casi dubbi
Stratificazione di rischio
- Pregresso arresto cardiaco
- Sesso maschile
- Sincope
- Familiarità per morte improvvisa
- ECG spontaneo
- Studio elettrofisiologico
BrS
Prognosi (recidiva eventi cardiovascolari)
Brugada, Circulation 1998, 97: 457-60
63 pazienti, F-UP 34 mesi
- Sintomatici: 34%
- Asintomatici: 26%
Eckhardt, Circulation 2005; 111:257-263
212 pazienti, F-Up 40 mesi
Fenomeno
“Iceberg”
- Pregresso ACC: 17%
- Sincope: 6%
- Asintomatici: 0,8%
BrS
Terapia
In tutti i casi:
Indicazioni comportamentali
1) Evitare l’ uso di alcuni
farmaci:
- Flecainide/Propafenone
- Betabloccanti
- Calcioantagonisti
- Nitrati
- Antidepressivi triciclici e tetraciclici
- Fenotiazine
- Inibitori reuptake serotonina
2) Evitare abuso di alcol
3) Terapia aggressiva
della febbre
4) In caso di sincope pronto
controllo cardiologico
In casi a rischio elevato di morte improvvisa:
Defibrillatore impiantabile
Tachicardia ventricolare polimorfa catecolaminergica (CPVT)
Leenhardt, 1995
Definizione: sincopi e morte improvvisa da TV bidirezionale o polimorfa, da
sforzo (nuoto) dovuta ad un difettosa gestione congenita degli ioni calcio
nelle cellule miocardiche.
Età colpite: prevalentemente 1a e 2a decade
Mortalità in casi non trattati: 30-50% a 20-30 anni
Il rischio di eventi cardiovascolari è 4 volte superiore nei maschi
rispetto alle femmine
CPVT
Diagnosi:
1) Esclusione di patologia cardiaca strutturale
2) Test ergometrico: Positivo per aritmie nel 70-100%
Terapia:
- Betabloccanti
- Defibrillatore impiantabile in casi refrattari ai betabloccanti, ma
viene sempre più considerato come terapia di prima linea associato
ai betabloccanti
SINCOPI: Primo livello diagnostico:
Anamnesi
-Ambiente/contesto
-Stato idratazione/nutrizione
-Attività (se da sforzo indagare se nuoto)
-Farmaci
-Rumori improvvisi
-Aura
-Convulsioni
-Traumi
-Testimoni
-Frequenza cardiaca e pressione
arteriosa
Anamnesi familiare: Sincopi, Morte improvvisa, Epilessia, patologie generali
Esame Obiettivo: segni di patologia cardiaca (soffi ecc….)
ECG: segni di patologie elettriche, ipertrofia ecc…
PA Clino-/Ortostatismo: positiva per ipotensione ortostatica se calo
PA sistolica > 20 mmHg e/o diastolica>10 mmHg irrispettivamente dei sintomi
In caso di anamnesi compatibile con sincopi neuromediate, una storia familiare
benigna un EO ed un ECG negativi, si può ritenere concluso l’ iter diagnostico.
Approccio diagnostico:
Sincopi
Anamnesi, EO, ECG, PA clino-/orto
Diagnosi incerta
Diagnosi certa
Esclusa cardiopatia
Cardiopatia
ECO, Holter, Test
da sforzo, studio
elettrofisiologico…
Counseling
Episodi
ripetuti
Episodi
molto rari
Tilt test
Counseling
Tilt test
Evtl trattamento
Loop Recorder
Semplificato da Guidelines ESC 2004
No Cardiopatia
SINCOPI: GESTIONE TRA OSPEDALE E TERRITORIO
PEDIATRA
Anamnesi/EO/ECG/
PA clino-orto
Diagnosi certa,
eziologia benigna o
comunque condizione
che per sintomi non
richiede trattamento
Sospetta cardiopatia
PAZIENTE
o
c
i
lin g
c
UP selin
F un
co
P
F-U
ae
i
p
era
T
,
C
i ng
l
e
s
oun
Terapia e
Counseling,
evtl F-UP
Feedback
CARDIOLOGO
Sincope da sforzo
Sincope recidivante
Sincope traumatica
PRONTO
SOCCORSO
ARITMIE
BRADIARITMIE
Disfunzione sinusale
Blocchi atrioventricolari
TACHIARITMIE
Sopraventricolari
Ventricolari
DS
DISFUNZIONE SINUSALE
Definizione: uno spettro di disturbi del ritmo comprendenti in varie combinazioni:
- Bradicardia sinusale
- Aritmia sinusale patologica
(Λ RR > 100%)
- Arresti sinusali
- Blocchi senoatriali
- Tachicardie atriali
DS
Incidenza:
poco comune.
Studio Holter su 624 bimbi sani: 2% (prevalentemente arresti sinusali)
Le forme più severe si associano a cardiopatie
Sintomi:
- Astenia
- Ridotta capacità funzionale
- Vertigini
- Lipotimie/sincopi
- Morte improvvisa ??? (altre cause coesistenti?)
DS
Diagnosi
ECG: anni di età
<3
3-9
9-16
> 16
FC
Holter:
< 100
< 60
< 50
< 40
anni di età
FC
<1
1-6
7-11
>11
>Atleti
< 80
< 60
< 45
< 40
< 30
Test ergometrico massimale: patologiche FC < 180 bpm
Studio Elettrofisiologico: raramente utile
Terapia:
La decisione di impiantare un Pacemaker va presa in base alla gravità
dei sintomi (sincopi) e dopo aver compiuto ogni sforzo per documentare
la correlazione tra sintomi e bradiaritmie (Holter, Event recorder).
BAV
BAV I grado
BLOCCHI ATRIOVENTRICOLARI
E’ presente (transitoriamente)
nel 6% dei neonati.
Talora associato a malattie
infettive a tutte le età
BAV II grado
LucianiWenkebach
2:1
Mobitz
Avanzato
Generalmente
benigni (vagotonia)
In genere espressione di
cardiopatia o patologia
del sistema di conduzione
Evolvono
verso
blocco AV
completo
BAV
Bloccco atrioventricolare completo (III grado)
Incidenza: 1 : 22.000 nati vivi
- 30% associato a cardiopatie congenite (TGV, difetti settali)
- 70% idiopatico.
Sintomi:
Mortalità:
Nessuno
Astenia
Scompenso
Epoca diagnosi
Alla nascita
Nel bambino
Lipotimia
Sincope
Morte improvvisa
con CPC
42%
18%
senza CPC
15%
3%
BAV
Esami diagnostici per la stratificazione di rischio
ECG, Holter, Test da sforzo
(da eseguire periodicamente)
ECO:
- Frequenza base
- Ritmo di scappamento (QRS largo/stretto)
- QTc
- Pause
- Ectopie ventricolari
- Risposta cronotropa
- Valutazione di eventuali cardiopatie congenite.
- Follow-up (sia in pz senza che con pacemaker), una
piccola percentuale (3-10%) di entrambe le categorie
può sviluppare disfunzione cardiaca.
Terapia:
La decisione di impiantare un pacemaker viene presa in base all’ età,
ai sintomi, le caratteristiche ritmologiche e la funzione cardiaca.
TACHICARDIE SOPRAVENTRICOLARI
Classificazione “clinica”
1) Iterative-incessanti
2) Parossistiche
3) Con attivazione atriale
ad altissima frequenza
TACHICARDIE SOPRAVENTRICOLARI
LE PIU’ FREQUENTI:
100%
Tachicardia da rientro
atrioventricolare
80%
60%
40%
Tachicardia da rientro nodale
20%
Tachicardia atriale
0
1
2-5
6-10
> 10
Anni di età
Kon Ko, Am J Cardiol 1992; 69: 1028-32
TSV
Sintomatologia
Nessuna
Palpitazioni
Lipotimie
Sincopi
Astenia
Scompenso
TSV
TERAPIA
ACUTA
MANOVRE VAGALI
FARMACOLOGICA
ELETTRICA (Cardioversione elettrica o
transesofagea)
CRONICA
FARMACOLOGICA
INTERVENTISTICA (Ablazione)
Ablazione transcatetere con radiofrequenza
Dati del “ Pediatric Radiofrequency Catheter Ablation Registry”
riferiti al periodo 1996-1999:
EFFICACIA:
TRAVN 99%
WPW
95%
TA
87%
COMPLICANZE: 3% (BAV, tamponamento cardiaco, embolie)
Fattori di rischio: 1) età < 4 anni e/o peso < 15 Kg
2) minor esperienza del centro interventistico
Tachicardie sopraventricolari con comportamento iterativo-incessante
-Tachicardia atriale
-Tachicardia da rientro giunzionale permanente (PJRT)
-Tachicardia giunzionale ectopica (JET)
Rischio: “Tachicardiomiopatia”
Implicazioni cliniche:
Imperativo un follow-up clinico-ECOcardiografico
Considerare più precocemente ablazione transcatetere se
refrattarie a terapia o comparsa di disfunzione ventricolare
TACHICARDIA ATRIALE
- La forma più frequente di TSV cronica nel bambino.
Generalmente focale, automatica
Tachicardie sopraventricolari ad andamento parossistico
-Tachicardie da rientro atrioventricolare in presenza
di fascio di Kent manifesto (WPW) o occulto
-Tachicardia da rientro nodale
Implicazioni cliniche:
- Esclusione cardiopatia strutturale (ECO)
-Stratificazione di rischio nel WPW
- Follow- up per controllo sintomi
Tachicardia da rientro atrioventricolare in fascio di Kent occulto
QRS stretto
Kent
occulto
E’ la tachicardia sopraventricolare più
frequente nel bambino. Più spesso (> 50%)
in presenza di Kent occulto, più raramente
in presenza di Kent manifesto (WPW).
L’ onda p
segue il QRS
Sindrome di Wolff-Parkinson-White: Kent manifesto
(onda delta) + tachicardie sopraventricolari
TRAV
A ritmo
sinusale:
“onda Delta”
Kent
manifesto
WPW
Fibrillazione atriale preeccitata
Kent
manifesto
Rischio di degerazione in
fibrillazione ventricolare
se conduzione molto rapida
attraverso il fascio di Kent
WPW
- Prevalenza di preeccitazione 0,1-0,3%)
- Di questi 50% diverranno sintomatici per tachicardie
parossistiche (WPW)
- 20% presentano associazioni con cardiopatie congenite
(Ebstein, TGV, altro)
Incidenza di aritmie (TRAV)
1
5-6
ANNI
WPW
Rischio di morte improvvisa nel WPW
3-4% nell’ arco della vita
Ritenuto più basso nel bimbo piccolo per minor probabilità di
sviluppare fibrillazione atriale.
Alto rischio
- Sincope
- Aritmie (Fibrillazione atriale, TRAV)
- Maschio adolescente
-Vie accessorie multiple
- Basso periodo refrattario della via anomala
(< 250 msec durante stimolazione atriale programmata
o RR minimo durante FA)
Basso rischio:
- Preeccitazione intermittente
- Scomparsa preeccitazione
da sforzo
-Scomparsa preeccitazione
dopo infusione di farmaci Ic
(flecainide)
-Alto periodo refrattario (>
300 msec)
WPW
Studio elettrofisiologico transesofageo
Indicato per stratificazione di rischio:
-Se NON vi sono evidenze di basso rischio (p. es.
preeccitazione intermittente).
-Se il paziente in caso di profilo di alto rischio accetterebbe
i rischi di una procedura ablativa.
-Per idoneità sportiva.
-Esame da seguire tendenzialmente dopo i 10 anni di età
Tachicardia da rientro nodale
Definizione: Tachicardia reciprocante che utilizza le due vie di “accesso nodale”
Rara nella prima infanzia, l’ incidenza aumenta con l’ età. Complessivamente
per frequenza è la seconda tachicardia sopraventricolare nel bambino.
Via rapida
Nodo AV
His
Via lenta
Aspetto
“pseudo r’
in V1
Tachicardie atriali ad altissima frequenza
-Flutter atriale
-Fibrillazione atriale
Rischio: Embolie
Implicazioni cliniche:
Valutazione per profilassi anticoagulante
Esclusione cardiopatie strutturali o elettriche
Follow up clinico per controllo sintomi
Fibrillazione atriale
Definizione: Aritmia
atriale rapida, caotica
Prevalenza: aritmia molto
rara in età pediatrica
Malattie elettriche:
WPW
Short QT
Brugada
CPVT
Sick sinus syndrome
Associazioni
Malattie strutturali:
Cardiopatie congenite
Cardiomiopatia ipertrofica
Cardiomiopatia dilatativa
ARITMIE SOPRAVENTRICOLARI:
GESTIONE TRA OSPEDALE E TERRITORIO
Esami da richiedere sempre: ECOcardiogramma
Nel WPW: considerare studio elettrofisiologico transesofageo
Nelle aritmie incessanti: F-UP con ECO e Holter con scadenza da concordare.
PEDIATRA
Sintomi ben
controllati
pia
a
r
e
t
,
o
c
i
n
F-UP cli
ling
e counse
eling
Te
,
P
F-U
uns
o
C
e
a
i
p
a
r
Feedback
Sintomi mal
controllati
PAZIENTE
Terapia e
Counseling,
evtl F-UP
CARDIOLOGO
Scarso controllo delle
aritmie croniche (Holter)
segni di sofferenza
cardiaca (ECO)
Visita previo
teleconsulto
Tachicardie ventricolari
Cuore strutturalmente sano
Patologie elettriche primitive
(TV polimorfe/FV)
- Sdr del QT lungo
- Sdr del QT corto
- Brugada
- CPVT
Tachicardie ventricolari
monomorfe idiopatiche
- Dalla regione dei tratti di
efflusso ventricolari
Tachicardie ventricolari
fascicolari
Cuore strutturalmente alterato
Cardiomiopatie
- CM aritmogena del
ventricolo destro
- CM ipertrofica
- CM dilatativa
Cardiopatie congenite
operate e non.
Miocarditi
Tumori cardiaci
TV IDIOPATICHE
-Almeno il 50% delle TV in età pediatrica, descritte a tutte le età.
-Necessario escludere cardiopatia strutturale (anche con F-UP).
-Prognosi benigna.
Terapia:
Acuta
- Farmaci antiaritmici
- Cardioversione elettrica
Cronica
- Farmaci antiaritmici
- Ablazione transcatetere
TV monomorfe idiopatiche
Tachicardia dal tratto di efflusso ventricolare destro (RVOT)
Definizione: TV focale, da “trigger activity” (early afterdepolarisations).
Atrio
DX
Ventricolo DX
- Rare altre localizzazioni
(efflusso VS, Tronco
polmonare, seni di Valsalva,
zona mitroanulare)
Morfologia tipo blocco di branca sinistro
con deviazione assiale destra.
Tachicardia ventricolare fascicolare
Definizione: TV da rientro coinvolgente la rete
di Purkinje ed una zona di conduzione lenta
posta in regione inferosettale del VS.
Morfologia tipo
Blocco di branca destra e
deviazione assiale sinistra
D1
fascicolo
posteriore
D2
D3
aVR
aVL
aVF
Zona di conduzione lenta
Tachicardie ventricolari in presenza di patologia strutturale cardiaca
Prognosi severa (rischio di morte improvvisa)
Completo workup cardiologico
Terapia:
Farmacologica (betabloccanti, amiodarone, sotalolo)
Ablativa (considerata “adiuvante”)
Eventuale impianto di ICD
Esempio di TV in
Fallot operato
ARITMIE VENTRICOLARI:
GESTIONE TRA OSPEDALE E TERRITORIO
Iniziale workup completo per patologia cardiaca organica/elettrica, eventuale studio
del meccanismo elettrofisiologico e genetico ed instaurazione di terapia in regime di
ospedalizzazione. Definizione delle cadenze di follow-up clinico-strumentale.
PEDIATRA
nico,
i
l
c
P
U
pia
Fa
r
e
t
e
ling
counse
Sintomi ben
controllati
F-U
Recidive di Sintomi
non severi
Problemi nel
F-UP strumentale
Recidive di Sintomi
severi
elin
s
n
u
o
P, C
era
T
e
g
pia
Feedback
Visita previo
teleconsulto
PAZIENTE
Terapia,
Counseling,
F-UP
CARDIOLOGO
PRONTO
SOCCORSO