COMPLICANZE DELL’ INFARTO MIOCARDICO ACUTO
Le complicanze di interesse chirurgico che possono instaurarsi dopo infarto miocardico acuto sono :
1. l’ aneurisma del ventricolo sinistro
2. l’ insufficienza mitralica
3. il difetto interventricolare
4. la rottura della parete libera
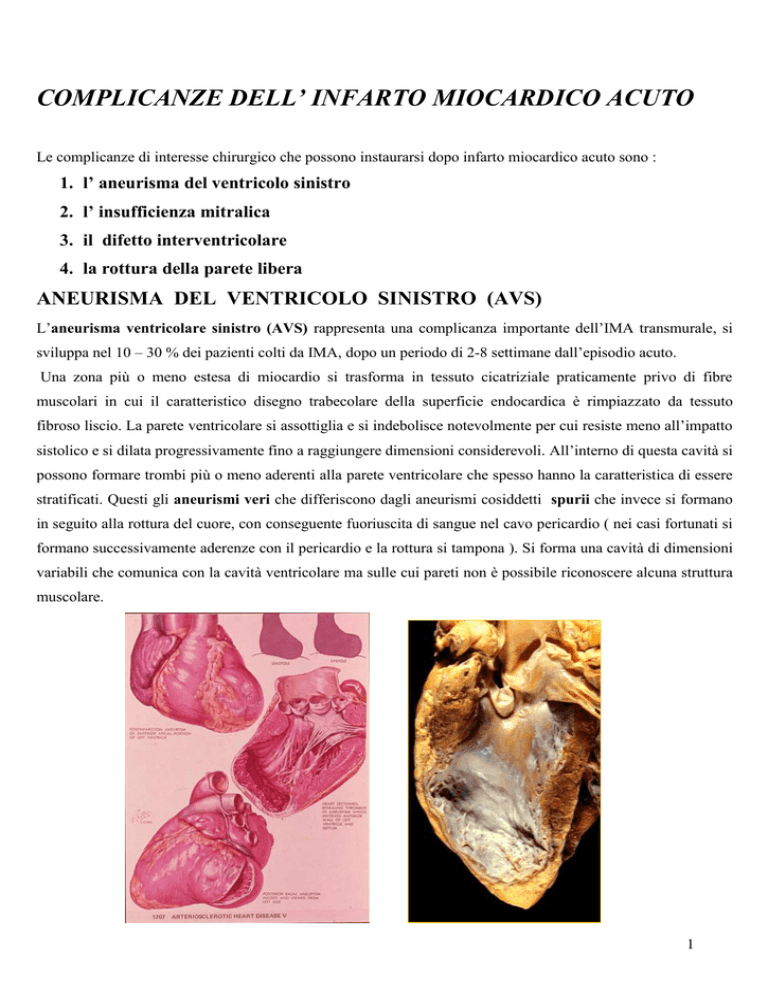
ANEURISMA DEL VENTRICOLO SINISTRO (AVS)
L’aneurisma ventricolare sinistro (AVS) rappresenta una complicanza importante dell’IMA transmurale, si
sviluppa nel 10 – 30 % dei pazienti colti da IMA, dopo un periodo di 2-8 settimane dall’episodio acuto.
Una zona più o meno estesa di miocardio si trasforma in tessuto cicatriziale praticamente privo di fibre
muscolari in cui il caratteristico disegno trabecolare della superficie endocardica è rimpiazzato da tessuto
fibroso liscio. La parete ventricolare si assottiglia e si indebolisce notevolmente per cui resiste meno all’impatto
sistolico e si dilata progressivamente fino a raggiungere dimensioni considerevoli. All’interno di questa cavità si
possono formare trombi più o meno aderenti alla parete ventricolare che spesso hanno la caratteristica di essere
stratificati. Questi gli aneurismi veri che differiscono dagli aneurismi cosiddetti spurii che invece si formano
in seguito alla rottura del cuore, con conseguente fuoriuscita di sangue nel cavo pericardio ( nei casi fortunati si
formano successivamente aderenze con il pericardio e la rottura si tampona ). Si forma una cavità di dimensioni
variabili che comunica con la cavità ventricolare ma sulle cui pareti non è possibile riconoscere alcuna struttura
muscolare.
1
Le cicatrici post infartuali non sono aneurismi in quanto non sempre sono transmurali, la parete ventricolare
non è assottigliata e l’endocardio conserva la caratteristica trabecolatura e non presentano una demarcazione
netta con il tessuto sano.
L’AVS può determinare una profonda depressione della funzione contrattile del ventricolo sinistro (FE < 35 %).
Nell’85 % dei casi è interessata la sede anterolaterale e apicale ( territorio del ramo discendente anteriore ), nel
10 % dei casi la parete posteriore, mentre nel 5 % dei casi la parete laterale.
QUADRO CLINICO
I pazienti possono riferire dispnea, espressione di una insufficienza contrattile che può esitare in scompenso
cardiaco congestizio ( 30 % ), angina (50 %), aritmie (15 %) e tromboembolie.
La diagnosi viene posta essenzialmente con l’ecocardiografia ma è bene completare l’indagine pre operatoria
con una coronarografia in modo da documentare chiaramente la patologia coronaria per l’effettuazione anche di
procedure di rivascolarizzazione miocardica.
TRATTAMENTO CHIRURGICO
Consiste nell’apertura della zona aneurismatica, nell’asportazione dei trombi e della zona cicatriziale e nella
sutura della parete ventricolare.
2
ANEURISMECTOMIA TRADIZIONALE
L’aneurismectomia tradizionale consiste nella resezione della porzione aneurismatica e nella sutura con
benderelle di teflon che deforma la normale morfologia del ventricolo.
Nella plicatio del ventricolo sinistro la sacca viene plicata e suturata per chiudere il lume , senza resecare.
Nell’ intervento di Jatene si effettua l’aneurismectomia con conservazione della geometria del ventricolo
sinistro (si chiude la breccia con un patch protesico, cercando di limitarne al minimo le dimensioni ).
Se è presente insufficienza cardiaca pre-operatoria è utile l’utilizzo del contropulsatore aortico.
L’intervento viene poi completato dalla rivascolarizzazione miocardica, se necessario, eseguita con tecnica
convenzionale. La mortalità operatoria si aggira intorno al 3 – 7 %.
INSUFFICIENZA MITRALICA ( IM )
Questa complicanza provoca la morte dello 0.4 – 5 % dei pazienti colti da IMA con rottura di un muscolo
papillare, ma può anche essere dovuta ad una disfunzione cronica sempre su base ischemica di un muscolo
papillare successiva ad un’alterazione della contrattilità della sua zona di impianto. Si distinguono pertanto due
forme di insufficienza mitralica: acuta e cronica.
L’insufficienza mitralica acuta è un evento gravissimo che generalmente produce la morte del paziente, ma la
mortalità si riduce progressivamente man mano ci si allontana dall’evento acuto.
3
SCHEMA INSUFF. MITRALICA E DIFETTO INTERVENTRICOLARE POST - IMA
ANATOMIA
Il muscolo papillare postero - mediale è interessato nel 75 % dei casi ( IMA inferiore per occlusione della
coronaria destra ), mentre il muscolo papillare antero - laterale è coinvolto nel 25 % dei casi ( IMA anteriore ).
La differente percentuale è dovuta al fatto che il m. papillare antero - laterale presenta un’irrorazione
proveniente dalla coronaria destra e sinistra, mentre il postero – mediale è irrorato pressocchè esclusivamente
dalla coronaria destra.
STORIA NATURALE
La rottura completa del muscolo papillare comporta una sopravvivenza a 24 ore del 25 % dei soggetti colpiti,
mentre la rottura parziale determina una sopravvivenza del 70 % a 24 ore e del 50 % ad 1 mese.
SINTOMATOLOGIA
Si osserva la comparsa di un soffio puntale e la diagnosi differenziale si pone con la perforazione del setto. I
dati dell’ossimetria e dell’ecocardiografia sono sufficienti a dirimere il dubbio diagnostico.
Il quadro clinico è spesso caratterizzato da un edema polmonare acuto ( EPA ) , shock a cui segue la morte del
paziente.
TRATTAMENTO
Il trattamento medico prevede l’uso di droghe vasodilatatorie ed utile dal punto di vista emodinamico è
l’impiego preoperatorio del contropulsatore aortico . Il trattamento chirurgico prevede la sostituzione valvolare
4
mitralica o la riparazione ( quest’ultima raramente possibile nelle forme acute ) associata, quando necessario,
alla rivascolarizzazione miocardica.
INDICAZIONI CHIRURGICHE
Insufficienza mitralica acuta
Nell’immediato post-infarto alcuni pazienti sviluppano una IM lieve-moderata e presentano come sintomo
principale l’angina post-infartuale; tali pazienti non sono candidati ad alcun gesto chirurgico sulla mitrale, ma
possono beneficiare di una precoce rivascolarizzazione, che generalmente determina la scomparsa
dell’insufficienza. Nei casi più gravi di rottura o di infarto di un m. papillare, in cui un’insufficienza acuta
massiva determina scompenso cardiaco, l’intervento sulla mitrale deve essere condotto in emergenza.
Insufficienza mitralica cronica
La correzione chirurgica ( associata alla rivascolarizzazione miocardica ) è indicata solo nei casi di insufficienza
di grado moderato- severo, giacchè nei casi di insufficienza lieve-moderata la rivascolarizzazione della regione
del m. papillare ischemico e l’eventuale correzione delle alterazioni associate ( aneurisma ventricolare ) sono da
sole in grado di produrre notevole miglioramento della valvulopatia mitralica .
La riparazione valvolare è possibile in circa il 75 % dei casi. In presenza di una dilatazione dell’anulus alveolare
è indicata l’anuloplastica associata alla riparazione valvolare secondo la tecnica proposta da Carpentier ma nel
caso di rottura o di infarto di un m. papillare, la sostituzione valvolare è l’opzione chirurgica più valida.
DIFETTO INTERVENTRICOLARE POST- INFARTUALE ( DIV )
E’ una complicanza molto grave dell’infarto che si verifica nell’1 - 3 % dei pazienti infartuati, si instaura di
solito in seconda - terza giornata post IMA e porta alla morte di circa 1/3 dei pazienti colpiti. La sede più
frequente ( 60 % ) è l’antero - apicale ( IMA anteriore ), mentre nel 20 – 40 % dei casi la localizzazione è
posteriore ( IMA inferiore ).
DIV POST – IMA
5
STORIA NATURALE
La sopravvivenza a 24 ore è del 75 % dei soggetti colpiti, ma scende al 50 % ad 1 settimana ed al 20 % ad 1
mese.
Per la diagnosi l’esame ecocardiografico documenta la sede della perforazione e l’entità dello shunt.
TRATTAMENTO CHIRURGICO
Prevede l’uso di droghe vasodilatatorie, del contropulsatore aortico preoperatoriamente e la riparazione
chirurgica mediante sutura diretta o con patch di materiale protesico.
La via di accesso nelle rotture anterosettali è la ventricolotomia sinistra attraverso l’area infartuata, mentre la
riparazione di una rottura posteriore presenta maggiori difficoltà tecniche ( l’incisione viene condotta lungo la
parete diaframmatica del ventricolo sinistro ad 1-2 cm dal decorso del ramo interventricolare posteriore ). Per
minimizzare l’ischemia cardiaca alcuni autori hanno proposto la riparazione del difetto in CEC a cuore battente
senza clampaggio aortico.
Mentre si riteneva che il trattamento chirurgico ottimale prevedesse l’intervento dopo 2-3 settimane ( in modo
da avere tessuti più resistenti ) ed in emergenza solo se coesiste shock cardiogeno, insufficienza respiratoria o
renale, oggi si preferisce sottoporre precocemente il paziente all’intervento chirurgico, utilizzando ampi patch
suturati quanto più possibile distanti dall’area necrotica, evitando così il deterioramento clinico del paziente che
spesso si nota nell’atteggiamento attendistico. La mortalità operatoria si attesta intorno al 30% nei centri che
vantano maggiore esperienza.
ROTTURA DELLA PARETE LIBERA
E’ causa del 10% dei decessi dopo IMA , con insorgenza da 1 a 3 settimane dopo l’IMA ( soprattutto dopo 3 - 5
giorni ). E’ una soluzione di continuo della parete ventricolare che mette in comunicazione le cavità cardiache
con lo spazio pericardico e determinante emopericardio e tamponamento cardiaco.
Nell’87% dei casi è interessato il ventricolo sinistro ( parete anterolaterale ), mentre nel 13 % dei casi il
ventricolo destro.
6
A seconda della morfologia possiamo distinguere 4 tipi di rottura:
1) diretta senza infarcimento emorragico o dissezione della parete ventricolare
2) multipla con estesa infiltrazione ematica della parete circostante
3) protetta ( cioè ricoperta da un trombo sul versante endocardico o da aderenze su quello epicardico )
4) incompleta ( non estesa a tutto lo spessore della parete ventricolare ).
La storia naturale determina emopericardio, tamponamento cardiaco, shock e morte. Talora nei casi più
fortunati si può avere la formazione di uno pseudoaneurisma che rende possibile l’intervento chirurgico.
TRATTAMENTO CHIRURGICO
Avviene in emergenza ( quando si riesce ad arrivare in tempo ), in CEC con cannulazione periferica ( femorofemorale ) e consiste nello svuotamento del cavo pericardico e nella riparazione della breccia con punti di sutura
o con un patch in pericardio bovino ( talora si può usare un patch incollato all’epicardio con colle biologiche ).
La mortalità operatoria si aggira intorno al 30-40 %.
7