1
CARDIOPATIA ISCHEMICA
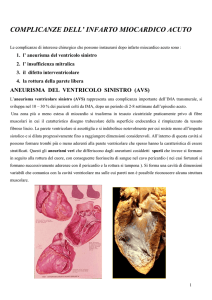
Complicanze dell’infarto miocardio acuto
Aneurisma
Una conseguenza diretta del rimodellamento ventricolare è lo sviluppo di aneurisma
ventricolare.
Fisiopatologia
Tessuto fibroso cicatriziale che si sviluppa in circa 1 mese dopo
l’infarto
Aneurismi precoci (7-10 giorni dopo l’infarto) sono costituiti
essenzialmente da muscolo necrotico e perciò non sono veri
aneurismi
Il pericardio sovrastante è in genere aderente
Trombosi murali in circa il 50%, ma raramente producono
embolizzazione
Calcificazioni di trombi e/o del pericardio sono comuni
Localizzazione
Antero-laterale
85%
Posteriore
5-10%
Laterale
< 5%
Importante è la diagnosi differenziale con lo pseudoaneurisma.
Aneurisma:
un area cicatriziale della parete ventricolare
conseguente ad infarto miocardico, espansa e ben delimitata,
discinetica in sistole
Pseudoaneurisma: è un “falso aneurisma” che deriva da una
rottura della parete libera ventricolare, contenuta dal pericardio
viscerale e parietale che si fondono
Tale diagnosi differenziale non è sempre agevole. In genere lo pseudoaneurisma
presenta un “colletto” più stretto rispetto al diametro maggiore della cavità aneurismatica,
mentre l’aneurisma vero presenta un “colletto” più largo.
2
Trombosi
Incidenza
• 20-40% degli infarti anteriori; raro (< 1%) negli infarti inferiori
• In genere si sviluppa entro 2 settimane dall’infarto
Caratteristiche (riconoscibili all’esame ecocardiografico)
• Morfologia: murali:
piatto, con margine concavo, che segue la
curvatura della parete
protrudenti: aggettanti in cavità, con margine
convesso rispetto alla curvatura della parete
• Mobilità:
• Dimensioni
• Ecogenicità
Figura 1: trombosi apicale aggettante (a destra) e stratificata (a sinistra)
Valutazione del rischio embolico
Alto rischio emboligeno
Basso rischio emboligeno
•aggettanti, margine convesso
•stratificati, margine concavo
•base impianto stretta
•base impianto larga
•mobili
•non mobili
•grandi dimensioni
•piccole dimensioni
•tessitura disomogenea
•tessitura stratificata
La diagnosi differenziale della trombosi intraventricolare è a volte difficile nei confronti di
falsi tendini o in condizioni di ricca trabecolatura apicale.
3
Rottura di parete libera
Questa è la complicanza più drammatica dell’infarto miocardio. Spesso l’unico
rilievo ecocardiografico è la presenza di versamento pericardico: l’assottigliamento della
zona infartuate può essere evedente, ma è del tutto aspecifico. Rarissimamente si può
evidenziare la breccia della parete miocardia.
Si riconoscono 3 tipi di rottura di parete (figura 1):
Tipo I: fessura attraverso una parete
infartuata di normale spessore, precoce
dopo l’IMA (< 24 ore), in genere nella parete
anteriore; incidenza. 0.3% 0.5% (più
frequente nei pazienti trmbolisati).
Tipo II: meno frequente del I, localizzata
perdita di miocardio per erosione parietale
fino all’endocardio. In genere IMA inferoposteriori.
Tipo III: in corso di marcata espansione
dell’infarto, con assottigliamento e
dilatazione della parete. In genere IMA
anteriori, tardivamente (>24-48 ore
dall’esordio).
Figura 2: diversi tipi di rottura di cuore
4
Rottura del setto interventricolare
Incidenza:2% di tutti gli infarti miocarditi acuti, generalmente 2-3 giorni dall’esordio,
ma possibile fino a 2 settimane dopo l’IMA.
5
Rottura muscolo papillare
In un paziente con infarto miocardio e grave compromissione emodinamia, un
aspetto di marcata ipercinesia ventricolare, anche in assenza di chiare immagini riferibili a
rottura di papillare, deve far sospettare un insufficienza mitralica rilevante. Spesso
l’evidenza della rottura del muscolo avviene con l’ecocardiogramma transesofageo.
Ricordo che mentre nelle patologie valvolari (mixomatosi) la rottura riguarda l’apparato
cordale, la forma ischemica interessa il muscolo papillare.
Caratteristiche della rottura di muscolo papillare
• Incidenza 1% (prevalenza IMA inferiori)
• 2-7 giorni dall’esordio dell’IMA
• Parziale: uno dei capi muscolari
• Totale: tutto il muscolo papillare
Versamento pericardico
Il versamento pericardico è un riscontro frequente dopo infarto miocardio con una
incidenza del 24-43%, ma spesso privo di qualsiasi rilevanza clinica. Nel 5% degli infarti è
presente una pericardite in fase acuta (cioè la concomitanza di versamento pericardico e
sintomatologia suggestiva) . In rari casi, la presenza di un versamento pericardico in fase
acuta può essere la spia di una rottura di cuore, ma in quest’ottica, il suo riscontro, anche
se molto sensibile, è assolutamente aspecifico. A parte è da considerarsi la S. di Dressler
che si sviluppa più tardivamente, a 2-10 settimane dall’esordio dell’IMA.