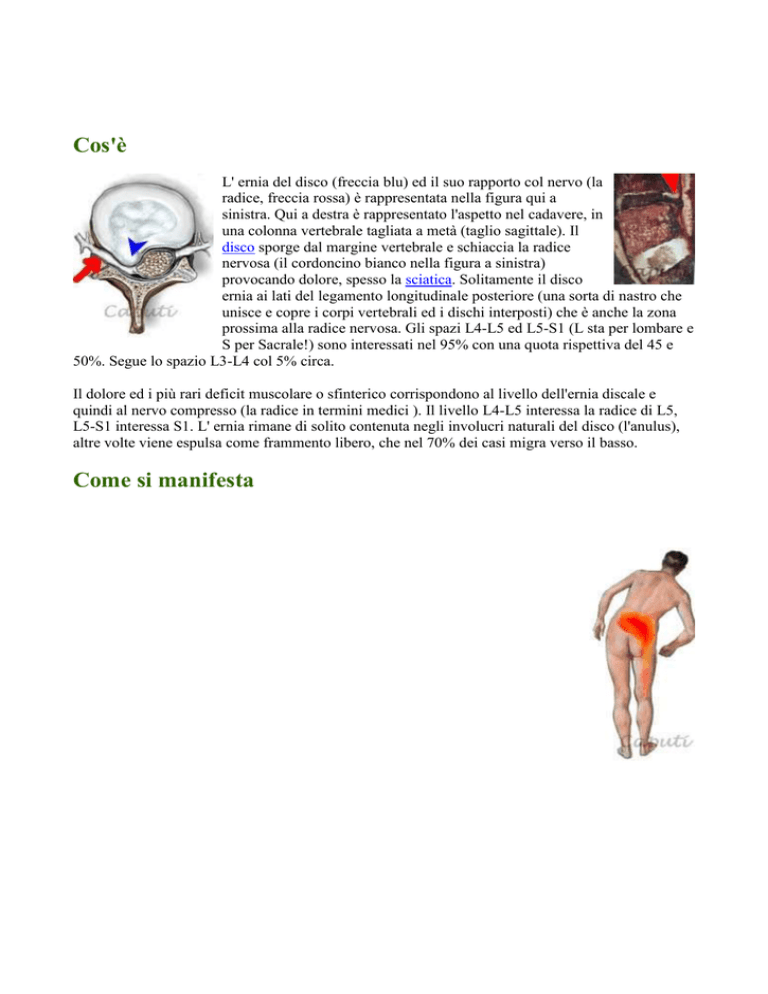
Cos'è
L' ernia del disco (freccia blu) ed il suo rapporto col nervo (la
radice, freccia rossa) è rappresentata nella figura qui a
sinistra. Qui a destra è rappresentato l'aspetto nel cadavere, in
una colonna vertebrale tagliata a metà (taglio sagittale). Il
disco sporge dal margine vertebrale e schiaccia la radice
nervosa (il cordoncino bianco nella figura a sinistra)
provocando dolore, spesso la sciatica. Solitamente il disco
ernia ai lati del legamento longitudinale posteriore (una sorta di nastro che
unisce e copre i corpi vertebrali ed i dischi interposti) che è anche la zona
prossima alla radice nervosa. Gli spazi L4-L5 ed L5-S1 (L sta per lombare e
S per Sacrale!) sono interessati nel 95% con una quota rispettiva del 45 e
50%. Segue lo spazio L3-L4 col 5% circa.
Il dolore ed i più rari deficit muscolare o sfinterico corrispondono al livello dell'ernia discale e
quindi al nervo compresso (la radice in termini medici ). Il livello L4-L5 interessa la radice di L5,
L5-S1 interessa S1. L' ernia rimane di solito contenuta negli involucri naturali del disco (l'anulus),
altre volte viene espulsa come frammento libero, che nel 70% dei casi migra verso il basso.
Come si manifesta
Classicamente si manifesta in due tempi successivi: dolore lombare o
lombalgia ("mal di schiena") cui col tempo si associa la sciatica, o dolore
lungo la faccia posteriore dell'arto inferiore, fino alla pianta o al dorso del
piede. Il dolore all'esordio può essere improvviso e violento, tanto da
meritarsi il nome di "colpo della strega". Le figure a lato illustrano il
colpo della strega, quindi la sede della lombalgia, e la distribuzione del
dolore sciatico o sciatica.
Il colpo della strega
Indica un mal di schiena improvviso e violento, che "blocca" il paziente
in flessione. Questo atteggiamento persiste anche per molti giorni e si
attenua quando il dolore comincia a calmarsi. La lombalgia spesso
precede la sciatica, ma nella fase di acuzie il dolore lungo la gamba può
"mascherare" la lombalgia, ed essere il sintomo rilevante.
La sciatica
La sciatica
L'ernia del disco si manifesta tipicamente con la sciatica, ossia dolore
lungo la gamba (vedi la figura di fianco). Il dolore esprime la sofferenza
radicolare (della radice nervosa, all'origine del nervo sciatico). Si tratta
della radice di L5 o S1, con prevalenza dei sintomi verso il dorso (L5), o
il malleolo esterno (l'osso che sporge sul collo del piede!) e la pianta del
piede (S1). La cruralgia indica invece la sofferenza di L4, ed il dolore è
nella parte anteriore della coscia. Il dolore è accentuato dai movimenti
della schiena, da posizioni protratte (specie la lunga permanenza in piedi
o in posizione seduta), da tosse, starnuto e defecazione. Al contrario il
giacere con le gambe flesse attenua il dolore. Per approfondire
Altri sintomi
Al dolore si associano parestesie (sensazioni anomale della gamba, tipo
formicolii) e deficit sensitivi (45%), alterazioni dei riflessi (51%) ed
ipostenia o diminuzione della forza (28%). La diminuzione della forza
riguarda soprattutto i movimenti del piede e può essere verificata
sollevandosi sui talloni o sulle punte. Nel primo caso indica un deficit
dell'estensore lungo dell'alluce e delle dita (sofferenza di L5), nel
secondo caso un deficit del tricipite surale (sofferenza di S1). Molto
raramente l' ernia si manifesta con la sindrome della "cauda equina" ossia
disturbi sensitivi perineali a sella e difficoltà nel controllo delle urine e
delle feci, oltre che deficit della forza degli arti inferiori, specie nei movimenti del piede.
Esame clinico
La presenza di sciatica viene verificata con la manovra di Laségue, che si esegue col paziente
supino (sdraiato sul dorso): si eleva la gamba estesa fino a provocare tensione e poi dolore nel
territorio sciatico (deve comparire al di sotto dei 60°). è positivo nell'83% dei casi specie nei
pazienti giovani e per ernie L5-S1. Il Laségue crociato (elevazione dell'arto non dolente) è positivo
quando evoca dolore controlaterale indicando la presenza quasi certa di ernia (97%, ma con un'alta
incidenza di falsi negativi). Per verificare la presenza di cruralgia si mette in tensione il nervo
femorale, ossia col paziente prono (sdraiato sul ventre) si eleva la gamba. La pressione nelle aree
algiche, lungo i punti paravertebrali e lungo il decorso dei nervi interessati (sciatico o femorale)
causa od accentua il dolore. Talora bisogna differenziare la sofferenza radicolare da una patologia
dell'anca. Questa si evidenzia a ginocchio flesso o semiflesso, ruotando, abducendo e flettendo la
coscia così da mettere in tensione l'articolazione coxo-femorale.
Gli esami strumentali
La sofferenza della radice è obiettivata dall'esame elettromiografico. La radiografia diretta mostra la
colonna vertebrale con le modificazioni (transitorie), indotte del dolore (irrigidimento, scoliosi etc.),
o le modificazioni indotte da processi degenerativi (permanenti), come la riduzione dello spazio
discale o la presenza di osteofiti. In proiezione laterale si valutano i diametri del canale neurale e la
posizione delle faccette articolari, queste meglio evidenziabili in posizione obliqua. La radiografia
preoperatoria serve anche a rilevare eventuali malformazioni ossee congenite (lombarizzazione di
S1 o sacralizzazione di L5), aiuta nella localizzazione dello spazio di interesse ed evidenzia
l'ampiezza dello spazio interlaminare. Anche la TC (tomografia computerizzata) rileva molti di
questi elementi, ma soprattutto evidenzia il disco e l'ernia, permettendo la diagnosi e quindi
l'eventuale intervento chirurgico. Bisogna osservare l'entità del grasso periradicolare per avere
un'idea della sofferenza radicolare e le dimensioni della radice. La RM dimostra meglio la posizione
dell'ernia in rapporto allo spazio discale (proiezione sagittale), un indizio fondamentale nel sospetto
di recidive. Col gadolinio permette di differenziare la fibrosi dalla recidiva (che non si impregna),
ed in caso di complicazioni, illumina la diagnosi mostrando bene lo pseudomeningocele, la discite,
gli ascessi epidurali e la persistenza di frammenti erniari. Qui a destra un esame RM con
l'indicazione dell' ernia del disco.
La terapia conservativa medica e riabilitativa
Il trattamento deve essere in primo luogo conservativo. Si ricorre per questo all'uso di
antinfiammatori ed antidolorifici, compreso i cortisonici. Particolare rilievo assume il riposo a letto
per qualche giorno in modo da evitare sollecitazioni meccaniche sulla colonna. Allo stesso scopo,
specie per quei pazienti che per il dolore non riescono a riposare, può essere consigliabile, un busto
ortopedico per qualche giorno. Superata la fase algica, nelle persone anziane ed in quelle
iposteniche, è opportuno un periodo di terapia fisica per rinforzare i muscoli addominali e paravertebrali così da dare maggiore solidità alla colonna e ridurre le sollecitazioni meccaniche sulla
radice. Anche le infiltrazioni possono attenuare la sintomatologia algica. Va da sé che in presenza di
un'ernia voluminosa, anche in rapporto alle dimensioni del canale, le probabilità di successo della
terapia conservativa sono molto limitate.
La terapia chirurgica
L' ernia del disco viene rimossa per via interlaminare, con la radice bene in vista. In genere la
compressione è sulla spalla radicolare. Altre volte tutta la radice risulta sollevata e l'ernia emerge
nello spazio ascellare. I frammenti liberi devono essere senz'altro rimossi ricordando che un
accanimento evacuativo può risultare dannoso se si trascurano i confini anteriori (lesione della vena
cava) e può accentuare la cicatrizzazione o rallentare il recupero post-operatorio. In linea di
massima il rispetto delle condizioni anatomiche di base aiuta a prevenire la fibrosi, ma una
decompressione radicolare insufficiente, specie in presenza di ipertrofia del massiccio articolare,
provoca dispiacere al paziente ed al chirurgo.
La terapia chirurgica ad accesso minimo
La microchirurgia permette di ingrandire tutte le strutture coinvolte, consentendo al chirurgo di
essere più delicato nei movimenti e di operare in spazi minimi, quindi con scarsa cicatrice sul nervo.
L'incisione cutanea è di 3-5 cm, ma quel che più conta, l'area esposta intorno alla radice nervosa è
di pochi millimetri, quindi con una cicatrice post operatoria nella zona "sensibile" minima, specie se
viene rispettato il grasso periradicolare e peridurale, ed il legamento giallo. La percentuiale di
"successo" con questa metodica è superiore al 95%.
L'endoscopia permette un accesso ancora più ridotto, ma non consente la visione tridimensionale e
risulta più difficile la rimozione delle parti ossee e legamentose, quando queste, in individui non più
giovani, contribuiscano al conflitto con la radice nervose. In definitiva i risultati non sono ancora
paragonabili a quelli della microchirurgia.
Le tecniche percutanee o mininvasive
Le tecniche percutanee promettono molto ed in un certo senso potrebbero rivoluzionare la terapia
dell'ernia del disco lombare. In particolare la coblazione si è dimostrata molto efficace, anche se è
fondamentale la selezione dei casi da sottoporre all'intervento. I vantaggi fondamentali sono il
ricovero limitato ad uno due giorni, compreso quello dell'intervento, l'assenza di cicatrici e la
pratica in anestesia locale, quindi adatta anche per pazienti debilitati o anziani. Altre tecniche
percutanee, quali ad esempio l' IDET, o la denervazione delle faccette, trovano indicazione in casi
molto particolari. L'endoscopia benchè efficace, è più invasiva della coblazione e la cicatrice
residua è maggiore. Resta comunque una tecnica molto innovativa e suscettibile di ultariori sviluppi
che interessano il trattamento delle stenosi, oltre che dell'ernia del disco. La nucleoaspirazione
(suzione del disco attraverso una cannula) è oramai poco praticata. La chemonucleolisi è stata
abbandonata.
Risultati
Il dolore radicolare scompare subito dopo l'intervento. La regressione degli altri sintomi non sempre
è così immediata ed avviene con gradualità: nei primi giorni scompaiono le parestesie e ritorna la
sensibilità, poi migliorano i riflessi e da ultimo la motilità (anche più di sei mesi). I risultati statistici
indicano la scomparsa del dolore radicolare in più dell' 80% dei casi, mentre il dolore lombare ne
risente meno favorevolmente. Il recupero motorio è in genere buono (80%). I riflessi patellare ed
Achilleo, se assenti preoperatoriamente, ricompaiono solo nel 40% dei casi.
La persistenza del dolore subito dopo l'intervento indica una decompressione radicolare
insufficiente; viceversa la comparsa del dolore a 3-5 giorni dell'intervento è in genere dovuta ad una
temporanea riaccensione del processo infiammatorio conseguente all'intervento e regredisce con
terapia cortisonica. Bisogna considerare a parte i casi con compressione della cauda equina e con
deficit motori evolutivi (frequentemente caduta del piede). In questi casi il recupero è lento e spesso
incompleto. Circa il 30% dei pazienti con sindrome della cauda equina insorta acutamente continua
ad avere disturbi sfinterici.
Complicanze chirurgiche
I rischi dell'approccio classico sono: 1) le infezioni della ferita, con una quota <1% di disciti ed
ascessi epidurali; 2) un aumento del deficit motorio, eventualmente transitorio (3%); 3) la rottura
del sacco durale (5%) con uno 0,3% di pseudomeningocele. Rarissime ma molto gravi sono le
lesioni vascolari da sfondamento anteriore dello spazio discale.