Sessione III - Creare la rete
Prevenire lo scompenso e le sue recidive
territoriale per la continuità
assistenziale: modelli organizzativi
I modelli organizzativi
per la continuità
assistenziale
Prevenire lo scompenso e le sue recidive
Lo scompenso cardiaco in
Italia
Incidenza annua e prevalenza 3 e 20 casi di SCC /1000
abitanti/anno e 28 e 80/1000(anno nella popolazione
anziana.
Prima causa di ospedalizzazione > 65 anni, seconda
causa di visite ambulatoriali
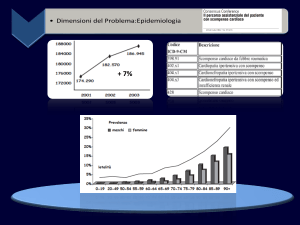
190.340 ricoveri/anno (dati 2003), durata media degenza
di 9 giorni e 1.704.386 giornate /anno (DRG 127 al primo
posto per giornate di degenza e costi)
Spesa annua attorno a € 680.000.000, circa 2%
dell’intera spesa sanitaria italiana
2
Impatto dello SC
• Prevalenza
– In crescita
• Ricoveri ospedalieri
– In crescita
• Mortalità
– Probabile riduzione (lieve)
• Qualità della vita
─ Cattiva
•
Impatto economico
– Costi molto alti e crescenti
Le criticità:
il quadro europeo
In Europe 1 to 2% of the total healthcare budget is related to
HF management, and > 70% of this cost is related to
hospitalizations.
Optimization of therapy is often not achieved even during
hospitalization.
Discharge planning and follow-up after hospitalization are
frequently insufficient, leading to poor self-care behaviour,
inadequate support and suboptimal treatment.
Poor adherence to drugs, diet or symptom recognition
responsible for > one-third of hospital readmissions.
are
ESC Guidelines on HF - 2008
Cause di ospedalizzazione
• Necessità di:
– compliance
– Accurato monitoraggio clinico,
laboratoristico e strumentale
– Precoce identificazione e
trattamento fattori precipitanti
Cause d'ospedalizzazione
(179 pz.; età media 75+10 anni)
40
% Pazienti
• Gran parte delle ospedalizzazioni
causate da
– bassa compliance
– fattori precipitanti
30
20
10
0
(Michaelsen et al., Heart 1998;80:437)
Obiettivi
per superare le criticità
Multidisciplinary approach (nurses, physicians
related services)
First contact during hospitalization, early follow-up after
discharge (clinic or home, telephone, remote monitoring)
Target medical management
Access to advanced treatment options (ICD, RCT, VAD)
Adequate patient education for adherence to therapy,
symptom monitoring, flexible diuretic use
Psychosocial support to patients, family and/or caregiver
and other
ESC Guidelines on HF - 2008
Ricoveri per SC in Sardegna:
DRG 127 (diagnosi principale)
N. Ricoveri
5000
+ 5,9 %
4409
4500
4369
4335
2007
2008
4165
4412
4227
4000
3500
3000
2005
2006
2009
2010
Anni
Dati dell’Osservatorio Epidemiologico, Regione Autonoma della Sardegna
Ricoveri per SC in Sardegna:
DRG 127 (diagnosi princ. + sec.)
N. Ricoveri
+ 15,2 %
Anni
Dati dell’Osservatorio Epidemiologico, Regione Autonoma della Sardegna
Lo scompenso cardiaco
in Sardegna
Degenza media 8,38 giorni, per 40.000 giornate
complessive di degenza.
Spesa annua circa € 16.000.000.
Circa 2/3 dei costi riguardano le ospedalizzazioni
Obiettivo primario: ridurre incidenza, ricoveri e tempi
di degenza, agendo sulla gestione territoriale
integrata nella fase preclinica o paucisintomatica e
nel post-ricovero per la prevenzione delle
riospedalizzazioni.
Criticità del sistema
L’attuale organizzazione dei servizi sanitari non assicura la
continuità assistenziale, non vi è integrazione tra ospedale,
MMG, cardiologi del territorio.
Il paziente spesso non segue tutte le terapie di provata
efficacia, non sa gestire la propria malattia e va incontro a
riacutizzazioni e nuovi ricoveri.
Prevenire le riacutizzazioni richiede terapie efficaci, ma
anche un innovativo sistema di assistenza integrato, che
prevenga le recidive, riduca i ricoveri, migliori la
sopravvivenza e la qualità della vita (efficace, efficiente,
approriato)
I modelli di assistenza
UNITÀ SCOMPENSO
3 principali modelli
di gestione e
AMBULATORIO
DEDICATO
monitoraggio
HOME - CARE
11
L’Unità Scompenso
•
Obiettivo: Continuità assistenziale (reparto, dayhospital, ambulatorio)
• Team medico-infermieristico dedicato allo scompenso
•
Unità di degenza con monitoraggio e telemetria
•
Day-hospital per trattare le instabilizzazioni lievi
•
Ambulatorio con accesso rapido e privilegiato
•
Follow-up telefonici frequenti
12
L’ambulatorio dedicato
allo scompenso
Equipe medico-infermieristica dedicata allo scompenso, con apporti multidisciplinari
Struttura ospedaliera o territoriale
Coinvolge medici di famiglia e cardiologi del territorio
Valutazione clinica, indagini strumentali (ECG, Rx
torace, ECOCG, stress test, etc) e di laboratorio
Educazione del paziente
13
Il ruolo dell’infermiere nei
nuovi modelli di assistenza
L’INFERMIERE
Nell’Ambulatorio dedicato
Informare paziente e familiari sulla malattia
Impostare programmi di attività fisica e dietetica
Follow-up telefonico e consigli su se e quando
chiamare 118
Esecuzione di trattamenti infusivi con diuretici
caso di instabilizzazione clinica
in
14
Managing Heart Failure in
Home Care
Transitioning Patients
From
Acute Care to Self Care
Ann K. McCaughan BSN RN PhD(c)
Where are the home care dollars spent?
Percent of Patients per Diagnosis Category Discharged to Home Care
72%
21%
Heart failure
Orthopedic problems
Pneumonia
CABG
COPD
Ann K. McCaughan BSN RN PhD(c)
Scopi della Home - Care
Indipendenza
Transizione dal ruolo di paziente alla auto-cura
Non visite di emergenza
Non ospedalizzazioni
La Home – Care
nello scompenso
Pazienti con frequenti
riospedalizzazioni per
scompenso (specie se a
rischio aritmico) possono
essere controllati a casa
dall’infermiere, con la
supervisione del
cardiologo o del medico
dell’ADI
18
La Home - care
nello scompenso
L’infermiere valuta l’eventuale instabilità
e esegue l’ECG refertazione e consulto
cardiologico anche online modifiche di
terapia, se necessarie
19
Il ruolo dell’infermiere nei
nuovi modelli di assistenza
L’INFERMIERE
Nella Home - care
Istruisce paziente e familiari
Valuta terapia e stato clinico (instabilità, aritmie)
Esegue l’ECG e lo trasmette via telefono
Consulta telefonicamente il cardiologo per le decisioni
Può somministrare diuretici in caso di instabilizzazione
20
Obiettivi
Aderenza alla terapia
Monitoraggio quotidiano
Stato dei fluidi
Peso
Pressione
Sintomi
Respiro
Identificazione dei sintomi e dei segni di precoce
esacerbazione
Advantages and disadvantages of
different models of HF programs
Advantages
Disadvantages
Clinic visit
Medical expertise, facilities and
equipment facilitate diagnosis and
treatment adjustments
Frail, non-ambulatory
patients not suitable
Home Care
Access to immobile patients; suitable Time consuming;
for follow-up after hospitalization;
transportation and mobile
assessment of therapy adherence
equipment required
Thelephone
support
Low cost, time saving, and
Difficult to assess
convenient both for team and patient symptoms and signs; no
tests can be performed
Remote
monitoring
Facilitates clinical decisions; new
technologies rapidly available
Training; time consuming;
difficult for patients with
cognitive disability
ESC Guidelines on HF - 2008
Il programma della
RAS 2010-2012
“PREvenire lo Scompenso E le sue RecidiVE”
(PRESERVE)
Gestione territoriale dello scompenso cardiaco
Integrazione tra Ospedale e territorio
Creazione di una rete di collaborazione tra specialisti
ospedalieri, MMG e cardiologi ambulatoriali per la
continuità assistenziale dei pazienti con scompenso
cardiaco o ad alto rischio di svilupparlo
Obiettivi del progetto
Individuazione e trattamento dei soggetti a rischio (MMG
Diagnosi precoce e trattamento ambulatoriale degli
scompensi iniziali e lievi (MMG e cardiologo ambulatoriale)
Accesso rapido alla consulenza del cardiologo ambulatoriale
Gestione integrata del paziente dimesso: ottimizzazione
della terapia farmacologica di mantenimento
Prevenzione e riconoscimento precoce di instabilizzazioni
Costante azione del MMG per favorire la “tenuta” del tessuto
familiare e sociale
Programmazione di follow up personalizzato
Compiti del medico
di medicina generale
Prevenzione dello scompenso:
- Interventi tesi a modificare stili di vita a rischio
- Trattamento ottimale dei fattori di rischi dello scompenso (Stadi A e B)
- Controllo dei farmaci e delle terapie cardiotossiche
Diagnosi e terapia dello scompenso:
- Diagnosi sulla base di segni e sintomi
- Esami primo livello
- Impostazione terapia, invio a consulenza specialistica o ricovero
Follow-up:
- Controlli ambulatoriali e domiciliari
- Prevenire, diagnosticare e trattare le instabilizzazioni
Compiti del cardiologo
ambulatoriale
Pianificare insieme al MMG il programma di controlli da
eseguire in fase di stabilità e la terapia ottimale
Eseguire i controlli stabiliti di follow-up e verificare la terapia
Consulenze urgenti in caso di instabilizzazione
Gestione a livello ospedaliero (D.H. o ricovero ordinario) dei
pazienti non gestibili a domicilio
Invio a diagnostica di secondo livello o impianto di device
(ICD, RCT).
Ottimizzare il trattamento
farmacologico
Scompenso Diastolico
Scompenso sistolico
Diuretici
ACEi
Sartani
Diuretici
Spironolatone
Furosemide
Bumetanide
ACEi
Beta bloccanti
Carvedilol
Bisoprololo
Metoprololo
Compiti dell’infermiere
professionale territoriale
educazione sanitaria
valutazione della compliance terapeutica
supporto al paziente ed ai suoi familiari
rilevazione e monitoraggio di sintomi e segni di
scompenso
esecuzione di trattamenti infusivi con diuretici in caso di
instabilizzazione clinica
Criteri di valutazione
* Indicatori
di outcome
* Numero dei primi ricoveri e dei rientri per scompenso
* Numero dei decessi per scompenso cardiaco
* Numero di visite specialistiche
* Indici di qualità delle vita
* Indicatori di processo
* Numero di contatti tra MMG e Specialisti
* Numero e tipo di interventi specialistici
* Numero di interventi domiciliari
Risultati attesi
Trattamento ottimale dei soggetti a rischio (stadi A e B)
Accesso privilegiato al cardiologo ambulatoriale e tempi di
attesa brevi
Accesso rapido all’ospedale per forme acute o instabilizzazioni
Dimissioni con informazioni al paziente, ai famliari e al MMG
Maggiore ricorso alla riabilitazione (pazienti in classe III-IV)
Risultati attesi
Creazione di ambulatori prevenzione / scompenso in ambito
territoriale o ospedaliero
Aumento degli accessi alla riabilitazione cardiologica
Ricoveri a 12 mesi ridotti rispetto al periodo precedente
Riduzione annuale dei numero di ri-ricoveri
Riduzione della durata di degenza
Criticità da superare
1. Scarsa abitudine di MMG e specialisti a lavorare in rete
2. Mancanza di strumenti informatici per gestione condivisa dei
dati dei pazienti
3. Scarsità di risorse cardiologiche in ospedale e nel territorio
4. Scarsa disponibilità territoriale di personale amministrativo e
servizi infermieristici
Conclusioni
I nuovi modelli di gestione
dello scompenso cardiaco
cronico richiedono nuove e
più avanzate competenze, un
approccio multidisciplinare,
integrazione di figure diverse
e vanno studiati in funzione
delle specifiche realtà
territoriali
33




![Scompenso cardiaco- attività dell`Asl di Nuoro [file]](http://s1.studylibit.com/store/data/005106553_1-2acc9f03391e8aa6792037a95036da21-300x300.png)