UNIVERSITÀ TELEMATICA INTERNAZIONALE
UNINETTUNO
FACOLTÀ DI PSICOLOGIA
Corso di Laurea in Discipline Psicosociali
Elaborato finale
In
Psicobiologia del Comportamento Umano
Profili teorici e Neuropsicologici della schizofrenia
Relatore: Walter Adriani
Prof: Giusy Olivito
Candidato: Giorgia Germoleo
Matr: 2285HHHCLDIPSI
Anno Accademico
2014/2015
1
Ringraziamenti
Servirebbero varie pagine per citare tutte le persone che vorrei ringraziare, ma non è
possibile per cui sarò breve. Il primo grande ringraziamento è rivolto ai miei genitori,
perchè mi sono sempre stati accanto e non mi hanno mai fatto mancare il sostegno e la
fiducia in questi anni universitari e nella vita in generale:” la sicurezza di poter
contare sempre su di voi è un punto di riferimento indispensabile”. Un grazie va a mio
fratello,” senza di te la mia vita sarebbe infinitamente più noiosa, per cui non ti
cambierei con nessuno mai”! Graie alla mia numerosa famiglia : ai miei zii e alle mie
zie che mi hanno sempre coccolata e ascoltata.
Un profondissimo grazie ai miei amici e soprattutto alle mie amiche compagne
inseparabili, consapevole di essere fortunata essendo circondata da persone su cui
poter contare in ogni istante e per ogni circostanza della mia vita. Infatti molte di voi mi
sono state vicine nei momenti più belli e meno belli della mia vita, percorrendo tutte le
tappe della crescita insieme.
Un ringraziamento speciale va poi ai miei nonni, che oggi sarebbero orgogliosi di me,
perchè anche se non ci sono più, li porto sempre nel mio cuore per tutti i momenti
meravigliosi che abbiamo passato insieme. Grazie alla mia nonna Francesca che si
preoccupa per me , mi sta vicino e cerca sempre di darmi consigli
Vorrei ringraziare il prof Walter Adriani relatore di questa tesi ,per la supervisione, la
disponibilità e il prezioso aiuto prestato anche a distanza.
GRAZIE
2
INDICE
Introduzione
5
CAPITOLO I- La schizofrenia: teorie e approcci di studio
7
1.1 Definizione ed evoluzione concettuale
7
1.2 La classificazione della schizofrenia
14
1.2.1 La schizofrenia paranoide
14
1.2.2 La schizofrenia ebefrenica
15
1.2.3 La schizofrenia catatonica
15
1.2.4 La schizofrenia semplice
16
1.2.5 La schizofrenia paranoide
16
1.3 Principali tipi di approccio
18
1.3.1 Approccio genetico
18
1.3.2 La psicofarmaco terapia della schizofrenia
21
1.3.3 Approccio psicodinamico
24
1.3.4 Approccio cognitivo
26
1.3.5 La scuola fenomenologico-esistenzialista
29
1.4 Il modello vulnerabilità – stress – coping
30
3
CAPITOLO II – Studio delle aree cerebrali e deficit cognitivi
32
2.1 Anomalie cerebrali nella schizofrenia
32
2.2 Principali disfunzioni cerebrali di carattere neuropsicologico
35
2.2.1 Il lobo temporale
36
2.2.2. Il lobo parietale
36
2.2.3 Il lobo frontale
37
2.2.4 Il lobo occipitale
37
2.2.5 Il corpo calloso
38
2.3 Descrizione dei deficit cognitivi
38
2.3.1 L’attenzione
39
2.3.2 La memoria
39
2.3.3 Le emozioni
40
2.3.4 La percezione
42
2.3.5 Il movimento
44
2.3.6 Il linguaggio
45
48
2.3.7 Il pensiero
Conclusioni
49
Bibliografia
51
Sitografia
53
4
INTRODUZIONE
Il presente elaborato è volto ad esaminare una tematica non solo importante, ma
anche notevolmente complessa, quale è la schizofrenia.
L’obiettivo è quello di approfondire e comprendere i vari aspetti della malattia.
Ebbene, il termine schizofrenia, deriva dalla parola greca “schizophreneia”
significa letteralmente “mente divisa”; tale patologia rappresenta un disturbo mentale
che rende difficile distinguere ciò che è reale e ciò che non lo è, di pensare in modo
chiaro, avere normali risposte emotive ed agire normalmente nelle situazioni sociali.
Dunque, la schizofrenia corrisponde ad una sorta di disgregazione della
personalità e si caratterizza per un accentuato deterioramento mentale a cui conseguono
alterazioni del pensiero, dell’affettività e del comportamento, inoltre, nel paziente
schizofrenico vi è una mancanza della percezione della realtà, la quale appare distorta e
falsificata.
La schizofrenia, dunque, è una malattia cronica, che può manifestarsi in uno
stato acuto predominato da sintomi positivi, quali deliri, allucinazioni e disturbi del
pensiero, ed un decorso cronico che si verifica sia attraverso la presenza di sintomi
positivi che negativi, quali ad esempio l’appiattimento affettivo, la povertà del
linguaggio e del pensiero.
E’ possibile individuare tra le cause che determinano questo tipo di patologia,
molteplici fattori di carattere ereditario, biologico, psicologico e socio-ambientale.
A tal fine, con la stesura del primo capitolo, sono stati riportati alcuni cenni
storici che delineano il percorso dei primi studi, volti alla comprensione della malattia,
fino ad individuare moderni ed attuali criteri di diagnosi e di classificazione.
5
Nello specifico, il lavoro esamina il pensiero di autori quali Kraepelin e Bleuler,
i quali agli inizi del ‘900 fornirono i primi contributi per una maggiore comprensione
della malattia, sia dal punto di vista strettamente eziologico, sia da quello puramente
descrittivo.
Inoltre, si è cercato di analizzare tale patologia, mediante la scomposizione dei
vari elementi che la definiscono, descrivendo il ruolo dei vari approcci di studio verso i
fattori che la determinano.
Il secondo capitolo, invece, è volto a descrivere lo studio delle diverse aree
cerebrali coinvolte nella schizofrenia attraverso un maggiore interesse per i deficit
cognitivi che la stessa comporta.
In particolare, verranno esaminati gli aspetti che coinvolgono l’attenzione, la
memoria, le emozioni, la percezione, il movimento, il linguaggio ed il pensiero dei
pazienti schizofrenici.
6
CAPITOLO I
LA SCHIZOFRENIA:TEORIE ED APPROCCI DI STUDIO
1.1.– Definizione ed evoluzione concettuale
La schizofrenia, rappresenta una malattia molto complessa, in quanto, la
stessa interpretazione del mondo che il paziente schizofrenico fornisce appare di
difficile comprensione, e rappresenta il prodotto dei suoi processi mentali, permeato
dalle sue angosce, dalle sue paure, dai suoi desideri.
Il suo mondo interno, infatti, viene proiettato quasi senza filtro nella realtà
esterna e si confonde con essa, fino a renderne impossibile la separazione, pertanto,
appare molto complesso per il clinico o per chi si trova a contatto con tali soggetti
entrare nella realtà del paziente, comprendere il suo linguaggio ed analizzare i suoi
simboli.
Tuttavia, l’esperienza schizofrenica ha, per chi la vive, un forte senso di
realtà ed invade la mente e la psiche al punto tale da divenire un tassello
fondamentale dell’identità.
Dunque, data la complessità dell’argomento, è utile porre in essere
un’accurata disamina storica in grado di descrivere il percorso che, dai primi studi
volti alla comprensione della malattia, giunga fino ai moderni ed attuali criteri di
diagnosi e classificazione.
Nel XX secolo, l’indirizzo medico della psichiatria, affronta lo studio della
malattia mentale proponendo molteplici sistemi di classificazione dei disturbi
psichici ed, in particolare, i sistemi nosografici.
7
Kraepelin, è il primo autore che ha tentato di strutturare, con una sola
definizione per una diagnosi, il concetto che egli chiamò “dementia praecox”, per
descrivere un gruppo di disturbi, apparentemente eterogenei, come facenti parte di
un’unica patologia la cui diagnosi e prognosi sono irreversibili.
Attraverso i suoi studi e attraverso la pubblicazione delle sue opere ha
determinato una spaccatura generazionale all'interno della psichiatria italiana.
Con le rinnovate edizioni dei suoi trattati, lo psichiatra tedesco, ha
consolidato l'impianto della psichiatria ad indirizzo clinico, venendo così a creare un
divario tra coloro che consideravano la psichiatria come una disciplina risucchiata
dai problemi della gestione manicomiale, e le cosiddette "giovani leve", attratte dalla
novità d'impostazione di tale disciplina messa in luce dallo stesso Kraepelin.
Infatti, secondo questo tipo di impostazione, i pazienti sono destinati ad un
complessivo e progressivo deterioramento delle funzioni cognitive (dementia) che,
però, insorge in età precoce (praecox).
Essenzialmente, i sintomi di tale patologia descritti dallo psichiatra tedesco
sono: allucinazioni, deliri, emotività inadeguata, diminuzione dell’attenzione,
negativismo, comportamento stereotipato e decadimento progressivo, pur non
avendo il paziente alcuna lesione al sistema nervoso.
Inoltre, lo stesso, fornisce una descrizione della malattia, oltre che sotto
forma catatonica, attraverso sintomi quali “l’inerzia, l’ipercinesia, la teatralità delle
espressioni, la forma ebefrenica”1, anche sotto il profilo della paranoide.
Successivamente, nel 1911, lo psichiatra svizzero, Eugen Bleuler, pubblica
un trattato intitolato “Dementia Praecox oder die gruppe der Schizophrenien”, nel
CAVIGLIA G., PERRELLA L., “La schizofrenia: diagnosi, teorie e terapie”, Carocci Editore, Roma, 2009,
p. 15
1
8
qual pone in essere alcune critiche all’interpretazione fornita da Kraepelin, ed
individua una caratteristica essenziale di questo disturbo, ossia la dissociazione delle
funzioni psichiche.
Il termine “schizofrenia”, significa “scissione della mente”, dunque, proprio
in relazione a questo aspetto possono essere individuati i sintomi di tale patologia.
A tal fine, Bleuler nel suo trattato descrive la schizofrenia come “un gruppo
di psicosi a decorso a volte cronico, a volte, invece, caratterizzato da attacchi
intermittenti, che può arrestarsi o regredire in qualsiasi stadio, ma che non
permette una completa restitutio ad integrum”2.
Dunque, la malattia si caratterizza per un tipo specifico di alterazione del
pensiero, dell’affettività e delle relazioni con il mondo esterno; tali sintomi non si
ritrovano in altri disturbi.
I sintomi fondamentali, chiamati “4A”, sono: l’autismo, l’ambivalenza
affettiva, l’anaffettività, l’associazione alterata di idee.
Rispetto a Kraepelin, Bleuler individua come causa della schizofrenia
l’elemento psicologico del disturbo delle associazioni.
Tale impostazione viene nuovamente messa in discussione anni dopo, da
Silvano Arieti, il quale nel suo “Manuale di psichiatria”, pone in essere una breve
descrizione della malattia, analizzando un periodo, da lui definito “di esordio”,
generalmente tra la pubertà e i 30 anni circa, caratterizzato da alcune anomalie nel
comportamento.
Si tratta di deliri a carattere negativo, come quelli di persecuzione e, in uno
stadio successivo della malattia, anche di deliri a carattere positivo, come ad
2
BLEULER E., “Dementia praecox o il gruppo delle schizofrenie”, Carocci Editore, Roma
9
esempio illusioni o immaginazioni. L’autore definisce tali sintomatologie come
“percezioni insorte senza che ne sia responsabile un oggetto o uno stimolo del
mondo esterno” 3 . In particolar modo, all’inizio della malattia, il paziente può
manifestare altri sintomi nevrotici come astenia e sintomi ipocondriaci.
Anche da un punto di vista affettivo e umorale, per Arieti, il paziente si
rivela come “emotivamente incongruo” 4 . La sintomatologia descritta influenza
anche il linguaggio e la parola che presentano determinate caratteristiche.
Invero, non sempre si riesce a comprendere ciò che il paziente vuole
comunicare, e questo, a causa dell’uso di parole non collegate le une alle altre, di
termini usati ripetutamente in modo stereotipato o di neologismi.
Un’ulteriore caratteristica della schizofrenia riguarda l’assenza, nel paziente,
della consapevolezza della propria malattia, tranne che si tratti di casi lievi. Allo
stato attuale uno dei sistemi di riferimento maggiormente utilizzati per effettuare
una diagnosi sulla schizofrenia, è il “Manuale Diagnostico e Statistico dei Disturbi
Mentali”.
Ebbene, questo sistema di classificazione psicopatologica fornisce un
linguaggio comune di comunicazione tra gli operatori di formazione diversa.
È possibile suddividere la sua struttura in cinque Assi: nell’Asse I sono
collocati i disturbi clinici e quindi tutto ciò che può essere oggetto dell’attenzione
clinica; nell’Asse II, i disturbi della personalità e il ritardo mentale; nell’Asse III, i
disturbi e le condizioni fisiche; nell’Asse IV, la gravità degli eventi psicosociali
stressanti; nell’Asse V, la valutazione globale del funzionamento.
3
4
ARIETI S., “Manuale di psichiatria”, vol. II, Bollati Boringhieri, Torino, p. 173
ARIETI S., Op. cit., p.174
10
In realtà è necessario collocare la schizofrenia nell’Asse I, in quanto nel
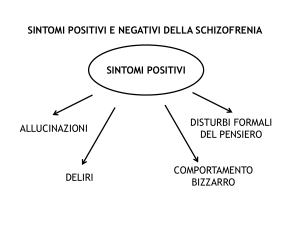
Manuale viene distinta in due grandi categorie: la sintomatologia positiva e la
sintomatologia negativa.
I sintomi positivi quali, a esempio, i deliri, le allucinazioni, il comportamento
catatonico, sembrano riflettere un eccesso delle funzioni normali, mentre i sintomi
negativi quali, l’affettività appiattita o la povertà del linguaggio, sono l’espressione
di una perdita o diminuzione delle funzioni normali.
Il paziente schizofrenico può presentare, come sintomo positivo, anche un
“eloquio disorganizzato” 5 , si tratta, infatti, di una manifestazione di un pensiero
disorganizzato, mediante il passaggio da un argomento a un altro, o la perdita del
filo del discorso.
Da un punto di vista strettamente comportamentale e dell’aspetto, il soggetto
affetto
da
schizofrenia
appare
disordinato
e
trasandato,
mostrando
un
comportamento sessuale inappropriato o un’agitazione imprevedibile in assenza di
stimoli esterni.
È possibile includere, tra i sintomi di questa malattia, anche un
comportamento motorio catatonico, in quanto “il soggetto riduce la sua reattività
all’ambiente, raggiungendo un grado estremo di assenza di consapevolezza, o
assumendo una struttura rigida e passiva o, ancora resistendo attivamente alle
richieste dell’ambiente”6.
Per ciò che concerne i sintomi negativi della schizofrenia, si parla
essenzialmente di segnali che rendono il soggetto inespressivo e non reattivo.
CAVIGLIA G., PERRELLA L., “La schizofrenia: diagnosi, teorie e terapie”, Carocci Editore, Roma, 2009,
p.21
6
CARLSON N. R.., “Fisiologia del comportamento”, Piccin, Padova, 2001, p.83
5
11
Inoltre, come un precedenza accennato, la alogia e l’abulia portano il
soggetto a manifestare i propri pensieri attraverso risposte brevi, laconiche e vuote,
tali da renderlo incapace a iniziare e a continuare attività finalizzate a una meta.
La presenza dei sintomi fin qui descritti, sia di carattere positivo che di
carattere negativo per la durata di un mese, e la loro persistenza per almeno sei mesi,
rappresentano uno dei criteri che consente di realizzare una corretta e accurata
diagnosi.
Tuttavia, il “Manuale dei Disturbi Diagnostico e Statistico dei Disturbi
Mentali”, pone in essere alcune specificazioni circa le diagnosi differenziali,
ponendo in risalto la distinzione tra gli effetti fisiologici diretti di una sostanza e una
diagnosi addizionale.
Le prime, infatti, riguardano il disturbo schizo-affettivo e il disturbo
dell’umore, mentre la diagnosi addizionale riguarda essenzialmente una diagnosi di
disturbo autistico alla quale si può associare una diagnosi di schizofrenia
allorquando sussistano deliri e allucinazioni per un mese.
È possibile, inoltre, classificare i sintomi negativi in primari e secondari.
I sintomi negativi primari sono persistenti e rappresentano una parte centrale
della sintomatologia, i secondari, invece, sono legati ad altre tipologie di fattori,
quali il trattamento con farmaci antipsicotici e la sintomatologia positiva.
L’età di esordio della schizofrenia viene generalmente collocata tra i 18 e i
35 anni, sebbene, anche se con minor frequenza, la schizofrenia può comunque
sorgere in età adulta, infatti, raramente vi è un esordio di tale patologia nei bambini.
12
I sintomi negativi frequentemente si rilevano in una fase prodromica, ossia
prima dell’episodio acuto psicotico, il quale, nel momento in cui viene individuato,
conduce spesso a una ipotesi diagnostica di schizofrenia.
In questo contesto, i sintomi negativi appaiono meno evidenti o risultano
mascherati, in quanto si manifestano successivamente durante il trattamento
farmacologico antipsicotico.
Dopo un periodo di remissione la sintomatologia positiva può aggravarsi
nuovamente in seguito a una ricaduta.
Alla luce delle considerazioni sopra esposte, si evince che i sintomi negativi
sono i primi a comparire in una fase prodromica, persistono durante tutto il decorso,
e si rendono evidenti nella fase “residuale”, ossia quella in cui la maggior parte dei
sintomi principali sono spariti.
E’ bene sottolineare che, la maggioranza dei soggetti schizofrenici ha una
scarsa consapevolezza del proprio disturbo, in tal caso si parla di “anosognosia” e di
perdita dell’esame della realtà.
Tali caratteristiche differenziano le malattie psicotiche da quelle nevrotiche,
rendendo le prime più gravi e invalidanti delle seconde.
13
1.2 La classificazione della schizofrenia
La schizofrenia può essere classificata in quattro sottogruppi: “la forma
paranoide, ebefrenica, catatonica e semplice”7.
Ebbene, all’inizio del ventesimo secolo tale suddivisione è stata proposta da
Breuler, il quale ha ripreso, a sua volta, la classificazione proposta da Kraepelin, ed
in Italia, da Arieti.
Di seguito, verrà effettuata una breve descrizione dei sottogruppi, adottati
prima da Arieti e poi ripresa nel Manuale diagnostico e statistico dei disturbi
mentali.
1.2.1 La schizofrenia paranoide
Si parla di “schizofrenia paranoide” allorquando il paziente si presenta al
mondo circostante in una condizione emotiva delirante.
La descrizione della schizofrenia paranoide è stata possa in essere da Gilberti
e Rossi all’interno del Manuale di psichiatria; gli stessi descrivono le conseguenze
di tale patologia nel rapporto con la realtà e assegna ad essa significati nuovi di
natura prevalentemente persecutoria, in tal caso il soggetto valuta ed esperisce le
relazioni in base a intuizioni e percezioni deliranti.
Tuttavia, secondo l’impostazione proposta da Arieti, “la schizofrenia
paranoide si manifesta generalmente in età avanzata rispetto agli altri tipi di
schizofrenia e il malato che risulta essere affetto da tale patologia, manifesta un
7
BALLERINI A., ROSSI-MONTI M., “La vergogna e il delirio”, Bollati Boringhieri, Torino, 1990, p. 34
14
atteggiamento collerico, opponente e sprezzante, oppure un atteggiamento
sottomesso”8.
Inoltre, è possibile distinguere la schizofrenia paranoide per la forte presenza
di idee di riferimento e di deliri, nonché di atteggiamenti impulsivi.
1.2.2 La schizofrenia ebefrenica
La schizofrenia ebefrenica, secondo Bleuler, è “un tipo di schizofrenia
caratterizzata da comportamenti sciocchi, agitati, incontrollabili e bizzarri”9.
Per Arieti, invece, il paziente ebefrenico è caratterizzato, talvolta da un
umore lievemente depresso, ma per lo più apatico e distaccato e interrotto a tratti da
un atteggiamento giocoso, si tratta di un’inadeguatezza affettiva per la quale le
risposte che si dà il soggetto risultano inadeguate rispetto allo stimolo.
Tra i sintomi del soggetto ebefrenico rientrano anche le alterazioni del
linguaggio, i neologismi, le idee ipocondriache e preoccupazioni inerenti il corpo.
1.2.3 La schizofrenia catatonica
La schizofrenia catatonica è caratterizzata da stupore, mutismo, manierismo,
negativismo, automatismo e impulsività.
Il malato catatonico, per Arieti, è incapace di muoversi e di badare a se
stesso, in quanto, nella maggior parte dei casi, il paziente affetto da questo tipo di
schizofrenia, può assumere posizioni insolite o statuarie e rimanervi anche per ore.
8
9
ARIETI S., “Interpretazione della schizofrenia”, 2 voll., Feltrinelli, Milano, 1978, p.75
BLEULER E., “Schizofrenia”, in Trattato di psichiatria, Feltrinelli, Milano, 1968, p. 63
15
In tal caso, deliri e allucinazioni non sono messi in evidenza in quanto,
nonostante siano presenti, non è dato rilevarli a causa delle condizioni nelle quali
versa il paziente catatonico.
Appare, dunque, abbastanza complicato interagire con questo tipo di
paziente, in quanto non si ottiene da lui alcuna risposta.
1.2.4 La schizofrenia semplice
Blauler, definisce la schizofrenia semplice come quella patologia che non
presenta in modo evidente i sintomi fondamentali quali deliri e allucinazioni.
Invero, la stessa si caratterizza per una condizione di distacco emotivo e
pragmatico delle attività precedentemente svolte in modo normale dal paziente.
Arieti, nel descrivere tale patologia, individua nell’apatia e nel distacco le
caratteristiche più frequenti, in quanto, in tal caso, il malato diventa inattivo e limita
la sua vita restringendo il suo campo di attività.
La descrizione dei sottotipi della schizofrenia, per come finora analizzati,
proposta da Blauler e ripresa da Arieti, è in gran parte diversa rispetto a una sua
concezione più attuale.
Invero, vi sono cinque categorie tra le quali non sono più annoverate la
schizofrenia simplex e quella ebefrenica, mentre sono presenti nuovi sottotipi, ossia:
il disorganizzato, l’indifferenziato e il residuo.
1.2.5 La schizofrenia paranoide
In virtù di ciò, la diagnosi è determinata dal quadro clinico che il paziente
presenta al momento della valutazione clinica e della richiesta di trattamento.
16
Dunque, la schizofrenia paranoide si caratterizza per la presenza di deliri e
allucinazioni ed i temi persecutori possono indurre nel soggetto comportamenti
suicidari e violenti, questo tipo di schizofrenia si manifesta anche con ansia, rabbia,
distacco e atteggiamento polemico.
In realtà la schizofrenia paranoide viene valutata dal DSM-IV come la forma
meno grave di schizofrenia, proprio perché il paziente presenta un adattamento
all’ambiente e una capacità di vivere in modo autonomo.
La schizofrenia di tipo disorganizzato viene individuata e descritta come la
forma più grave di tale patologia in quanto compromette l’esecuzione di attività
della vita quotidiana quali farsi la doccia, vestirsi o preparare i pasti.
Possono essere indicati come sintomi di tale patologia l’eloquio
disorganizzato, il comportamento disorganizzato e l’affettività appiattita.
La schizofrenia di tipo catatonico, come già in precedenza descritta da
Blauler, riduce la reattività del paziente agli stimoli ambientali, in quanto lo stesso
manifesta arresto motorio, con catalessia, mutacismo e assunzione volontaria di
posture inadeguate e bizzarre.
Anche il linguaggio è un sintomo frequente della schizofrenia di tipo
catatonico ed è reso non funzionale dalla prevalenza di risposte ecolaliche.
La schizofrenia di tipo indifferenziato è stata aggiunta di recente nella
classificazione dei sottotipi della schizofrenia e viene utilizzata per indicare “quel
quadro nosofragico composto dai sintomi essenziali per una diagnosi di
17
schizofrenia ma che non soddisfano i criteri per il tipo paranoide, disorganizzato o
catatonico”10.
Infine, la schizofrenia di tipo residuo non presenta dei sintomi in forma attiva
o rilevante, ma in modo residuale, si tratta di una fase intermedia tra un episodio
psicotico e una remissione completa.
I sintomi positivi e negativi sono attenuati e implicano una manifestazione
continua del disturbo.
1.3 Principali tipi di approccio
La schizofrenia è una malattia mentale caratterizzata da un’elevata
complessità sintomatologica, per tale ragione la disamina di questa patologia non
può prescindere da una attenta valutazione di quegli elementi che la rendono
riconducibile a determinate categorie.
A tal fine, verranno di seguito descritti i vari elementi che la definiscono,
tentando di analizzare i vari tipi di approccio allo studio di tale malattia.
1.3.1 Approccio genetico
Per quanto riguarda l’approccio genetico, si fa essenzialmente riferimento a
una predisposizione genetica che rende l’individuo “potenzialmente” schizofrenico,
ossia vulnerabile all’insorgenza di tale malattia.
La combinazione di questa vulnerabilità con determinati fattori ambientali e
psicologici potrebbe determinare lo sviluppo della schizofrenia in quell’individuo.
10
http://www.jpsychopathol.it, BELLINO S., PARADISO E., ZIZZA M., ZANON C., FULCHERI M., BOGETTO
F.,“Il disturbo da dismorfismo corporeo: revisione critica della letteratura”, Dipartimento di
Neuroscienze, Università di Torino
18
Pertanto, al fine di valutare l’influenza genetica e con l’intento di isolare i
fattori di tale natura da quelli ambientali, vengono utilizzati generalmente gli studi
familiari, gemellari e di adozioni.
I primi si basano sull’osservazione sistematica sulla base della quale un
disturbo si presenta frequentemente nella stessa famiglia.
Invero, un numero consistente di studi epidemiologici su casi di schizofrenia
ha dimostrato un’incidenza della malattia in modo piuttosto elevato nei parenti più
stretti dei pazienti.
Gli studi familiari, se da un lato hanno il vantaggio di osservare l’insorgenza
dei fattori genetici, dall’altro non riescono a porre in essere una distinzione tra tali
influenze e quelle di carattere ambientale, in quanto i componenti di una stessa
famiglia vivono nello stesso contesto e condividono condizioni ambientali simili.
Gli studi gemellari avvengono mediante il confronto tra gemelli monozigoti,
i quali condividono lo stesso corredo genetico, e gemelli dizigoti, che hanno in
comune solo la metà del corredo genetico.
Tale confronto, infatti, consente di evidenziare il ruolo genetico, cercando di
diminuire la confusione tra il ruolo innato e quello ambientale.
Gli studi gemellari, dunque, hanno dimostrato che il tasso di concordanza nei
gemelli dizigoti non è significativamente differente da quello dei fratelli ed è minore
rispetto a quello dei gemelli monozigoti.
Infine, gli studi di adozioni , sono quelli effettuati su soggetti adottati, svolti con
l’intento di rilevare il ruolo genetico nell’eziologia della schizofrenia.
Invero, si tratta di un metodo di indagine sperimentale per porre in essere una
distinzione tra le influenze genetiche e quelle ambientali.
19
Tali studi che prevedono campioni di soggetti adottati che, in quanto tali,
condividono i loro geni con i loro genitori biologici ed il loro ambiente con la famiglia
adottiva.
Ebbene, dalle suesposte considerazioni, si evince che le modalità di trasmissione
genetica di una malattia possano essere legate a più geni o ad un unico gene.
Nel caso della schizofrenia, la molteplicità dei sintomi che la caratterizzano
rendono difficile collegare la sua trasmissione ad un unico gene, dominante o recessivo.
Attualmente, le teorie più consolidate si basano sull’esistenza di un gene
maggiore e di una serie di geni secondari.
Le ricerche effettuate hanno consentito di individuare specifiche regioni
cromosomiche nelle quali vi è la presenza di possibili geni riconducibili al disturbo
schizofrenico.
In particolare, l’NRG1 (Neuregulin 1), un gene che sembra essere associato al
rischio di schizofrenia, “comporta nella sperimentazione un aumento della locomozione
dei topi mutanti, che si solevano più volte sulle zampe posteriori e che più volte si
strofinano il corpo con le zampe o con la bocca”11.
Si tratta di alterazioni del comportamento riconducibili ai deficit cognitivi della
schizofrenia.
Una di queste alterazioni riguarda il fenomeno della “latent inhibition”(LI), ossia
la capacità di escludere dalla coscienza gli stimoli ritenuti irrilevanti per le proprie
necessità.
In particolare, nei topi mutanti per il gene NRG1 la latent inhibition si manifesta
a livelli inferiori rispetto ai topi non mutanti, in quanto nel primo caso i soggetti non
CAVIGLIA G., PERRELLA L., “La schizofrenia: diagnosi, teorie e terapie”, Carocci Editore, Roma, 2009,
p. 33
11
20
riescono a classificare uno stimolo come irrilevante. Inoltre, una mutazione della sub
unità NR1 del gene NRG1 è associata all’aumento della locomozione, che viene
annullato dal trattamento con farmaci antipsicotici, ed una diminuzione dell’interazione
sociale, aspetto che richiama la sintomatologia schizofrenica nell’uomo.
Dunque, nonostante gli studi appena elencati consentano di individuare
l’importanza della genetica nell’eziologia della schizofrenia, non è possibile escludere
l’altrettanto importante influenza dei fattori ambientali.
Infatti, “l’ambiente rappresenta il contesto in cui il soggetto vive e l’esperienza
che caratterizzano il suo sviluppo e che dovrebbe agire su una vulnerabilità di natura
genetica”12.
I recenti studi dell’International Schizophrenia Consortium “hanno dato una
ulteriore conferma alla riconducibilità tra le variazioni nel genoma di pazienti
schizofrenici con il disturbo, ma hanno anche individuato particolari e precise
variazioni del numero di copie di tratti del DNA”13.
Si evince, che vi è una stretta relazione tra particolari variazioni della struttura
del genoma ed il disturbo schizofrenico e che delineano una strada verso una diagnosi
precoce della schizofrenia.
1.3.2 La psicofarmaco terapia della schizofrenia
Le basi biologiche dei sintomi positivi della schizofrenia sono state individuate a
partire dalla metà degli anni settanta attraverso la c.d. “ipotesi dopaminergica”14.
MUSATTI C., “Trattato di psicoanalisi”, Bollati Boringhieri, Torino, 1997, p. 91
CAVIGLIA G., PERRELLA L., “La schizofrenia: diagnosi, teorie e terapie”, Carocci Editore, Roma, 2009,
p. 30
14
GERLACH J., CASEY D. E., Drug of Treatment of Schizoprhenia: Myths and Realities, in “Current
Opinion of Psichiatry”, 1994, pp. 283-8
12
13
21
Sulla base di tale ipotesi, i deliri, le allucinazioni e gli altri sintomi positivi della
malattia sono causati da un’iperattività delle sinapsi regolate dalla dopamina.
In un primo momento si era ritenuto che fossero esistenti soltanto due sottoclassi
di recettori dopaminergici: D1 e D2, tuttavia successivamente si è scoperto che le
sottoclassi di tali ricettori non sono soltanto queste, bensì cinque.
Nello specifico, i recettori D2 sono presenti nei neuroni dello striato dorsale,
ovvero nel caudato e nel putamen, e del sistema limbico, in particolare nel nucleus
accumbens, nell’amigdala, nell’ippocampo e in parte della corteccia cerebrale.
Hanno un’affinità elevata per gli antipsicotici (soprattutto per le fenotiazine, i
butirrofenoni e i tioxanteni) e sono considerati il sito principale per spiegare l’azione
terapeutica di questi farmaci.
In proposito, bisogna sottolineare come la potenza clinica degli antipsicotici
tipici in pazienti affetti da schizofrenia sia strettamente correlata con la loro affinità per i
recettori D2, in quanto tali recettori sono presenti nel caudato e contribuiscono in gran
parte a determinare le reazioni avverse di tipo extrapiramidale dovute agli antipsicotici.
È possibile far risalire ad una cinquantina di anni fa la ricerca di una sostanza
chiamata “clorpromazina”, che fu sperimentata su diversi pazienti con vari disturbi
mentali.
La clorpromazina venne seguita da altri antipsicotici della stessa classe
farmacologica, come la perfenazina e la flufenazina.
Attualmente, si trovano in commercio altri quattro antipsicotici atipici: il
risperidone, l’olanzapina, la quetiapina e la rirpipazolo.
22
Tra le possibili cause di una iperattività delle sinapsi dopaminergiche vi è il
rilascio di dopamina, un aumento della risposta post-sinaptica al rilascio di dopamina
e un’attivazione prolungata dei ricettori dopaminergici15.
I farmaci antipsicotici, oltre ad avere effetti positivi sulla sintomatologia, sono
efficaci anche su alcune funzioni cognitive, le quali sono impoverite in molti pazienti
schizofrenici.
Nel dettaglio, la clozapina ha effetti rilevanti sull’attenzione, sulla fluidità
verbale e su altri tipi di funzioni cognitive come la memoria di lavoro e la memoria
spaziale.
“Il 25/40% del pazienti schizofrenici, trattati per lungo tempo con farmaci
antipsicotici, sviluppano la discinesia tardiva”16.
Si tratta, di un disturbo costituito da una serie di movimenti ipercinetici,
soprattutto della faccia, del collo e delle estremità, che include movimenti di
contrazione labiale, di masticamento, di protrusione linguale, smorfie e movimenti degli
arti.
Viene definita “tardiva” in quanto generalmente si manifesta in soggetti di età
media e dopo due anni di trattamento.
Tra gli effetti collaterali di tale terapia vi sono: “la catisia acuta (irrequietezza
nella marcia e agitazione), la distonia acuta, la sindrome neurolettica maligna e
l’aumento del peso”17.
CARPENTER W. T., “L’approccio medico alla diagnosi al trattamento delle schizofrenie”, in “Un
modello comprensivo dei disturbi schizofrenici”, a cura di D. B. Feinsilver, Raffaello Cortina, Milano,
2005, p. 154
16
PERUGI G., TORTI C., TRAVIERSO M.C., Gli antipsicotici atipici nei disturbi dell’umore, Istituto di
Scienze del Comportamento, Dipartimento di Psichiatria, Neurobiologia, Farmacologia e Biotecnologie,
Sezione di Psichiatria, Università di Pisa, 2008
17
CAVIGLIA G., PERRELLA L., “La schizofrenia: diagnosi, teorie e terapie”, Carocci Editore, Roma, 2009,
p. 40
15
23
Sebbene la terapia farmacologica si presenti come uno strumento indispensabile
al fine di consentire l’interazione con il paziente, è necessario evidenziare che questa
terapia interviene sulla sintomatologia e non suoi fattori che determinano e scatenano la
malattia.
1.3.3 Approccio psicodinamico
Un altro tipo di approccio è quello di tipo psicodinamico, all’interno del quale è
possibile far rientrare alcuni modelli teorici fondamentali, quali: la psicologia dell’Io, la
teoria delle relazioni oggettuali, la psicologia del Se e la teoria dell’attaccamento.
In tali teorie è possibile individuare una serie di concetti comuni derivanti dalla
psicoanalisi come il modello strutturale tripartito ES, IO e SUPERIO, il funzionamento
mentale inconscio, il determinismo psichico e l’importanza delle esperienze infantili.
In merito, non può sottacersi l’importanza del contributo offerto da Sigmund
Freud, padre della psicoanalisi, il quale interpreta gli stati nevrotici e psicotici a partire
dal modello strutturale delle pulsioni.
Dunque, i disturbi nevrotici vengono spiegati come conseguenza di conflitti tra
idee incompatibili, riguardanti in particolar modo l’area della sessualità e del fallimento
della scarica pulsionale, ne consegue, che tali sintomi sono la manifestazione indiretta e
mascherata dei desideri sessuali aggressivi più segreti e rimossi dal paziente.
Contributi importanti per l’approccio psicodinamico sono stati forniti anche da
Carl Gustav Jung, psichiatra svizzero, tra i più noti seguaci di Freud, da Melanie Clein,
la quale ha approfondito lo studio della pulsione distruttiva e delle psicosi, da Wilfre
Bion, il quale elabora una teoria psicoanalitica del pensiero, da Harry Stack Sullivan,
uno dei maggiori esponenti della “psicoanalisi interpersonale”, da Harold Searles, uno
24
dei maggiori studiosi nell’ambito dalla psicopatologia schizofrenica, e da Ping-Nie Pao,
direttore del servizio psicoterapia a Chestnut Lodge, che ha prodotto contributi molto
originali nel campo di tale patologia.
È opportuno evidenziare che, da Freud in poi il ruolo cruciale svolto dalla
famiglia nello sviluppo della personalità umana e dei disturbi mentali è stato oggetto
dell’attenzione degli psichiatri.
La famiglia è stata identificata il più delle volte solo come ambiente patogeno,
dunque, nessuno studio ha potuto sinora dimostrare in maniera convincente l’esistenza
di anomalie negli schemi comunicazionali delle famiglia di schizofrenici e nessuna
ricerca ha stabilito se questi campioni anomali riferiti alle famiglie di schizofrenici siano
la causa o l’effetto di anomalie psicologiche nel membro psicotico della famiglia.
Gli schizofrenici che vivono con familiari critici o intrusivi nei loro confronti
presentano un tasso di recidive molto più alto rispetto a quelli che vivono con familiari
meno ostili ed invadenti.
I familiari meno critici e meno ipercoinvolti esercitano un effetto terapeutico
positivo sul paziente schizofrenico, poiché la loro presenza conduce a una diminuzione
del livello di stimolazione del paziente, mentre è vero il contrario per i familiari
maggiormente stressanti.
Anche altre forme di stress, presenti nella vita degli schizofrenici, possono
innescare
recidive
ed
influenzare
il
decorso
della
malattia.
Stress di vario tipo giocano un ruolo nell’innescare la psicosi in coloro che sono già
vulnerabili e nel condizionare il decorso della malattia già manifesta.
25
1.3.4 Approccio cognitivo
Per quanto riguarda l’approccio cognitivo, tra i principali contributi a questo tipo
di terapia, si possono annoverare i lavori di Albert Ellis e Aaron T. Beck.
Invero, il contesto teorico nel quale queste teorie si sviluppano è quello
psicoanalitico, sia in quanto i due autori si sono formati all’interno della stessa scuola,
sia in quanto tale contesto è intriso dalla profonda crisi che la metapsicologia freudiana
vive negli anni Settanta e Settanta, negli USA, in particolare nel Milieu culturale
newyorkese.
Si tratta di un momento in cui la metapsicologia freudiana perde di credibilità in
quanto viene considerata un insieme di concetti non operazionalizzabili o falsificati nel
momento in cui vengono sottoposti a verifica empirica.
Questo tipo di crisi, nonostante parta dalla teoria psicoanalitica delle pulsioni,
colpisce anche il modo di leggere ed interpretare i disturbi psicopatologici.
Beck ed Ellis, cercando di far fronte a tali difficoltà, elaborano una modalità di
trattamento più vicina alle esperienze realmente vissute dal paziente e, nello specifico,
osservano le rappresentazioni coscienti o preconsce che precedono, accompagnano e
seguono uno stato emotivo problematico.
Nel metodo appena descritto, il terapeuta cerca di comprendere i disturbi del
paziente ponendo come oggetto di indagine non più i contenuti inconsci, quanto
piuttosto le errate concezioni e rappresentazioni consce che influenzano il soggetto nella
vita di tutti i giorni.
Sulla base di questa impostazione, il paziente può mentalizzare tali
rappresentazioni e cercare insieme al terapeuta di modificarle. Ebbene, il termine
26
mentalizzare significa fare un pensiero e, quindi, elaborare un contenuto mentale che
riguarda se stessi, gli altri, le relazioni.
Tuttavia,
tale
concetto
non
viene
incluso
nella
comune
percezione
dell’esperienza poiché le persone ritengono di essere già in contatto coi propri pensieri;
la psicoterapia, e in particolare la terapia cognitivo-comportamentale, introducono
invece un altro obiettivo, ossia quello di far sì che le nostre emozioni ed il modo di
rapportarci agli altri possano diventare più comprensibili quando identificano gli stati
mentali reali che si sono accompagnati a quei vissuti.
Lo stesso Beck scrive: “l’uomo possiede la chiave della comprensione e
soluzione del suo disturbo psicologico entro il campo della sua coscienza”18.
Ne deriva che, per il cognitivismo, il disturbo psicologico è legato a specifici
modelli cognitivi che, durante la terapia, attribuiscono interesse al significato che il
paziente manifesta per determinate situazioni.
L’interpretazione cognitivistica della schizofrenia subisce un ulteriore
evoluzione grazie all’apporto fornito da Carlo Perris che, nel suo libro “Terapia
cognitiva con i pazienti schizofrenici”, fa riferimento al “modello dinamico
interattivo”19.
Perris prende in considerazione non soltanto le interazioni tra fattori biologici,
psicologici, sociali e culturali che influenzano la predisposizione di un individuo alla
psicopatologia, ma anche l’integrazione continua tra l’individuo vulnerabile e
l’ambiente.
18
19
BECK A. T., “Principi di terapia cognitiva”, Astrolabio, Roma, 1984, p. 77
PERRIS C., “Terapia cognitiva con i pazienti schizofrenici”, Bollati Boringhieri, Torino, 1996, p. 132
27
Sulla base di tale impostazione, non vi è un solo fattore eziologico ma vi sono
più fattori che determinano la vulnerabilità dell’individuo ed il grado di gravità della
patologia nel corso della vita.
Ne consegue che l’interpretazione di Perris implica una visione globale
dell’individuo e, dal punto di vista del trattamento, ciò comporta un’integrazione di
diversi interventi, dallo psicoterapeutico al farmacologico, passando per quello sociale e
psicoeducazionale.
Anche Christopher Frith, esperto di neuroimmagine funzionale, propone un
modello nel quale descrive i principali deficit cognitivi sottesi a sintomi schizofrenici.
Invero, lo psicologo inglese, parte dal concetto di “meta rappresentazione”,
intesa come l’abilità che consente all'uomo di rappresentare i pensieri e il senso delle
parole dei suoi simili all'interno della situazione, attraverso l’analisi dei vari segnali e
scegliendo tra le possibili interpretazioni la più probabile. L'abilità di metarappresentare
sarebbe, dunque, l'essenza della riflessione sul mondo e dei processi cognitivi.
Lo stesso, quindi, definendo la schizofrenia come “un disturbo della
consapevolezza di se”20, tende a spiegare l’incapacità di “metarappresentare” come una
sorta di sviluppo incompleto o in un danneggiamento di particolari circuiti corticali e
sottocorticali del cervello. Tuttavia, la descrizione di tali circuiti è demandata al capitolo
successivo, laddove sono descritte le principali disfunzioni cerebrali di carattere
neuropsicologico della schizofrenia.
Sulla base di tali premesse, ne deriva che, se compromessa la capacità di
rappresentarsi gli stati mentali anche le interazioni con gli altri saranno disturbate.
20
FRITH C. D., “Neuropsicologia cognitiva della schizofrenia”, Raffello Crotina, Milano, 1992, p. 91
28
1.3.5 La scuola fenomenologico-esistenzialista
Nel ventesimo secolo nascono e si diffondono, in ambito filosofico, due
orientamenti di pensiero che comportano notevoli conseguenze sula psichiatria: la
fenomenologia e l’esistenzialismo.
La fenomenologia si basa sulla considerazione che “non è solo ciò che appare,
ma anche la sua essenza”21.
Pertanto,
il
mondo
viene
interpretato
anche
attraverso
gli
atti
di
rappresentazione, di percezione, di ricordo ed in relazione alle esperienze vissute.
L’esistenzialismo, invece, intende l’esistenza come un modi di essere dell’uomo
nel mondo, in rapporto con le cose e con gli altri uomini.
Infine, un altro tipo di approccio è quello della terapia familiare sviluppatosi
negli anni quaranta e cinquanta del Novecento, come forma di intervento per alcune
specifiche e gravi psicopatologie.
Ciò che è rilevante per i sostenitori di tale tipo di approccio è il comportamento
dell’individuo considerato all’interno delle dinamiche di uno specifico contesto
relazionale in un’ottica sistematica e cibernetica.
Di fondamentale importanza sarà il non focalizzarsi sul paziente che presenta la
sintomatologia, ma allargare il campo di indagine all’intero sistema familiare
problematico, in modo tale da evidenziare il contesto sociale in cui il disturbo si è
sviluppato e il ruolo del paziente.
Tra i principali psichiatri e psicologi legati al modello sistematico – relazionale,
occorre ricordare Nathan Ackerman, Ivan Boszormenyi-Nagy, James Framo, Murray,
Bowen, Carl Whitaker e Salvador Minuchin.
21
http://www.edithstein.name, Fenomenologia e dintorni, Edmund Husserl e la fenomenologia.
29
1.4 Il modello vulnerabilità – stress – coping
Infine, va ricordato l’approccio proposto da Joseph Zubin, ossia il modello
vulnerabilità – stress – coping, sulla base del quale la schizofrenia viene considerata il
prodotto di una complessa interazione tra un individuo vulnerabile ed un ambiente
patogeno.
Tale modello, si caratterizza per un approccio multidisciplinare ed i suoi assunti
fondamentali sono ampiamente utilizzati nei vari programmi di ricerca in quanto
comprendono fattori personali, psicosociali e di protezione.
In sostanza, viene proposto l’assunto sulla base del quale la schizofrenia si può
riscontrare solo in un individuo particolarmente vulnerabile, qualora si verifichi un
evento stressante esogeno o endogeno, di intensità tale da superare la soglia di
tolleranza.
Pertanto, una volta superata tale soglia, si sviluppa nella persona una crisi che
può condurre ad un episodio patologico.
Il modello della vulnerabilità, dunque, individua principalmente tre aspetti legati
al verificarsi delle crisi, ossia una soglia di vulnerabilità più alta in determinati individui
piuttosto che in altri, l’esistenza di eventi esistenziali stressanti, ed infine, alcune
variabili moderatrici capaci di modulare l’impatto agli eventi.
Ebbene, i fattori di vulnerabilità personale rappresentano la parte più importante
di tale modello, in quanto riguardano le disfunzioni dopaminergiche, la ridotta capacità
di elaborazione cognitiva delle situazioni stressanti, l’iperattività del sistema nervoso
autonomo (l'asse ipotalamo - ipofisi - surrene ed il sistema simpatico, responsabili delle
risposte fisiologiche ed ormonali allo stress), e tratti schizotipici di personalità.
30
I fattori di stress psicosociale sono, essenzialmente, costituiti dal clima familiare,
dall’ambiente sociale e da eventi di vita stressanti.
Infine, i fattori di protezione sono fattori personali, tra i quali l'abilità di
affrontare le avversità (coping), l’autoefficacia come qualità preesistente o coadiuvata
dall'uso di farmaci antipsicotici, la capacità della famiglia di assistere fattivamente il
soggetto nella risoluzione nella risoluzione dei problemi e gli interventi psicosociali di
supporto.
31
CAPITOLO II
STUDIO DELLE AREE CEREBRALI E DEFICIT COGNITIVI
2.1 Anomalie cerebrali nella schizofrenia
I numerosi studi svolti in merito agli aspetti neuropsicologici della schizofrenia,
non hanno consentito, allo stato attuale, di definire con certezza quali possano essere le
basi neurologiche di questa malattia, in quanto le ricerche effettuate su tale argomento
hanno raggiunto spesso risultati discordanti e non sempre verificabili.
È possibile individuare, tra le principali difficoltà riscontrate, gli effetti causati
del trattamento farmacologico, che, spesso, determinano una compromissione cognitiva.
Un ulteriore problema è legato, invece, alla diagnosi e ai sintomi, in quanto, ad
oggi, non esiste una diagnosi precisa della schizofrenia.
Dunque, per svariati anni si è creduto di non poter associare ad essa alcuna
anomalia neurologica, e ciò in quanto vi sono numerosi ostacoli nel trovare
“un’eziologia precisa che accomunasse tutti i pazienti affetti da questa malattia”22.
Tuttavia, di recente, si sono verificati notevoli cambiamenti di opinione dovuti
essenzialmente sia alla scoperta causale dei farmaci antipsicotici e all’associazione di
questi con il sistema dopaminergico, sia allo sviluppo di studi quantitativi sulla struttura
cerebrale.
È possibile, collocare alla fine degli anni cinquanta la scoperta degli effetti
rilassanti della cloropramazina sui pazienti, effettuata dal chirurgo francese Laborit,
utilizzata, dallo stesso, nella cura di pazienti schizofrenici e che per la sua efficacia si
rilevò incisiva per la cura della schizofrenia in tutto il mondo.
ROSSI MONTI M., STANGHELLINI G., “Psicopatologia della schizofrenia. Prospettive metodologiche e
cliniche”, Raffaello Cortina Editore, Milano, 1999, p. 83
22
32
Ebbene, a seguito dell’analisi svolta su molte sostanze antipsicotiche, si è
scoperto che la loro efficacia terapeutica è correlata con la loro capacità di bloccare i
ricettori dopaminergici.
Invero, diversi studi hanno confermato che “il blocco dei recettori
dopaminergici è una condizione essenziale per la riduzione della gravità dei sintomi in
seguito al trattamento farmacologico”23.
Partendo, dunque, da tale assunto dovrebbe essere vero anche il contrario, ossia
stimolando il sistema dopaminergico i sintomi schizofrenici dovrebbero aumentare.
Nel 1958, Connell verificò come i tossicodipendenti che assumevano grandi
quantità di anfetamina presentavano segni e sintomi tipici di alcune forme di
schizofrenia, tra questi i deliri di persecuzione e le audizioni uditive; e ciò, in quanto
l’anfetamina libera nel cervello la dopamina e tali effetti possono essere bloccati dai
farmaci antipsicotici.
Dunque,
impedendo
alla
dopamina
l’accesso
al
recettore,
i
recettori stessi rispondono diventando più sensibili e questa ipersensibilità può essere
causata anche da sostanze che bloccano la sintesi o il rilascio della dopamina.
Sulla base di tali evidenze occorre comprendere se tale ipersensibilità sia un
segno distintivo della schizofrenia, oppure una conseguenza del trattamento
farmacologico, in quanto si trattava di cervelli analizzati post mortem, dopo anni d
malattia e di trattamento farmacologico.
Tecniche più recenti, come ad esempio la PET, hanno consentito di misurare la
sensibilità dei recettori nel cervello dei soggetti vivi, consentendo di verificare le
23
http://www.jpsychopathol.it, ROSSI A., TOMMASINI A., STRATTA P.,“Cognitività e Dopamina: aspetti
clinici nella schizofrenia”, Dipartimento di Medicina Sperimentale, Università dell’Aquila, Aquila
33
implicazioni celebrali fin dall’inizio della malattia e prima che i pazienti vengano
sottoposti al trattamento farmacologico.
Alcuni studi hanno riscontrato alcune caratteristiche a sfavore delle ipotesi
dopaminergiche, in quanto l’effetto del trattamento farmacologico sui sintomi della
malattia non è visibile immediatamente, mentre l’effetto dei farmaci sulla sensibilità dei
recettori dopaminergici si verifica entro poche ore; pertanto, il ruolo della dopamina non
è diretto sul controllo dei sintomi della schizofrenia ma bensì indiretto.
I risultati emersi dalle varie ricerche non hanno consentito di creare una vera
teoria sull’azione dopaminergica sulla sfera cognitiva; l'ipotesi comunque prevede che
un eccesso di trasmissione dopaminergica a carico delle aree responsabili dell'attenzione
possa portare ad una eccessiva focalizzazione su stimoli altrimenti irrilevanti. Il
soggetto schizofrenico paranoide, cioè, soffrirebbe di una over-interpretazione degli
stimoli ambientali. Questa ipotesi comunque non spiega le altre forme di schizofrenia,
e per tal ragione quest’ultima resta un’ipotesi ancora da verificare.
Negli anni settanta, l’utilizzo di nuove tecniche di neuroimmagine hanno
comportato una rivoluzione nello studio del cervello umano.
L’utilizzo della TAC (Tomografia Assiale Computerizzata) ha reso possibile
l’ottenimento dell’immagine dettagliata del cervello in soggetti viventi; attraverso
questa tecnica, Johnstone ed altri studiosi, notavano come i ventricoli laterali erano
notevolmente ingranditi nei pazienti schizofrenici.
Studi più recenti associano l’allargamento dei ventricoli alla presenza di
movimenti involontari, alla mancanza di risposte al trattamento farmacologico ed ai
sintomi negativi.
34
Notevoli studi basati essenzialmente sulle tecniche della risonanza magnetica e
della TAC testimoniano non solo l’allargamento dei ventricoli nei pazienti schizofrenici
ma anche un allargamento dei ventricoli più marcato all’interno del lobo temporale,
soprattutto nell’emisfero sinistro.
Tuttavia, proprio perché non è stato rilevato un allargamento progressivo dei
ventricoli nel corso del progredire della schizofrenia, non è possibile definire
quest’ultima una malattia neurodegenerativa.
2.2 Principali disfunzioni cerebrali di carattere neuropsicologico
I sintomi associati alla schizofrenia, come in precedenza accennato, sono
presenti anche in altri tipi di patologie e, pertanto, non possono essere individuati come
sintomi caratterizzanti unicamente questa malattia.
Tuttavia, è possibile conoscere le anomalie celebrali associate a questi sintomi e,
di conseguenza, anche le basi neurali della schizofrenia.
I principali deficit presenti nella schizofrenia coinvolgono l’attenzione, il
linguaggio, il pensiero, la percezione, la memoria e la motricità, inoltre, la maggior
parte dei soggetti schizofrenici presenta amnesia, demenza, disattenzione e
deterioramento cognitivo.
È possibile individuare “la presenza di una correlazione neuropsicologica tra
schizofrenici e pazienti organici, in quanto le principali prove a livello
neuropsicologico che dovrebbero far pensare ad un coinvolgimento cerebrale nella
schizofrenia, riguardano i risultati ottenuti da alcuni test neuropsicologi che non
35
mostrano differenze con i risultati dei test condotti su pazienti con lesioni celebrali
accertate”24.
Le aree celebrali che mostrano più correlazioni con i sintomi della schizofrenia
sono il lobo temporale, il lobo parietale, il sistema limbico, i gangli basali, il corpo
calloso ed il lobo frontale.
Di seguito, verranno descritte le peculiarità caratterizzanti tali aree cerebrali, al
fine di comprendere il legame sussistente con i sintomi di tale patologia.
2.2.1 Il lobo temporale
Il
ruolo
del
lobo
temporale
è
correlato
al
riconoscimento verbale
dell'input visivo, alla percezione ed elaborazione dell'input uditivo, alla memoria e
all’affettività, pertanto, la lesione di quest’aria determina i sintomi caratteristici della
schizofrenia, in quanto gran parte dei pazienti con il lobo temporale lesionato hanno
riferito esperienze di allucinazioni, disturbi della percezione, disturbi della memoria e
stati di realtà.
Tra tutte le aree celebrali, il lobo temporale, in particolar modo quello sinistro, è
quello che più facilmente può essere associato alla schizofrenia.
2.2.2. Il lobo parietale
Il lobo parietale integra le informazioni visivo spaziali e riguarda,
essenzialmente, la percezione delle sensazioni somatiche.
Le lesioni parietali destre comportano deficit nel valutare gli stimoli tattili,
disturbi legati alla percezione visuospaziale, disturbi dell’immagine corporea,
24
LADAVAS E., BERTI A., “Neuropsicologia”, Il Mulino, Bologna, 2009, p. 131
36
allucinazioni visive, e anosognosia per l’emiplagia, ossia la capacità di accorgersi dei
deficit corporei.
Per ciò che concerne le lesioni parietali sinistre, comportano disturbi riguardanti
la percezione e il linguaggio come l’agnosia, la disgrafia e la discalculia.
2.2.3 Il lobo frontale
Il lobo frontale è implicato principalmente in abilità che coinvolgono il pensiero
astratto, la pianificazione, la risoluzione di problemi, la creatività e la scelta di obiettivi.
Una
lesione
del
lobo
frontale
comporta deficit intellettivi
e
di auto-
controllo emotivo; i primi comportano un pensiero stereotipico per mancanza di
creatività, incapacità di pianificare e scarsa capacità di sintesi; i secondi comportano una
disinibizione delle pulsioni emotive, che portano ad euforia, ostilità, disibinizione
sociale, apatia e depressione.
Alla luce di ciò, ciò che può essere correlato meglio con la sindrome del lobo
frontale sono i sintomi relativi della schizofrenia e la schizofrenia cronica, mentre non
sembra esserci alcuna relazione con gli stati psicotici acuti.
2.2.4 Il lobo occipitale
Per quanto riguarda la correlazione tra il lobo occipitale e la schizofrenia è
possibile collocare le allucinazioni visive e le distorsioni in tale ambito, pur non essendo
possibile dimostrare con certezza la presenza di un legame con questa patologia.
37
“Le aree sottocorticali presentano maggiori correlazioni con la schizofrenia,
nello specifico il sistema limbico, il tronco cerebrale, i gangli basali ed il cervelletto”25.
2.2.5 Il corpo calloso
Il corpo calloso rappresenta un fascio di fibre che collega i due emisferi ed
integra le informazioni provenienti dall’uno e dall’altro emisfero.
Un esperimento condotto da Dimond su alcuni pazienti schizofrenici,
sottoponendo gli stessi ad una prova consistente nel toccare loro il dito di una mano e
nel chiedere loro i indicare prima con una mano e poi con un’altra il dito che era stato
toccato, ha dimostrato che i pazienti schizofrenici mostravano difficoltà quando
dovevano indicare il dito con l’altra mano.
Dimond ha, inoltre, dimostrato che una situazione analoga si verificava quando i
pazienti dovevano nominare degli oggetti che tenevano nella mano sinistra.
Dunque, l’interruzione del passaggio dell’informazione, concernente la
localizzazione tattile nel primo esperimento e la verbalizzazione nel secondo, evidenzia
la presenza di un deficit del corpo calloso.
2.3 Descrizione dei deficit cognitivi
Possibile rilevare dei deficit cognitivi che si manifestano nei pazienti
schizofrenici in tutti i compiti che coinvolgono l’attenzione, la memoria, le emozioni, la
percezione, il movimento, il linguaggio e il pensiero.
È opportuno, dunque, soffermarsi sulla descrizione di tal aspetti per comprende a
fondo il loro manifestarsi nei pazienti affetti da questa malattia.
CARPENTER W. T., “L’approccio medico alla diagnosi al trattamento delle schizofrenie”, in “Un
modello comprensivo dei disturbi schizofrenici”, a cura di D. B. Feinsilver, Raffaello Cortina, Milano,
2005, p. 172
25
38
2.3.1 L’attenzione
L’attenzione non è altro che la capacità di selezionare ed elaborare le
informazioni provenienti dall’esterno.
È possibile distinguere tre livelli di attenzione: il primo c.d. di reattività, il
secondo di vigilanza, e l’attenzione selettiva.
Nei pazienti schizofrenici questi livelli risultano compromessi in quanto i
pazienti affetti da tale malattia mostrano maggiori difficoltà nel selezionare gli stimoli
provenienti da una fonte piuttosto che da un’altra e la tendenza di ignorare gran parte
delle informazioni provenienti dall’esterno.
Questi pazienti sono giudicati inoltre facilmente distraibili e molto spesso non
sono in grado di distogliere l’attenzione quando le circostanze lo richiedono.
2.3.2 La memoria
La memoria rappresenta un processo automatico e volontario formato da una
molteplicità di componenti adibita all’immagazzinamento e al recupero delle
informazioni.
Le informazioni in memoria possono essere recuperate in modo diretto mediante
la rievocazione o il riconoscimento, oppure in modo indiretto attraverso uno stimolo che
faciliti il riconoscimento di un altro stimolo.
È necessario suddividere la memoria in magazzino a breve termine (MBT) e
magazzino a lungo termine (MLT), i quali si differenziano tra loro per durata e capacità,
tuttavia mentre il MBT contiene principalmente informazioni a rievocazione immediata,
a capacità limitata e l’informazione resta in memoria per un massimo di venti secondi, il
MLT ha invece una durata illimitata e contiene informazioni immagazzinate da tempo.
39
I fenomeni schizofrenici presenti in questi pazienti sono costituiti da ricordi
deliranti, improvvisa perdita di memoria dell’identità personale e, talvolta, dall’amnesia
come tendenza a sottostimare l’età.
Da ciò ne deriva che, nella schizofrenia acuta la memoria è perlopiù integra,
anche se i pazienti presentano difficoltà riguardanti strategie di memorizzazione e non
sono in grado di organizzare in modo strategico il materiale per memorizzarlo. Inoltre,
non vi è memoria per le informazioni di carattere emotivo, in quanto i soggetti, come
descritto dopo, soffrono di appiattimento affettivo.
Nella fase cronica della schizofrenia, invece, è spesso presente una grave
amnesia, associata nella maggior parte dei casi ad alterazioni celebrali che indicano la
presenza di atrofia cerebrale, infatti, numerosi studi hanno riscontato la compromissione
di pazienti schizofrenici.
Lo studio posto in essere da Bauman ha dimostrato come, in questi pazienti, la
MBT fosse compromessa, in quanto gli stessi non ricordavano elenchi di parole o
numeri rispetto a soggetti normali.
Per quanto riguarda la MLT, invece, risulta compromessa negli schizofrenici
cronici, mentre in quelli acuti sembra essere normale, in alcuni casi, e anomala in altri.
Alla base del disturbo della memoria vi è soprattutto un danno cerebrale
generalizzato, in quanto a seconda del tipo di memoria vi sono disturbi diversi che
corrispondono a lesioni celebrali differenti.
2.3.3 Le emozioni
Le emozioni sono altamente correlate con la schizofrenia e la loro alterazione ne
costituisce uno dei sintomi più caratteristici.
40
Lo studio posto in essere dall’ International Pilot Study Of Schizophrenia,
condotto dall’Organizzazione Mondiale della Sanità, ha dimostrato che l’appiattimento
affettivo non è l’unico disturbo emotivo, in quanto è emerso che gli schizofrenici
valutano in modo diverso l’espressione facciale o l’intonazione del discorso rispetto al
gruppo di controllo.
I disturbi delle emozioni sono classificati in anomalie dell’esperienza che
riguardano principalmente i sentimenti, l’affettività e l’umore, in anomalie della
motivazione ed in anomalie dell’espressione della motivazione e, tali disturbi si
riscontrano tanto in condizioni normali che in condizioni di tipo psichiatrico e sono
connesse anche a certe zone di lesione cerebrale.
Tra i principali disturbi emotivi tipici degli schizofrenici vi sono l’appiattimento
affettivo, l’affettività inappropriata, l’apatia, anche se è possibile, in rari casi, rilevare la
presenza di altri disturbi, come l’ansia e la paura.
L’appiattimento affettivo consiste nella totale inespressione delle emozioni, nella
gestualità, nel tono della voce nell’espressione facciale.
È stato più volte sperimentato che questi pazienti non sono in grado di
comunicare le loro emozioni attraverso le espressioni del volto e manifestano difficoltà
nell’intonare la voce per esprimere le emozioni.
L’appiattimento affettivo ha delle conseguenze anche per quanto riguarda
l’isolamento sociale, in quanto la mancanza di espressività del tono di voce e delle
emozioni causa negli schizofrenici difficoltà nello stabilire interazioni sociali.
41
Bleuer, inoltre, definisce l’affettività inappropriata come “un raggruppamento di
doversi componenti: incongruità tra espressione facciale, discorso e attività, paratimia,
paranimia”26.
La anedomia indica l’incapacità di provare piacere e può essere di tipo fisico nel
caso in cui coinvolga tipo di piacere sensoriale o di tipo sociale, quando non si ricava
piacere di stare insieme agli altri.
L’apatia, infine, è considerata assimilabile ad un disturbo della volontà e si
caratterizza per la mancanza di energia fisica, la discontinuità lavorativa o scolastica
oppure la trascuratezza personale.
In relazione ai disturbi emotivi si è pronunciato anche Cutting, il quale reputa
tali disturbi riconducibili a delle lesioni celebrali, attribuendo all’emisfero destro una
maggiore implicazione rispetto a quello sinistro nella maggior pare degli aspetti
dell’emozione.
I soggetti normali, infatti, manifestano più intensamente le loro emozioni sul lato
sinistro del viso e ciò in quanto l’emisfero destro dei soggetti normali mostra una
migliore capacità nella percezione delle espressioni emotive altrui.
2.3.4 La percezione
La percezione riguarda senza dubbio le allucinazioni che, nei pazienti
schizofrenici, sono spesso accompagnate dai deliri.
Le allucinazioni sono percezioni che si verificano in assenza di uno stimolo
appropriato e possono essere auditive, motorie, visive e tattili.
26
BLEULER E., “Dementia praecox o il gruppo delle schizofrenie”, Carocci Editore, Roma, 2004, p. 94
42
Gli studi effettuati in merito alla percezione auditiva hanno stabilito che
l’isolamento sensoriale e l’aumento dell’eccitazione sono i due fattori che
maggiormente incidono sulle allucinazioni uditive.
Alcuni studiosi, tra cui Slade, hanno riferito che alcuni soggetti schizofrenici
predisposti alle allucinazioni, si aggravano in presenza di un rumore assordante o del
blocco dell’informazione visiva.
Nello specifico è stata posta maggiore attenzione ai disturbi della percezione
visiva, i quali si manifestano sia nella percezione della forma che nella percezione dello
spazio.
In relazione a ciò si evince che gli schizofrenici si mostrano eccessivamente
fissati sui dettagli ed hanno una visione degli oggetti più analitica.
Un altro carattere sensoriale alterato negli schizofrenici è quello che riguarda la
percezione del dolore in quanto si rileva minore in essi rispetto al gruppo di controllo.
Infine, si nota un deficit anche nella percezione dell’immagine corporea, in
quanto i pazienti manifestano disordini nella rappresentazione del proprio corpo e nella
loro dimensione.
Lo psicanalista Le Roux riferisce che “gli stati allucinatori sembrano essere
spesso in rapporto con la frustrazione e un’adeguatezza sessuale o affettiva”27.
Sul piano cerebrale Wanirgton e James sostengono una maggiore implicazione
dell’emisfero destro rispetto al sinistro per ciò che concerne la percezione delle forme
proprio perché esso percepisce meglio le facce se mostrate frontalmente e se si chiede di
formulare giudizi globali.
27
LE ROUX A., Formes actuelles de la pesistence de la psychose hallucinatoire chronique, Annales
medicopsychologiques, 1980
43
L’emisfero destro, inoltre, sembra percepire più facilmente le note musicali e i
rumori senza senso, è coinvolto nella percezione dello spazio extra personale ed incide
in modo diverso a seconda del sesso e dell’uso preferenziale di una mano.
Inoltre, mentre la visione globale è garantita da un buon funzionamento
dell’emisfero destro, l’emisfero sinistro contribuisce all’ossessiva focalizzazione sui
dettagli, tipica degli schizofrenici, da ciò ne deriva che un emisfero destro lesionato è la
causa più evidente delle allucinazioni visive.
2.3.5 Il movimento
I disturbi del movimento sono presenti principalmente negli schizofrenici
cronici, mentre compaiono meno in quelli acuti non sottoposti a cure farmacologiche.
In particolare, negli schizofrenici acuti non trattati con farmaci, la disfunzione
del movimento appare più come un disturbo della volontà e della motivazione piuttosto
che un deficit della funzione motoria, proprio perché non è presente un disturbo della
coordinazione o dell’esecuzione dei movimenti e si manifesta in maniera sporadica.
Negli schizofrenici cronici, sottoposti a trattamento farmacologico, i movimenti
appaiono involontari e si concretizzano nell’incapacità di progettare e compiere il
l’azione, facendo pensare ad un’origine più complessa attribuibile principalmente ad
una lesione cerebrale.
Sul piano neurologico si possono ricondurre all’emisfero sinistro la capacità di
conferire una posizione corretta all’arto e di cambiare volontariamente posizione, si
ipotizza, quindi, che lesioni all’emisfero destro possano danneggiare la motricità.
Negli schizofrenici i disturbi motori fisici sono sostanzialmente i manierismi,
ossia i sintomi che riguardano prevalentemente la gesticolazione, il portamento e il
44
modo di esprimersi; le stereotipie, intese come atti compiuti in maniera ripetitiva e
continua, senza alcuno scopo o funzione apparente; lo stupore, ovvero uno stato di
arresto completo della motilità volontaria associato al rallentamento o al torpore
dell’attività ideativa ed a un distacco dalla realtà esterna; i negativismi, che si
manifestano nella resistenza e nell’opposizione tenace, benché automatica, che gli
schizofrenici oppongono a ogni suggerimento, assumendo anzi atteggiamenti o
compiendo atti contrari a quelli che vengono suggeriti;
gli automatismi, laddove
l'influenza dell'esercizio, della ripetizione e dell'abitudine, si organizzano con
movimenti complessi, che si producono per sollecitazioni interne ed esterne minime e
inadeguate, e che si svolgono integralmente senza il controllo della coscienza, al punto
tale che può avvenire di non conservare il ricordo di averli compiuti; ed infine,
l’ecoprassia consistente nell’imitazione delle espressioni mimiche altrui.
2.3.6 Il linguaggio
A differenza di tutti gli altri sintomi, il linguaggio può essere studiato in modo
diretto, in quanto rappresenta l’espressione dei pensieri con lo scopo di comunicare
questi ultimi agli altri.
Andreasen pone in essere un elenco delle manifestazioni più frequenti del
disturbo del linguaggio degli schizofrenici; in primo luogo esso tratta il deragliamento,
che consiste nella mancanza di connessione diretta tra ciò che il paziente pensa e ciò che
esprime; la perdita dello scopo, ovvero l’incapacità di concludere un discorso seguendo
il filo logico di partenza; la povertà di contenuto del linguaggio; la tangenzialità;
l’illogicità; la perseverazione; l’incoerenza ed infine l’autoriferimento.
45
Gli studi sui diversi aspetti del linguaggio sono stati compiuti da Andreasen,
Grove e Hofmann, i quali hanno concluso che gli schizofrenici mostrano delle
compromissioni solo a livello del discorso, ossia solo al livello delle frasi e delle
locuzioni.
Tali risultati sono stati ottenuti anche a seguito degli studi posti in essere da
Thritt e Allen, i quali hanno affermato che nella schizofrenia le strutture
della
conoscenza lessicale e semantica sono intatte, ma i pazienti non sono in grado di
strutturare il discorso a livelli superiori.
Dunque, la motivazione principale per cui il paziente ha difficoltà nel
comunicare è perché quando parla con gli altri non riesce a tenere conto della
conoscenza dell’ascoltatore e questo si nota nella mancanza di coesione delle
espressioni dei pazienti.
Dal momento che i disturbi del linguaggio riguardano essenzialmente
l’espressione e a produzione del linguaggio, è possibile trovare numerose somiglianze
tra questo disturbo e l’afasia di espressione.
I disturbi del linguaggio sono pertanto associati alle lesioni interiori
dell’emisfero sinistro, in particolare all’area di Broca, che consiste in una comprensione
buona o lievemente danneggiata ed in una produzione del linguaggio compromessa.
Esistono anche altri tipi del disturbo del linguaggio definiti “disturbi non afasici
dell’eloquio”28 che colpiscono il suono, la grammatica e il significato del linguaggio, tra
questi vi sono l’incapacità di comprendere e comunicare le emozioni e la logorrea,
dovuti principalmente a lesioni dell’emisfero destro.
MC GLASHAN T.H., KEATS C. J., “Schizofrenia: trattamento ed esito terapeutico”, Raffaello Cortina
Editore, Milano, 1993, p. 128
28
46
Tuttavia mentre nell’afasia si verifica una disgregazione fonetica, nei disturbi
non afasici è l’aspetto prosodico ad essere compromesso.
Dai numerosi studi posti in essere sul linguaggio è emerso una sorta di
somiglianza tra i disturbi del linguaggio schizofrenico e i disturbi presenti in pazienti
con il lobo frontale lesionato.
Dunque, la povertà del linguaggio, la ripetizione e l’utilizzo di frasi semplici
sono dovute alle lesioni dell’area del cingolo sinistro e dell’area motoria supplementare,
mentre un deficit nell’organizzazione e nel controllo del linguaggio è attribuito alla
corteccia interiore sia sinistra che destra.
McGrat asserisce che “i singoli disturbi del linguaggio presenti nella
schizofrenia possono essere correlati ai deficit nei vari circuiti corticali e subcorticali
che si proiettano sulla corteccia prefrontale”29.
Pertanto, esistono vari aspetti deficitari nel linguaggio schizofrenico che si
situano a livello semantico, sintattico, pragmatico e fonemico.
A livello semantico si evidenziano la presenza di neologismi e la concatenazione
di oggetti, si tratta infatti della tendenza a fare lunghi elenchi di parole per spiegare una
categoria, perdendo di vista il contenuto comunicativo di un discorso.
A livello sintattico predominano l’incoerenza, l’illogicità e l’incapacità di capire
le regole grammaticali per trovare legami sintattici in ciò che le altre persone dicono.
A livello pragmatico vengono collocati il deragliamento, la tangenzialità, la
perdita dell’obiettivo, la povertà del contenuto del discorso e del pensiero, ed infine, a
livello fonemico si colloca la prosodia.
29
MC GRATH J., “Ordering thoughts on tought disorder”, British Journal of Psychiatry, 1991
47
2.3.7 Il pensiero
È possibile classificare i disturbi del pensiero in due categorie principali, ovvero,
i disturbi del contenuto del pensiero ed i disturbi formali del pensiero.
Nello specifico i disturbi maggiormente riscontrati negli schizofrenici sono
quelli che riguardano i deliri, ossia le convinzioni che esercitano un controllo o
un’influenza sul corpo, sulla volontà, sulla mente e sull’umore, le convinzioni
sull’interferenza del pensiero, nel caso in cui i soggetti si convincano che qualcuno
possa rubare i propri pensieri, o che il proprio pensiero venga diffuso all’esterno di se.
Tuttavia, a livello neuropsicologico, sono state rilevate delle sedi di lesioni più
significative di altre, in quanto lo stesso Cutting, sostiene che l’insorgenza dei deliri può
essere collocata principalmente all’interno del lobo temporale sinistro ed il lobo
parietale destro.
Nello specifico, si ritiene che l’emisfero destro è connesso principalmente agli
aspetti dell’immaginazione, della visione dell’insieme, alla sintesi e, perciò una sua
lesione determina una perdita della creatività, l’interesse maniacale per i dettagli, e la
negazione delle conseguenze sociali del comportamento, mentre, essendo l’emisfero
sinistro in rapporto con gli aspetti astratti, la sua lesione non comporta la
compromissione del pensiero metaforico.
Inoltre, numerosi studi indicano la presenza di disturbi di categorizzazione negli
schizofrenici, in quanto dimostrano che gli schizofrenici acuti posseggono categorie
mentali molto vaste, mentre gli schizofrenici cronici possiedono categorie ristrette.
48
CONCLUSIONI
La schizofrenia, è un argomento che esercita particolare interesse su ricercatori e
clinici, nonostante, appaia un argomento difficile da interpretare e sebbene non siano
stati effettuati notevoli passi in avanti circa il suo trattamento, come è avvenuto, invece,
nella trattazione di altre patologie.
Ebbene, il trattamento della schizofrenia, pur con evidenti miglioramenti rispetto
alla prima metà del secolo scorso, non ha portato un’elevata percentuale di guarigioni
che, invece, ci si sarebbe potuta aspettare visto il dispiegamento di mezzi economici e le
importanti ricerche effettuate in questo arco temporale.
Tuttavia, ciò nonostante, continuano a nascere filoni di ricerca più stimolanti,
attraverso lo studio delle emozioni con tecniche di “neuroimaging, la correlazione tra
variabili neurofisiologiche e decorso della malattia, la risposta ai trattamenti correlata
a variabili genetiche”30, che rappresentano nuove aree di studio riguardanti la patologia
schizofrenica.
Invero, l’universo riguardante la patologia in esame appare in continua
evoluzione, in quanto sono frequenti i cambiamenti concernenti i modelli interpretativi
ad essa correlati, i parametri terapeutici, la ricerca di nuovi indirizzi farmacologici, i
parametri assistenziali e le modalità operative.
Nondimeno va tenuto in considerazione il modo collettivo di percepire e vedere
la schizofrenia, in quanto la stessa non rappresenta, come nel passato, “un’entità aliena,
SHRIQUI C.L., NASRALLAH H.A., “Attualità nel trattamento della schizofrenia”, Mediserve, Torino,
2008
30
49
incomprensibile e minacciosa”31, ma viene percepita come una malattia al pari di tante
altre.
Pertanto, sulla base degli argomenti approfonditi con il presente elaborato, si
evince che la chiave d’accesso alla realtà di tali soggetti implica un lavoro molto
impegnativo, rischioso e lungo.
Tutto ciò, inoltre, deve essere finalizzato ad aiutare il paziente a riconquistare
quella consapevolezza delle proprie percezioni ed emozioni al fine di utilizzarle e
controllarle diversamente, infatti, sola attraverso la consapevolezza della sua condizione
egli sarà in grado di riappropriarsi di tutto ciò che la malattia gli ha tolto.
CAVIGLIA G., PERRELLA L., “La schizofrenia: diagnosi, teorie e terapie”, Carocci Editore, Roma, 2009,
p.5
31
50
BIBLIOGRAFIA
ARIETI S., “Manuale di psichiatria”, vol. II, Bollati Boringhieri, Torino, 1969
ARIETI S., “Interpretazione della schizofrenia”, 2 voll., Feltrinelli, Milano, 1978
BALLERINI A., ROSSI-MONTI M., “La vergogna e il delirio”, Bollati Boringhieri,
Torino, 1990
BECK A. T., “Principi di terapia cognitiva”, Astrolabio, Roma, 1984
BLEULER E., “Schizofrenia”, in Trattato di psichiatria, Feltrinelli, Milano, 1968
BLEULER E., “Dementia praecox o il gruppo delle schizofrenie”, Carocci
Editore, Roma, 2004
CARLSON N. R.., “Fisiologia del comportamento”, Piccin, Padova, 2001
CARPENTER W. T., “L’approccio medico alla diagnosi al trattamento delle
schizofrenie”, in “Un modello comprensivo dei disturbi schizofrenici”, a cura di D. B.
Feinsilver, Raffaello Cortina, Milano, 2005
CAVIGLIA G., PERRELLA L., “La schizofrenia: diagnosi, teorie e terapie”,
Carocci Editore, Roma, 2009
FRITH C. D., “Neuropsicologia cognitiva della schizofrenia”, Raffello Crotina,
Milano, 1992
GERLACH J., CASEY D. E., Drug of Treatment of Schizoprhenia: Myths and
Realities, in “Current Opinion of Psichiatry”, 1994
LADAVAS E., BERTI A., “Neuropsicologia”, Il Mulino, Bologna, 2009
LE ROUX A., Formes actuelles de la pesistence de la psychose hallucinatoire
chronique, Annales medicopsychologiques, 1980
MC GLASHAN T.H., KEATS C. J., “Schizofrenia: trattamento ed esito
terapeutico”, Raffaello Cortina Editore, Milano, 1993
MC GRATH J., “ORDERING
THOUGHTS ON TOUGHT DISORDER”,
BRITISH JOURNAL
OF PSYCHIATRY, 1991
MUSATTI C., “Trattato di psicoanalisi”, Bollati Boringhieri, Torino, 1997
PERRIS C., “Terapia cognitiva con i pazienti schizofrenici”, Bollati Boringhieri,
Torino, 1996
PERUGI G., TORTI C., TRAVIERSO M.C., Gli antipsicotici atipici nei disturbi
dell’umore, Istituto di Scienze del Comportamento, Dipartimento di Psichiatria,
51
Neurobiologia, Farmacologia e Biotecnologie, Sezione di Psichiatria, Università di Pisa,
2008
ROSSI MONTI M., STANGHELLINI G., “Psicopatologia della schizofrenia.
Prospettive metodologiche e cliniche”, Raffaello Cortina Editore, Milano, 1999
SHRIQUI C.L., NASRALLAH H.A., “Attualità nel trattamento della schizofrenia”,
Mediserve, Torino, 2008
52
SITOGRAFIA
http://www.edithstein.name, Fenomenologia e dintorni, Edmund Husserl e la
fenomenologia.
http://www.jpsychopathol.it, Bellino S., Paradiso E., Zizza M., Zanon C.,
Fulcheri M., Bogetto F.,“Il disturbo da dismorfismo corporeo: revisione critica della
letteratura”, Dipartimento di Neuroscienze, Università di Torino
http://www.jpsychopathol.it, Rossi A., Tommasini A., Stratta P.,“Cognitività e
Dopamina: aspetti clinici nella schizofrenia”, Dipartimento di Medicina Sperimentale,
Università dell’Aquila, Aquila
53