CARDIOPATIA
ISCHEMICA
Cenni di anatomia
SISTEMA ARTERIOSO
Entrambe le coronarie, destra e sinistra, prendono origine
dall’aorta ascendente subito sopra la valvola semilunare.
La CORONARIA DESTRA percorre il solco coronarico fino a
raggiungere il margine destro del cuore e quindi la parte
diaframmatica dello stesso e finisce per anastomizzarsi con il
ramo circonflesso della coronaria di sinistra.
Nel suo decorso fornisce vari rami che servono all’irrorazione
sanguigna di diverse parti del cuore:
• Ramo interventricolare posteriore per faccia posteriore dei
ventricoli e III posteriore del setto interventricolare
• Ramo atriale per il nodo seno-atriale
• Ramo margine ottuso (MO) per il ventricolo di destra.
Cenni di anatomia
La CORONARIA SINISTRA è di calibro superiore a quella di destra e
percorre il solco interventricolare anteriore fino a dividersi nei suoi
due rami principali:
• Ramo circonflesso (CX) che percorrendo il solco coronarico va ad
anastomizzarsi con la coronaria di destra; fornisce irrorazione
sanguigna a atrio di sinistra e base ventricolo di sinistra
• Ramo interventricolare anteriore (IVA) arriva fino all’apice del cuore
e fornisce sangue ai ventricoli, ai 2/3 anteriori del setto
interventricolare, al nodo atrio-ventricolare ed al fascio atrioventricolare.
SISTEMA VENOSO
Il sangue refluo dalle pareti del cuore è raccolto dalle vene cardiache,
tra loro ampiamente anastomizzate e confluisce in massima parte nel
seno coronarico che è un breve e grosso vaso che si apre nell’atrio di
destra in prossimità del setto interatriale al davanti della vena cava
inferiore.
Irrorazione arteriosa e
venosa del cuore
Piccolo e grande circolo
DEFINIZIONI
Gittata cardiaca = frequenza cardiaca x gettata
sistolica
La gittata cardiaca può essere calcolata anche tramite
il principio di Fick in base al quale la GC è data dal
rapporto tra il consumo di ossigeno (VO2) e la
differenza artero-venosa dell’ossigeno (Δa-v):
GC= VO2/ (Δa-v)
Cenni di fisiologia
Il miocardio è un tessuto fondamentalmente aerobico.
A RIPOSO il consumo di ossigeno del miocardio è
elevato infatti nel passaggio attraverso il tessuto
cardiaco viene estratto circa il 70-80% dell’ossigeno
contenuto nel sangue arterioso. Gli altri tessuti hanno
un’ estrazione di ossigeno del 25%.
Come conseguenza si ha che per soddisfare la
richiesta cardiaca di ossigeno sotto esercizio non
resta che aumentare il flusso di sangue nelle coronarie
vista la limitata possibilità di aumentare l’estrazione
di ossigeno. Il flusso di sangue sotto esercizio può
aumentare di 4-6 volte rispetto la condizione di
riposo.
Concetto di riserva cardiaca
Si definisce come l’ambito di disponibilità di alcuni
meccanismi che il cuore può utilizzare per sopperire ad
aumentate richieste di attività:
• Aumento della frequenza cardiaca
• Aumento della gittata pulsatoria: parte del volume
telediastolico (circa 60%) detta frazione di eiezione
• Aumento di estrazione dell’O2
• Ridistribuzione della gittata cardiaca
• Metabolismo anaerobico
MIOCARDIO
Il miocardio è un tessuto muscolare del tutto particolare; si
differenzia dal muscolo scheletrico, in condizioni di riposo,
principalmente per le seguenti caratteristiche:
• rete capillare: 3-4 volte superiore rispetto al m. scheletrico. Nel
miocardio ogni fibra muscolare ha almeno un vaso capillare
• flusso ematico: 20 volte superiore rispetto al m. scheletrico (6080 ml/min. ogni 100 gr di tessuto)
Il miocardio pur rappresentando solo il 0.4% del peso corporeo
riceve il 5% della gittata cardiaca
• consumo di ossigeno: molto elevato rispetto al m. scheletrico
Miocardio = 7-9 ml/min. ogni 100 gr di tessuto
M. Scheletrico = 0.15 ml /min. ogni 100 gr di tessuto
• estrazione di ossigeno: circa doppia rispetto al m. scheletrico
Miocardio = differenza artero-venosa 10 ml/100 ml
M. Scheletrico = differenza artero-venosa 5 ml/100 ml
Cosa succede a livello coronarico durante
l’esercizio fisico?
Aumenta il flusso di sangue attraverso le
coronarie per:
VASODILATAZIONE CORONARICA dovuta a:
Ipossia locale
Attivazione del sistema nervoso simpatico
AUMENTO DELLA PRESSIONE AORTICA: favorisce un aumento
del flusso alle coronarie.
RECLUTAMENTO DI TUTTI I CAPILLARI DEL TESSUTO
CARDIACO: il miocardio è il tessuto con la maggiore densità
capillare di tutto l’organismo.
1 FIBRA MUSCOLARE = ALMENO UN CAPILLARE
Aumenta l’estrazione di ossigeno
DEFINIZIONE
Si tratta di una condizione in cui si verifica una
discrepanza tra il consumo e l’apporto di ossigeno al
miocardio che può avvenire in presenza di un aumento
della richiesta miocardica di ossigeno o di una riduzione
del flusso coronarico
CONDIZIONI CHE
AUMENTANO IL CONSUMO DI
OSSIGENO
CONDIZIONI CHE RIDUCONO
L’APPORTO DI OSSIGENO
ESERCIZIO
SPASMO CORONARICO
STRESS
RESTRINGIMENTO
CORONARICO
FISIOPATOLOGIA
Il flusso di sangue attraverso le coronarie è
influenzato da fattori:
Anatomici: grossi vasi epicardici = vasi di capacitanza
piccoli vasi intramiocardici = vasi di resistenza
Emodinamici: il flusso coronarico dipende da:
• pressione di perfusione
• resistenza offerta
• variazioni fasiche intramiocardiche
Meccanici: presenza di stenosi e/o restringimenti
Metabolici: fibre adrenergiche e parasimpatiche; EDRF;
endotelina
FISIOPATOLOGIA
La causa principale di ischemia è
rappresentata dalla malattia
aterosclerotica delle arterie coronariche
• Diapo formazione placca
Fattori di rischio
Rischi biologici:
• ipertensione arteriosa
• obesità
• diabete mellito
• ipercolesterolemia
Stile di vita
• esercizio fisico
• dieta
• fumo
• condizioni socio-economiche
Markers ematochimici correlati con CHD
• Fibrinogeno
• PAI 1
• PCR
• Omocisteina
Ipertensione arteriosa
Nonostante non sia stata trovata una relazione diretta tra
ipertensione arteriosa in età giovanile e rischio
di
cardiopatia ischemica in età adulta, studi epidemiologici
hanno evidenziato che:
• l’attività fisica e/o fitness riducono la PAO negli adulti
ipertesi
• esistono
evidenze
contrastanti
sulla
relazione
inversamente proporzionale tra l’aumento continuo e
graduale dell’attività fisica e la riduzione della PAO.
• esistono poche evidenze che in età pediatrica l’attività
fisica contribuisca alla riduzione dei valori pressori.
Obesità
•
Si tratta di una malattia cronica che dal punto di vista
diagnostico si caratterizza da uno o più di questi parametri:
•
•
•
BMI 30 Kg/m²
Peso corporeo maggiore del 30% rispetto al peso ideale
Riscontro alla plicometria di valori superiori al 95° percentile.
È un fenomeno in continuo aumento anche tra i bambini
Adolescenti obesi hanno un rischio maggiore di morte prematura
Il 50% dei bambini obesi diventerà un adulto obeso
Un’obesità di tipo centrale o addominale è associata ad un
aumentato rischio di cardiopatia ischemica e diabete tipo II.
Ipercolesterolemia
Sono correlati con un aumentato rischio di cardiopatia
ischemica i seguenti valori di lipidi nel sangue:
Colesterolo totale (TC)
5.9 mmol/L
LDL
2.2 mmol/L
HDL
< 0.8 mmol/L
HDL/TC
< 0.18
Trigliceridi
1.7 mmol/L
Vari studi documentano sia una relazione tra VO2 max e
la riduzione dei valori di colesterolo totale sia il
concomitante aumento delle HDL
Dieta
•
La OMS raccomanda che la percentuale di grassi
assunti con la dieta in un adulto non deve superare il
30% delle calorie totali
•
Del totale dei grassi assunti la percentuale di grassi
saturi non deve superare il 10%
• Nel Amsterdam Growth and Health Study (1995) è
stata dimostrata una relazione diretta tra una dieta
ricca di grassi saturi e il rischio di cardiopatia
ischemica; si è inoltre evidenziato che il consumo
moderato di alcool ha un effetto protettivo nei
confronti delle coronarie mentre un abuso ha effetti
deleteri su le stesse.
Fumo
•
Il 20% delle morti per cardiopatia ischemica nei
maschi e il 17% nelle donne è dovuto al fumo.
• Ciò è dovuto sia ad una azione diretta del fumo
stesso sia ad una ridotta tolleranza all’esercizio
fisico.
Markers ematochimici di CHD
Marker
Valori normali
Effetto del loro
aumento
Omocisteina
5-15 mol/L
Danno endoteliale
Attivazione delle PTL
Fibrinogeno
150-350 mg/dL
Attivazione
piastrinica
Aumento della
viscosità del sangue
PCR
< 4.5 mg/dL
Proteina della flogosi
Aterosclerosi
PAI 1
Aggregazione
piastrinica
CLINICA
Le conseguenze dell’occlusione di un grosso vaso
epicardico sono legate a:
• importanza del vaso occluso
• sede dell’occlusione
• durata dell’occlusione
• perfusione da parte di un circolo collaterale
• stato metabolico e funzionale del miocardio prima
dell’interruzione del flusso sanguigno
CLINICA
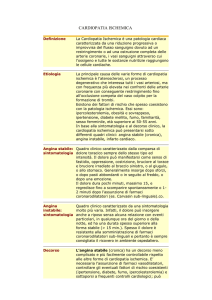
Angina pectoris: è un sintomo caratterizzato da dolore in
regione retrosternale, talora irradiato al braccio sx dal lato ulnare,
causato da una transitoria ischemia miocardica.
Condizioni che possono scatenare l’insorgere di
angina pectoris in soggetti predisposti:
•Esercizio fisico
•Grave anemia
• Grave ipossia
• Tachicardia
•Iperpiressia e brividi
• Tireotossicosi
• Ipoglicemia
CLINICA
Sintomatologia
• Dolore toracico:
SEDE: tipicamente riferito alla regione retro-sternale mediosuperiore, ma può interessare tutta l’area toracica, irradiarsi al
collo, mandibola, arto superiore di sinistra e alle spalle.
QUALITA’: oppressivo, costrittivo, urente o soffocante
variabile da lieve a severo non modificabile con atti respiratori
e variazione della posizione.
DURATA: da pochi secondi a 15 minuti; dolori di tipo anginoso
superiori ai 20 minuti ci possono orientare per un IMA.
• Dispnea
• Sudorazione
•Nausea
• Vomito
QUADRI CLINICI
• Angina
cronica stabile: è una sindrome che si manifesta più spesso
• Angina
instabile:
come angina da sforzo, da freddo o da stress.
comprende diverse forme di angina pectoris
accomunate fra loro dalla instabilità del quadro clinico che può presentarsi
rapidamente ingravescente e di difficile controllo terapeutico (A.
ingravescente, A. a riposo e A. di recente insorgenza).
• Angina variante di Prinzmetal: caratterizzata da comparsa di angor a
riposo, ad andamento ciclico, in pazienti con una discreta tolleranza allo
sforzo fisico.
• Sindrome X: si tratta di una sindrome anginosa caratterizzata da episodi
ischemia miocardica in assenza di lesioni aterosclerotiche delle coronarie.
• Ischemia silente: caratterizzata da episodi ischemici cardiaci che non si
associano ad alcuna sintomatologia.
• Infarto miocardico acuto: è dovuto ad una brusca e prolungata
interruzione del flusso coronarico con conseguente grave ipossia necrosi
della porzione di tessuto cardiaco irrorata dal vaso interessato.
DIAGNOSI
A seconda dei vari quadri clinici che si possono
incontrare si può ricorrere a varie indagini:
STRUMENTALI
Elettrocardiogramma (ecg)
Ecocardiogramma
Test ergometrico
Studio emodinamico
ESAMI DI LABORATORIO
Attività fisica e rischio di cardiopatia
ischemica
• La grande mole di lavori presenti in letteratura dimostrano in
maniera inequivocabile la positiva correlazione tra attività fisica e
riduzione del rischio di cardiopatia ischemica.
• La maggior parte degli studi su questa correlazione sono stati
condotti su maschi adulti; recentemente sono stati condotti studi
anche sul sesso femminile, in particolare:
» IOWA STUDY (1997) 40417 donne di età compresa tra 55 e
69 anni sono state seguite per 7 anni mentre svolgevano attività
fisica moderata; lo studio ha evidenziato una positiva correlazione
tra attività fisica e riduzione della mortalità per malattie
cardiovascolari.
» NURSES HEALTH STUDY (1999) 72488 donne di età tra i
40 e i 65 anni sono state seguite per 8 anni e si è dimostrata la
correlazione inversa tra attività fisica e rischio per cardiopatia
ischemica; dallo studio inoltre emergeva che attività fisica
moderata e vigorosa avevo lo stesso effetto sulla riduzione del
rischio.
Quale tipo di attività fisica è indicata?
• Mentre è stabilito che l’attività fisica riduce il rischio di
cardiopatia ischemica, non è altrettanto chiaro quale deve essere il
livello di intensità e la durata della stessa.
• Studi condotti nei primi anni ’90 mettevano in relazione la
riduzione del rischio di CHD con un energico esercizio aerobico
(Morris et al.; Lakka TA et al.; Mensink et al.).
• Successivamente è aumentata la convinzione che un’attività fisica
anche moderata è sufficiente a contribuire alla riduzione del rischio
di CHD (Shaper et al.; Leon et al.; Hein et al.).
• In particolare nel MRFIT ha evidenziato che un dispendio
energetico di circa 1500 Kcal/settimana è sufficiente a ridurre il
rischio di CHD e che un aumento del dispendio calorico fino a circa
4500 Kcal/settimana non riduce ulteriormente il rischio.
Linee guida
Attualmente viene consigliato di condurre
un’attività fisica di intensità moderata per 30
minuti al giorno, preferibilmente tutti i giorni
della settimana.
In passato si riteneva efficace per una
riduzione del rischio di CHD l’esecuzione di
un’attività aerobica di intensità elevata da
svolgersi per 20 minuti al giorno per 3 o più
volte alla settimana.
PREVENZIONE SECONDARIA
L’attività fisica è indicata anche nella prevenzione
secondaria in soggetti con precedenti episodi
ischemici cardiaci.
Nella maggior parte degli studi, per ovvi motivi,
non si è potuto mettere in relazione la sola
attività fisica come prevenzione della CHD.
Esiste 1 studio eseguito in Giappone su un
campione di 80 persone con IMA dimesse con il
consiglio di eseguire attività fisica giornalmente
ma senza essere ulteriormente educate sullo
stile di vita.
Lo studio ha dimostrato che la sola attività fisica
è in grado di ridurre il rischio di morte cardiaca.
Attivitità fisica e sportiva e cardiopatia
ischemica: indicazioni e precauzioni.
Bisogna dividere in due tipi di soggetti:
Soggetti con cardiopatia ischemica nota
Soggetti con aumentato rischio di cardiopatia ischemica
o sospetta.
Cardiopatia ischemica nota
A)
B)
L’attività fisica è indicata nella maggior parte dei pazienti con
cardiopatia ischemica ad eccezione di quelli a rischio più elevato in
considerazione dell’instabilità delle condizioni cliniche.
Attività agonistica: consigliare sport a bassa intensità (golf,
bowling, ecc.)
Attività non agonistica: dopo test da sforzo
1- Stabili (non alterazioni elettrocardiografiche): consigliato
esercizio al 50-70% della massima FC raggiunta durante il test.
2- Instabili (con alterazioni elettrocardiografiche): consigliato
esercizio di 10-15 battiti/min inferiori alla soglia delle
alterazioni ecg.
3- Soggetti con rischio medio/elevato (classe NYHA III):
devono essere seguiti da personale specializzato in strutture
adeguate
Cardiopatia ischemica nota
Bisogna innanzi tutto valutare attentamente il quadro clinico per
stabilire eventuali controindicazioni, ma anche per un programma
adeguato di attività come prevenzione secondaria
ANGINA STABILE: lo sforzo può produrre ischemia subendocardica,
difficilmente però produce aritmie fatali e quindi indicata l’attività
fisica.
ANGINA INSTABILE: non esistono molti studi in merito; si può però
dire che l’uso di Ca-antagonisti e nitrati permettono al soggetto di
svolgere attività fisica moderata. Resta sconsigliata attività sportive
ad elevata intensità.
SINDROME X: nessuna controindicazione all’attività fisica, anche
intensa.
Cardiopatia ischemica sospetta o
rischio aumentato
In questi soggetti l’attività fisica è di fondamentale
importanza come intervento di prevenzione primaria.
Infatti essa è in grado di:
avere effetti positivi diretti
contrastare i fattori di rischio
Tutti questi soggetti dovrebbero essere sottoposti a
test ergometrico per valutare le loro capacità cardiopolmonari indipendentemente dal tipo e dall’intensità
di attività sportiva svolta
RISCHI ASSOCIATI AD ATTIVITA’
FISICA INTENSA
Lo studio BRHS ha messo in relazione la
mortalità per cardiopatia ischemica con il
grado di intensità dell’ attività fisica svolta.
E’ emerso che si ha una aumentata
incidenza di morte per CHD nei soggetti
ipertesi che svolgono attività fisica di
intensità elevata.
RISCHI ASSOCIATI AD ATTIVITA’
FISICA INTENSA
Uno sforzo fisico intenso, anche singolo in soggetti
predisposti può produrre un evento coronarico.
Lo sforzo fisico e in grado di produrre:
ATTIVAZIONE PIASTRINICA: sia in soggetti con
aterosclerosi coronarica sia in soggetti sedentari per
sforzi intensi.
AUMENTO DEL TONO ADRENERGICO: possibilità
aumentata di incorrere in tachiaritmie.
BENEFICI ASSOCIATI AD
ATTIVITA’ MODERATA E REGOLARE
Nel soggetto che svolge attività fisica regolare a livello
moderato si è notato che:
l’attivazione piastrinica è molto ridotta se non assente
durante esercizio
riduzione di tutta la capacità procoagulante
incremento della capacità fibrinolitica
aumento del tono vagale e riduzione di quello
adrenergico
riduzione delle citochine
riduzione dei livelli di PCR