Funzioni dello stomaco
1. Storage di grandi quantità di cibo che saranno poi
processate nel duodeno
2. Mescolamento del cibo con le secrezioni
gastriche fino a formare una poltiglia acida detta
chimo
3. Lento svuotamento dallo stomaco al duodeno con
una rate adatta ad un’appropriata digestione ed
assorbimento
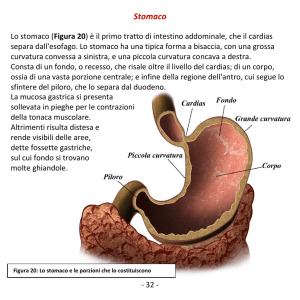
Lo stomaco è localizzato sul lato sinistro del corpo,
al di sotto del diaframma. Connette esofago ed
intestino ed è un organo sacciforme, caratterizzato
da un triplo strato muscolare (circolare,
longitudinale ed obliquo) che garantisce un
movimento notevole per mescolare il cibo.
longitudinale
circolare
obliquo
A livello di stomaco troviamo una porzione che corrisponde
alla grande curva detta fondo, il corpo, e un’ altra parte detta
antro.
Storage: quando il cibo entra nello stomaco forma
anelli concentrici con il cibo più recente in prossimità
dello sfintere esofageo e quello più vecchio
addossato alle pareti dello stomaco. Un riflesso vagovagale evocato dalla distensione dell’organo provoca
un rilasciamento della parte dell’organo in modo che
possa accomodare quantità crescenti di cibo.
Mescolamento: appena il cibo è nello stomaco le
oscillazioni lente spontanee (dovute probabilmente
ad oscillazioni nell’attività della Na+/K+ ATP-asi)
determinano un aumento dei movimenti di
mescolamento da metà circa dello stomaco in
direzione dell’antro. Verso l’antro queste onde
divengono più potenti formando anelli peristaltici
che spingono il chimo verso il piloro. Quando
questo si apre fa passare pochi ml di chimo per
volta e poi si richiude generando un movimento di
retropulsione.
Caratteristico è anche il movimento dovuto alla
fame. Quando lo stomaco rimane vuoto per troppe
ore si generano movimenti peristaltici nel corpo
che possono risultare addirittura in tetania che
perdura per 2-3 minuti.
Il volume dello stomaco in seguito ad
un pasto può arrivare a circa 1.5 litri
Al rilasciamento dello sfintere
gastro-esofageo si ha un
rilasciamento recettivo del corpo
e del fondo. Il cibo viene poi
rimescolato nello stomaco grazie
a movimenti opportuni. L’onda
peristaltica che si genera in
seguito al riempimento prosegue
verso lo sfintere pilorico con un
aumento delle contrazioni verso
l’antro.
Epitelio colonnare di secrezione
Lo strato epiteliale è formato da un epitelio
colonnare monostratificato interrotto da “fori” che
corrispondono all’apertura di ghiandole gastriche
(gastric pits). Troveremo quattro diversi tipi di
secrezione:
Cellule mucose: secernono muco alcalino
per formare la barriera gastrointestinale
Cellule parietali: secernono HCl
Cellule principali: secernono pepsina
Cellule G: secernono gastrina
Lo svuotamento gastrico è promosso dalle intense
contrazioni
dell’antro.
Esistono
anche
vari
impedimenti allo svuotamento dello stomaco, che
vedremo successivamente.
Lo svuotamento è regolato dalle forti contrazioni
dell’antro. Queste sono contrazioni a forma di anello
che
generano
un’elevata
pressione
e
che
determinano svuotamento del chimo acido nel
duodeno fornendo un’azione di pompa indicata con il
nome di “pompa pilorica”.
Il piloro è lo sfintere che controlla l’uscita dello
stomaco ed è dotato di una muscolatura molto
forte che rimane tonicamente contratta: si parla di
sfintere pilorico. Il piloro si apre per permettere il
passaggio di acqua e liquidi, ma in genere non di
particelle che debbano ancora essere ridotte a
chimo.
Quali sono i fattori che favoriscono lo svuotamento
gastrico e quelli che inibiscono?
Potenti fattori duodenali
Effetto inibitorio di riflessi
nervosi enterogastrici *
CCK in risposta a
sostanze grasse
nel duodeno
Secretina e GIP
rispettivamente in
risposta a grado di
acidità e carboidrati /
grassi
Svuotamento gastrico
Contrazioni peristaltiche
dell’antro
eccitatorio
inibitorio
Aumento del volume di
cibo nello stomaco (riflessi
mienterici evocati dallo
stiramento della parete
determinano aumento della
peristalsi)
Gastrina
rilasciata
dalle cellule dell’antro
(stimola
la
pompa
pilorica)
Deboli fattori gastrici
* I riflessi inibitori hanno tre origini:
Direttamente dal
attraverso il SNE
duodeno
allo
stomaco
Attraverso afferenze simpatiche ai gangli
prevertebrali e da qui indietro allo stomaco
Attraverso il nervo vago al tronco encefalico
dove inibiscono i normali segnali eccitatori allo
stomaco
I fattori che stimolano questo tipo di riflessi sono di
vario tipo:
Distensione della parete duodenale
Irritazione della mucosa duodenale
Grado di acidità del chimo
Grado di osmolarità del chimo
Presenza di prodotti di degradazione delle
proteine e dei grassi
Lo svuotamento è inoltre inibito da certi ormoni come
la CCK, rilasciata dalla mucosa del digiuno in
presenza di sostanze grasse. Lo stesso vale per la
secretina.
I movimenti del piccolo intestino sono quelli già
riscontrati a livello dello stomaco: movimenti
peristaltici e movimenti di mescolamento, anche se
in realtà tutti i movimenti causano sia propulsione
del cibo sia mescolamento.
Movimenti di mescolamento: sono detti anche
segmentazione. Quando la parete intestinale è
distesa si generano contrazioni concentriche
localizzate e spaziate lungo l’intestino. La
lunghezza di ogni contrazione è circa 1cm.
L’aspetto è quello di una
catena
di
salsicce.
Quando finisce un’ondata
di queste contrazioni, ne
inizia
un’altra
con
“salsicciotti” intermedi ai
precedenti. In questo
modo
il
cibo
viene
frammentato
molto
finemente. La frequenza
di contrazione è di 8-12
contrazioni al minuto per
duodeno e digiuno.
Peristalsi nel l’intestino tenue
(duodeno, digiuno, ileo)
Il cibo è spinto nel tenue da onde peristaltiche con
una velocità di progressione di 0.5-2 cm/s. Sono
onde deboli che in genere si estinguono dopo 3-5
cm. Il movimento del cibo nel piccolo intestino è
quindi molto lento e vi staziona per circa 3-5 ore. La
peristalsi aumenta moltissimo dopo l’ingestione di
un pasto sia per circuiti dovuti alla distensione
dell’organo, ma soprattutto per il cosiddetto riflesso
gastro-enterico.
La distensione dello stomaco per l’arrivo di cibo
innesca un’attivazione del plesso mienterico che si
propaga fino all’intestino.
Inoltre vari ormoni innescano questi movimenti:
Gastrina
CCK
Secretina
Stimolano la
Inibiscono la
peristalsi
peristalsi
Insulina
Glucagone
Serotonina
La funzione della peristalsi a questo livello non è
soltanto quella di spingere il chimo verso la valvola
ileo-cecale, ma anche quello di far aderire il cibo
verso le pareti dell’intestino in modo da facilitare
l’ingresso nel duodeno di altro cibo. In genere fino a
quando non viene ingerito altro cibo la valvola ileocecale resta chiusa. Solo un nuovo riflesso
gastroenterico la fa aprire e permette il passaggio del
chimo nell’intestino cieco.
Complesso motorio migrante (MMC)
Quando si ingerisce un pasto i movimenti peristaltici
e di mescolamento sono dovuti principalmente alla
distensione dell’organo. Tuttavia dopo parecchie ore
dall’ultimo pasto si verificano ogni 90 minuti circa
movimenti particolari nello stomaco e nel piccolo
intestino. L’insieme di questi movimenti prende il
nome di complesso motorio migrante e causa lente
onde peristaltiche che spingono in direzione della
valvola ileo-cecale piccoli resti e frammenti di cibo.
La velocità di progressione è di 6-12 cm/min.
Funzioni della valvola ileo-cecale
La funzione principale è quella di prevenire il
reflusso di cibo dal colon al piccolo intestino. I lembi
della valvola protrudono nel lume del cieco e
restano quindi chiusi quando il chimo tende a
refluire verso l’ileo. Inoltre la valvola è fornita di uno
sfintere che la mantiene chiusa rallentando lo
svuotamento dell’ileo. Subito dopo il pasto il riflesso
gastro-ileale intensifica la peristalsi nell’ileo. Ogni
giorno passano attraverso la valvola circa 1500 ml
di chimo.
Lo stato di contrazione dello sfintere ileocecale e
l’intensità della peristalsi sono anche sotto il
controllo dell’intestino cieco. Quando questo è
disteso lo sfintere viene mantenuto chiuso e la
peristalsi notevolmente ridotta. Questi riflessi sono
mediati soprattutto dal SNE.
Peristalsi nell’intestino crasso
(cieco, colon, retto)
Le principali funzioni del cieco-colon sono:
I. Assorbimento di acqua ed elettroliti dal
chimo
II. Storage
di
all’espulsione
materiale
fecale
fino
In particolare la prima parte del colon è destinata
all’assorbimento mentre la seconda parte allo
storage. I movimenti non sono molto intensi viste le
funzioni di questo tratto. Sono comunque divisibili in
movimenti di peristalsi e movimenti mescolatori. I
movimenti peristaltici sono le haustrazioni dovute alla
contemporanea formazione di anelli concentrici di
contrazione
e
all’azione
della
muscolatura
longitudinale organizzata in tre strisce dette teniae
coli.
Nell’ultima parte del colon e poi nel sigma
prevalgono i movimenti di massa che forzano il
materiale in direzione anale . Il movimento di
massa avviene 1-3 volte al giorno.
haustra
L’intestino retto è solitamente vuoto. Quando
materiale spinto dal movimento di massa arriva nel
retto, ha inizio lo stimolo della defecazione. Il
materiale è trattenuto grazie a:
Sfintere anale interno: anello di muscolatura liscia
subito interno all’ano (involontario)
Sfintere anale esterno: formato da muscolatura
striata. Controllato dai nervi pudenda.
Quando il retto si riempie,
la distensione della parete
inizia
un
riflesso
mienterico con aumento
della peristalsi in colon,
sigma e retto che forza il
materiale verso l’ano
rilasciando lo sfintere
interno.
In
realtà
il
meccanismo è rafforzato
da un feed-back che
utilizza i nervi pelvici e fa
capo
al
sistema
parasimpatico.
Nel tratto gi le ghiandole secretorie hanno due
funzioni fondamentali:
Secernono enzimi digestivi lungo tutto il tratto,
dalla bocca all’intestino
Secernono muco a funzione lubrificante
In generale le secrezioni digestive avvengono solo in
presenza di cibo e sono differenti a seconda del tipo
di cibo presente.
Vediamo i vari tipi di secrezione e prima qualche
principio generale per quanto riguarda la funzione
secretoria nel tratto digerente.
Esistono vari tipi di ghiandole:
Cellule mucose: sono cellule singole che
secernono muco. Sono attivate dall’irritazione
dell’epitelio circostante e producono muco che
agisce come lubrificante e protegge la
superficie epiteliale da escoriazioni e succhi
digestivi.
Pozzetti ghiandolari: sono tratti di epitelio ricchi
di invaginazioni profonde che contengono
cellule secernenti (cripte di Lieberkühn)
Ghiandole tubulari: vedi ghiandole gastriche
e duodenali
Complessi ghiandolari: ghiandole salivari,
pancreas e fegato. Le altre ghiandole sono
formate da acini.
La secrezione delle ghiandole del tratto gi è
stimolato soprattutto dal contatto con il cibo. Inoltre
la stimolazione epiteliale attiva il SNE attraverso
• Stimolazione tattile
• Irritazione chimica
• Distensione della parete
I neuroni del plesso sottomucoso stimolano la
secrezione ghiandolare.
STIMOLAZIONE PARASIMPATICA: determina
forte stimolazione nella secrezione delle ghiandole
salivari, esofagee, gastriche, del pancreas e
duodenali
STIMOLAZIONE SIMPATICA: può debolmente
stimolare l’attività secretoria, ma poiché determina
vasocostrizione dei vasi che irrorano la ghiandola,
molto spesso la stimolazione simpatica inibisce la
secrezione per ridotto afflusso sanguigno
Secrezione delle cellule ghiandolari:
i. Materiale precursore trasportato per diffusione o
trasporto attivo alla base della cellula ghiandolare
ii. Formazione di ATP dai mitocondri
iii. Sintesi di sostanze organiche nel reticolo
endoplasmico e nel Golgi
iv. Trasporto del materiale secretorio
v. Formazione delle vescicole secretorie nel
complesso del Golgi
vi. Esocitosi
Ca-dipendente
delle
vescicole
secretorie
capillare
membrana basale
con ingresso di sostanze
secrezione dei granuli
di zimogeno
Immagine di una cellula ghiandolare
apicale con granuli
di zimogeno
basale con reticolo
endoplasmico
Insieme alle sostanze organiche una cellula
ghiandolare deve secernere anche acqua ed
elettroliti. Vediamo come questo succede.
Stimolazione nervosa alla parte basale della
cellula per stimolare il trasporto attivo di cloro
all’interno
La carica negativa accumulata stimola l’ingresso
di cationi
L’aumentata forza osmotica determina ingresso
di acqua nella cellula che si rigonfia
La membrana si sfrangia e spezzetta lasciando
uscire acqua ed elettroliti nel lume della ghiandola
Il muco è composto da acqua, elettroliti,
glicoproteine. È leggermente differente nelle varie
porzioni del tratto gi, ma ha comunque le stesse
funzioni:
Proprietà adesive che fanno aderire il cibo alle
pareti dell’organo
Protegge la mucosa dall’azione degli enzimi
digestivi
Azione lubrificante per far scorrere il cibo
Forma la massa fecale facendo aderire le
particelle
Le
glicoproteine
svolgono
un’azione
protettiva contro variazioni del pH (in genere
è presente bicarbonato)
La secrezione avviene ad opera delle ghiandole
salivari (ghiandole specializzate formate da acini e
dotti salivari) che producono 800-1500ml/die:
PAROTIDI: secrezione sierosa priva di mucina
SOTTOMANDIBOLARI: secrezione mista sierosa e
mucosa
SOTTOLINGUALI: secrezione mista sierosa e
mucosa
In più ci sono molte ghiandole buccali che secernono
solo muco.
Distribuzione della
saliva a riposo
La saliva contiene diverse sostanze organiche.
I composti organici sono costituiti prevalentemente
da proteine e glicoproteine. La ptialina (digerisce
l’amido cotto) e la mucina (a funzione lubrificante)
costituiscono la maggior parte della secrezione
organica. La saliva contiene anche una certa
quota di albumina, immunoglobuline, tiocianato ed
altre sostanze ad azione batteriostatica o
addirittura battericida, tali da contrastare la
proliferazione batterica, quali sialoperossidasi e
lisozima.
I due tipi di secrezione proteica sono costituiti da:
Secrezione sierosa che contiene ptialina (un αamilasi): è un enzima che serve per la
digestione dell’amido (l'organismo umano non
dispone di alcun enzima per la cellulosa). Il
tempo di azione della ptialina é ridotto, ma
supera quello della permanenza del bolo nella
cavità orale in quanto prosegue nello stomaco,
fino all’inattivazione per denaturazione operata
dall'acido cloridrico.
Secrezione mucosa che contiene mucina per
azione protettiva e lubrificante.
La saliva ha un pH
compreso fra 6 e 7.
La saliva contiene
grandi quantità di
bicarbonato
e
potassio. Sodio e
cloro sono molto
meno
concentrati
che nel plasma.
Apertura delle
ghiandole salivari
nella cavità
buccale
La secrezione salivare avviene in due steps:
I. Gli acini secernono una saliva primaria che
contiene ptialina e/o mucina in una soluzione con
una concentrazione ionica simile a quella del LEC.
Questa comincia a fluire nei dotti e qui avvengono
due processi.
II. Gli ioni sodio sono attivamente riassorbiti nei dotti e
gli ioni potassio secreti, ma in minor misura per cui
nel lume del dotto si crea un potenziale negativo di
-70mV che causa riassorbimento anche di cloro.
Ioni bicarbonato sono scambiati con gli ioni cloro.
La saliva finale è ipotonica rispetto al plasma
Quindi in condizioni di riposo si ha:
[Na+] e [Cl-] circa 15mEq/l
[K+] circa 30mEq/l
[HCO3-] circa 50-70mEq/l
Durante
la
salivazione
massimale
questa
composizione cambia notevolmente perché la
secrezione primaria dagli acini aumenta fino a 20
volte e passa attraverso i dotti tanto velocemente
che i processi di scambio sono rallentati e quindi le
composizioni ioniche risultano più simili a quella del
plasma e così pure l’osmolarità.
Le ghiandole salivari sono innervate da ramificazioni
del sistema parasimpatico che prendono origine dai
nuclei salivatori superiore ed inferiore del tronco
encefalico. Gli stimoli per l’attivazione di questi centri
sono:
• Stimoli gustativi
• Stimoli tattili provenienti dalla cavità orale
• Stimoli provenienti da centri nervosi superiori
legati all’odore o alla consistenza del cibo
• Stimoli gastrici o intestinali
Dalla cavità orale il bolo passa nell’esofago, dove
staziona per circa 10 secondi, che funziona come via
di comunicazione con lo stomaco. L’esofago sfocia
nello stomaco a livello dello sfintere esofageo
inferiore o sfintere gastro-esofageo (cardias).
Le secrezioni esofagee sono interamente mucose a
funzione lubrificante. La secrezione avviene
attraverso ghiandole mucose.
Esistono cellule muco-secernenti sempre a funzione
protettiva e lubrificante e ghiandole tubulari che
sono:
Ghiandole ossintiche o gastriche: superficie interna
del corpo e del fondo. Secernono pepsinogeno
(cellule peptiche o principali), HCl e fattore intrinseco
(cellule ossintiche o parietali).
Ghiandole piloriche: sono nell’antro e secernono
muco protettivo, pepsinogeno e gastrina.
Cellule mucosali del collo
Cellule peptiche o principali che secernono pepsinogeno
Cellule parietali o ossintiche che secernono HCl e fattore
intrinseco
LUME
HCl è prodotto a
livello dei
canalicoli
intracellulari e
viene poi
riversato nel
lume dello
stomaco
4:
150mEq HCl
1. Cl- è trasportato attivamente nel lume e Na+ è
trasportato attivamente all’interno della cellula
creando così un potenziale di -40 / -70mV nel
lume. Questo richiama K+ nel lume
2. La reazione di idratazione di CO2 ad opera della
AC forma acido carbonico H2CO3 che si
dissocia subito in H+ e HCO3-. Gli idrogenioni
sono pompati nel lume da una H+/K+ ATPasi.
3. L’acqua passa nel lume per osmosi.
4. Na+ e K+ restano poco concentrati nel lume,
mentre si forma una soluzione di HCl con
150mEq/l di HCl.
5. CO2 proviene dal metabolismo cellulare e
dall’esterno per formare gli ioni H+. HCO3- è
scambiato con Cl- (montata alcalina).
L’azione dell’enzima anidrasi carbonica è
fondamentale, tanto che se questa è inibita da
acetazolamide, la secrezione di HCl non avviene.
Muco
e
bicarbonato:
funzione
protettiva
dall’ambiente acido dello stomaco per presenza del
bicarbonato. Formano uno strato che può essere
anche di 1 cm. È facilmente attaccabile da composti
quali anitinfiammatori e aspirina.
Fattore intrinseco: serve per l’assorbimento a
livello intestinale della vitamina B12. La sua
mancanza causa anemia perniciosa per mancata
maturazione dei globuli rossi.
Funzione
del
fattore
intrinseco
(IF)
nell’assorbimento della vitamina B12 a livello ileale
Pepsinogeno: precursori (ne esistono diversi) delle
pepsine che sono proteasi attive a pH acidi. Si
attivano quando vengono in contatto con HCl. La
migliore attività si ha per pH ≤ 3. Si neutralizzano
appena il pH si sposta a valori più alti.
Sono secrete anche piccole quantità di altri enzimi
fra cui la lipasi gastrica, l’amilasi gastrica e la
gelatinasi per i proteoglicani della carne. Sono poco
attivi.
HCl: serve a creare l’ambiente
l’attivazione dei pepsinogeni.
acido
per
I fattori principali per la secrezione di HCl sono:
ACh: rilasciata dai terminali colinergici vagali. Si lega
ai recettori M3. Ha azione su tutti i tipi cellulari
(principali, parietali e mucosali)
Istamina: proviene dalle cellule della mucosa gastrica.
Si lega ai recettori H2. Ha effetto sulla secrezione di
HCl.
Gastrina: proviene dalle cellule G della mucosa
dell’antro. Ha effetto sulla secrezione di HCl .
Circa la metà dei segnali che causano secrezione
gastrica originano nel nucleo motorio dorsale del
vago e decorrono nel vago fino ai plessi del SNE.
L’altra metà ha origine direttamente nel SNE.
Gli stimoli che danno inizio al processo di secrezione
sono:
I. Distensione della parete gastrica
II. Stimolazione tattile della mucosa
III. Stimolazione chimica ad opera di aa e peptidi
ACh: stimoli opportuni quali la
distensione dello stomaco, stimoli tattili
sulla mucosa e stimoli chimici (alcuni aa
e peptidi) iniziano una serie di riflessi
nervosi che portano al rilascio di ACh dai
terminali vagali sulle cellule delle
ghiandole gastriche stimolando la
secrezione.
Gastrina: la stimolazione nervosa delle
cellule presenti nell’antro e secernenti
gastrina (G cells) induce il rilascio
dell’ormone. Questo viene veicolato dal
torrente sanguigno e arriva alle cellule
principali e peptiche stimolandone la
secrezione.
Istamina: è continuamente formata
nella mucosa gastrica in risposta
all’acidità. Da sola è poco efficace nello
stimolare la secrezione gastrica, ma è
un fondamentale co-fattore per l’azione
della gastrina e di ACh. Se viene inibita
l’azione dell’istamina con cimetidina,
anche l’azione di ACh e gastrina è molto
ridotta.
La regolazione del rilascio di pepsinogeno è più
semplice. Avviene in risposta a:
I. Stimolazione delle cellule principali con ACh
rilasciata dal vago o dai neuroni enterici
II. Stimolazione
delle cellule in risposta
all’ambiente acido
Va ricordato che quando l’acidità dello stomaco
aumenta troppo interviene un feed-back di controllo
che inibisce il rilascio di gastrina dalle cellule G e
impedisce ulteriore rilascio di HCl.
Fase cefalica: rende conto del 20% della
secrezione gastrica. È evocata dalla vista, dal
ricordo e dall’idea del cibo. Avviene anche
prima che il cibo arrivi allo stomaco. I segnali
nervosi originano dalla corteccia o nei centri
dell’appetito e sono inviati allo stomaco
attraverso il nucleo motorio dorsale del nervo
vago.
Fase gastrica: rende conto del 70% della
secrezione gastrica e deriva dall’ingresso del
cibo nello stomaco. Fa capo a riflessi vagovagali e a riflessi locali che stimolano il rilascio
di gastrina dalle cellule G.
Fase intestinale: rende conto del rimanente
10% della secrezione. Dipende dalla presenza
di cibo nel duodeno che evoca il rilascio di
gastrina da cellule duodenali e che ha lo
stesso effetto della gastrina “gastrica”.