La Gestione Domiciliare del
Paziente Oncologico
Dott Bruna Paolo
Direttore S.O.S. Oncologia
Gli Obiettivi
Individuare le situazioni a rischio
Discriminare quelle che necessitano il
ricorso alla struttura ospedaliera
Favorire le soluzioni domiciliari quando
possibile
Ridurre gli accessi non necessari al
DEA
Ridurre l’ospedalizzazione impropria…
Gli Obiettivi
… per migliorare l’assistenza
e
per ottimizzare le risorse
Quale paziente Oncologico?
La gestione del paziente
oncologico avanzato: le cure
palliative
La gestione dei sintomi e delle
complicanze in oncologia:
urgenze ed emergenze legate alla
malattia
urgenze ed emergenze legate ai
trattamenti
Il Paziente Oncologico Avanzato
Il concetto di medicina palliativa
La presa in carico globale
L’analisi dei bisogni
Il controllo dei sintomi
La
Qualità
di vita
Complicanze legate alla malattia 1
Alterazioni elettrolitiche
Anemia
Ansia, Depressione, insonnia
Astenia e fatigue
Coagulazione intravascolare disseminata
Compressione midollare e Ipertensione endocranica
Delirium
Dispnea
Dolore
Complicanze legate alla malattia 2
Embolia polmonare
Febbre
Ipercalcemia
Lesioni e piaghe da decubito
Metastasi ossee
Occlusione intestinale inoperabile e ileo paralitico
Prurito
Ritenzione e incontinenza urinaria
Complicanze legate alla malattia 3
Singhiozzo
Stipsi
Tosse
Turbe della nutrizione: anoressia e cachessia
Versamenti maligni pleurici, pericardici, peritoneali
xerostomia
Complicanze legate alle Terapie
Alopecia
Alterazioni elettrolitiche
Anemia
Astenia e Fatigue
Cardiotossicità
Neurotossicità
Tossicità polmonare
Nefro-urotossicità
Accessi venosi centrali e sistemi infusionali
Complicanze legate alle Terapie 2
Diarrea
Nausea e vomito indotti da chemioterapia
Incontinenza fecale e gestione delle stomie
Mucosite
Neutropenia e infezioni
Piastrinopenia
Sindrome da lisi tumorale
Reazioni allergiche
Stipsi
FEBBRE 1
Cause:
- Infezione
- Origine neoplastica
- Indotta da chemioterapia
- Reazione da farmaco
- Metastasi SNC (ipotalamo, meningi)
- Indotta da RT (polmonite o pericardite)
FEBBRE 2
Valutare la presenza di accessi venosi
impiantati; ispezione.
Indagare se in corso chemioterapia
(nadir dei neutrofili frequentemente in 10° giornata)
Valutare caratteristiche
Richiami d’organo (Anamnesi- e.o.)
FEBBRE 3
PROVVEDIMENTI:
- Se sospetta febbre settica (richiami d’organo,
sospetta neutropenia) ACCERTAMENTI
NOSOCOMALI (es. di laboratorio, colturali,
diagnostica per immagini)
- Se non settica terapia sintomatica
(naprossene o FANS, paracetamolo, steroidi)
- rivalutazione a breve
VOMITO
CAUSE:
Da chemioterapici
Da occlusione intestinale
Da ipertensione endocranica
Da oppioidi
Altre cause non strettamente
oncologiche
VOMITO 2
Da chemioterapici
Emesi acuta
Emesi ritardata
Emesi anticipatoria
VOMITO 3
chemioterapici altamente emetogeni
Moderatamente emetogeni
(cisplatino, mecloretamina, dacarbazina, carmustina,
ciclofosfamide)
(oxaliplatino, carboplatino, ifosfamide, antracicline, irinotecan)
Lievemente emetogeni
Minimamente emetogeni
(Taxani,
VP16, gemcitabina, metotrexate, 5FU, mitomicina, trastuzumab,
cetuximab)
(Bleomicina, alcaloidi vinca, fludarabina)
VOMITO 4
Antiemetici
Anti HT3:
ondansetron, granisetron, tropisetron, dolasetron,
palonosetron
Antagonisti Dopamina:
Metoclopramide
proclorperazina, domperidone,
Corticosteroidi:
desametazone, prednisolone,
metilprednisolone
Aprepitant
Benzodiazepine:lorazepam diazepam
VOMITO 5
Profilassi come indicato in base al rischio
Modifiche consentite su base soggettiva
Somministrare la dose efficace più bassa
possibile
Forma iniettiva sostanzialmente equivalente
ad orale in profilassi
Terapia di salvataggio iniettiva.
Considerare idratazione se vomito profuso e
difficoltà ad alimentazione.
Considerare concause
VOMITO 6
Un buon controllo dell’emesi acuta è
presupposto per un controllo ottimale
dell’emesi ritardata e dell’emesi anticipatoria
Nella donna protocolli moderatamente
emetogeni richiedono profilassi come per
elevato rischio
I farmaci antiemetici hanno effetti collaterali!
DOLORE
Caratteristiche, localizzazione, intensità,
durata, modalità di insorgenza e/o di
riacutizzazione
Valutazione trattamenti analgesici in corso
Identificare le situazioni a rischio (tracollo
vertebrale, fratture patologiche) che
richiedono accertamenti e cure urgenti per
potenziale seria compromissione della Q.o.L o
pericolo di vita.
DOLORE 2
Linee guida OMS a 3 scalini? Eliminare
uno scalino?
L’utilizzo degli oppioidi
La titolazione della dose
I farmaci adiuvanti
Il dolore “difficile” (il dolore globale, il
dolore neuropatico)
Il dolore episodico intenso
DOLORE 3
La rotazione degli oppioidi
Vie di somministrazione degli oppioidi
Effetti collaterali degli oppioidi
I trattamenti “off label”
Le associazioni razionali e non razionali
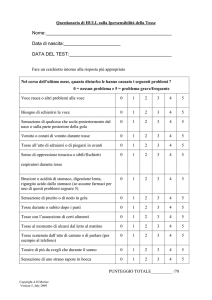
DISPNEA
CLINICA:
-
-
aumento frequenza respiratoria, ortopnea
Tachicardia – tachiaritmia;
ipotensione/ipertensione
Cianosi, eventuale turgore giugulare – edemi
Obiettività polmonare, eventuale tirage
Stato di coscienza
DISPNEA
ESORDIO:
-
-
-
-
ACUTO (ore) ACCERTAMENTI
NOSOCOMIALI (PROGNOSI DEL PAZIENTE!!!)
SUB-ACUTO (giorni o settimane)
ACCERTAMENTI DILAZIONABILI
CRONICO (mesi) ACCERTAMENTI
PROGRAMMABILI
RICORRENTE - SITUAZIONALE
DISPNEA
CAUSE ONCOLOGICHE DIRETTE:
Ostruzione intrinseca – estrinseca vie aeree
Interessamento parenchimale polmonare primitivo o
metastatico
Sindrome mediastinica
Versamento pleurico – pericardico
Linfangite carcinomatosa
Fistole esofago tracheali e polmonite ab ingestis
Embolia neoplastica
Paralisi c.v. e/o n. frenico
Ascite ed epatomegalia
DISPNEA
CAUSE ONCOLOGICHE INDIRETTE:
- Anemia
- Embolia polmonare
- S. neurologiche paraneoplastiche
DISPNEA
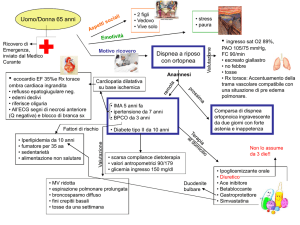
PROCESSO DECISIONALE RAPIDO PER PROBABILITA’:
-
-
-
-
Dispnea versamento pleurico
D. + turgore venoso e collo versamento pericardico/ s.
mediastinica
D. + dolore ischemia miocardica-TEP-PNX
D. + dolore + singhiozzo tumore diaframmatico
D. + emottisi t. polmonare, edema polmonare
D. + tosse polmonite, BPCO riacut. RT polmonare,
atelettasia, linfangite
D. + tosse + stridore tumore tracheale o VADS.
D. + tosse + dolore + emottisi + febbre infezione
DISPNEA
TRATTAMENTO:
mirato se possibile alla causa.
Corticosteroidi inalatori e sistemici
O2 (non OLT)
Metilxantine?
Sedazione tosse se non produttiva
Tranquillizzare il paziente (sedazione lieve)
Nel paziente molto avanzato considerare morfina 5
mg ogni 4 ore.
DISPNEA
Problemi etici in fase terminale:
Trattare o non trattare la polmonite
terminale?
TOSSE
-
Secca
Produttiva con espettorazione inefficace
Produttiva, associata ad espettorato mucopurulento o emorragico
TOSSE
-
-
-
-
TRATTAMENTO:
Se possibile eziologico (colturali su
espettorato)
Antitussigeni (codeina, destrometorfano,
levodropropizina) PER TOSSE SECCA
Steroidi – b2 stimolanti – anticolinergici
inalatori
Inalazioni umide (con anestetici locali) e
morfina per i pazienti terminali
ASTENIA E FATIGUE
PREVALENZA: 17-95% PAZIENTI
QUANTIFICAZIONE: problematica
CAUSE: MULTIFATTORIALE (anemia, disfunzioni
tiroidee,malnutrizione, dolore, stati infettivi,
comorbidità, miopatia paraneoplastica, ansia e
depressione)
PATOGENESI: incerta
TRATTAMENTO: correzione anemia o fattori
identificabili; steroidi (basso dosaggio), Progestinici
(rischio tromboembolico, epatotossicità), SSRI, FKT?
ANEMIA
PEGGIORA QUALITA’ DI VITA
CAUSE:
Perdita (da neoplasia o da chirurgia)
Emolisi (LLC)
Ipoproliferativa carenziale (Fe, B12 folati,)
Da mieloftisi
Da chemio-radioterapia
Da malattia cronica (citochine infiammatorie correlate
a tumore)
ANEMIA
n.b. l’anemia correla inversamente con la sopravvivenza
e con la probabilità di risposta a CT - RT
RIMEDI:
Emotrasfusione (e.c.) se Hb < 8g/dl*
ricombinanti umani dell’EPO (se Hb < 10 o 10-12g/dl*)
Ridurre o sospendere se Hb >= 12g/dl (rischio
trombotico)
Raddoppiare la dose se incremento < 1g/dl dopo 1 mese
Considerare supporto marziale (e.v.)
Sospendere se non risposta
Supporto nutrizionale o delle carenze dimostrate
ANEMIA
•
•
* I valori riportati possono subire deroghe a
giudizio clinico in base alla rapidità con cui si è
instaurata l’anemia, alla clinica e alle
comorbidità
Problemi etici in cure palliative: fino a
quando trasfondere?
TURBE DELLA NUTRIZIONE
CACHESSIA - ANORESSIA
Perdita di peso per insufficiente apporto
alimentare o alterazioni metaboliche
o Fattori psicologici
o Trattamenti antitumorali
o Alterazioni gusto-olfatto
o Sazietà precoce, ripienezza addominale
(ascite, coprostasi, gastroparesi)
o Avversione per i cibi (nausea)
o Mucositi, micosi orale-digestiva
TURBE DELLA NUTRIZIONE
CACHESSIA - ANORESSIA
Occlusione meccanica VDS disfagia
o Aumento perdita nutrienti e ridotto
assorbimento (vomito, diarrea, steatorrea,
fistole)
o Aumento fabbisogno
Alterazioni metaboliche, catabolismo
accelerato, perdita riserve lipidiche e
deperimento masse muscolari cachessia.
o
TURBE DELLA NUTRIZIONE
CACHESSIA - ANORESSIA
RIMEDI:
o Cura dell’igiene orale e risoluzione delle
mucositi/micosi
o Supporto orale con integratori (omega 3) scarsa
compliance
o Nutrizione enterale (SNG SND breve termine;
gastrostomia – PEG, digiunostomie Lungo termine
o Nutrizione parenterale (accesso venoso stabile)
Problemi etici in cure palliative: cure sproporzionate
o supporto necessario al sostentamento e
quindi moralmente doveroso? Fino a quando?
DIARREA
CAUSE:
infettive
transito accelerato gastroresezione
S. da carcinoide
Radioterapia su addome
Farmaci (chemioterapia):
-
-
Fluoropirimidine (5FU capecitabina UFT)
Inib. Topoisomerasi (topo-irinotecan)
Derivati del platino (oxali-carbo-cis)
Altri (mtx, araC)
DIARREA
GRADO NCI-CTC:
I : < 4 scariche/die nessuna interverenza ADL
II : 4-6 scariche (o aumento output stomia) non
interferenze con ADL, necessità di reidratazione (e.v.
< 24 h)
III : > 7 scariche o > output stomia; incontinenza;
reidratazione e.v. > 24 h, ospedalizzazione,
interferenza con ADL
IV : conseguenze pericolose per la vita, shock, necessità
di terapia intensiva
DIARREA
PROCESSO DECISIONALE:
grado I modificazioni dietetiche con pasti piccoli e
frequenti, idratazione orale (isosmotica, calorica, non
gasata);succhi frutta, zuccheri a pronto
assorbimento, proteine; eliminazione lattosio,
sorbitolo, fibre, supplementi iperosmolari.
Grado II c.s. + idratazione e.v. breve
FARMACI: LOPERAMIDE 1 c ogni 4 h con dose di 2c di
attacco. Per irinotecan protocollo intensivo ogni 2 ore
fino a risoluzione diarrea per almeno 12 ore
Il paziente puo’ essere gestito a domicilio
DIARREA
PROCESSO DECISIONALE:
grado III e IV idratazione per via parenterale con
supporto nutrizionale parenterale se necessario. Dieta
idrica o esclusivo apporto parenterale fino a
risoluzione
FARMACI: loperamide; antisecretivi (PPI); octreotide
100-150500 mcg s.c. BID. Antibiotici (neomicina)
Il paziente deve essere ospedalizzato (talora T.I.)
STIPSI
25-85% Pazienti
CAUSE:
Stipsi Primaria
- ridotto apporto di cibo e liquidi
- Ridotta attività fisica
- Debilitazione
- Età avanzata
- Assenza di tempo e di privacy
STIPSI
CAUSE:
Stipsi secondaria
- ostruzione transito da parte del tumore
- Compressione midollare
- Disionia (iperCa, ipoK)
- Anomalie metaboliche (ipotiroidismo, diabete,
I.R.C.)
- Patologie intestinali
- Patologie neurologiche
STIPSI
CAUSE:
Stipsi iatrogena
-
-
alcaloidi vinca
temozolamide,
Inibitori aromatasi
Ac. Zoledronico
Oppioidi
Antiemetici Anti HT3
Fe orale
Antidepressivi
Farmaci C.V. (digossina, verapamil)
STIPSI
PREVENZIONE:
Fibre, apporto di liquidi, mobilizzazione, tempo e privacy per
l’evacuazione
RIMEDI: lassativi, preferire via orale
-
formanti massa
Tensioattivi
Lubrificanti minerali
Osmotici
Salini
Stimolanti – irritanti
metoclopramide
Occlusione intestinale inoperabile e
ileo paralitico
CLINICA: distensione addominale, dolore colico o
continuo, nausea e vomito anche fecaloide,
costipazione, disidratazione, alvo chiuso a feci e
gas, peritonismo.
ESAMI: Rx diretta addome, laboratorio
Sempre decompressione intestinale con SNG;
Idratazione e correzione squilibri elettrolitici
POSSIBILI RISOLUZIONI SPONTANEE
(temporanee)
Occlusione intestinale inoperabile e
ileo paralitico
TERAPIE PALLIATIVE O ALTERNATIVE ALLA
CHIRURGIA:
- Farmaci per alleviare il dolore (oppiacei,
antispastici), antisecretivi (PPI, octreotide),
antiemetici (metoclopramide, aloperidolo o
fenotiazine), corticosteroidi
- Stent
- Fotocoagulazione Laser endoscopica
Compressione midollare
Emergenza oncologica da riconoscere e trattare
tempestivamente! Rischio paraplegia e perdita
controllo sfinteri irreversibile.
ATTENZIONE AI SINTOMI D’ESORDIO
- rachialgia persistente e localizzata
- Deficit motori (ipostenia deficit alla
deambulazione)
- Disturbi della sensibilità (parestesie ipoestesie)
- Iperreflessia
Compressione midollare
DIAGNOSTICA PER IMMAGINI:
RMN DELL’INTERO RACHIDE
TC del segmento sospetto (2° scelta)
TRATTAMENTO:
Steroidi ad alta dose al primo sospetto (10-100 mg e.v.
u.t.) proseguendo con 16-32 mg /die e.v. –os
RT proseguendo steroide c.s.
Chirurgia entro 48 h dai sintomi compressivi
(laminectomia decompressiva, resezione in blocco corpo
vertebrale per via anteriore) RT
Analgesici
DELIRIUM
CAUSE:
- Neoplasie primitive e secondarie SNC
- Iatrogene (CT, RT oppioidi, steroidi, bdz,
barbiturici, FANS, antibiotici)
- Complicanze metaboliche (insuff. Epatica, renale,
respiratoria, alterazioni elettrolitiche e glicemiche
- Infezioni, febbre
- Cause non oncologiche (astinenza da alcol o
sostanze d’abuso)
DELIRIUM
CLINICA: alterazioni dello stato di coscienza con esordio
repentino
Disorientamento T-S, disturbi mnesici, del linguaggio
Illusioni, allucinazioni, ideazione delirante, irritabilità,
ansia, agitazione, paura
TERAPIA:
correzione delle cause
Neurolettici (aloperidolo, cloropromazina risperidone
olanzapina)
Lorazepam o midazolam (non responders, d. tremens,
sedazione terminale)
MUCOSITE
CAUSE:
Chemioterapia (5FU, mtx, VP16 antracicline) esordio
dopo 5-7 gg risoluzione 14-21 gg.
RT (> regione cervicale)
Steroidi prolungati
Infezioni da Herpes Simplex
FATTORI FAVORENTI:
Cattiva igiene cavo orale
Alcool
Fumo di sigaretta
Xerostomia, pregr. RT
Età avanzata, precedenti infezioni ricorrenti (afte)
MUCOSITE
PROFILASSI:
-
CORRETTA IGIENE ORALE
Benzidamina
nistatina
TRATTAMENTO:
-
-
-
-
Accurata pulizia cavo orale (spazzolini morbidi, tamponi, sol
acqua e bicarbonato 5%) non allopurinolo o clorexidina
Controllo del dolore: anestetici topici spray o gel, farmaci
sistemici (FANS, oppiacei).
Apporto idrico e nutrizionale (alimenti freddi e semiliquidi, non
alcol né irritanti)
Se G 3 o 4 idratazione parenterale e nutrizione enterale
Antifungini (nistatina fluconazolo, itraconazolo), anti erpetici.
Eccetera, eccetera, eccetera
Ringrazio per l’attenzione
Alla prossima!