Pediatria
22/05
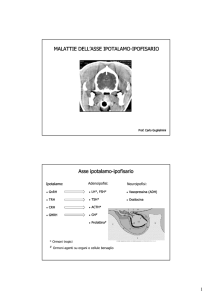
L’ipofisi si divide in due parte, l’adenoipofisi e l’ipofisi posteriore. La parte dell’adenoipofisi è
sotto un controllo vascolare da parte dell’ipotalamo ed in particolare da parte dei nuclei
sopraottico, paraventricolare, arcuato; questi immettono nel circolo portale ipotalamico
fattori di rilascio o inibitori per l’adenoipofisi; viceversa l’ipofisi posteriore è, semplificando al
massimo un “magazzino”, cioè l’ipofisi posteriore non produce ormoni, ma immagazzina ormoni
(ADH e ossitocina) che vengono prodotti a livello ipotalamico e che giungono nell’ipofisi
posteriore attraverso fibre nervose che partono dai nucleo paraventricolare e sopraottico.
L’ipotalamo èun centro di integrazione di diversi stimoli, integra questi stimoli per dare
risposte particolari. Oltre ai suddetti nuclei, nell’ipotalamo troviamo anche i recettori della
sete e dellavasopressina o osmorecettori ipotalamici. Sovente quando c’è una alterazione di
tipo organico che va a colpire la neuroipofisi, avremo dibete insipide, ma spesso vengono colpiti
anche queste zone recettoriali, quindi avremo diabete insipido, ma anche per esempio una
ipernatremia costante. Un bambino che ha il diabete insipido non è ipernatremico perché
compensa bevendo di più, infatti avrà poliuria, ma anche polidipsia; quando c’è una lesione,
spesso organica, di questi recettori per la sete, avremo un bambino che ha il diabete insipido
con alterazione della sete e che quindi va continuamente incontro a iperosmolarità plasmatica
e ipernatremia.
1° CASO CLINICO
Anamnesi: Bambina di 6 anni che da 2 anni presenta una rapida crescita ponderale, comparsa
di telarca(?) [bottone mammario che indica l’inizio della pubertà] e peluria pubica.
E.O. : Il peso è il 164% del peso corporeo ideale. In età pediatrica, per valutare lo stato di
nutrizione, si usano due indicatori il BMI (Body Mass Index) che si usa anche in età adulta, ma
per il quale solo da poco sono disponibili parametri di riferimento per l’età pediatrica, oppure
molto più semplicemente si calcola il peso corporeo ideale in base alla statura, si farà quindi
una proporzione tra il peso del bambino e il suo peso ideale, quindi avremo, in caso che questi
coincidano, che il peso sarà il 100% del peso ideale, tra 80% - 120% è accettabile, <80% si
parla di magrezza se >120% si parla di eccesso ponderale, che sarà medio se <140%, obesità
lieve <160%, obesità grave >160%. Quindi questa bambina ha una obesità grave.
La statura è elevata, 97° percentile.
Si conferma questo telarca e bubarca(?) al II° stadio. Si parla di pubertà precoce quando c’è
la comparsa del bottone mammario prima degli 8 anni. Quindi questa bambina ha una pubertà
precoce.
Il fondo dell’occhio e il campo visivo sono normale.
L’età ossea di 9 anni e 4 mesi, quindi un’età ossea avanzata di più di 3 anni. La vera età
fisiologica di un bambino in fase di crescita non è l’età anagrafica, ma l’età ossea, quindi se
vogliamo sapere a che stadio di maturazione è un bambino bisognerà andare avalutare l’età
ossea. Per fare questa valutazione si fa una semplice radiografia della mano del polso di
sinistra e attraverso opportune tabelle si calcola l’età ossea.
Laboratorio: Ha ipernatremia [v.n. <= 140] e un osmolarità plasmatica elevata. L’osmolarità
plasmatica, a differenza di quella urinaria che per l’interazione tra tubulo renale e ADH oscilla
a seconda dell’idratazione, è mantenuta entro limiti molto ristretti [v.n. 275 – 285 mosm/Kg],
1
questo controllo così stretto è attuato per proteggere le cellule cerebrali. Questa bambina
arriva a
300 mosm/Kg e questo è preoccupante perché un valore così alto può dare disidratazione
intracellulare perché succede, soprattutto a livello del SNC, che la cellula buttafuori l’acqua e
quindi si disidrata e potremo avere gravi convulsioni, coma, morte. L’osmolarità urinaria
ovviamente è invece molto bassa, perché il rene compensa questa disidratazione aumentando
la ritenzione. In questo caso invece abbiamo un valore di 277 mosm/Kg che è un valore
normale.
Diagnosi: in questi casi non solo non è necessario fare il test della sete per fare diagnosi di
diabete insipido, perché la diagnosi si fa semplicemente su questi valori: un bambino, ma anche
un adulto, che ha valori così alti di osmolarità plasmatica con un rene che non compensa, ha il
diabete insipido; se poi diamo il DDAVP che è l’analogo sintetico dell’ADH e il bambino
compensa e comincia a contrarre la diuresi, questa è la prova che è un diabete insipido di
origine centrale. Inoltre fare un test della sete, che si basa sul mettere il bambino senza
acqua per 7 ore, a questi pazienti è molto pericoloso perché già partono da una situazione di
iperosmlarità plasmatica che tenderà ad aumentare, rischiamo di indurre nel bambino le
convulsioni o addirittura il coma. Quando ho un bamibino, o un adulto, in cui ho poliuria e
polidipsia in cui si sospetta diabete insipido, prima di tutto bisogna fare: il bilancio idrico,
dosaggio dell’osmolarità plasmatica e degli elettroliti, se si presentano nella forma suddetta la
diagnosi è fatta e si dà l’ADH che si può dare per pompe endonasali che per compresse.
Questa bambina aveva qualcosa di particolare, perché aveva anche una pubertà precoce ed un
danno agli osmocettori ipotalamici, dimostrato dal fatto che non riusciva a bilanciare la
ipernatriemia. Quindi si è dovuti andare a cercare qualcosa di particolare, e si è andati a fare
la betaHCG e la alfa feto proteina nel siero e nel liquor. Questi sono due markers tumorali di
germinoma ipotalamico. Nel liquor inoltre si è cercata la presenza di cellule tumorali che si è
rivelata negativa. Poi si è dosata la prolattina che era elevata, questo perché la secrezione di
prolattina è controllata con effetto inibitorio dalle cellule dopaminergiche ipotalamiche che
passano a livello del peduncolo ipofisario; quando questo peduncolo viene infiltrato da un
processo infiltrativo o tumorale, queste fibre inibitorie vengono compromesse, quindi viene a
mancare questa inibizione, questo spiega perché si è dosato il livello di prolattina. E’
caratteristico infatti dei processi infiltrativi o tumorali che interessano il peduncolo
ipofisario questa alterazione dei livelli di prolattina che non arrivano mai ai livelli del
prolattinoma (>100 ng/ml). Quindi in questo caso sospettiamo un processo organico che
coinvolge sicuramente l’ipotalamo e probabilmente anche il peduncolo ipofisario. Andiamo a
dosare anche il GH [v.n. > 10 ng/ml] che è normale, andiamo a dosare il cortisolo che è normale
e andiamo a dosare le gonadotropine che, come ci aspettavamo, sono molto elevate. Quindi
facciamo diagnosi di bambina con diabete insipido, pubertà precoce, alterazione del centro
della sete, iperprolattinemia. Il passo successivo è quello di andare a fare una Risonanza
Magnetica, che come era funzionalmente sospettabile, rivela un infiltrato del peduncolo
ipofisario. Le condizione che più frequentemente si associano ad una infiltrazione del
peduncolo ipofisariio sono:
1. istiocitosi
2. germinoma che caratteristicamente si maifesta con una doppia localizzazione, a livello
epifisario e a livello del peduncolo
Spesso nonpossiamo sapere quello che abbiamo di fronte perché andare a fare una biopsia del
peduncolo ipofisario è estremamente pericoloso.
2
2° CASO CLINICO
Anamnesi: Bambina di 8 anni e mezzo che ha anch’essa poliuria, polidipsia, improvviso aumento
dell’appetito associato ad aumento ponderale. Tutti questi casi sono caratterizzati da un
improvviso aumento ponderale dovuto ad aumento dell’appetito. Anche il centro della fame è a
livello ipotalamico. Il 95% delle obesità in età pediatrica, sono costituzionali, dovute a
sbagliate abitudini familiari, c’è una piccola precentuale di obesità dovute ad alterazioni
patologiche che possono essere più frequentemente:
ipotiroidismo
deficit di GH
sindrome di Cushing
che sono molto rare. Nel ambito di questa piccola percentuale troviamo anche obesità dovute
ad alterazioni del centro della fame che si caratterizano per il rapido aumento dell’appetito
fino anche alla bulemia.
E.O. La statura è normale, il peso è del 133% del peso ideale, ha una velocità staturale normale
ed è prepubere.
Laboratorio: tutto normale tranne il GH che è basso. Andiamo a fare il test della sete,
durante il quale vediamo che l’osmolarità urinaria rimane bassissima [v.n. 280 mosm/Kg come
quella plasmatica], questo pz arriva a 79 mosm/Kg. Gli si dà l’ADH e comincia a concentrare le
urine. Quindi un diabete insipido di tipo centrale. Anche in questo caso si fanno i markers, che
sono negativi. E’ vero che ci sono diabeti insipidi di tipo idiopatico, però purtroppo il tempo di
latenza tra l’insorgenza del diabete insipido e la visualizzazione di una lesione organica a livello
ipotalam-ipofisario può essere oltre i 10 anni. Quindi in ogni soggetto con diabete insipido è
obbligatorio fare una RM almeno una volta all’anno per i primi 10 anni. La RM era negativa.
Passano 2 anni:
E.O.: Per due anni la crescita staturale è rimasta normale anche senza terapia con GH
malgrado la carenza di questo ormone, ma dopo 2 anni, improvvisamente questa bambina
rallenta la crescita, perde peso, l’età ossea tende a rimanere indietro.
Laboratiorio: Ripetiamo i dosaggi e troviamo prolattina elevata, cortisolo che dopo il test
all’insulina non si alza, quindi come se ci fosse un deficit di ACTH, abbiamo un picco di TSH
che ci dà una risposta ritardata come da deficit ipotalamico di TRH, i markers sono ancora
negativi. Ripetiamo la RM e la troviamo positiva per una formazione di 5mm sul dorso della
sella turcica, anteriormente al III° ventricolo che include il peduncolo ipofisario. Ancora una
volta la prolattina aumentata anche di solo il doppio [v.n. fino a 20-22] ha individuato una
lesione a livello del peduncolo.
Gli ipotiroidismi sono di tre tipi:
1. Primario; da deficiti tiroideo, è quello classico del bambino che nasce con una agenesia
tiroidea e abbiamo un TSH molto alto.
2. Secondario; da deficit ipofisario, quindi di TSH.
3. Terziario; da deficit ipotalamico.
Quando siamo incerti sulla diagnosi possiamo fare il test al TRH.
Possiamo avere:
a. Ipertiroidismo: il TSH è indosabile, sia con che senza stimolo al TRH, per il feedback
negativo causato dall’eccesso di ormoni tiroidei.
3
b. Normalità: avremo un picco, che poi tenderà ad riabbassarsi, di TSH dopo circa 20 minuti
dalla stimolazione con TRH.
c. Ipotiroidismo tiroideo (I°): partiamo da valori di TSH, già di base, molto elevati, quindi è
quasi inutile fare un test di TRH in questi pazienti.
d. Ipotiroidismo II°: abbiamo un picco ridotto di ampiezza.
e. Ipotiroidismo III°: gli ormoni periferici possono essere normali, il TSH può essere basso,
normale o addirittura alto. Caratteristicamente questo ipotiroidismo risponderà al test con
TRH in maniera prolungata nel tempo. Mentre infatti normalmente il picco di risposta è molto
breve e velocemente il TSH si riassestasu valori normali, nel caso dell’ipotiroidismo III°
abbiamo un picco che compare più o meno come compare nella condizione di normalità, ma
invece di riabbassarsi, tende ad avere un plateu.
3° CASO CLINICO
Anamnesi: bambino di 7 anni e mezzo con sonnolenza, instabilità della temperatura corporea,
cioè alterazioni che andavano da ipertermia a ipotermia, scarso accrescimento staturale.
Laboratorio: Marcata iperprolattinemia, quasi ai livelli di un prolattinoma, GH basso, markers
negativi, RM negativa.
Nel tempo la sintomatologia si complica progressivamente, compare poliuria, incremento
ponderale (163%), prepubere, ipernatriemia (146-149) e cominciamo a pensare a un deficit del
centro della sete, l’iperprolattinemia sempre presente, TRH che mette in evidenza un picco
ridotto, il GH è sempre basso, si somministra una soluzione ipertonica e si vede come reagisce
il senso della sete che conferma che il centro della sete non funziona (questa metodica è
pericolosa e non si usa +). Quindi il bambino ha un deficit di ADH e una compromissione del
centro della sete. Markers tumorali negativi. I potenziali evocati visivi che rivelano una
compromissione del campo visivo. Ci aspettiamo di trovare una lesione organica a livello
centrale, ma la RM è del tutto negativa. Questo non vuol dire che il bambino non abbia nulla,
ma che ha una lesione che si sta espandendo, ma che però non è ancora visibile.
Quando abbiamo associazione di un diabete insipido con lesioni dell’adenoipofisi, dobbiamo
pensare a una lesione ipotalamica. Quando c’è un’ipernatremia dobbiamo pensare che sia
associata una lesione dei centri della sete. Se c’è un rapido incremento ponderale ci sarà
interessamento dei nuclei della fame. L’iperprolattinemia è un marcatore sensibile di invasione
peduncolare. Possiamo avere deficit di GH però crescita normale, questo capita per esempio
nei bambini operati di craniofaringioma, tumore ipofisario che può raggiungere dimensioni
notevoli, in cui viene asportata l’ipofisi che continuano a crescere finchè sono obesi. L’ipotesi
più accreditata è che sia l’iperinsulinemia, determinata dall’obesità, a determinare questa
crescita. Inoltre importante è il follow-up neuroradiologico tramite RM con contrasto per
evidenziare lesioni dell’area ipotalamica, caretteristicamente del pavimento del III°
ventricolo che è la zona del nucle arcuato, paraventricolare e sopraottico.
4° CASO CLINICO
Anamnesi: Ragazzo di con poliuria con urine chiare, polidipsia e irritabilità soprattutto se
durante l’orario scolastico non gli veniva permesso di bere. Si parla di poliuria quandi si
emettono più di 50 ml/Kg/die di urina.
Laboratorio: Sodiemia normale, osmolarità normale. Durante il test della sete si monitorizza
ogni ora l’osmolarità plasmatica e urinaria e il peso, l’ADH ogni due ore. Questo test va
4
stoppato se il calo ponderale è superiore al 5% di quello originario perché vuol dire che il
bamibno si sta disidratando, quando la osmolarità plasmatica tende ad andare oltre i 145 e
quell aurinaria sotto i 300, perché è già diagnostico per diabete insipido oppure quando il
paziente soffre. Alla fine del test si somministra l’ADH per vedere la risposta. Se c’è risposta
avremo un diabete insipido centrale, altrimenti è periferico. Quindi se le urine cominciano a
concentrare avremo un test normale, se è un diabete insipido centrale l’osmolarità urinaria si
mantiene bassa e aumenta con la somministrazione di ADH, invece se è nefrogenico
l’osmolarità urinaria non aumenta né durante il test né dopo somministrazione di ADH.
Possiamo avere delle forme dovute a polidipsia psicgena dovuta ad una abitudine a bere molto,
queste a volte hanno un comportamento intermedio che sono le più difficili da diagnosticare e
per cui bisogna rifare il test più di una volta.
Il diabete insipido può avere origine a livello dei nuclei sopraottico e paraventricolari che
producono ADH, a livello ipofisario, e parliamo di diabete insipido centrale o neurogenico,
oppure può essere dovuto ad un problema a livello periferico, a livello tubulare per
malfunzionamento dei recettori, avremo un diabete insipido periferico o nefrogenico.
Cause di diabete insipido neurogenico:
1. genetiche, aut dominanti, recessive, x-linked, in èarticolare sindrome di Wolkman(?) legata
al cr.4 che è una situazione in cui abbiamo diabete insipido, diabete mellito, atrofia ottica
bilaterale progressiva, sordità neurosensoriale; è dovuta ad una alterazione di una proteina
che si trova sul cr.4.
2. malformazioni congenite del SNC
Cause acquisite di diabete neurogenico (le + frequenti):
1. traumi, soprattutto incidenti stradali
2. neoplasie, craniforangioma, disgeminoma, meningioma, linfoma, leucemia
3. istiocitosi X
4. esiti di infezioni
5. infiammazioni autoimmunitarie
6. alterazioni vascolari, come quella post-natale
7. idiopatiche, che corrispondono a circa il 40%
Cause di diabete nefrogenico:
1. Genetiche
Acquisite:
1. Farmaci, chemioterapia con nefrotossici (cisplatino)
2. Alterazioni del metabolismo, ipercalciuria o ipocaliemia
3. Anemia falciforme
4. Idiopatca
Cause di polidipsia primaria:
1. Iatrogena, bambini messi in flebo dove i liquidi sono superiori alla loro esigenza
2. Psicogenica, inesistente nel bambino
3. Secondaria a sarcoidosi o meningite per compromissione dei centri della sete
4. Idiopatica
5. Farmaci
6. Abitudini sbagliate, soprattutto mamme che allattano troppo i neonati
5
La neuro ipofisi alla RM si vede molto bene ed appare come una macchia bianca, la cosidetta
“bright spot”, nel diabete insipido, dove manca l’adh un marker caratteristico è che manca la
visualizzazione della neuroipofisi. Possiamo avere anche lo svilupparsi di cisti molto grosso che
benchè non tumorali, possono dare, per compressione, il diabete insipido.
Un’altra forma di diabete insipido importante è quella secondaria ad intervento chirurgico.
Questo può esserci dopo qualsiasi intervento neurochirurgico, soprattutto micro e macro
adenomi ipofisari che sono molto frequentinei bambini, nel 50-60% dei casi. E’ una forma
transitoria. Abbiamo anche una forma permanente quando con gli strumenti si va a
danneggiare la neuroipofisi. La forma permanente è molto importante perché può andare
incontro ad un andamento trifasico:
1. Subito dopo l’intervento abbiamo un diabete insipido acuto, che dura circa 4-5 giorni,
dovuto ad un cosidetto shock neuronale, cioè vengono shockati i neuroni produttori di adh;
2. Vi può essere un’interfase in cui i neuroni residui espellono l’adh immagazzinato prima
dell’intervento determinando una normale increzione di adh; dura circa una settimana ed è
rischiosa nel caso in cui il bambino fosse sotto terapia con adh, in questo caso si rischia
una intossicazione da acqua che può determinare il coma. Per evitare i danni permanenti
che possono scaturire da questa intossicazione bisogna:
a. Monitorare l’osmolarità plasmatica e urinaria o anche semplicemente la sodiemia,
perché nel momento in cui si ricomincia a produrre adh si contrarrà la diuresi e si
abbasserà l’osmolarità plasmatica e così la sodiemia
b. Usare la vasopressina acquosa invece dell’adh; perché una emivita di 4-6 ore contro le
12-24 dell’adh, quindi può essere sospesa senza temere effetti ritardati.
3. Dopo questa fase abbiamo la forma stabile in cui si può tranquillamente usare l’adh.
Anamnesi
Valutazione della funzionalità dell’ipofisi anteriore e posteriore
RM con gaudolinio
Se RM positiva, biopsia, diagnosi, terapia.
Se la RM mette in rilievo un ispessimento del peduncolo ipofisario o normale:
marcatori,
citologia (se positiva biopsia e diagnosi)
Se citologia negativa RM ogni 6 mesi per 5 anni:
Progressione biopsia e diagnosi
No progressione follow up clinico
Quindi la cosa importante è che il follow up radiologico deve durare 10 anni, i primi 5 anni 1
RM ogni 6 mesi poi 1 volta l’anno per i successivi 5 anni; il follow up clinico invece dura tutta la
vita.
5° CASO CLINICO
Anamnesi: Bambina di 8 anni, da 2 anni poliuria e polidipsia. Statura bassa, età ossea 6 anni.
Laboratorio: test della sete positivo per diabete insipido centrale, alla fine delle 7 ore non
concentra le urine che rimangono ipostenuriche. Tutto gli ormoni normali, RM normali.
6
Dopo 2 anni di follow up:
Sale la PRL, scende il GH, i markers tumorali sono negativi, gli auto Ab sono negativi; si esegue
una scintigrafia ossea nel sospetto di una istiocitosi, spiegato dalla presenza
dell’iperprolattinemia che potrebbe essere causata da ispessimento del peduncolo, che è
normale. La RM rivela appunto ispessimento del peduncolo. Si pensa allora ad una ipofisite
autoimmune (l’ipofisite è un’infiltrazione linfo-monocitaria della ghiandola ipofisaria che è
stata descritta in donne che hanno avuto problemi ipofisari post partum, è rarissima, è stata
attribuita ad un movimento di autoAb ed è stata descritta anche in bambini).
Dopo altri 2 anni:
Compare ipertiroidismo. La RM rivela ispessimento del peduncolo e dell’infundibolo. Si
esaminail liquor e si trova una linfocitosi (v.n. 5 cell/mm3) in questo caso si trovano 30
cell/mm3 e quindi si rafforza lipotesi di una ipofisite autoimmune. Si esegue biopsia e si trova
infiltrati linfocitari associati a zone di necrosi. Dopo poco la bambina comincia ad avere
sintomi da ipertensione endocranica causata verosimilmente dall’ispessimento, per cui la
bambina viene posta sotto terapia cortisonica con betametasone(?) è c’è un lento
miglioramento delle condizioni generali e comparsa di cushing iatrogeno. Ogni volta che si
prova a diminuire la dose di cortisone le condizioni, sia cliniche che radiologiche, peggiorano.
Si esegue una seconda biopsia che conferma l’ipofisite secondaria. Allora si procede a
radioterapia mirata, i segni clinici diminuiscono però insorge panipofisisarismo (alla faccia dei
neologismi!) permanente. Successivamente, 5 mesi dopo, un RM di controllo rivela delle masse
intracraniche multiple, diffuse, in tutto il parenchima. Ne vanno a prendere alcune e scoprono
che la diagnosi era completamente errata perché si trattava di un germinoma che oramai
aveva dato delle metastasi locali multiple. Il germinoma risponde parzialmente al cortisone,
risponde bene alla radioterapia (è molto radiosensibile), ma la radioterapia deve essere
associata a chemioterapia. Anche nel germinoma possono esserci aree di necrosi tumorali e
focolai di infiltrazione. (Quelli che hanno preso ‘sta toppa erano tedeschi…poi dicono che
Berlusconi sbaglia ad avercela con loro…). Quello che emerge da questo caso è che in un pz con
diabete insipido bisogna sempre pertire dalla diagnosi di tumore, che permane fino a prova
contraria, considerando che il follow up deve durare almeno 10 anni così come la comparsa del
pubarca (?) cioè della prima peluria pubica, prima dei 5 anni fino a prova contraria è un
indicatore di un carcinoma surrenalico.
DOMANDE:
Avp: adh
Ddavp: è il derivato sintetico dell’adh
L’istiocitosi va trattata con chemioterapia che è diversa da quella del disgerminoma
7
FLOW CHART DEL DIABETE INSIPIDO
Anamnesi
Valutazione della funzionalità dell’ipofisi anteriore e posteriore
RM con gaudolinio
Se negativa o
mostra un
ispessimento
peduncolare
Marcatori
Citologia
Se negativa
RM ogni 6 mesi per 5 anni
Se non mostra
progressione della
lesione
Follow up clinico
Se mostra
progressione della
lesione
Se positiva
Biopsia
Diagnosi
Terapia
8