PASSO DOPO PASSO
.....qualche notizia sulle "Lesioni Cutanee di Origine Vascolare"
Editrice MA.RO s.r.l.
I edizione : febbraio 1998
II edizione : settembre 1998
III edizione : ottobre 2000
Copie di questo testo possono essere richieste alla Associazione
tel. 0382 /422133 -- fax 0382/523203
a cura di
IP Marisa Bergognoni - Policlinico S.Matteo - Pavia
IPAFD Battistino Paggi - Az.regionale USL 13 - Novara
INDICE
Introduzione
Epidemiologia
Cenni di Anatomia
Fisiopatologia
Prevenzione
Assistenza
Detersione e disinfezione
Medicazione
Elastocompressione
Terapia del dolore
Conclusioni
-----------------------------------
Introduzione
Con questa pubblicazione l’Associazione Infermieristica per lo Studio delle Lesioni Cutanee (A.I.S.Le.C. )
intende offrire ai colleghi, un contributo al fine di favorire una crescita culturale ed una autonomia professionale
nella gestione dei problemi di una fascia d’utenza che, come per i pazienti affetti da lesioni da decubito, ancora
troppo spesso sono assistiti e trattati in modo non uniforme dagli operatori sanitari.
Nonostante sia quello delle patologie di origine vascolare agli arti inferiori e delle loro complicanze quali le
ulcere, una delle problematiche sanitarie più importanti per estensione della popolazione colpita, in Italia non si
è ancora sviluppata una coscienza sanitaria tale da affrontare in modo coordinato e multidisciplinare il
fenomeno. Sono pochissime le equipe multidisciplinari che affrontano con cognizione di causa il problema
affrontandolo con una visione a 360 gradi. Sono invece moltissime le equipe che operando in un particolare
settore sanitario, vedono purtroppo solo uno o comunque pochi aspetti legati al problema delle vasculopatie agli
arti inferiori, con la conseguente insoddisfazione dell’utente che si vede magari risolto il problema acuto, senza
un vero controllo della patologia principale o della sintomatologia che quotidianamente lo assilla.
L’obiettivo che l’Associazione vuole raggiungere con questa prima pubblicazione, con la formazione attraverso
seminari itineranti e con la ricerca, è la sensibilizzazione delle Organizzazioni sanitarie al fenomeno, data
l’assenza di statistiche italiane, oltre a crescere le conoscenze e quindi anche la capacità di gestire i pazienti con
problemi vascolari agli arti inferiori e con una delle maggiori complicanze quali le ulcere vascolari, per una delle
categorie professionali maggiormente coinvolte ma che a tutt’oggi non ha ancora raggiunto una competenza
sufficiente, quale appunto l’infermiere professionale.
Seguendo l’esperienza positiva ormai poliennale sviluppata in Inghilterra ed in altri Paesi europei, si vorrebbe
così favorire la presa di coscienza del proprio ruolo della professione infermieristica nell’assistenza a pazienti
con queste problematiche, in modo da poter concorrere favorevolmente ad una crescita dell’assistenza
domiciliare, dove attraverso l’impiego di procedure e protocolli standardizzati ormai da tempo questa
problematica è completamente gestita dagli infermieri, lasciando agli specialisti medici il controllo e la
consulenza per i casi complessi o complicati.
Gli utenti, ormai vengono assistiti a livello ospedaliero solo in casi estremi, in cliniche specializzate, mentre la
maggior parte vengono assistiti a livello distrettuale in ambulatori con personale infermieristico qualificato, ed a
domicilio dallo stesso personale nel caso l’utente non sia deambulante. Questo ha concorso sicuramente ad un
controllo delle complicanze ed a una riduzione delle spese sanitarie oltre chiaramente ad incontrare un
soddisfacimento dell’utente, che vede sempre più risolti i suoi problemi.
Andrea Bellingeri
Presidente A.I.S.Le.C.
---------------------------------------------------
Epidemiologia
Le ulcere croniche degli arti inferiori colpiscono circa l’1% della popolazione adulta; rare al di sotto dei 40 anni,
la loro incidenza aumenta con l’età raggiungendo il picco massimo fra i 70 ed i 79 anni; prevalgono nel sesso
femminile con un rapporto di 3:1.
Secondo il Journal of International Medicine, in Europa il 35% della popolazione attiva e più del 50 % della
popolazione in età pensionabile soffre di malattia venosa. Il 73% dei portatori di flebopatie sono donne. Dalla
valutazione dei dati sopraesposti è facilmente comprensibile quali e quanti problemi organizzativi, sociali,
assistenziali ed economici la morbilità data da queste patologie possa comportare ai Servizi Sanitari. E’ quindi
importante conoscere quali siano i meccanismi di insorgenza delle patologie che sfociano nelle lesioni ulcerative.
Per questo si ritiene importante proporre all’attenzione quelli che sono i cardini della prevenzione , cura e
mantenimento della guarigione ottenuta .
Cenni di Anatomia
La tipica varicosità primitiva è localizzata nel distretto delle vene safene, situato superficialmente. La
valutazione del circolo venoso profondo e delle vene comunicanti o perforanti è fondamentale nella sindrome
post-flebitica e post-traumatica ed anche nell’ulcera venosa.Il sistema venoso superficiale è situato nel
sottocutaneo ed è separato dalle vene profonde per la presenza di una fascia. Entrambi i sistemi, che sono forniti
ampiamente di valvole, costituiscono un’unità funzionale, nell’ambito della quale le azioni dell’apparato
valvolare e della pompa muscolare determinano un deflusso del sangue attraverso le numerose vene comunicanti
o perforanti,soprattutto nel circolo venoso profondo.
Le vene comunicanti sono fornite di valvole a livello di coscia e di gamba, mentre a livello del piede circa 2/3 delle
perforanti sono sprovviste di valvole, apparentemente per adattare il ritorno venoso alle continue variazioni di
carico presenti in questa sede. Sono clinicamente rilevanti le numerose vene comunicanti sovramalleolari mediali
dette vene di Cockett la cui insufficienza è di particolare significato per la comparsa dell’ulcera venosa.Il tronco
principale della grande safena nasce dal prolungamento mediale dell’arcata venosa superficiale del dorso del
piede e riceve nel suo decoroso una serie di rami, tra cui il ramo posteriore presenta spesso particolare rilevanza
clinica. Lo sbocco della vena grande safena nella vena femorale ( crosse ) a livello della fossa ovale mostra
numerose varianti anatomiche importanti per la chirurgia venosa. L’ingresso della piccola safena attraverso la
fascia avviene a diversa altezza. Nel 25% dei casi questa vena non sbocca nella vena poplitea, ma in rami di
diversa profondità.
Fisiopatologia
Le lesioni di origine vascolare (LV), vengono denominate in modo differente a seconda della loro origine
prevalente. Si possono così trovare tra le più frequenti : ulcere arteriose, ulcere venose, ulcere miste, ulcere
diabetiche; vi sono poi delle lesioni più rare che in questo testo non verranno presentate in quanto rappresentano
solo una ridotta casistica nel panorama complessivo delle LV, quali le ulcere linfatiche, vasculitiche,
angiodisplasiche, ipertensive.
Si definiscono “ulcere arteriose” quelle lesioni trofiche degli arti inferiori che appaiono in soggetti portatori di
arteriopatia obliterante in cui vi sia una riduzione del flusso superiore al 50 %, tale da non permettere più un
adeguato compenso microcircolatorio ( ulcere arteriosclerotiche ) o per un deficit irrorativo secondario a
processi flogistico-trombotici recidivanti delle arterie di medio e piccolo calibro ( ulcere burgeriane ) o per un
distacco di emboli ( ulcere emboliche ).
Il danno ischemico si rende responsabile di una serie di alterazioni che conducono all’ulcera.
Le lesioni ulcerative sono precedute da manifestazioni eritemato-cianotiche in sedi tipiche ( metatarsi, dita,
regioni calcaneari ). La conversione termica delle zone interessate, che da fredde diventano ipertermiche per
congestione capillare, è un importante segno premonitore della turba trofica.
La sintomatologia soggettiva è costituita da dolori terebranti, a scossa, urenti, accompagnati da impotenza
funzionale e da incremento in posizione clinostatica.
Fra questo tipo di ulcere annoveriamo anche quelle che, con un’insorgenza acuta e spontanea hanno un carattere
necrotico-ulcerativo. Tali lesioni sono sostenute da un processo arteriosclerotico su base ipertensiva, soprattutto
diastolica.
Le ulcere si localizzano più spesso sulla faccia antero-esterna della gamba in corrispondenza del terzo medio,
sono precedute da un quadro eritemato-edematoso, che evolve repentinamente verso la formazione di una placca
necrotica, secca, nerastra, superficiale e ben aderente, a margini delimitati rispetto alla cute circostante. Spesso
si assiste alla comparsa di piccole ulcere alla periferia della lesione primitiva a tipo si “satellitosi” con possibile
confluenza.
Il dolore è persistente ed esacerbato dalla posizione clinostatica e da qualsiasi tipo di medicazione topica.
Le soluzioni di continuo a evoluzione cronica ingravescente che possono interessare esclusivamente i piani
dermo-epidermici ( ulcere post-trombotiche ) vengono definite “ulcere venose”.
Devono la loro insorgenza prevalentemente alla malattia varicosa ed alla sindrome post-trombotica che
condizionano un stato di ipertensione venosa cronica.
La sede ( regione perimalleolare o terzo medio di gamba ), la cianosi, la pigmentazione e la desquamazione
lamellare della cute perilesionale, la sofferenza annessiale con alterazioni delle secrezioni sebacee e sudorali e
l’ispessimento delle lamine ungueali sino a quadri con aspetti ad “artiglio” caratterizzano le ulcere venose.
Specie le forme post-trombotiche possono associarsi ad atrofia bianca della cute e dermo-ipodermite
sclerodermiforme.
Senso di peso, crampi, parestesie con incremento in posizione ortostatica, costituiscono la sintomatologia
soggettiva.
Con il nome di “ulcere miste” definiamo quelle lesioni sostenute da alterazioni microcircolatorie conseguenti a
patologie macrovasali sia di tipo venoso che arterioso.
Si tratta in genere di ulcere che associano ad una sede tipica, deponente per una forma arteriosa, una costante
pigmentazione perilesionale o un aspetto leucomelanodermico più tipici di una forma venosa.
Le lesioni non presentano peculiarità proprie ma si comportano a seconda della prevalenza del tipo di danno
vascolare.
Anche la sintomatologia risente della compromissione venosa o arteriosa con eventuale miglioramento della
sintomatologia algica in clinostatismo ( forme venose ) o in ortostatismo ( forme arteriose ). Senso di peso, crampi
e parestesie talvolta completano il quadro.
Complicanza tardiva della malattia diabetica che si manifesta per l’aggravamento di un quadro di ischemia
arteriosclerotica ( ulcera macroangiopatica ) o come espressione di una distrofia tissutale su base
microangiopatica
( ulcera microangiopatica ) , è “l’ulcera diabetica”.
Cofattori sono la neuropatia sensitiva e motoria oltre alle ben note alterazioni ematologiche, vascolari ed
emoreologiche tipiche del diabete.
Mentre le ulcere macroangiopatiche sono assimilabili alle ulcere arteriosclerotiche presentano una maggiore
potenzialità distrofizzante; le ulcere microangiopatiche, spesso multiple, possono essere rappresentate da una
vasta gamma di forme cliniche che da lesioni necrotiche superficiali giungono a volte a gravi perdite di sostanza
con esposizione dei tessuti profondi. Carattere differenziale dirimente per queste ultime è l’assenza di turbe
macrovasali dimostrabili con indagini flussimetriche.
Infine presentano alterazioni della sensibilità tattile, termica e dolorifica accompagnate da sintomatologia
dolorosa di tipo urente esacerbata in clinostatismo ( ulcere macroangiopatiche ) o indipendente dal decubito (
ulcere microangiopatiche ).
Altre ulcere vascolari sono da considerarsi :
le ulcere linfatiche: rare complicanze di quadri linfedematosi;
le ulcere vasculitiche: lesioni trofiche cutanee da insufficienza microcircolatotia distrettuale su base flogistica
sostenuta da un processo immunologico innescato da varie cause;
le ulcere angiodisplasiche: lesioni trofiche degli arti inferiori, spesso insorgenti dopo traumi, in portatori di
displasie vasali congenite o ad insorgenza più tardiva.
Tav.1 Quando pensare all’insufficienza venosa cronica?
Arrossamento
Gambe senza riposo
Crampi
Gonfiore
Difficoltà a rimanere in piedi
Parestesie
Diminuzione della pelosità
Prurito
Dolore
Pesantezza
Eczema
Varici
Formicolii
Tav.2 Segni associati all’insufficienza venosa cronica.
Edema
Venule
Telangectasie
Varici
Eczema
Atrofia bianca
Ulcera
Prevenzione
La prevenzione delle ulcere delle gambe o delle loro recidive è un compito importante per gli operatori sanitari.
Oltre ad un trattamento efficace della malattia di base, che può richiedere anche l’intervento del chirurgo,
bisognerebbe consigliare al paziente l’adozione di misure preventive, in particolare alle persone ad alto rischio.
Bisognerebbe incoraggiare i pazienti a muoversi il più possibile per stimolare la circolazione sanguigna , anche in
presenza di limitazione funzionale dei movimenti della caviglia. Stare seduti immobili davanti ad una fonte di
calore non compromette solo il ritorno venoso ma danneggia anche la cute.
La profilassi si attua con la riduzione dei fattori di rischio; i principali sono:
Fumo (attivo e passivo )
Peso corporeo: il sovrappeso provoca una compressione addominale sulle vene iliache. Chi è in sovrappeso
spesso ha anche un regime alimentare povero di fibre che generano stipsi che aggrava la compressione
addominale.
Grado di mobilità: una condizione di passività dell’arto inferiore, la limitazione dei movimenti dell’articolazione
della caviglia e la scarsa deambulazione, quindi un inadeguato funzionamento della pompa muscolare del
polpaccio, possono contribuire alla comparsa dell’ulcerazione.
Lo stato mentale: importante sarà educare il paziente affinchè questi adotti uno stato positivo nei confronti della
propria lesione. E’ certamente questo un atteggiamento che permette al paziente una miglior gestione sì della
lesione, con le complicanze che la stessa può comportare, ma egualmente della sua guarigione.
Il compenso clinico di malattie quali:
Ipertensione: la patologia ipertensiva infatti può localmente indurre stress meccanico della parete vasale da una
parte e danno endoteliale dall’altra , con degenerazione jalina parietale, alterata motilità e restringimento del
lume vasale che porta ad una ischemia cutanea.
Malattia diabetica: patologia estremamente comune nell’anziano, ma spesso tardivamente riconosciuta a causa
della povertà di sintomi con cui si manifesta, accellera i normali processi di aterosclerosi con importanti
ripercussioni sulle arterie periferiche.
Dislipidemia: quale manifestazione di uno scorretto stato nutrizionale o quale componente ereditaria è un altro
fattore di rischio, per il quale la profilassi non può molto.
L’approccio dietetico è consigliato in presenza di colesterolemia >240 mg\dl oppure in presenza di colesterolemia
a 230 - 239 mg\dl con presenza di due fattori di rischio ( compreso HDL <35 mg\dl). In entrambi i casi l’obiettivo
è quello di : 1. riportare il colesterolo totale sotto i 200 mg\dl oppure 2. portare la frazione LDL sotto i 130 mg\dl
.
La contenzione elastica graduata a giusta ragione può essere impiegata quale profilassi oltre che trattamento
delle varici venose, del linfedema e nella riduzione dell’edema.
Il sistema più pratico è costituito dall’utilizzo delle bende e delle calze elastiche. La calza elastica per essere
efficace va portata per tutto l’arco del giorno.
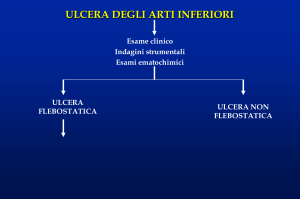
Assistenza
Importante, per il corretto trattamento e per la valutazione evolutiva, l’esatta interpretazione delle
caratteristiche cliniche di una lesione ulcerativa .
Le stesse sono da ricercarsi in:
1. sede: si differenzia a seconda del tipo di lesione
2. forma: a stampo oppure ad angoli acuti e forme irregolari
3. grandezza: a seconda della zona interessata
4. numero: spesso associato a forme vasculitiche o microangiopatico
5. margini: forniscono dati circa l’epoca di insorgenza ed il grado di evoluzione
6. fondo: rappresenta un valido carattere differenziale
7. profondità
8. colorito: rispecchia la situazione irrorativa e svela la presenza di complicanze infettive
9. cute perilesionale
10.annessi
Naturalmente l’assistenza è rivolta non solo alla lesione ma soprattutto al paziente che ne è portatore: le sue
condizioni di salute, le sue capacità funzionali, il suo grado di collaborazione sono variabili di cui tener conto nel
progettare il piano assistenziale e terapeutico.
Detersione e disinfezione
L’obiettivo della detersione di una ferita è quello di sciogliere e lavare i detriti superficiali prima della
medicazione.
Questo non deve essere confuso con l’antisepsi, nella quale l’obiettivo è quello di ridurre il livello di batteri nel
letto della ferita
La pulizia della ferita è sempre necessaria, ad ogni cambio di medicazione, e può essere effettuata irrigando la
ferita con abbondante soluzione fisiologica o ringer lattato mediante una siringa o una spruzzetta, indirizzando il
getto in direzione trasversale, onde favorire l’asportazione meccanica dei detriti presenti sul letto della ferita, ma
delicatamente.
Esistono oggi in commercio medicazioni in grado agire al tempo stesso da detergente, ammorbidente e
superassorbente, che non richiedono detersione alcuna se non solo all’inizio del trattamento.
La disinfezione, invece, è un’operazione controversa poichè è noto che qualunque disinfettante, oltre ad attaccare
germi e batteri, ha un’azione lesiva nei confronti di qualunque cellula, anche sana, e nel nostro caso, può
danneggiare le cellule deputate alla riparazione tissutale, in via di rapida riproduzione.
E’ pertanto sconsigliato l’utilizzo di disinfettanti a concentrazioni elevate.
Elenchiamo vari tipi di detergenti e soluzioni:
Soluzione salina - isotonica salina sempre appropriata e sicura per detergere una ferita.
Soluzione di ringer lattato - grazie alla composizione ricca di sali di potassio è in grado di aumentare il trofismo
cutaneo.
Iodio povidone - ampio spettro antimicrobico, tossico per i fibroblasti i globuli rossi e i globuli bianchi a meno che
non sia notevolmente diluito. Può causare tossicità da iodio quando usato in ferite con notevole superficie.
Soluzione di Dakins - (ipoclorito) efficace contro stafilococco e streptococco, facilita il controllo dell’odore e
liquefa il tessuto necrotico. Tossico sui fibroblasti, può causare erosioni alla cute sana circostante.
Acido acetico - soluzione diluita di aceto bianco, può aiutare nel controllo dello pseudomonas e dell’odore.
Tossico per i fibroblasti, può causare erosioni alla cute sana perilesionale.
Perossido di idrogeno - causa detersione attraverso una azione di effervescenza. Tossico per i fibroblasti, non
deve essere zaffato in tragitti fistolosi per l’alto rischio di embolia gassosa e non deve essere usato per irrigazione
forzata a causa del rischio di enfisema sottocutaneo. Non è efficace come disinfettante.
Agenti detergenti commerciali - la maggior parte contiene agenti attivi di superficie in quantità non tossiche per
ripulire la superficie dai detriti.
La cute perilesionale deve essere adeguatamente protetta, evitare l’eccessiva secchezza della cute usando creme
emolienti ed idratanti.
P.Turrini, “Appunti di Viaggio”- Obiettivo Guarigione - pag.33, A.I.S.Le.C. Tipolito Olona 1996
Linee Guida A.H.C.P.R. 1994
Medicazione
Il trattamento della ferita è un argomento dinamico che richiede una costante revisione alla luce delle nuove
acquisizioni scientifiche. Questi sviluppi tecnologici sono il risultato della nostra sempre maggiore conoscenza dei
processi di guarigione della ferita. Per esempio, è stato osservato che una ferita chiusa in un ambiente umido
guarisce molto più velocemente di un’altra coperta con una medicazione traspirante 89 .
Lo sviluppo di nuovi materiali ha portato all’adozione delle medicazioni occlusive e semiocclusive, che creando
un ambiente ideale per una guarigione più rapida, più sicura e meno dolorosa, hanno anche risolto il problema
dato dall’aderenza, riscontrato molto spesso con le medicazioni tradizionali traspiranti. La scelta della
medicazione ideale deve innanzitutto passare attraverso gli obiettivi curativi che si vogliono raggiungere e poi
attraverso la valutazione della bontà della stessa dal punto di vista qualitativo.
Se gli obiettivi sono la rimozione del tessuto necrotico , un controllo della proliferazione batterica, il favorire i
processi di granulazione ed epitelizzazione ed infine il prevenire una recidiva dell’ulcera è chiaro sin d’ora che
difficilmente si potrà fare affidamento su un unico tipo medicazione.
Cominciamo con il dire che la medicazione ideale deve rispettare i seguenti principi :
1. mantenere l’ambiente umido all’interfaccia con la ferita ( vedi nota 5 )
2. permettere lo scambio gassoso di ossigeno , anidride carbonica e vapore acqueo
3. garantire l’isolamento termico
4. essere impermeabile ai microrganismi
5. non contenere particelle contaminanti
6. non aderire e quindi ridurre il trauma al momento del cambio
7. essere confortevole
8. avere alta assorbenza
9. essere sterilizzabile
10.essere monouso
11.avere intervalli di cambio sufficientemente lunghi.
Principali tipi di medicazioni
Oggi possiamo disporre di medicazioni adsorbenti, a bassa aderenza, a base di alginati o di polimeri naturali o
sintetici in una matrice adesiva, abbiamo ancora films semipermeabili, schiume di poliuretano, idrogels ed
idrofibre.
Qui di seguito si vuole cercare di esemplificare quali siano le loro modalità di impiego, i vantaggi ed eventuali
svantaggi.
ALGINATI: sono derivati dalle alghe marine e contengono l’acido alginico. A contatto con la ferita essudante si
trasformano in un gel idrofilico attraverso un processo di scambio ionico. Sono medicazioni ad alto potere
adsorbente, richiedono un fissaggio, il loro impiego non è consigliato in lesioni poco essudanti.
IDROCOLLOIDI: trovano applicazione in tutti i tipi di lesione ( superficiali e profonde ) ed anche in presenza di
escare secche. Sono disponibili in diversi formati : polvere, pasta e medicazioni con bordo adesivo e non nei
formati standards o sagomati. Consentono una buona gestione dell’essudato, uno sbrigliamento della necrosi. E’
consigliata una certa precauzione di impiego nel caso in cui la lesione sia infetta.
FILMS SEMIPERMEABILI: sono rivestiti di un adesivo acrilico ipoallergenico, permeabili ai vapori
mantengono un ambiente umido di guarigione, fungono da barriera nei confronti di microrganismi esogeni.
SCHIUME DI POLIURETANO: sono idrofile costituite prevalentemente da poliuretano organizzate in tre stati,
uno esterno impermeabile ai liquidi e che funge da barriera per i microrganismi, uno medio altamente
assorbente ed uno interno a bassa aderenza. Grazie alla loro alta assorbenza trovano corretto impiego nelle
ulcere con produzione medio-alta di essudato.
IDROGELS: sono in grado di reidratare i tessuti necrotici , attivare i processi di autolisi, ed alcuni anche di
assorbire l’essudato in eccesso. Sono costituiti da un copolimero dell’amido, da acqua e da propilene glicole.
IDROFIBRE: costituite da fibre non tessute di idrocolloide, è in grado di assorbire rapidamente e trattenere i
liquidi. La medicazione interagisce immediatamente con l’essudato formando un gel coesivo creando così un
ambiente umido.
Importante comunque osservare la lesione, scegliere il tipo di medicazione più adatta e valutare la lesione
periodicamente per adeguare la medicazione in base all’evoluzione della stessa.
Winter G.D.: Formation of the scab and the rate of epitheliatization of superficial wounds in the skin of the
young domestic pig. Nature 1962; 193: 293-294.
Winter G.D.: Some factors affecting skin and wound healing. In Kennedy R.M., Cowden J.M., Scales J.T.
:Bedsore biomechanics, Mac Millan 1976.
8
Hinman C.D. and Maibach H.I. Effect of air exposure and occlusion on experimental human skin wounds.
Nature 1963;200: 377-379.
9
Winter G.D.: Some factors affecting skin and wound healing. In Kennedy R.M., Cowden J.M., Scales J.T.
:Bedsore biomechanics, Mac Millan 1976.
Morgan, D.A. The Care and Management of Leg Ulcers 2nd Edition June 1987 DA Morgan Pharmacy
Department, Whitchurch Hospital , Cardiff.
Medawar P.B. The behaviour of mammalian skin epithelium under strictly anaerobic conditions.Quart
J.Microscop. 1947; 88:27.
Pai M.P: and Hunt T.K. Effect of varying oxygen tension on healing of open wounds. Surg. Gynecol.Obstet.1972;
135:756.
Noe J.M. and Kalish S. The problem of adherence in dressed wounds. Surg.Gynecol. Obstet.1978; 147: 185-188.
O.Cedro “Trattamento non chirurgico e assistenza infermieristica al paziente portatore di ulcere vascolari”,
PARLIAMONE n..2\97 pag.18-19.
Elastocompressione
Nonostante i progressi ed i perfezionamenti raggiunti nel trattamento medico e chirurgico dell’insufficienza
venosa, la terapia compressiva continua ad essere alla base nella cura della patologia venosa.
La terapia elastocompressiva è utile per l’effetto di sostegno e\o vicariante della pompa muscolo-cutanea
divenuta insufficiente : per mezzo del sostegno elastico fornito dal tessuto estensibile, si riduce o si evita la
comparsa di edemi, si attenua il sovraccarico del sistema venoso superficiale, si rendono continenti le vene
varicose comunicanti insufficienti con valvole alterate, si incanala il flusso venoso in senso prossimale mediante
la riduzione pressoria dalla periferia .
I pazienti con disturbi venosi o linfatici devono utilizzare temporaneamente o definitivamente bendagi
compressivi o calze elastiche.
Quando gli arti si presentano edematosi , il trattamento iniziale consiste sempre nel bendaggio compressivo.
La compressione è controindicata in tutte le forme di arteriopatia obliterante.
Tipo di bendaggio nell’ulcera venosa 14
ULCERA VARICOSA:
- Bendaggio mobile con benda a media o a corta estensibilità
ULCERA POST TROMBOTICA:
- Bendaggio fisso adesivo
- Bendaggio fisso all’ossido di zinco
Tipo di bendaggio nell’ulcera arteriosa
Bendaggio a due strati:
- primo strato in cotone di germania
- secondo strato con benda coesiva da medicazione (importantissimo tener conto della tollerabilità individuale)
Tipo di bendaggio nell’ulcera mista
Bendaggio a tre strati:
- primo strato in cotone di germania
- secondo strato con benda mobile a corta estensibilità
- terzo strato con benda coesiva da medicazione
Tipo di bendaggio nell’ulcera diabetica
Bendaggio a due strati:
- primo strato in cotone di germania
- secondo strato con benda coesiva da medicazione (valutare attentamente la sensibilità soggettiva del paziente)
Tipo di bendaggio nell’ulcera ipertensiva
Sconsigliato qualsiasi tipo di bendaggio
Tipo di bendaggio nell’ulcera linfatica
Tenere conto dell’essudato.
Bendaggio a quattro strati:
- primo strato con cotone di germania
- secondo strato con benda coesiva da medicazione
- terzo strato con benda mobile a corta estensibilità
- quarto strato con benda coesiva forte
Bendaggio fisso adesivo
Bendaggio fisso all’ossido di zinco
Tipo di bendaggio nell’ulcera vasculitica
Sconsigliato qualsiasi tipo di bendaggio
Tipo di bendaggio nell’ulcera angiodisplasiche
Bendaggio a tre strati:
- primo strato con cotone di germania
- secondo strato con benda mobile a corta estensibilità
- terzo strato con benda coesiva da medicazione
Peter Staudinger “La compressione passo dopo passo”, Beiersdorf Medical Bibliothek, pag.8, Nurberg: Pia, 1992
H.J.Leu “Terapia flebologica conservativa” in ANGIOLOGIA di Arnold Kappert, pag.407, SEU - Roma 1991
14
Dr. Stella - Smith + Nephew Leadership in Worldwide Ilealthcare
Terapia del dolore
La trattazione sintomatologica del “dolore”, sebbene venga affrontata in questa fase dello scritto non occupa, nel
campo delle lesioni vascolari, una posizione secondaria ma anzi per la sua portata e per i suoi risvolti fisicopsicologici essa riveste un ruolo assai importante nell’assistenza medico-infermieristica.
Il “dolore” deve essere possibilmente sempre alleviato con priorità e senza ritardo nel paziente in quanto
alleviare la sofferenza e comprenderne i meccanismi appare oggi sempre più importante sul piano diagnostico e
terapeutico. Esistono due tipi di dolore che affliggono i pazienti portatori di lesioni vascolari: il dolore acuto ed il
dolore cronico. Sternback ha così definito la differenza fra i due tipi di dolore: “se il dolore acuto è un sintomo
della malattia, il dolore cronico è esso stesso malattia” ( ).
Mentre il dolore acuto rappresenta una sintomatologia in diretta correlazione con la lesione vascolare, il dolore
cronico presenta delle manifestazioni fisiche a livello locomotore e a livello del sistema neurovegetativo di natura
autonoma. Soggettivamente il paziente può manifestare dolore secondo la seguente tipologia: dolore esacerbato,
dolore terebrante, dolore a scosse e dolore urente. Inoltre talvolta al dolore si associano crampi e parestesie con
limitata funzionalità motoria.
Effetti del dolore cronico
Nelle lesioni croniche, dolore significa potersi muovere poco o niente, perdere il sonno, essere stanchi , irritabili e
depressi, lavorare male, non desiderare o non sopportare più gli amici e talvolta neanche i familiari. E’ Facile in
queste condizioni perdere la gioia di vivere. Curare il dolore in queste situazioni, significa poter risolvere tutti o
buona parte di questi problemi.
Le carte in mano alla terapia del dolore
- I farmaci: analgesici ad azione periferica e gli opiacei.
- Le tecniche derivate dall’anestesia : la somministrazione continua di farmaci epidurale o sottodurale, la
stimolazione midollare.
Fra le tecniche derivate dall’anestesia, la terapia del blocco dei nervi è fra quelle che vanno usate solo quando la
somministrazione di farmaci, che rimane il sistema più semplice, non può essere effettuata o per vari motivi non
funziona. Si tratta di una serie di piccoli interventi che si possono effettuare anche ambulatorialmente: il loro
scopo è quello di interrompere il passaggio di impulsi nervosi lungo i nervi che portano il segnale del dolore dalla
periferia ( organi malati ) al centro ( cervello ). Tale interruzione può essere definitiva (neurolisi) oppure
temporanea. Quest’ultima si ottiene introducendo un sottile catetere di silicone vicino al midollo spinale:
somministrando i farmaci attraverso tale catetere si ottiene una analgesia peridurale continua. Le terapie di
blocco nervoso specie se definitive, possono presentare alcuni effetti collaterali che richiedono una discussione
più ampia con il medico e la loro accettazione attraverso un consenso informato.
La stimolazione midollare consiste nel posizionamento nello spazio peridurale di un elettrodo avente la funzione
di stimolare le radici posteriori del midollo spinale deputate alla conduzione della sensibilità in modo da ottenere
un effetto antalgico.
Marc Schwob “Il dolore “, EDIGEO srl 1996, Milano
E.Arcuri, Combattere il dolore per combattere senza dolore, FFC 1996 , pag.6
“Combattere il dolore per combattere senza dolore”- Fondazione Federico Calabresi- Genova 1996 Forum
Service Editore
O.Cedro, Stimolazione percutanea del midollo spinale”Una proposta per il trattamento del dolore vascolare”,
Parliamone n.5\ dicembre 1992 pag.10
Conclusioni
La presente trattazione non è sicuramente in grado di esaurire tutte le problematiche inerenti la vasta tematica
connessa alla patologia delle lesioni di origine vascolare, in quanto l'argomento è molto complesso anche per la
molteplicità dei fattori che entrano in gioco.
Lo scopo di questo scritto è unicamente quello di fornire alcuni utili spunti agli operatori che devono peraltro
inquadrare e trattare il problema delle lesioni di origine vascolare secondo un approccio multidisciplinare.
Conseguentemente si ritiene che, dal punto di vista operativo, risulterebbe particolarmente utile la formazione e
l'utilizzo di gruppi specializzati che agiscano in stretta coordinazione.
Un importante ruolo puo' essere assunto dall'infermiere professionale, che nella maggior parte dei casi puo'
rappresentare un punto di riferimento per il paziente, spesso disorientato, sfiduciato e stanco per il protrarsi
della sintomatologia legata al manifestarsi delle summenzionate lesioni, spesso connesse a diverse e concomitanti
patologie.
Torna su