
La gittata cardiaca è la quantità di sangue pompata nell’aorta
ogni minuto.
Il ritorno venoso è la quantità di sangue che passa dalle vene
cave all’atrio destro ogni minuto.
La gittata cardiaca varia in rapporto al sesso, all’età, al grado
di attività fisica, alla stazza corporea, ma sappiamo che in
media vale circa 5 l/min.
Il ritorno venoso (RV) è il flusso di sangue che
torna al cuore. In condizioni stazionarie RV e
gittata cardiaca (GC) devono essere uguali poiché
il sistema cardiovascolare è un circolo chiuso.
D’altra parte il sangue si accumulerebbe o nel
circolo sistemico o nel circolo polmonare.
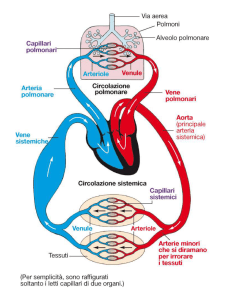
Il sistema cardiovascolare è formato da due circoli
in serie interposti fra il ventricolo dx e il ventricolo
sx. Il bilanciamento a livello del cuore è possibile
grazie al meccanismo di Frank-Starling. Per
esempio, se il RV improvvisamente aumenta (pre
carico all’atrio dx) questo determina un aumento
nel flusso polmonare, un aumento del ritorno
venoso polmonare (all’atrio sx) e quindi un
aumento della forza di contrazione al ventricolo sx.
Da un punto di vista “idraulico” il RV è determinato da
un gradiente pressorio fra pressione venosa meno
pressione atriale dx e dalla resistenza venosa.
Quindi, un aumento del
RV può dipendere o da
un aumento della
pressione venosa o
dalla diminuzione della
pressione atriale dx o
della resistenza
venosa.
RV
Quando si dice che l’output cardiaco influenza il
ritorno venoso, si intende dire che IL CUORE
NON È IL CONTROLLORE PRINCIPALE , MA I
CONTROLLORI PRINCIPALI SONO I VARI
FATTORI DELLA CIRCOLAZIONE
PERIFERICA.
Entro limiti normali il cuore si adegua all’aumento
del ritorno venoso grazie al meccanismo di
Frank-Starling per la contrattilità e al riflesso di
Bainbridge per lo stiramento.
Il ritorno venoso è influenzato da diversi parametri.
La contrazione muscolare degli arti inferiori
promuove il ritorno venoso. L’attivazione
simpatica delle vene aumenta la pressione
venosa centrale e promuove il ritorno venoso.
Durante la fase inspiratoria della respirazione il
ritorno venoso aumenta a causa della diminuzione
della pressione nella gabbia toracica.
contrazione muscolare: il movimento
muscolare comprime le vene profonde degli
arti inferiori e spinge il sangue attraverso le
valvole venose che sappiamo servono a
prevenire il reflusso del sangue. La
compressione esterna del vaso aumenta la
pressione nella vena, specialmente quando
queste vene sono compresse in maniera
ritmica, promuovendo il RV verso il cuore.
Quest’azione di pompa è anche importante
quando si rimane a lungo in piedi per
mantenere la pressione venosa centrale e il
RV e anche per ridurre la pressione a livello
capillare negli arti inferiori.
fase inspiratoria della respirazione: una componente
fondamentale del gradiente pressorio per il RV è la
pressione dell’atrio dx. Se questo valore aumenta il RV è
ostacolato. Al contrario se la pressione atriale diminuisce.
Durante la fase inspiratoria la gabbia toracica si espande e
il diaframma scende con conseguente espansione delle
camere cardiache e dei polmoni e diminuzione della
pressione intratoracica. Conseguentemente, visto che il
cuore è alloggiato all’interno della cavità toracica, anche la
pressione atriale scende e il RV aumenta.
attivazione simpatica: nei vasi sanguigni l’attivazione
simpatica vasocostringe arterie ed arteriole (vasi di
resistenza) e determina diminuzione del flusso sanguigno.
La vasocostrizione indotta dalla stimolazione simpatica a
livello venoso (vasi capacitivi) diminuisce il volume venoso
aumentando la pressione venosa. L’attività simpatica
diventa particolarmente importante nei casi di esercizio
fisico, stress emotivo e shock emorragico.
Accoppiamento cardio-vascolare
Il pre- e il post-carico sono fattori determinati dalle
caratteristiche del sistema vascolare e dalla
eiezione cardiaca. Sono i vasi sanguigni che,
regolando la quantità di sangue che può essere
immessa in circolo, determinano il pre- e il post-
carico.
Si parla di:
Curva della funzione cardiaca: rispecchia il fatto che la
gittata cardiaca dipende alla pressione venosa
centrale. Altro non è che la legge di Frank-Starling.
Studiabile su cuori isolati perché dipende da
caratteristiche intrinseche del muscolo cardiaco
(GC=k·RV).
Curva della funzione vascolare: definisce la
dipendenza della pressione venosa centrale dalla
gittata cardiaca. Non è studiabile su cuori isolati.
(RV=k’·GC).
La curva della funzione vascolare dipende da
caratteristiche del sistema vascolare (resistenza
periferica, compliance arteriosa e venosa e volume
ematico). È completamente indipendente dalle
proprietà del cuore che può essere sostituito da una
pompa.
Definisce i cambiamenti della pressione venosa
centrale (variabile y) al variare della gittata
cardiaca (variabile x).
Fra gittata cardiaca e pressione venosa centrale
esiste una relazione inversa. Quando la gittata
diminuisce, la velocità con cui il sangue è trasferito
dal sistema arterioso al sistema venoso è molto
superiore alla velocità con cui il sangue è trasferito
dal sistema venoso al sistema arterioso pompato
attraverso il cuore. L’aumento netto di volume di
sangue nel sistema venoso determina un aumento
della pressione venosa centrale e una diminuzione
della pressione arteriosa.
8
Pcm
B
6
Pvenosa centrale
(mmHg)
4
A
2
0
0
2
4
6
8
Gittata cardiaca (l/min)
Pcm: Quando si ha arresto cardiaco (gittata a zero) il
sangue continua a fluire dal sistema arterioso al sistema
venoso fino a quando le pressioni vascolari si
equivalgono. Il valore raggiunto prende il nome di
pressione statica (mean circulatory filling pressure Pcm) e
vale 7mmHg
B: quando il cuore riprende a pompare
8
Pcm
con Q=1l/min il sangue inizia ad essere
B
6
trasferito dal sistema venoso al sistema
4
arterioso con diminuzione di Pv e
A
2
0
Pvenosa centrale
(mmHg)
0
2
4
6
Gittata cardiaca
(l/min)
8
aumento di Pa. La variazione relativa
delle pressioni è determinata dal
rapporto fra compliance arteriosa e
venosa (Cv=20 Ca). Ricordiamo che:
C P V
Questo significa che ogni aumento di 20mmHg di Pa c’è
1mmHg di diminuzione di Pv.
8
Pcm
B
6
Pvenosa centrale
(mmHg)
4
A
2
0
0
2
4
6
8
A: All’aumentare della stimolazione cardiaca si arriva a
un punto in cui la gittata cardiaca non può più aumentare
perché si raggiunge un valore critico di Pv a cui la vena
cava collassa.
N.B.: Esistono varie famiglie di curve della funzione
vascolare che dipendono dallo stato di contrattilità, dalla
frequenza e dal post-carico.
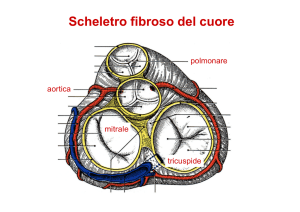
La circolazione coronarica ha la funzione di distribuire
sangue alle varie parti del cuore. Le arterie
coronariche dx e sx originano dalla radice aortica
dietro le cuspidi della valvola aortica e distribuiscono
sangue a tutto il miocardio.
Arteria coronaria dx: irrora atrio e ventricolo dx
Arteria coronaria sx: si ramifica in una branca anteriore
discendente e in una branca circumflessa e irrora atrio
e ventricolo sx.
Le arterie coronariche si
ramificano e formano numerosi
capillari che si riuniscono poi
nelle vene coronariche e quindi
nel seno coronarico che si
apre nell’atrio dx.
The major coronary vessels lie on the epicardial surface
of the heart and function as low resistance, distribution
vessels. These epicardial arteries branch into smaller
arteries that dive into the myocardium and become the
microvascular resistance vessels that regulate coronary
blood flow. Arterioles give rise to a dense capillary
network so that each cardiac myocyte has several
capillaries running parallel to the muscle fiber. The high
capillary-to-fiber density ensures short diffusion
distances to maximize oxygen transport into the cells
and removal of metabolic waste products from the cells
(e.g., CO2, H+).
Il sangue riceve la maggior parte dell’apporto di sangue
attraverso la circolazione coronarica durante la
diastole. Il flusso sanguigno si riduce notevolmente
durante la sistole per due motivi:
•
Il miocardio in contrazione comprime i vasi
coronarici
•
L’apertura della valvola aortica blocca
parzialmente l’ingresso ai vasi coronarici
Vediamo le caratteristiche principali del flusso
coronarico.
1. Il flusso è strettamente accoppiato alle richieste di
O2. Questo è reso necessario dal fatto che il cuore
ha un consumo basale di O2 molto elevato (8-10 ml
O2/min/100g). Nei vasi coronarici di individui sani
ogniqualvolta il consumo di ossigeno aumenta vi è
un aumento nel flusso coronarico (iperemia attiva)
che è proporzionale all’aumento del consumo di
ossigeno
Il cuore è un organo fortemente ossidativo e quindi
ha bisogno di grandi quantità di ossigeno per il
metabolismo.
Organ
O2 Consumption
(ml O2/min per 100g)
Brain
3
Kidney
5
Skin
0.2
8
Resting muscle
1
70
Contracting
muscle
50
Cardiac State
MVO2
(ml O2/min
per 100g)
Arrested heart
2
Resting heart
rate
Heavy
exercise
MVO2= consumo di ossigeno del miocardio
2.
Esiste un’ottima capacità di autoregolazione fra
valori di pressione compresi fra 60 e 200mmHg.
Questo aiuta a mantenere un flusso coronarico
normale e costante al variare della pressione di
perfusione in seguito a variazioni della pressione
aortica.
3.
L’adenosina è un mediatore importantissimo
dell’iperemia attiva. Serve come accoppiante
metabolico fra il consumo di O2 e il flusso
coronarico. Un altro metabolita importante è NO
4.
L’attivazione del sistema simpatico che innerva il
muscolo vascolare coronarico determina una
vasocostrizione transiente mediata da recettori
α1. Queste breve risposta vasocostrittoria è
seguita da una vasodilatazione determinata
dall’aumento di metaboliti vasodilatanti. Questi
derivano dall’aumentata attività meccanica e
metabolica del cuore. Quindi l’attivazione
simpatica al cuore risulta in vasodilatazione
coronarica e aumento del flusso coronarico
dovuto all’aumento della frequenza e contrattilità
del cuore (simpatolisi funzionale).



![Mamma ieri oggi domani [in formato ppt]](http://s1.studylibit.com/store/data/003094957_1-c4f1c0699f9fef959b534da05457c2af-300x300.png)


![INSUFFICIENZA CARDIACA [modalità compatibilità]](http://s1.studylibit.com/store/data/001676277_1-65df93b44ec4c3d819a31b88a2a1095f-300x300.png)
