Le polmoniti
Definizione
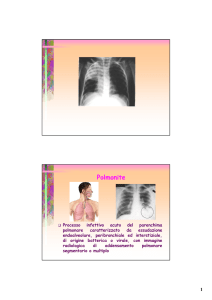
• Processo infettivo acuto a sede polmonare
caratterizzato da essudazione
endoalveolare,alveolo-interstiziale, e
interstiziale causata da agenti microbici
Polmoniti: Classificazione
• Criterio eziologico
–
–
–
–
–
Virus
Batteri
Funghi
Protozoi
Elminti
• Criterio istopatologico
– Interstiziale
– Alveolare
– Alveolo-interstiziale
• Criterio Epidemiologico
– Polmoniti comunitarie
– Polmoniti Ospedaliere
– Polmoniti in pazienti immunocompromessi
POLMONITI: agenti eziologici
• Polmonite extraospedaliera o acquisita in comunità
•Tipica
•S.Pneumoniae
•H. Influenzae
•Atipica
•M.Pneumoniae
•C. Pneumoniae
•Polmonite nosocomiale (HAP)
•P. Aeruginosa
•L.Pneumophila
•Gram•S. Aureus
•Polmonite nel paziente immunocompromesso
•P.carinii
•Cytomegalovirus
•Aspergillus
•Candid
(CAP)
Polmonite Acquisita in Comunita’:CAP
o Polmonite Extraospedaliera
• Infezione acuta del parenchima polmonare
associata a sintomi del tratto respiratorio inferiore
ed accompagnata da segni radiologici oppure da
reperti auscultatori tipici della polmonite in un
paziente che non è stato ricoverato nelle due
settimane precedenti.
Polmonite extraospedaliera
• Età ( > 65 anni )
Fattori di rischio
• Fumo di sigaretta
• Patologie croniche concomitanti: BPCO, cardiopatia
• Condizioni favorenti : alcolismo, patologia neurologica,
tossicodipendenza, neoplasia,
alterazione stato di coscienza
• Immunocompromissione: diabete mellito,
terapia steroidea
• Polmoniti ricorrenti
• Fattori professionali
Polmonite extraospedaliera
EZIOLOGIA
Haemophilus.influenzae (4%)
Mycoplasma pneumoniae (8%)
Legionella spp (5%)
Virus (8%)
Gram- ,enterobatteri (3%)
Chlamydia psittaci(2%)
Coxiella burnetii (2%)
Chlamydia
pneumoniae (12%)
Non identificati (24.5%)
Staphylococcus
aureus (2%)
S. Pneumoniae (28%)
Polmonite extraospedaliera
SINTOMI e SEGNI
Respiratori
Tosse
Dispnea
Espettorato
Rantoli crepitanti
Assenza del MV
Frequenza (%)
> 80
50
40
70
60
Generali
Frequenza (%)
Febbre
> 70
Cefalea
30
Mialgia
20
Affaticamento
20
Diarrea
20
Dolore addominale
20
Vomito
10
Polmonite extraospedaliera
Premessa:
Non è stata dimostrata nessuna convincente
associazione fra sintomi, caratteristiche fisiche, radiologiche
o di laboratorio e specifica eziologia.
Se il sospetto clinico è fondato, la polmonite va
sospettata anche in presenza di una obiettività del tutto
negativa: in questi casi si impone l’accertamento
radiografico.
Polmonite nosocomiale
DEFINIZIONE
E’ un’infezione polmonare acquisita in
ambito ospedaliero che si sviluppa almeno 48
ore dopo il ricovero.
Polmonite nosocomiale
EZIOLOGIA
Acinetobacter spp
Pseudomonas.aerug
Miceti
Virus respiratori
Altri
Polimicrobiche
Adulto
Klebsiella spp.
Bambino
Enterobacter spp.
Escherichia coli
Enterococchi
Staphyloc.aureus
S.coag.neg
0
5
10
15
20
25
Polmonite nosocomiale
FATTORI di RISCHIO
Fattori endogeni
• Età > 60 anni
• Traumi
• Debilitazione fisica
• Ipoalbuminemia
• Malattie neuromuscolari
• Immunosoppressione
• Riduzione dello stato
di coscienza
• Diabete
• Alcolismo
Fattori esogeni
Interventi chiurgici
Terapie farmacologiche
-antibiotici
-antiacidi
-cortisonici
Dispositivi chirurgici
-tubi endotracheali
-sondini nasogastrici
- nebulizzatori
Circuiti di ventilazione
Polveri ambientali
Polmonite nosocomiale
FATTORI di RISCHIO e
Prognosi NEGATIVA
•
•
•
•
•
•
•
•
Necessità di compenso respiratorio
Immunocompromissione (HIV +, neutropenia)
Rapida progressione radiologica
Comorbilità (diabete, traumi cranici, ecc.)
Sepsi severa
Compromissione multiorgano
Necessità di compenso pressorio (> 4 ore)
Clearance renale < 20 mL/h
Polmonite nosocomiale
DIAGNOSI
•
•
•
•
Rx Torace
Es. di laboratorio
Emocoltura (positiva 10-20%)
Es. di microbiologia su:
- espettorato
- broncoaspirato
- lavaggio broncoalveolare
• Ricerca antigeni e/o anticorpi
• Toracentesi con:
- esame chimico-fisico ed esame microbiologico sul
versamento pleurico
Polmonite nosocomiale
•
•
•
•
•
•
•
•
•
•
ARDS
Tromboembolia Polmonare
Scompenso Cardiaco
Atelettasia
Polmonite “ da farmaci”
Inalazione di gas tossici, fumi, vapori e polveri
Polmonite Eosinofila acuta o cronica
Pneumopatie Interstiziali diffuse
Neoplasie Polmonari primitive o metastatiche
Polmoniti da Radiazione
DIAGNOSI
Differenziale
Polmonite da Pneumococco
• Gram +, principale ag. Eziologico di polmonite extraospedaliera
• Storia naturale
– Congestione: congestione vascolare e formazione di essudato endoalveolare
– Epatizzazione rossa: iperemia ed essudazione accumulo di eritrociti e
leucociti
– Epatizzazione grigia; degradazione di neutrofili ed eritrociti
– Risoluzione: colliquazione della componente essudativa da parte dei
macrofagi
• Clinica:
– Febbre alta, brividi, tosse dapprima secca
– Cianosi, dolore toracico, dispnea antalgica, herpes labiale
Polmonite da Pneumococco
• Complicanze
– Otiti, mastoiditi, sinusiti, pleuriti
• Diagnosi
– Quadro clinico:esordio brusco
– EOT: ipofonesi, FVT ++, rantoli crepitanti (indux/redux)
• RX: Addensamento omogeneo ad estensione lobare, egno
del broncogramma aereo
• Lb: leucocitosi neutrofila
– Microbiologico diretto e colturale
Polmonite da Stafilococco aureo
• Gram +, colpisce immunodepressi, anziani, ospedalizzati
• Quadro clinico simile a pneumo (ipertermia remittente, espettorato
purulento) piu’ grave
• Rx: focolai multipli disseminati a livello di piu’ segmenti
polmonari. Nel contesto degli addensamenti bolle con immagini di
livello idroaereo.
– Nel bambino pneumatoceli (bolle nel contesto del parenchima polmonare)
• Diagnosi
– Microbiologica
Polmonite da H. Influenzae
• Gram -, infezioni nella BPCO, bambini,
immunocompromessi
• Clinica:
• Febbre, dolore toracico, mialgie, tosse (secca,poi
produttiva) oppure febbricola, tachipnea, tosse
produttiva (se complica BPCO)
• Rx: spesso versamenti pleurici (50% dei casi)
Polmoniti Atipiche
TIPICA: essudato endoalveolare, con
• ATIPICA: infiltrazione flogistica
accumulo di cellule infiammatorie negli
spazi alveolari
Rx: addensamento polmonare
Popolazione colpita e’ piu’ anziana
Tosse produttiva, EOT manifesto,
leucocitosineutrofila
interstiziale, pericapillare alveolare,
e alveolo all’inizio e’ ventilato
• Rx: interessamento interstiziale
• Tosse secca, EOT scarso, ipoO2,non
iperCO2, leucociti nella norma
• M.Pneumoniae, C. Pneumoniae, Legionella pneumophila
alcuni virus respiratori (sinciziale, infuenzale, para-)
Micoplasma
•
•
•
•
•
•
•
•
•
Solo il 3-10% dei soggetti infettati sviluppa polmonite
Giovani
Non e’ molto contagioso, incubazione 14-21 gg
Clinica: preceduto da sintomi aspecifici, segni di interessamento
delle alte vie aeree, nausea, vomito, diarrea
EOT modesto, rantoli
Complicanze: anemia emolitica da agglutinine a frigore
Lb: lieve aumento leucociti, transaminasi
Diagnosi: opacita’ reticolo-nodulari diffuse persistono a lungo
Diagnosi: presenza di AB-antimicoplasma
Legionella
• Gram• Grave, accompagnata da manifestazioni sistemiche, mortalita’ fino al 25%
• Clinica: incubazione di 2-10 gg, esordio graduale con malessere, letargia,
confusione mentale
– Fase conclamata: febbre elevata, bradicardia relativa, manifestazioni sistemiche
– Lb: leucocitosi di grado elevato, aumento transaminasi, CPK, LDH, azotemia,
creatininemia
• Diagnosi
– Ricerca del’Ag urinario
– Ab specifici
Pseudomonas Aeruginosa
Gram – di solito colonizza i liquidi usati per I nebulizzatori.
Clinica (e’una forma molto grave):
•Tosse elevata, tosse con espettorato verdastro, bradicardia
Dispnea ingravescente con possibile insufficienza respiratoria acuta,
interessamento pleurico
Lb: leucocitosi
•Rx:
•ACUTA addensamenti parenchimali nei lobi inferiori, tendenti alla confluenza
•SUBACUTA addensamenti escavati
•EMATOGENA noduli
Polmoniti da aspirazione
• Flora anaerobica o mista
• Comorbilita’ (stato di coscienza, etilismo, vomito, anestesia
generale)
• Clinica simile alle altre forme
– Maggior durata dei prodromi
– Odore fetido dell’escreato
• Rx addensamento che se non trattato va incontro ad
ascessualizzazione
• Diagnosi
– Fattori predisponenti
Polmonite nel paziente immunocompromesso
DEFINIZIONE
Si definisce immunocompromesso un
soggetto che presenti un deficit congenito o
acquisito della immunità cellulo-mediata.
Polmonite nel paziente immunocompromesso
AIDS
EZIOLOGIA
Pneumocisti carinii+criptococcus (1,5%) Candida (1,5%)
Citomegalovirus(3%)
Sarcoma di Kaposi (1,5%)
Pneumocisti carinii+TBC (4,6%)
Aspecifiche
interstiziali (6,1%)
TBC (12,3%)
Batteri (25%)
Pneumocisti
carinii (44,5%)